Опухоли и кисты средостения клинические рекомендации
Опухоли средостения, или по-другому медиастинальные опухоли — это новообразования, которые берут свое начало из органов средостения. Средостение – это область, ограниченная легкими по бокам, грудиной спереди и позвоночником сзади. К органам средостения относятся сердце, аорта, пищевод, тимус, трахея, лимфатические узлы, сосуды и нервы.
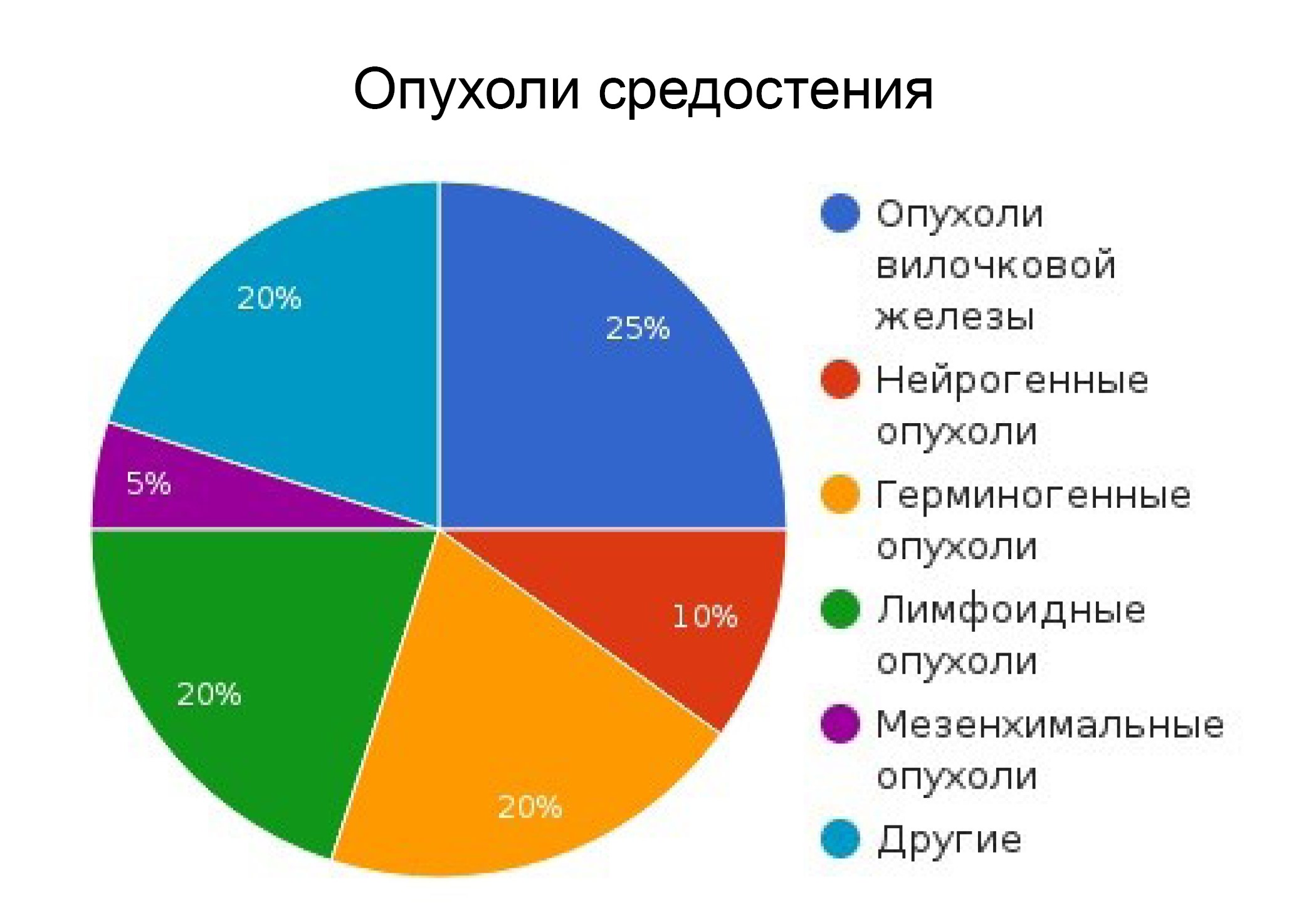
Медиастинальные опухоли встречаются достаточно редко. Они могут развиваться в любом возрасте и из любых органов и тканей, которые находятся в средостении, однако в большинстве случаев их диагностируют у пациентов от 30 до 50 лет. В детском возрасте чаще встречаются опухоли заднего средостения. Они обычно происходят из нервной ткани и, в большинстве случаев, не злокачественные. У взрослого населения преобладают опухоли переднего средостения – обычно там располагаются лимфомы и тимомы.
Классификация образований средостения
Средостение анатомически делится на 3 зоны. Соответственно этим зонам классифицируются и опухоли средостения.
- Опухоли переднего средостения: лимфома (Ходжкинская и неходжкинская), тимома. герминогенные опухоли, загрудинный зоб.
- Опухоли центрального средостения: бронхогенная киста, лимфаденопатия, киста перикарда, опухоли трахеи, опухоли пищевода, аномалии пищевода (ахалазия, грыжа, дивертикул).
- Заднее средостение: нейрогенные опухоли, лимфаденопатия, нейроэнтерические кисты.
Клиническая картина
Чаще всего опухоли средостения являются случайной находкой при рентгенологических исследованиях, так как до 40% опухолей клинически не проявляются. Клинические проявления опухоли средостения будут зависеть от следующих факторов:
- локализация и размеры опухоли;
- злокачественный или доброкачественный характер образования;
- темп роста.
В зависимости от вышеописанных факторов клиническая картина может быть различной. Самые частые симптомы можно разделить на две группы:
- Местные: кашель, кровохарканье, охриплость, одышка, затрудненное дыхание, боли в грудной клетке, гиперемия лица и верхней половины туловища, расширение вен лица, шеи, нарушения ритма.
- Общие: Лихорадка, озноб, ночная потливость, потеря веса.

Диагностика
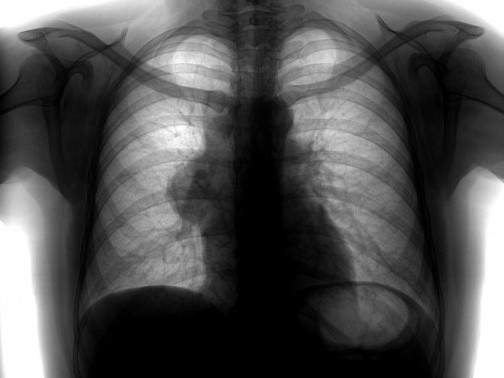
Рентгенологический метод является основным для визуализации новообразования средостения. Компьютерная томография позволяет оценить локализацию опухоли и спланировать дальнейшее обследование.
Без гистологической верификации поставить окончательный диагноз невозможно. При вовлечении в процесс пищевода или трахеи выполняют эндоскопическое исследование для взятия биопсии и визуализации изменений.
При невозможности получить образец ткани для исследования эндоскопически применяются инвазивные методы: трансторакальная биопсия, медиастиноскопия, видеоторакосокпия. Последние два метода — это серьезные операции, которые проводятся в специализированных медицинских учреждениях.
Лечение
В связи с разнообразием возможных причин медиастинальные опухоли лечатся в зависимости от типа опухоли:
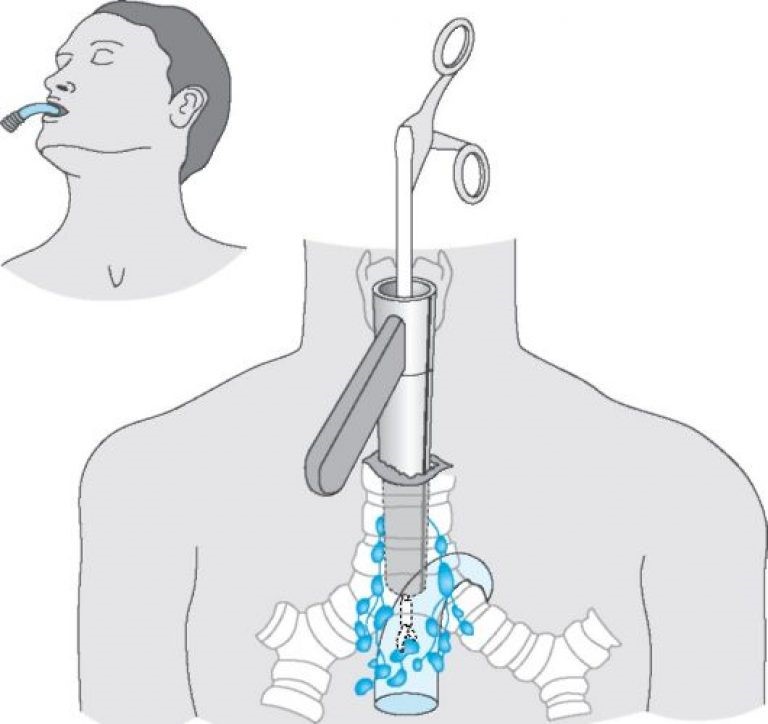
Профилактика и прогнозы
К сожалению, достоверных методов профилактики для опухолей средостения не выявлено. Но результаты можно существенно улучшить, если выявить заболевание на ранней стадии. Если симптомы, описанные ранее не проходят в течение двух недель, возможно стоит обратиться за квалифицированной медицинской помощью. Прогнозы в данном случае трудно давать, они зависят, типа опухоли и ее злокачественности от проводимого лечения.

Авторская публикация:
Рычагов Кирилл Юрьевич
врач-онколог НМИЦ онкологии им. Н.Н. Петрова
ВГОС — внегонадные герминогенные опухоли средостения
КТ — компьютерная томография
МРТ — магниторезонансная томография
ПЭТ — позитронно-эмиссионная томография
РЧА — радиочастотная абляция
УЗДГ — ультразвуковая допплерография
УЗИ — ультразвуковое исследование
ХГ — хорионический гонадотропин
1. 2014 Клинические рекомендации "Опухоли средостения и сердца" (Ассоциация онкологов России).
Симптомы и признаки
- Рекомендуется тщательный сбор жалоб и анамнеза у пациента с целью выявления факторов, которые могут повлиять на выбор тактики лечения.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Клинические симптомы новообразований средостения зависят от локализации, размеров образования, злокачественности и, в связи с этим, инфильтрации окружающих структур и метастазирования, наличия паранеопластических синдромов. Симулировать опухолевое поражение могут острые и хронические медиастиниты.
Большинство клинических проявлений неспецифичны: кашель, одышка, боли в грудной клетке, дисфагия, проявления медиастинального компрессионного синдрома (чаще сдавление верхней полой вены), нарушения сердечного ритма.
Клинические проявления злокачественных опухолей средостения более выражены, чем доброкачественных, и нарастают более интенсивно. Небольшие доброкачественные опухоли часто обнаруживаются случайно при рентгенологическом исследовании.
Новообразования средостения, в основном злокачественные, реже — доброкачественные, могут со временем достигать больших размеров, порой занимать всю половину грудной клетки, представляя так называемые "гигантские опухоли средостения". Выражена компрессия жизненно важных органов, что сопровождается одышкой, акроцианозом, одутловатостью, расширением вен грудной стенки и шеи, тахикардией, приступами стенокардии, головной болью. При прорастании возникают деформация грудной клетки, синдром Горнера, парез гортани и диафрагмы.
Клиническая симптоматика карциноида вилочковой железы не специфична, за исключением тех наблюдений, которые сопровождаются эндокринопатиями и обусловлена проявлениями медиастинального компрессионного синдрома. У 25-30% больных наблюдается синдром Иценко—Кушинга и иные эндокринные нарушения: иногда наблюдается несоответствующая эктопическая продукция антидиуретического гормона, гипертрофическая остеоартропатия и синдром Итона—Ламберта. Описаны эндокринные нарушения в виде карциноидного синдрома — приступы удушья с выраженным цианозом, поносы. В этих случаях диагноз может быть установлен на основании высокого уровня гидроксииндолацеталовой кислоты в моче (метаболит серотонина). Редко первыми проявлениями этих опухолей являются метастазы в шейных лимфоузлах, костях или коже.
Методы исследования
- Рекомендуется физикальный осмотр, включающий оценку отёков лица и шеи, расширение подкожных вен грудной клетки, деформации грудной стенки, нутритивного статуса.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить общий анализ крови, биохимический анализ крови, расширенную коагулограмму, общий анализ мочи.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Изменения морфологического состава периферической крови обнаруживаются главным образом при злокачественных опухолях (анемия, лейкоцитоз, лимфопения, повышенная СОЭ), воспалительных и системных заболеваниях. При подозрении на системные заболевания (лейкоз, лимфогранулематоз, ретикулосаркоматоз и др.), а также на незрелые неврогенные опухоли выполняют костномозговую пункцию с изучением миелограммы. Так же исследуют реакцию с туберкулиновым антигеном, реакцию Вассермана (для исключения сифилитической природы образования). При подозрении на эхинококкоз показано определение реакции латексагглютинации с эхинококковым антигеном.
- Рекомендуется выполнить исследование крови на опухолевые маркеры АФП, bХГ, ЛДГ при подозрении на внегонадную герминогенную опухоль средостения.
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ib)
В клинической практике маркёры используются для диагностики, мониторинга и прогноза герминогенных опухолей. При снижения опухолевых маркёров после химиотерапии прогнозирует ответ на лечение , повышение уровня маркёра в первые 6 недель после химиотерапии указывают на резистентность опухоли и плохой прогноз. У пациентов в ремиссии повышение уровня маркеров может прогнозировать рецидив за несколько месяцев до его клинического диагностирования и быть основанием для начала лечения .
- Рекомендуется выполнить рентгенологическое исследование органов грудной клетки в прямой и боковой проекции.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Применение рентгенологического исследования, позволяет получить достаточно полное представление о форме и локализации опухоли, протяжённости поражения, характера топографо-анатомических соотношений патологического образования с окружающими тканями и органами и в ряде случаев высказаться об истинной природе процесса. В переднем верхнем средостении наиболее часто встречаются тимомы, тератомы, лимфомы. В переднем нижнем — липомы, кисты перикарда. В заднем средостении чаще локализуются неврогенные опухоли (невриномы, шванномы, др.), бронхогенные кисты.
- Рекомендуется выполнить компьютерную томографию (КТ) органов грудной клетки, брюшной полости и малого таза с внутривенным контрастированием.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
КТ является стандартом уточняющей диагностики при опухолях средостения и играет важную роль в диагностике первичных опухолевых процессов в средостении, значительно расширяя объем получаемой информации и тем самым суживая дифференциально-диагностический ряд возможных форм его поражения, вплоть до морфологического диагноза у некоторых больных. Очевидна более высокая диагностическая эффективность КТ ангиографии при определении ремиссии заболевания по сравнению с обычными рентгенологическими методами. Она позволяет выявить опухоль, уточнить ее локализацию, и взаимоотношение с соседними органами, обеспечивает выполнение прицельной пункции опухоли, способствует выявлению метастазов органных опухолей в лимфоузлах средостения.
- Рекомендуется выполнить магнитно-резонансную томографию (МРТ) грудной клетки.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
МРТ открыло принципиально новые диагностические возможности. Показаниями к МРТ грудной клетки являются: наличие объёмных образований средостения, подозрение на сосудистый характер образований, патология крупных сосудов, лимфаденопатия, органические поражения сердца и др. При МРТ отчётливо видна опухоль средостения, магистральные сосуды, трахея и бронхи, а определить инвазию опухоли в сосуды и грудную клетку затруднительно. Выполнение МРТ позволяет дифференцировать сосудистые структуры средостения (в том числе сосудистые аномалии) от опухолевого поражения без применения дополнительных методик. При неясной органной принадлежности новообразования возможно её уточнение за счёт других методов исследования.
- Рекомендуется выполнить позитронно-эмиссионную томографию (ПЭТ-КТ), пациентам для исключения отдаленных метастазов, рецидива заболевания и оценки эффективности лечения .
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Новые возможности в уточнении локализации и распространённости опухолевого процесса демонстрирует совмещение технологий ПЭТ и КТ. Согласно результатам исследований, ПЭТ-КТ оказалась более эффективной в оценке статуса опухолей средостения, а также в оценке эффективности лечения и диагностике рецидивов.
- Рекомендуется выполнить трахеобронхоскопию.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Осмотр трахеобронхиального дерева — даёт возможность выявить прорастание и обструкцию (сдавление, смещение) трахеи и бронхов. При наличии экзофитного компонента появляется возможность произвести биопсию тканей для цитологической верификации диагноза. При отсутствии прорастания стенки трахеи или бронха, но наличии деформаций, возможна трансбронхиальная (трахеальная) пункционная биопсия.
- Рекомендуется выполнить трансторакальную пункцию опухоли средостения.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Трансторакальная пункция обладает большими диагностическими возможностями. Информативность метода достигает 70,0–95,0%. Морфологическое исследование пунктатов новообразований средостения позволяет определить их характер, а в ряде случаев — и гистогенез, что является решающим фактором в установлении клинического диагноза и выборе лечебной тактики. Так же используются трансбронхиальная игольчатая биопсия и трансэзофагеальная игольчатая биопсия. Данные процедуры могут быть информативными диагностическими процедурами для морфологической верификации опухолей заднего средостения и метастатического поражения лимфатических узлов бифуркационной, аортопульмональной и параэзофагеальной групп.
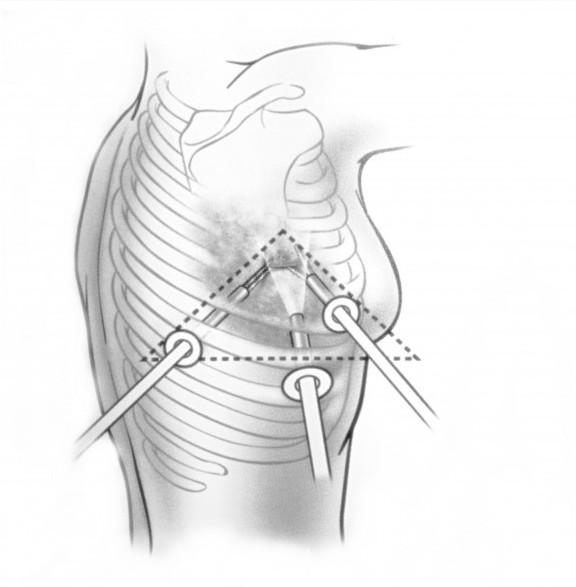
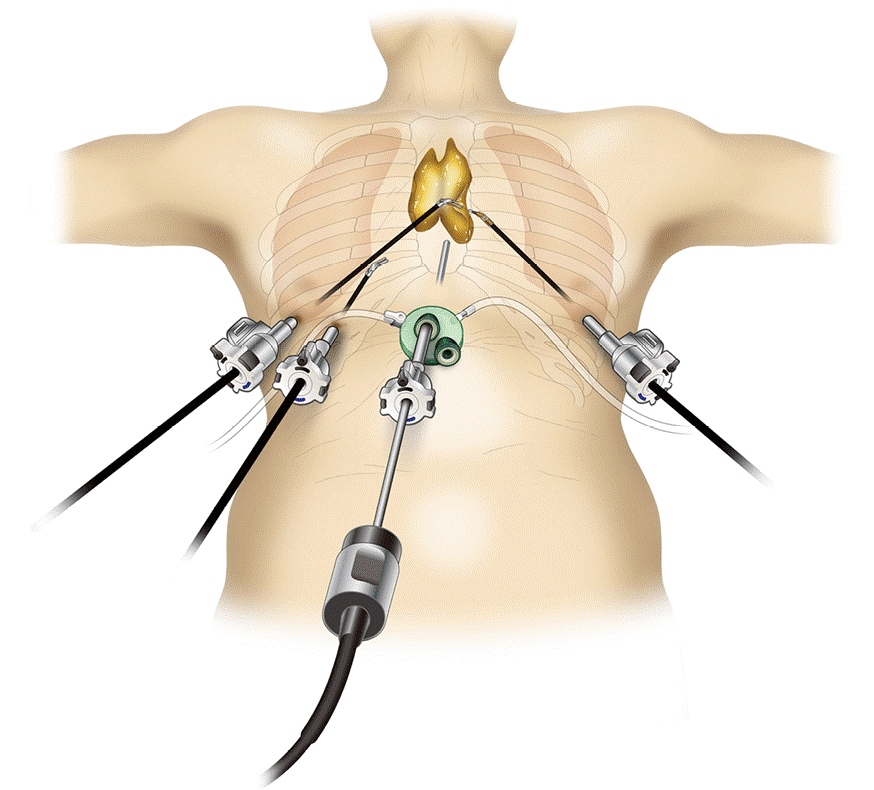
- Рекомендуется выполнить диагностическую видеоторакоскопию, пациентам при невозможности выполнения и при неэффективности трасторакальной пункции и пациентам которым нельзя исключить лимфому.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Позволяет детально визуализировать медиастинальную опухоль, определить её распространённость, связь с окружающими органами и тканями, осуществить прицельную биопсию её различных отделов и установить морфологический диагноз более чем в 90,0 % исследований.
- Рекомендуется проводить гистологическое исследование хирургически удалённого опухолевого препарата.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — IV)
При этом в морфологическом заключении рекомендуется отразить следующие параметры:
- Расстояние до проксимального и дистального краёв резекции;
- Размеры опухоли;
- Гистологическое строение опухоли;
- Степень дифференцировки опухоли;
- Наличие поражения проксимального края резекции (отрицательный результат также должен быть констатирован);
- Наличие поражения дистального края резекции (отрицательный результат также должен быть констатирован);
- Наличие лимфоваскулярной, периневральной инвазии (отрицательный результат также должен быть констатирован).
- Рекомендуется выполнить ЭКГ.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить УЗИ брюшной полости, шеи, периферических лимфоузлов.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIb)
Главная задача ультразвуковой диагностики при злокачественных опухолях средостения – выявление лимфогенных и гематогенных отдаленных метастазов в органах брюшной полости, забрюшинного пространства и лимфатических узлах надключичной, шейной и аксиллярных областей.
- Рекомендуется выполнить остеосцинтиграфию при подозрении на метастатическое поражение костей скелета.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить биопсию опухоли средостения под контролем УЗИ/КТ с целью верификации диагноза в случаях, когда верификация принципиально меняет тактику лечения .
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
Навигации при УЗИ/КТ выполняется с целью биопсия опухоли средостения а также периферических образований и направлена для морфологической верификации диагноза и отдаленных метастазов.
- Рекомендуется выполнить МРТ или КТ головного мозга с внутривенным контрастированием.
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
Выполняется при подозрении на метастатическое поражение головного мозга.
- Рекомендуется при подготовке к хирургическому лечению с целью оценки функционального статуса проводить дополнительное обследование: эхокардиографию, холтеровское мониторирование сердечной деятельности, исследование функции внешнего дыхания, УЗДГ сосудов шеи и нижних конечностей, консультации кардиолога, эндокринолога, невропатолога и т.п.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется проводить иммуногистохимическое, иммуноцитохимическое исследование образцов опухолевой ткани для уточнения органопринадлежности и гистогенеза опухоли.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — IV)
В случае недифференцированных опухолей иммуногистохимия дает возможность установить их тканевую или даже органную принадлежность, что позволяет доказать или исключить метастатический характер происхождения новообразования и помогает выявить первичный очаг.
Тюменская государственная медицинская академия
Опухоли и кисты средостения
(методические рекомендации)
Тюмень - 1999 г.
Полностью соответствуют рекомендациям по составлению методической разработки для преподавателей и студентов, изданным в Тюменской государственной медицинской академии в 1999г.
Предназначены для преподавателей медицинских ВУЗов.
Методические рекомендации составлены к.м.н. А.А. Аксариным.
Рецензенты: заведующий кафедрой факультетской хирургии, доктор медицинских наук, профессор Б.К. Гиберт.
Тема занятия. Опухоли и кисты средостения.
Форма организации учебного процесса: семинар.
Значение изучения темы. Стёртость клинического течения, трудность в диагностике опухолей и кист средостения характеризует данную патологию как одну из трудных глав торакальной хирургии. Опухоли и кисты средостения известны хирургам с давних пор, они приносят больным чрезвычайно тяжёлые физические и моральные страдания, и нередко создают угрозу для жизни больных. Ещё в начале 20 века новообразования средостения были фатальными. Но, несмотря на значительные достижения в организации хирургической помощи населению, новообразования средостения нередко заканчиваются летально. Оказание хирургической помощи больным с опухолями и кистами средостения остаётся трудной и не всегда разрешимой задачей, одну из главных ролей в которой играет своевременная диагностика и специализированная хирургическая помощь.
Цель обучения.
А). Достичь знания студентами диагностики, тактики и лечения опухолей и кист средостения.
Б). Изучить диагностику опухолей и кист средостения. Отработать навыки самостоятельного обследования больных данной патологии и тактического решения в лечении больных данной патологии. Знать последовательность и технические особенности при оперативном лечении новообразований средостения.
Место проведения занятия: учебная комната, палата.
Оснащение занятия: Таблицы, слайды, рентгенограммы.
Структура содержания темы.
Общая продолжительность занятия по теме 180 минут.
Этиопатогенез опухолей и кист средостения.
Клиника опухолей и кист средостения.
Овладение методами рентгенодиагностики, при новообразованиях средостения.
Лечение больных с опухолями и кистами средостения
1.Контрольный письменный опрос
3.Курация больных в палате
5.Контроль знаний (опрос)
7.Контрольный разбор студентом рентгенограмм, сканограмм.
9.Решение типовых задач.
Задачи.
Больной Д., 23 лет, поступил в клинику с жалобами на периодические интенсивные боли в правой половине грудной клетки, больше спереди, головные боли.
При рентгенологическом исследовании справа от второго межреберья до IV ребра (счёт спереди) определяется округлой формы интенсивная гомогенная тень с чётким наружным контуром, сливающаяся медиальным краем с тенью средостения. Определяется полоска обизыствления в капсуле.
1. Диагноз? 2. Тактика?
Ответ: 1. Рентгенологическая картина характерна для тератоидных образований средостения. 2. В данной ситуации пневмомедиастинографию можно не проводить. Показана передне-боковая торакотомия в IV или V межреберье, удаление опухоли с обязательным гистологическим исследованием.
Больной Р., 47 лет, обратился в поликлинику с жалобами на постоянные боли в левой половине грудной клетки с иррадиацией в лопатку, головные боли, одышку, общую слабость.
Заболел год назад. На рентгенограммах грудной клетки в верхнемедиальном отделе левого легочного поля в проекции заднего сегмента выявляется интенсивная гомогенная, округлой формы с чётким нижненаружным контуром тень – размеры 6х7 см., которая медиальным краем сливается с тенью II – III грудных позвонков.
1. Какой предположительный диагноз? 2. Какие методы исследования нужно провести? 3. Тактика?
Ответ: 1. Рентгенологическая картина характерна для неврогенных опухолей средостения. 2. Необходимо провести томографию, пневмомедиастинографию, при необходимости – искусственный пневмоторакс. 3. При отсутствии абсолютных противопоказаний необходимо больного оперировать – удалить опухоль.
Больной В., 43 лет, поступил в больницу с жалобами на периодические приступообразные боли в области сердца, чувство тяжести за грудиной, одышку при физической нагрузке. Болеет в течение двух лет. В районной больнице исключён инфаркт миокарда. На рентгенограмме грудной клетки в правом переднем кардиодиафрагмальном углу определяется полуовальная тень, примыкающая к средостению, куполу диафрагмы. Видимые контуры ткани выпуклые, чёткие, структура однородная.
1. Какой предворительный диагноз? 2. Какие диагностические мероприятия необходимо выполнить?
Ответ: 1. Рентгенологическая картина характерна для целомической кисты перикарда. 2. Необходимо провести томографию. На томограммах характерно для данной патологии симптом плавного перехода медиастинальной плевры со срединной тени на тень кисты. Затем выполнить диагностический пневмомедиастинум. Введённый в средостение газ, как правило, окаймляет новобразование со всех сторон, которое остаётся обычно связанным с тенью сердца.
Больная Ш., 36 лет, поступил в больницу с жалобами на одышку, слабость, иногда затруднение при проглатывании грубой пищи. При осмотре определяется небольшое утолщение основания шеи, больше справа, расширение шейных вен. Над правым грудно-ключичным сочленении прощупывается гладко-эластичное образование, которое при глотании т кашле значительно выпячивается вверх, а в спокойном состоянии почти полностью погружается в грудную полость. Щитовидная железа на шее не увеличена.
1. Диагноз? 2. Какие диагностические мероприятия необходимо выполнить? 3. Тактика?
1. К злокачественным неврогенным опухолям средостения относятся:
2. К опухолям средостения относятся все, кроме :
Кисты средостения – многочисленная группа полостных образований медиастинального пространства врожденного и приобретенного характера. Кисты средостения могут иметь бессимптомное течение или сопровождаться признаками компрессии окружающих органов (бронхов, пищевода, предсердий, артерий), нарушая их функцию. Диагностика кист средостения подразумевает проведение полипозиционной рентгеноскопии и рентгенографии грудной клетки, пищевода, сердца; томографии; бронхоскопии, пневмомедиастинографии, медиастиноскопии, тонкоигольной аспирационной биопсии, УЗИ средостения, парастернальной медиастинотомии. Лечение кист средостения может включать их открытое или торакоскопическое удаление, трансторакальную пункцию кисты с дренированием и склерозированием и др.
МКБ-10

- Анатомия средостения
- Классификация кист средостения
- Целомические кисты и дивертикулы перикарда
- Бронхогенные кисты средостения
- Гастроэнтерогенные кисты средостения
- Дермоидные кисты средостения
- Кисты вилочковой железы
- Симптомы кист средостения
- Осложнения
- Диагностика
- Лечение кист средостения
- Цены на лечение
Общие сведения
Кисты средостения составляют от 14 до 18,5% всей медиастинальной патологии. К кистами средостения относят полостные образования различного генеза, происходящие из разнородных тканей и объединенные анатомо-топографическими особенностями расположения. Преимущественно обнаруживаются у пациентов в возрасте 20-50 лет, при этом с одинаковой частотой у женщин и мужчин.
Кроме кист, в средостении могут развиваться истинные доброкачественные и злокачественные опухоли: тимомы, тератомы, липомы, нейрогенные опухоли, лимфомы, саркомы, лимфогенные метастазы злокачественных опухолей различных органов и др. Проблема диагностики и лечения кист средостения относится к числу наиболее сложных и актуальных разделов пульмонологии и торакальной хирургии.

Анатомия средостения
Под средостением (mediastinum) понимают сложное в анатомическом отношении пространство, расположенное в грудной полости. Спереди границами средостения служат грудина, позадигрудинная фасция и реберные хрящи; сзади - предпозвоночная фасция, передняя поверхность грудного отдела позвоночника и шейки ребер; по бокам - листки медиастинальной плевры; снизу – диафрагма; сверху - условная горизонтальная плоскость, проходящая по верхнему краю рукоятки грудины. Т.о., в медиастинальном пространстве выделяют 3 отдела (переднее, среднее и заднее средостение) и 3 этажа (верхнее, среднее и нижнее средостение).
В средостении сосредоточены жизненно важные органы и анатомические образования (крупные сосуды, нервные стволы и сплетения, лимфатические протоки, бифуркация трахеи и главные бронхи, пищевод, перикард и др.). Поэтому компрессия или инвазия этих структур может сопровождаться различными по проявлениям и нередко угрожающими жизни симптомокомплексами. Кисты средостения могут выявляться в любых отделах и этажах медиастинального пространства.
Классификация кист средостения
Кисты средостения классифицируются по происхождению и локализации. Среди множества кист средостения различают истинные (врожденные, первичные), вторичные (приобретенные).
Врожденные кисты средостения развиваются из мезодермальных образований - целома или передней кишки. К ним относятся целомические, энтерогенные, бронхогенные, дермоидные кисты, кисты тимуса и др. Приобретенные кисты средостения происходят из лимфатических сосудов, различных органов средостения и пограничных областей. В число приобретенных кист средостения входят лимфатические, тимусные, паразитарные (эхинококковые), менингеальные.
Являются своеобразным врожденным пороком развития и составляют 3,3-14,2% всех медиастинальных новообразований. Наиболее часто кисты перикарда (60%) развиваются в правом кардиодиафрагмальном углу, реже (30%) – в левом кардиодиафрагмальном углу и других отделах средостения (10%). Такие кисты средостения являются полыми тонкостенными образованиями, сходными по строению с тканями перикарда, имеют гладкую поверхность серо-желтого или серого цвета.
Кисты перикарда содержат прозрачную серозную или серозно-геморрагическую жидкость. Целомические кисты перикарда могут достигать диаметра от 3 до 20 и более см. Целомические кисты средостения могут быть однокамерными или многокамерными, сообщаться с полостью перикарда, быть связанными с перикардом посредством ножки или плоскостного сращения. Приобретенные кисты перикарда встречаются редко; обычно имеют воспалительное и травматическое происхождение. Также описаны паразитарные (эхинококковые) кисты перикарда.
Встречаются в 30-35% наблюдений. Они также являются пороками эмбрионального развития и формируются из участков дистопированного бронхиального эпителия. Макроскопически представляют тонкостенные образования, заполненные прозрачной, реже бурой жидкостью. При гистологическом исследовании в них обнаруживается хрящевая ткань, соединительнотканные и гладкомышечные волокна слизистые железы.
Полость бронхогенной кисты средостения изнутри выстлана эпителием цилиндрического или реснитчатого типа. Внутри кисты содержится прозрачная или мутноватая желатинообразная, вязкая масса, которая, при наличии связи кисты с бронхиальным деревом, может нагнаиваться. Бронхогенные кисты средостения обычно располагаются позади бифуркации трахеи и тесно соприкасаются с трахеей или главными бронхами, иногда - пищеводом. Обычно они имеют однокамерное строение и достигают размеров 7-10 см в диаметре.
Энтерокистомы являются эмбриональными производными из первичной кишки. С учетом микроскопического сходства их структуры с отделами ЖКТ, выделяют пищеводные, желудочные и кишечные кисты. Гастроэнтерогенные кисты средостения встречаются в 0,7-5% случаев. Они представляют собой однокамерные округлые или овоидные образования, с толстыми стенками и ножкой; локализуются преимущественно в заднем средостении. Гастроэнтерогенные кисты средостения содержат мутноватую слизевидную массу. Желудочные кисты могут продуцировать соляную кислоту, что приводит к изъязвлению стенок, кровотечению, язвам и перфорации стенок кисты средостения. В редких случаях в стенке кисты может развиваться рак.
Кистозные тератомы содержат в своей структуре элементы эктодермы и возникают в процессе нарушения эмбриогенеза. В медицине встречаются дермоидные кисты яичников, брюшной стенки, кожи, забрюшинной клетчатки, печени, почек и др. органов и тканей. Дермоидные кисты обычно расположены в передневерхнем отделе средостения. Величина дермоидных кист средостения может достигать 15-25 см. Форма кистозных тератом обычно неправильная овальная; консистенция эластическая или мягкая. Стенки кисты могут содержать хрящевые и известковые включения. Внутри кисты заключена густая кашицеобразная жирная масса с множеством различных включений (волос, чешуек эпидермиса, кристаллов холестерина, аморфных жиров, зубов).
Могут иметь врожденное и приобретенное (воспалительное, опухолевое) происхождение. Они преимущественно выявляются у детей и людей молодого возраста.
Симптомы кист средостения
Особенности клинических проявлений кисты средостения обусловлены типом и расположением образования, его величиной и скоростью роста. В большинстве случаев симптоматика развивается на том этапе, когда увеличение кисты средостения вызывает компрессию других органов и неизбежное нарушение их функций.
Течение кист перикарда в большинстве случае бессимптомное, гладкое. Нередко они являются находкой при прохождении профилактической флюорографии. Иногда наблюдаются сердцебиение, одышка, сухой кашель, возникающие при перемене положения туловища и физической нагрузке. При осложненном течении целомических кист средостения может иметь место провыв содержимого кисты перикарда в бронх, нагноение и разрывы кисты.
Развитие бронхогенных кист средостения нередко сопровождается надсадным кашлем, одышкой, дисфагией, тупой болью в грудной клетке. При сдавлении кистой дыхательных путей развивается стридорозное дыхание. В случае прорыва бронхогенной кисты средостения в бронх может появиться кровохарканье. При одновременном прорыве кисты в плевральную полость и в бронх, развивается гидропневмоторакс и бронхоплевральный свищ.
Гастроэнтерогенные кисты средостения проявляют себя кашлем, одышкой, тахикардией, дисфагией, болью в груди. Энтерокистомы могут прорываться в трахею, бронхи, плевральную полость, средостение, вызывая развитие кровохарканья, эмпиемы плевры, частых пневмоний, лихорадки неясного генеза, бронхоэктазов, медиастинита.
Более чем в половине случаев дермоидная киста средостения сопровождается различными сердечно-сосудистыми нарушениями: приступами стенокардии, болью в области сердца, тахикардией. У 30% больных признаком дермоидной кисты средостения служит появление продуктивного кашля с выделением кашицеобразной массы, содержащей примесь волос и жира, что наблюдается при прорыве кисты в бронх. У части пациентов отмечается выпячивание грудной стенки в проекции расположения опухоли.
Осложнения
Наиболее грозным осложнением кист средостения служит так называемый синдром медиастинальной компрессии, частота которого колеблется от 27 до 39%. Сюда может входить компрессия дыхательных путей, синдром верхней полой вены (СВПВ), сдавление пищевода, сердца, возвратного нерва.
При компрессии дыхательных путей развивается стридорозное дыхание, одышка, дыхательная недостаточность. Синдром ВПВ проявляется цианозом кожи лица, видимых слизистых оболочек, шеи, верхних конечностей и грудной клетки; отечностью мягких тканей этой зоны; расширением и напряжением вен шеи; повышением давления в системе ВПВ. Сдавление кистами различных структур средостения может сопровождаться дисфагией, дисфункцией надгортанника, дисфонией, компрессией и дислокацией сердца.
К прочим осложнениям кист средостения относятся их прорывы в полости плевры, бронхи и легкое, кровотечения в средостение и плевральную полость (гемоторакс). Осложненное течение кист средостения несет в себе потенциальную угрозу жизни пациента.
Диагностика
Методы выявления кист средостения включают рентгенологическую, ультразвуковую, томографическую, эндоскопическую, морфологическую диагностику.
- Рентгенологические исследования. Полипозиционная рентгеноскопия и рентгенография грудной клетки, рентгенография пищевода и сердца, пневмомедиастинография позволяют определить локализацию, форму и размеры кисты, ее связь с соседними органами, изменение положения при дыхательных движениях.
- Томографическая диагностика. Для более детальной оценки структуры, толщины стенок кисты, характера содержимого и взаимоотношения с соседними анатомическими образованиями, производится КТ и МРТ средостения.
- Эхография. При медиастинальных новообразованиях в диагностической практике широко используется УЗИ средостения. В диагностике кист перикарда существенно помогает ЭхоКГ, позволяющая дифференцировать кисту средостения от кист легкого, дермоидных кист средостения, аневризмы аорты.
- Бронхологическое обследование. При кистах средостения, демонстрирующих интимную связь с трахеей или бронхами, прибегают к выполнению бронхоскопии и бронхографии.

Если названные методы диагностики не позволяют определиться с нозологией образования, целесообразен переход к инвазивным диагностическим исследованиям:
- Биопсия. Проведение аспирационной тонкоигольной биопсии кисты средостения позволяет осуществить цитологическое исследование полученного пунктата и верифицировать морфологию образования в 80-90% случаев. Тонкоигольная биопсия может выполняться чрескожным, чрестрахеальным, чрезбронхиальным, чреспищеводным доступом.
- Диагностические операции. С целью визуализации и открытой эксцизионной биопсии опухоли средостения может быть предпринята медиастиноскопия, диагностическая торакоскопия, парастернальная медиастинотомия.
Лечение кист средостения
Лечебная тактика в отношении кист средостения сводится к их хирургическому удалению в возможно ранние сроки. Такой подход является профилактикой развития компрессионного синдрома, разрыва и малигнизации кист средостения.
- Открытое удаление кисты средостения может проводиться путем продольной стернотомии (при расположении кисты в переднем средостении), с помощью переднебоковой торакотомии на стороне поражения (при боковом расположении образования), боковой торакотомии (при локализации опухоли в среднем средостении), заднебоковой торакотомии (при расположении кисты в заднем средостении). Открытые операции обеспечивают возможность наибольшей свободы действий и полноценной интраоперационной ревизии раны. При развитии осложнений может потребоваться проведение медиастинотомии.
- Торакоскопическое удаление кист средостения также широко и успешно применяется не только для диагностики, но и для удаления медиастинальных образований. В некоторых случаях используется миниторакотомия с видеоподдержкой.
- Пункционная аспирация. У соматически отягощенных пациентов с низкими функциональными резервами методом выбора служит трансторакальная пункция с дренированием и склерозированием кисты средостения. В качестве склерозантов обычно используется раствор спирта с йодом, глюкозы.
Читайте также:

