Опухоли червеобразного отростка патанатомия
Хронический аппендицит
Аппендикс никогда не жалуется: он или пронзительно кричит, или остается безмолвным.
Принято различать 3 формы этого заболевания: хронический рецидивирующий, резидуальный и первично-хронический.
Хронический резидуальный (или остаточный) аппендицит возникает после перенесенного острого приступа, закончившегося выздоровлением без оперативного вмешательства. В этих случаях, как правило, сохраняются все условия для возникновения повторной атаки заболевания (перегибы отростка, спайки, сращения и другие причины, затрудняющие опорожнение отростка). Если в анамнезе у больного приступы острого аппендицита повторялись, в таких случаях принято говорить о хроническом рецидивирующем аппендиците.
В стадии ремиссии хронического аппендицита клинические проявления болезни минимальные. Больные жалуются на эпизодические тупые, ноющие, не прогрессирующие боли в правой подвздошной области, которые могут возникать спонтанно, при физической нагрузке или после погрешности в диете. При обследовании во время пальпации живота можно выявить легкую болезненность в правой подвздошной области. Никаких признаков острого аппендицита нет. При появлении очередного острого приступа необходимо ставить диагноз острого аппендицита, а не "обострение хронического", поэтому и диагностику, и лечение в этом случае проводят, как при остром аппендиците.
Следует помнить о возможности рецидива приступа острого аппендицита у больных, которым ошибочно выполнили субтотальную аппендэктомию (лапароскопическую или открытым методом). В случае оставления культи отростка длиной 2 см и более в нем может повторно развиться острое воспаление.
Большинство врачей ставят под сомнение существование первично-хронического аппендицита (т. е. без предшествовавшего острого). Чаще всего неострая боль и болезненность при пальпации в правой подвздошной области бывают обусловлены другими причинами. Поэтому диагноз ставят методом исключения заболеваний других органов, расположенных в животе и грудной клетке. Косвенными признаками хронического аппендицита считают отсутствие заполнения отростка, замедление его опорожнения, деформация, сужения его просвета, дефекты наполнения в его тени (по данным ирригографии) или обнаружение каловых камней, изменения формы отростка и неравномерности его просвета (при УЗИ).
Опухоли, как правило, обнаруживают при аппендэктомии по поводу острого аппендицита, когда они провоцируют окклюзию отростка. Опухоли встречаются у 40 больных на 5000 операций (0,8% наблюдений). Чаще всего (90%) обнаруживают карциноидную опухоль. Это медленно растущее новообразование из энтерохромаффинных клеток, продуцирующих серотонин, гистамин, вазоинтестинальный пептид, брадикинин и другие вазоактивные пептиды. Считают, что рост карциноидных опухолей провоцирует гипергастринемия, обусловленная стойким повышением рН в слизистой оболочке антрального отдела желудка на фоне атрофического гастрита.
У большинства больных (60—70%) карциноидная опухоль имеет размеры менее 2 см и не прорастает серозную оболочку (стадия А и Duce). Прорастание всех слоев стенки отростка наблюдают у 25% больных (стадия В). При этом увеличивается вероятность метастазов в регионарные лимфатические узлы (стадия С) — 5—10% наблюдений. У 3—5% обнаруживают метастазы опухоли в печень (стадия D). В этом случае заболевание проявляется карциноидным синдромом. Он не проявляется приливами крови с окрашиванием лица и шеи в красно-фиолетовый цвет. В ряде случаев наблюдают слезотечение, периорбитальный отек, тахикардию, гипотонию, вздутие живота, понос, бронхоспазм. При карциноидном синдроме развивается фиброз эндокарда с медленным прогрессированием клинической картины трикуспидальной недостаточности и/или стеноза устья легочной артерии.
Предположить диагноз карциноида до операции можно на основании характерной клинической картины приливов, увеличения суточной экскреции 5-оксииндолилуксусной кислоты (5-ОИУК) с мочой до 200—300 мг/сут (в норме 5—9 мг/сут), повышения в крови уровня серотонина. Топическая верификация диагноза сложна, поскольку карциноид может развиваться во всех органах, образовавшихся из эмбриональных зачатков головной кишки (бронхи, желудок, поджелудочная железа, тонкая кишка), а также в тератомах яичника и яичка. Однако чаще всего (55%) карциноид обнаруживают именно в аппендиксе. Эти больные нуждаются в тщательном обследовании (УЗИ, КТ, радиологическое исследование с "октреотидом" — синтетическим аналогом соматостатина, меченным радиоактивным изотопом Тс).
Лечение. На стадии А (нет инвазии в слепую кишку и брыжейку) может быть выполнена аппендэктомия, на стадиях В и С показана правосторонняя гемиколэктомия. Результаты лечения (5-летняя переживаемость): стадия А - 100%, стадия В - 65%, стадия С - 25%, стадия D — 5%.
Значительно реже, чем карциноид, обнаруживают аденокарциному червеобразного отростка. Рост опухоли происходит преимущественно эндофитно. Раковая опухоль быстро инфильтрирует серозную оболочку, часто дает лимфогенные и имплантационные метастазы в органы малого таза. Метод лечения — правосторонняя гемиколэктомия. Пятилетняя выживаемость составляет 60%.
Мукоцеле аппендикса — ложная опухоль отростка, представляет собой ретенционную кисту, заполненную муцином. Киста образуется в результате хронической окклюзии отростка соединительнотканной стриктурой. Если флора в просвете отростка маловирулентная, то острый аппендицит не развивается, а клетки слизистой оболочки продолжают секретировать слизь до тех пор, пока растяжение и истончение стенки не приведут к нарушению питания глубоколежащих слоев. Стенка мукоцеле выстлана кубическим (а не цилиндрическим, как в нормальном отростке) эпителием. Ретенционная киста отростка может достигать больших размеров, и тогда аппендикс принимает колбасовидную или шаровидную форму. Стенка кисты довольно тонкая (несколько миллиметров). Стенка "старой" кисты нередко кальцифицируется. В просвете видны полупрозрачные или белесоватые густые слизеподобные массы. Редко слизь образует мелкие шарики, напоминающие вареное саго ("миксоглобулез").
Лечение мукоцеле заключается в осторожном удалении кисты вместе с отростком. Следует помнить о возможности самопроизвольного посттравматического или ятрогенного (во время операции) разрыва кисты. Излияние содержимого кисты в брюшную полость может привести к имплантации и пролиферации имплантированных на серозных оболочках клеток, содержащихся в слизи ретенционной кисты, к развитию злокачественно протекающего гранулематозно-кистозного воспалительного процесса в брюшной полости.
С течением времени слизеподобная масса накапливается в большом количестве. В результате возникает псевдомиксома брюшной полости. Это заболевание характеризуется образованием и накоплением в ней значительного количества желатинозной, почти прозрачной, желтоватой или зеленоватой массы, достигающей иногда десятков килограммов. У пациентов с псевдомиксомой брюшной полости постепенно увеличивается объем живота, прогрессируют похудание и общая слабость. При объективном исследовании живот остается мягким, безболезненным. Для дифференциальной диагностики целесообразно использовать УЗИ, рентгенологическое и эндоскопическое исследование желудка и кишечника.
Специфического лечения мукоцеле не существует. Удаление слизеподобных масс неэффективно, так как оставшиеся на брюшине клетки снова продуцируют желеподобное содержимое. Болезнь рецидивирует. Чаще всего применяют внутриполостную лучевую терапию (радиоактивными изотопами золота или платины).
Если в стенке мукоцеле образуются папилломатозные разрастания эпителия, такое состояние называют цистаденомой. Опухоль не инфильтрирует стенку отростка, не метастазирует, но может рецидивировать после аппендэктомии, а также озлокачествляться, трансформируясь в цистаденокарциному.
Изредка у женщин в отростке можно встретить узелки синюшно-красного или буроватого цвета, иногда с мелкими кистозными полостями. Обычно это очаги висцерального эндометриоза. Заболевание протекает с приступами боли в животе в период менструаций и рецидивными кишечными кровотечениями.
Глава 23. ОБОДОЧНАЯ КИШКА
Толстая кишка (intestinum grassum) включает слепую кишку (cecum), восходящую ободочную (colon ascendens), поперечную ободочную (colon transversuni), нисходящую ободочную (colon descendens), сигмовидную ободочную (colon sigmoidetim) и прямую (rectum) кишку. Длина ободочной кишки 1 — 2 м, диаметр 4—6 см. Продольные мышцы кишки концентрируются в виде трех параллельных друг другу лент (свободной, брыжеечной и сальниковой). Ширина каждой из них около 1 см. Они тянутся от места отхождения червеобразного отростка до начальной части прямой кишки, поэтому кишка как бы гофрируется, образуя выпячивания — гаустры. Вдоль свободной и сальниковой мышечных лент располагаются сальниковые отростки (жировые привески). Внутренний (циркулярный) мышечный слой сплошной. Слизистая оболочка толстой кишки в отличие от тонкой кишки не имеет ворсинок. Подслизистая основа представлена рыхлой соединительной тканью, содержащей основную массу сосудов.
Восходящая ободочная кишка расположена мезоперитонеально, но иногда покрыта брюшиной со всех сторон (интраперитонеальное расположение), имея в таком случае короткую брыжейку. В правом подреберье кишка образует печеночный изгиб и переходит в поперечную ободочную кишку длиной 50—60 см. Поперечная ободочная кишка покрыта со всех сторон брюшиной, имеет длинную брыжейку, ее передняя поверхность сращена с большим сальником. В левом подреберье кишка образует левый (селезеночный) изгиб и переходит в нисходящую ободочную кишку, которая обычно расположена мезоперитонеально, иногда — интраперитонеально, имея в таком случае короткую брыжейку. Нисходящая ободочная кишка переходит в сигмовидную ободочную кишку, располагающуюся интраперитонеально (на брыжейке).
Кровоснабжение правой половины ободочной кишки осуществляют сосуды, отходящие от верхней брыжеечной артерии: подвздошно-ободочная (a. ileocolica), правая ободочная (a. colica dextra) и средняя ободочная (a. colica media) артерии.
Левая половина ободочной кишки (нисходящая и сигмовидная кишка) снабжается кровью из нижней брыжеечной артерии. Левая ободочная артерия (a. colica sinistra) анастомозирует с ветвью средней ободочной артерии, образуя при этом дугу Риолана. Две-три сигмовидные артерии (аа. sigmoideae) кровоснабжают сигмовидную ободочную кишку.
Отток венозной крови происходит по одноименным с артериями венам в верхнюю и нижнюю брыжеечные вены, которые участвуют в формировании воротной вены (v. porta).
Лимфоотток от ободочной кишки происходит через лимфатические сосуды и узлы, расположенные по ходу артерий, питающих кишку, в лимфатические узлы, лежащие по ходу верхней и нижней брыжеечных артерий.
Иннервацию ободочной кишки осуществляют ветви чревного, верхнего и нижнего брыжеечных сплетений. В формировании указанных нервных сплетений принимают участие симпатические и парасимпатические нервы. Интрамуральный нервный аппарат кишки представлен подслизистым (мейсснерово), межмышечным (ауэрбахово) и подсерозным сплетениями.
Функции ободочной кишки. Ободочная кишка выполяет моторную, всасывательную, выделительную функции. Важнейшими функциями являются: 1) всасывание и рециркуляция некоторых пищевых компонентов: 2) формирование и выведение фекалий. В ободочной кишке происходит всасывание жидкого содержимого, поступающего из тонкой кишки. За 24 ч в нее поступает 1000—1500 мл содержимого, выводится с фекалиями — не более 100—150 мл. Количество жидкости уменьшается в 10 раз, содержимое делается более плотным. В ободочной кишке всасываются вода, электролиты (соли кальция, калия, натрия, магния и др.), глюкоза, жирные кислоты, аминокислоты, жирорастворимые витамины и др. В просвет кишки выделяются ферменты, холестерин, соли тяжелых металлов, происходит ферментация клетчатки. Пектин подвергается полной ферментации, целлюлоза лишь частичной, а лигнин не ферментируется. Важную роль в ферментации выполняет кишечная микрофлора. В кишке содержится более 400 различных аэробных и анаэробных микроорганизмов. Преобладают анаэробы, преимущественно бактероиды и лактобациллы. Соотношение аэробов к анаэробам соответственно равно 1:1000. В 1 мл содержимого кишки насчитывается 10 8 , 10 12 бактерий. Почти одна треть сухого остатка фекалий состоит из микробных тел. Это необходимо учитывать при оперативных вмешательствах на толстой кишке и паралитической непроходимости, когда в результате ослабления защитного барьера слизистой оболочки кишки создаются благоприятные условия для проникновения токсинов и микроорганизмов в кровь и свободную брюшную полость и ободочная кишка становится источником инфекции. В то же время нормальная кишечная флора обладает в основном ферментативными, витаминосинтезирующими (витамины группы В, С, К) и защитными свойствами.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Карциноиды составляют 90% первичных опухолей аппендикса и около половины всех карцинондных опухолей желудочно-кишечного тракта. Они являются типичными аргентаффиномами и обладают всеми чертами этих неоплазм. Опухоли чаще локализуются в дистальных отделах червеобразного отростка, имеют небольшие размеры, опальную форму, плотноватую консистенцию, желтоватый цист. Они встречаются в более молодом возрасте, чем рак этого органа. По сравнению с карциноидами других отделов желудочно-кишечного тракта карциноиды червеобразного отростка довольно редко принимают злокачественное течение и дают метастазы. Из-за скрытой и атипичной клинической картины карциноиды аппендикса распознаются почти всегда только во время или после аппендэктомии. Удаление червеобразного отростка вместе с брыжейкой является радикальной операцией, за исключением тех случаев, когда опухоль поражает основание аппендикса и распространяется нл стенку слепой кишки. Отдаленные результаты после радикальных операций относительно благоприятные.
На долю червеобразного отростка приходится 0,2—0.5% случаев рака желудочно-кишечного тракта. Он встречается преимущественно у лиц среднего и пожилого возраста, почти с одинаковой частотой у мужчин и женщин. Характерных симптомов и объективных признаков рака червеобразного отростка нет. В большинстве случаев он протекает под маской других заболеваний (острый аппендицит, опухоль слепой кишки, абсцесс правой подвздошной ямки, кишечная непроходимость н др.) и окончательно распознается после гистологического исследования удаленного аппендикса.
Хирургическое вмешательство является единственным способом лечения операбельного н морфологически верифицированного рака червеобразного отростка. Оно заключается в правосторонней гемиколэктомии с илеотрансверзоанастомозом. Аналогичная операция показана и тогда, когда истинный диагноз установлен после ранее произведенной аппендэктомии по поводу другой предполагавшейся патологии червеобразного отростка.
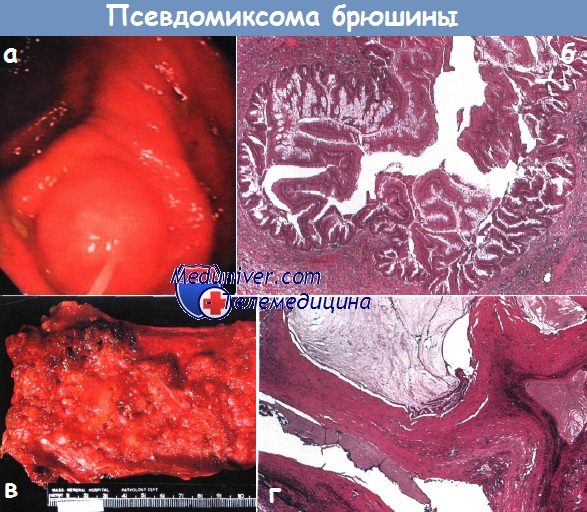
а - Эндоскопическая картина мукоцеле червеобразного отростка.
б - Микроскопическая картина периферической муцинпродуцирующей аденомы аппендикса, дающей начало образованию мукоцеле.
в - Псевдомиксома брюшины, связанная с муцинозным раком червеобразного отростка.
Макроскопическая картина брюшины со сливающимися узловыми блестящими отложениями муцина.
г - Макроскопическая картина слизистого рака червеобразного отростка и вызванной им псевдомиксомы брюшины.
Видны тяжи злокачественного эпителия по краям массивных внеклеточных скоплений муцина.
Анатомия и физиология прямой кишки
Прямая кишка является продолжением ободочной. Ее длина составляет 12—10 см, а емкость широко варьирует в зависимости от анатомической формы и степени наполнения. Диафрагма таза делит прямую кишку на тазовую и промежностную части. Первая состоит из ректосигмовидного, верхнего, среднего и нижнего ампулярных отделов. Промежностная часть, или анальный канал, имеющая длину 2,5—3.5 см, выполняет запирательную функцию. Прямая кишка вскоре после начала лишается брыжейки, у нее отсутствуют гаустрация, жировые подвески, а продольный мышечный слой становится сплошным, образуя вместе с циркулярным единый мышечный футляр. Брюшина покрывает прямую кишку со всех сторон только в надампулярной части. Внебрюшинная часть прямой кишки окружена собственной фасцией и слоем параректальной клетчатки. Последняя делится диафрагмой таза на парные тазово-прямокишечные и ссдалнщно-примокишечные фасциально-клеточные пространства, которые нередко являются местом расположения носналнтсльно-гнойных процессов. Слизистая оболочка ампулярной и ректосигмовидной частей прямой кишки покрыта цилиндрическим эпителием и образует три выступающих в просвет в виде валиков поперечных складок. В нижнем ампулярном отделе складки слизистой оболочки образуют морганиевы столбики, которые в дистальных отделах соединяются между собой полулунными заслонками, содержащими крипты. Слизистая оболочка анального канала покрыта многослойным эпителием. Циркулярная мышечная оболочка на расстоянии 3— 4 см от ануса валикообразно утолщается и выполняет роль внутреннего сфинктера. Снаружи и ниже последнего располагается наружный сфинктер, состоящий из трех мышечных пучков, которые интимно переплетаются с волокнами продольного слоя прямой кишки и мышцей, поднимающей задний проход.
Кровоснабжение прямой кишки происходит из трех источников. Верхняя прямокишечная артерия является прямым продолжением нижней брыжеечной, две средние и дне нижние прямокишечные отходят от подчревных артерий. Между этими артериями существуют многочисленные анастомозы. Венозная кровь от прямокишечного венозного сплетения собирается по одноименным венам, из которых верхняя продолжается в нижнюю брыжеечную и впадает в воротную вену, а остальные четыре— в систему нижней полой, образуя между собой многочисленные порта канальные анастомозы. Различают верхнее и нижнее венозные сплетения прямой кишки. Первое расположено в подслизистом слое выше зубчатой линии, второе — ниже последней в подкожной клетчатке вокруг ануса. При застое крови в этих сплетениях возникает ях расширение (геморрой).
Иннервация тазовой части прямой кишки осуществляется парасимпатическими, симпатическими волокнами и чувствительными веточками из 2—4 сакральных нервов. Промежностная часть снабжается веточками срамного нерва. Влимфатической системе прямой кишки различают три зоны. Нижняя собирает лимфу от промежностного отдела и отводит ее в паховые узлы. Средняя обеспечивает лимфоотток от нижнего н среднего ампулярных отделов, а верхняя — от проксимальной части прямой кишки и впадает в систему нижнебрыжесчиых лимфатических узлов. Прямая кишка выполняет в организме две основные функции — хранения и удаления экскрементов.
Опухоли, как правило, обнаруживают при аппендэктомии по поводу ост рого аппендицита, когда они провоцируют окклюзию отростка. Опухоли встречаются у 40 больных на 5000 операций (0,8 % наблюдений). Чаще все го (90 %) обнаруживают к а р ц и н о и д н у ю опухоль . Это медленно рас тущее новообразование из энтерохромаффинных клеток, продуцирующих серотонин, гистамин, вазоинтестинальный пептид, брадикинин и другие ва-
зоактнвные пептиды. Считают, что рост карциноидиых опухолей провоци рует гипергастринемия, обусловленная стойким повышением рН и слизи стой оболочке антрального отдела желудка на фоне атрофимеского гастрита.
У большинства больных (60—70 %) карциноидная опухоль имеет разме ры менее 2 см и не прорастает серозную оболочку (стадия А и Ducc). Про растание всех слоев стенки отростка наблюдают у 25 % больных (стадия В). При этом увеличивается вероятность метастазов в регионарные лим фатические узлы (стадия С) — 5—10 % наблюдений. У 3—5 % обнаружива ют метастазы опухоли в печень (стадия D). В этом случае заболевание проявляется карциноидным синдромом. Он не проявляется приливами кро ви с окрашиванием лица и шеи в красно-фиолетовый цвет. В ряде случаев наблюдают слезотечение, периорбитальный отек, тахикардию, гипотонию, вздутие живота, понос, бронхоспазм. При карциноидном синдроме разви вается фиброз эндокарда с медленным прогрессированием клинической картины трикуспидальной недостаточности и/или стеноза устья легочной артерии.
Предположить диагноз карциноида до операции можно на основании ха рактерной клинической картины приливов, увеличения суточной экскреции 5-оксииндолилуксусной кислоты (5-ОИУК) с мочой до 200—300 мг/сут (в норме 5—9 мг/сут), повышения в крови уровня серотонина. Топическая ве рификация диагноза сложна, поскольку карциноид может развиваться во всех органах, образовавшихся из эмбриональных зачатков головной кишки (бронхи, желудок, поджелудочная железа, тонкая кишка), а также в терато мах яичника и яичка. Однако чаще всего (55 %) карциноид обнаруживают именно в аппендиксе. Эти больные нуждаются в тщательном обследовании (УЗИ, КТ, радиологическое исследование с "октреотидом" — синтетиче ским аналогом соматостатина, меченным радиоактивным изотопом Тс).
Лечение, На стадии А (нет инвазии в слепую кишку и брыжейку) может быть выполнена аппендэктомия, на стадиях В и С показана правосторонняя гемиколэктомия. Результаты лечения (5-летняя переживаемость): стадия А — 100 %, стадия В — 65 %, стадия С — 25 %, стадия D — 5 %.
Значительно реже, чем карциноид, обнаруживают а д е н о к а р ц и н о м у ч е р в е о б р а з н о г о о т р о с т к а . Рост опухоли происходит преимущест венно эндофитно. Раковая опухоль быстро инфильтрирует серозную обо лочку, часто дает лимфогенные и имплантационные метастазы в органы ма лого таза. Метод лечения — правосторонняя гемиколэктомия. Пятилетняя выживаемость составляет 60 %.
М у к о ц е л е а п п е н д и к с а — ложная опухоль отростка, представляет собой ретенционную кисту, заполненную муцином. Киста образуется в результате хронической окклюзии отростка соединительнотканной стрик турой. Если флора в просвете отростка маловирулентная, то острый ап пендицит не развивается, а клетки слизистой оболочки продолжают секретировать слизь до тех пор, пока растяжение и истончение стенки не приведут к нарушению питания глубоколежащих слоев. Стенка мукоцеле выстлана кубическим (а не цилиндрическим, как в нормальном отростке) эпителием. Ретенционная киста отростка может достигать больших разме ров, и тогда аппендикс принимает колбасовидную или шаровидную фор му. Стенка кисты довольно тонкая (несколько миллиметров). Стенка "ста рой" кисты нередко кальцифицируется. В просвете видны полупрозрач ные или белесоватые густые слизеподобные массы. Редко слизь образует мелкие шарики, напоминающие вареное саго ("миксоглобулез").
Лечение мукоцеле заключается в осторожном удалении кисты вместе с отростком. Следует помнить о возможности самопроизвольного поеттрав-
матического или ятрогенного (во время операции) разрыва кисты. Излия ние содержимого кисты в брюшную полость может привести к импланта ции и пролиферации имплантированных на серозных оболочках клеток, со держащихся в слизи ретенционной кисты, к развитию злокачественно про текающего гранулематозно-кистозного воспалительного процесса в брюш ной полости.
С течением времени слизеподобная масса накапливается в большом ко личестве. В результате возникает п с е в д о м и к с о м а б р ю ш н о й по л о с т и . Это заболевание характеризуется образованием и накоплением в ней значительного количества желатинозной, почти прозрачной, желтова той или зеленоватой массы, достигающей иногда десятков килограммов. У пациентов с псевдомиксомой брюшной полости постепенно увеличивается объем живота, прогрессируют похудание и общая слабость. При объектив ном исследовании живот остается мягким, безболезненным. Для дифферен циальной диагностики целесообразно использовать УЗИ, рентгенологиче ское и эндоскопическое исследование желудка и кишечника.
Специфического лечения мукоцеле не существует. Удаление слизеподобных масс неэффективно, так как оставшиеся на брюшине клетки снова про дуцируют желеподобное содержимое. Болезнь рецидивирует. Чаще всего применяют внутриполостную лучевую терапию (радиоактивными изотопа ми золота или платины).
Если в стенке мукоцеле образуются папилломатозные разрастания эпи телия, такое состояние называют ц и с т а д е н о м о й . Опухоль не инфильт рирует стенку отростка, не метастазирует, но может рецидивировать после аппендэктомии, а также озлокачествляться, трансформируясь в цистаденокарциному.
Изредка у женщин в отростке можно встретить узелки синюшно-красно го или буроватого цвета, иногда с мелкими кистозными полостями. Обычно это очаги в и с ц е р а л ь н о г о э н д о м е т р и о з а . Заболевание протекает с приступами боли в животе в период менструаций и рецидивными кишеч ными кровотечениями.
Глава 23. ОБОДОЧНАЯ КИШКА
Толстая кишка (intestinum grassum) включает слепую кишку (cecum), восходящую ободоч ную (colon ascendens), поперечную ободочную (colon transversum), нисходящую ободочную (co lon descendens), сигмовидную ободочную (colon sigmoideum) и прямую (rectum) кишку. Длина ободочной кишки 1—2 м, диаметр 4—6 см. Продольные мышцы кишки концентрируются в ви де трех параллельных друг другу лент (свободной, брыжеечной и сальниковой). Ширина каж дой из них около 1 см. Они тянутся от места отхождения червеобразного отростка до начальной части прямой кишки, поэтому кишка как бы гофрируется, образуя выпячивания — гаустры. Вдоль свободной и сальниковой мышечных лент располагаются сальниковые отростки (жиро вые привески). Внутренний (циркулярный) мышечный слой сплошной. Слизистая оболочка толстой кишки в отличие от тонкой кишки не имеет ворсинок. Подслизистая основа представ лена рыхлой соединительной тканью, содержащей основную массу сосудов.
В о с х о д я щ а я о б о д о ч н а я к и ш к а расположена мезоперитонеально, но иногда по крыта брюшиной со всех сторон (интраперитонеальное расположение), имея в таком случае короткую брыжейку. В правом подреберье кишка образует печеночный изгиб и переходит в по перечную ободочную кишку длиной 50—60 см. П о п е р е ч н а я о б о д о ч н а я к и ш к а по крыта со всех сторон брюшиной, имеет длинную брыжейку, ее передняя поверхность сращена с большим сальником. В левом подреберье кишка образует левый (селезеночный) изгиб и пе реходит в н и с х о д я щ у ю о б о д о ч н у ю к и ш к у , которая обычно расположена мезопери-
тонеально, иногда — интрппсритонсально, имен м таком случае короткую брыжейку. Нисходя щая ободочная кишки переходит н с и г м о в и д н у ю ободочную кишку, располагаю щуюся интраперитонелльно (на брыжейке).
Кровоснабжение правой полонииы ободочной кишки осуществляют сосуды, отходящие от верхней брыжеечной артерии: подвздошно-ободочная (a. ilcocolica), правая ободочная (a. colica dextra) и средняя ободочная (a. colica media) артерии.
Левая половина ободочной кишки (нисходящая и сигмовидная кишка) снабжается кровью из нижней брыжеечной артерии. Левая ободочная артерия (a. colica sinistra) анастомозирует с ветвью средней ободочной артерии, образуя при этом дугу Риолана. Две-три сигмовидные ар терии (аа. sigmoideae) кровоснабжают сигмовидную ободочную кишку.
Отток венозной крови происходит по одноименным с артериями венам в верхнюю и ниж нюю брыжеечные вены, которые участвуют в формировании воротной вены (v. porta).
Лимфоотток от ободочной кишки происходит через лимфатические сосуды и узлы, распо ложенные по ходу артерий, питающих кишку, в лимфатические узлы, лежащие по ходу верхней и нижней брыжеечных артерий.
Иннервацию ободочной кишки осуществляют ветви чревного, верхнего и нижнего брыже ечных сплетений. В формировании указанных нервных сплетений принимают участие симпа тические и парасимпатические нервы. Интрамуральный нервный аппарат кишки представлен подслизистым (мейсснерово), межмышечным (ауэрбахово) и подсерозным сплетениями.
23.1. Аномалии и пороки развития
Дистопии (аномалии положения) ободочной кишки возникают при на рушениях эмбриогенеза, вследствие чего вся кишка может располагаться в левой или правой половине брюшной полости. Могут увеличиваться в дли ну все отделы ободочной кишки (долихоколон) или только отдельные уча стки (долихосигма). В таком случае нарушается моторно-эвакуаторная функция кишки и появляются запоры, метеоризм, боли в животе.
Стенозы и атрезии сигмовидной кишки бывают одиночными и множе ственными. Они проявляются вскоре после рождения ребенка симптомами непроходимости кишечника и требуют хирургического вмешательства.
Удвоение (дупликация) участка или всей ободочной кишки встречается очень редко.
23.17. Болезнь Гиршпрунга (аганглионарный мегаколон)
Болезнь Гиршпрунга (Н. Hirschsprung, 1887) — порок развития левой по ловины толстой кишки, обусловленный полным отсутствием ганглионар-
ных клеток в межмышечном (ауэрбаховом) и подслизистом (мейсснеровом) сплетениях. Аганглионарный мегаколон по сути дела является нейрогенной формой кишечной непроходимости. Заболевание является врожденной па тологией (отмечается в соотношении 1:5000 родившихся детей). Чаще про является у детей и подростков, реже у взрослых. Мальчики болеют в 4— 5 раз чаще девочек. Болезнь Гиршпрунга имеет семейный характер, обу словленный ненормальным локусом в строении 10-й хромосомы. Около 5 % детей с болезнью Гиршпрунга имеют синдром Дауна. Если аганглио нарный участок кишки небольшой и локализуется в аноректальном отделе, то симптомы болезни могут появиться в зрелом возрасте. Этот тип болезни называют "болезнь Гиршпрунга взрослых".
Этиология и патогенез. Аганглионарная зона чаще всего начинается от аноректальной линии и в 80—90 % наблюдений распространяется на ректосигмоидный отдел, в 10 % она распространяется до селезеночного изгиба или на всю толстую кишку и дистальный отдел тонкой кишки. Отсутствие пара симпатической иннервации приводит к задержке релаксации внутреннего сфинктера прямой кишки, отмечается также недостаток синтеза оксида азота (NO), вызывающего релаксацию сфинктера. Участок кишки, лишенный интрамуральных нервных ганглиев, постоянно спастически сокращен, не перистальтирует, в результате вышерасположенные отделы кишки, имеющие нор мальную иннервацию, расширяются и гипертрофируются, возникает мега колон.
Патологоанатоминеская картина. В аганглионарной зоне отсутствуют нервные клетки. При гистологическом исследовании расширенных отделов толстой кишки находят гипертрофию мышечных волокон одновременно со склерозом и замещением их соединительной тканью. Это приводит к резко му утолщению стенки кишки.
Клиническая картина и диагностика. При коротком аганглионарном сег менте симптомы заболевания легко купируются назначением очиститель ных клизм и слабительных, при длинном — заболевание может протекать в виде обтурационной непроходимости.
По клиническому течению различают компенсированную (легкую), субкомпенсированную (среднетяжелую) и декомпенсированную (тяжелую) формы. Тяжесть болезни зависит от протяженности аганглионарного участ ка толстой кишки. При небольшой протяженности аганглионарного участка у детей развивается легкая форма болезни. Хороший уход за ребенком и ре гулярное опорожнение кишечника с помощью клизм или газоотводных тру бок способствуют длительной компенсации. При декомпенсированной форме уже с первых дней жизни болезнь проявляется симптомами низкой толстокишечной непроходимости.
Нарушение пассажа кишечного содержимого и скопление кала в виде "пробки" с первых недель жизни определяют клинические проявления бо лезни Гиршпрунга, основными симптомами которой являются запоры, вздутие, боли, урчание в животе. Запоры бывают упорными и наблюдаются с момента рождения ребенка или в раннем детском возрасте. Задержка стула может быть длительной — от нескольких дней до нескольких месяцев. По стоянным симптомом болезни является также вздутие живота (метеоризм), достигающее иногда такой степени, что затрудняет дыхание больного. Ха рактерно, что вздутие остается даже после опорожнения кишечника с помо щью клизмы. Вследствие запора и вздутия живота появляются боли по все му животу, исчезающие после опорожнения кишечника. Длительная за держка стула может сопровождаться слабостью, тошнотой, рвотой, ухудше нием аппетита, у детей развиваются анемия, гипотрофия, расширение ре-
Читайте также:

