Опухоль закрывает просвет кишечника
Кишечная непроходимость — состояние, при котором в толстом или тонком кишечнике возникает препятствие, мешающее прохождению пищевого комка, каловых масс, жидкости, газов. Причины его бывают разными, некоторые связаны с онкологическими заболеваниями. Кишечная непроходимость — опасное состояние, если ее не устранить, она может привести к гибели пациента.
Какие бывают виды кишечной непроходимости?
Существуют разные классификации кишечной непроходимости:
Механическая — подразделяется на три типа:
- Обтурационная — возникает при закупорке кишки опухолью, желчным камнем, каловыми массами, при сдавлении извне, из-за спаек в брюшной полости.
- Странгуляционная — сопровождается сдавлением сосудов брыжейки, кровоснабжающих кишечник.
- Сочетанная — сочетание обтурационной и странгуляционной кишечной непроходимости. Например, возникает при инвагинации: внедрении, завороте одного участка кишки в другой.
Динамическая кишечная непроходимость возникает в результате стойкого спазма или пареза (расслабления) стенки кишки.
По статистике, если не оказана своевременная медицинская помощь, при острой кишечной непроходимости до 90% больных погибают в течение 4–6 часов. Поэтому для пациента важно знать первые симптомы этого состояния и при их возникновении сразу же обращаться к врачу.

Почему при онкологических заболеваниях возникает кишечная непроходимость?
Причины кишечной непроходимости при злокачественных опухолях бывают разными:
- Перекрытие просвета кишки опухолью, которая растет внутрь просвета, сужение из-за воспаления в кишечной стенке.
- Сдавление кишечника извне опухолями, которые находятся в других органах: печени, почках, матке, яичниках, мочевом пузыре, предстательной железе.
- Спайки в брюшной полости в результате взаимодействия опухоли с окружающими тканями, после перенесенного хирургического вмешательства.
- Повреждение кишки лучевой терапией, химиопрепаратами.
- Скопление в кишке плотного стула, каловых камней в результате хронических запоров.
- При поражении опухолевой тканью головного или спинного мозга может развиваться спастическая кишечная непроходимость.
- Развитию паралитической кишечной непроходимости у онкологических больных способствуют: перитонит, выраженное нарушение работы печени и почек, снижение уровня калия в крови, нарушение углеводного обмена, сахарный диабет.
Чаще всего кишечная непроходимость развивается на поздних стадиях рака, ее возникновению способствуют перенесенные операции на органах брюшной полости, частые курсы лучевой терапии.
Симптомы
Основной симптом кишечной непроходимости — боли в животе. Они возникают внезапно, без видимых причин, носят схваткообразный характер. Болевые ощущения периодически стихают и появляются, усиливаются вновь, в соответствии с волнами перистальтики — физиологическими движениями кишечника. Спустя некоторое время боль может стать постоянной.

При странгуляционной кишечной непроходимости боль постоянная, периодически усиливается во время перистальтических волн. Если боль неожиданно прошла — это плохой признак, он говорит о том, что в стенке кишечника прекратились движения, развился ее парез (паралич).
При паралитической кишечной непроходимости чаще всего беспокоят тупые, распирающие боли.
Другие возможные симптомы:
- Запор: боли в животе сопровождаются отсутствием стула в течение нескольких часов, не отходят газы. При высокой непроходимости у пациента может быть стул за счет отхождения содержимого участка кишки, который находится ниже места обструкции.
- Тошнота, рвота, которая нарастает со временем, может стать неукротимой. Рвота не приносит облегчения. Поначалу она возникает рефлекторно, в рвотных массах присутствует содержимое желудка, желчь. Затем, при некоторых видах кишечной непроходимости, она становится фекалоидной.
- У некоторых пациентов при частичной кишечной непроходимости возникает диарея.
- Потеря аппетита.
- Примесь крови в стуле.
- Вздутие живота. Он становится асимметричным, в нем заметны движения кишечника — перистальтика. Постепенно эти движения исчезают, это говорит о том, что развился парез кишечника.
- Ухудшение общего самочувствия больного.
- Сухость во рту.
- Апатия, угнетение сознания.
Осложнения кишечной непроходимости
Содержимое, которое находится в кишечнике выше места, где возникла непроходимость, не может покинуть пищеварительный тракт. Это приводит к гниению, размножению болезнетворных микроорганизмов. Нарушается барьерная функция стенки кишки, и токсичные соединения проникают в кровь.
Из-за сдавления кровеносных сосудов и нарушения притока крови к кишке развивается некроз — часть стенки кишечника погибает. В этом месте образуется отверстие, и содержимое кишки попадает в брюшную полость, в ней развивается воспаление — перитонит.
Всё вышеописанное в конечном итоге приводит к сепсису, серьезному нарушению работы всех органов (полиорганной недостаточности) и гибели больного.
Методы диагностики
Врач может назначить и другие методы диагностики:
- Ультразвуковое исследование органов брюшной полости.
- Ирригография — рентгенологическое исследование, во время которого в кишечник с помощью клизмы вводят рентгеноконтрастное вещество — бариевую взвесь.
- Компьютерная томография.
- Колоноскопия.
Лечение кишечной непроходимости у онкологических больных
В некоторых случаях, при отсутствии признаков перитонита, в течение суток с кишечной непроходимостью можно бороться консервативными мерами. Проводят промывания желудка через зонд, пациенту вводят растворы белков и электролитов, насыщают организм жидкостью для борьбы с обезвоживанием, назначают обезболивающие и антибактериальные препараты. Если консервативное лечение не помогает, проводят хирургическое вмешательство в плановом порядке.
Если при поступлении в клинику диагноз сразу подтверждается и/или есть ярко выраженные симптомы перитонита, показана экстренная операция.
Существуют разные варианты хирургического лечения:
Зачастую хирургические вмешательства при кишечной непроходимости носят паллиативный характер. Их цель — обеспечить свободное прохождение пищи по кишке. За счет этого увеличивается продолжительность жизни пациента.
Александр Владимирович Воробей, 64 года, окончил Минский мединститут, интернатуру по хирургии. Завкафедрой хирургии БелМАПО, член-корреспондент НАН, доктор медицинских наук, профессор, главный внештатный проктолог Минздрава РБ. Член Международной ассоциации университетских колоректальных хирургов; Всемирной ассоциации хирургов, гастроэнтерологов и онкологов; Европейской медицинской лазерной ассоциации; почетный член ассоциации хирургов-гепатологов России и стран СНГ ; член Правления Белорусской ассоциации хирургов. Председатель аттестационной комиссии МЗ РБ по хирургии и экспертного совета ВАК Беларуси по хирургии.
- Александр Владимирович, рак толстой кишки выходит в Беларуси на первое место, в мире ежегодно диагностируют 600 миллионов новых случаев. В чем причина?
- Влияет урбанизация, особенности питания: много мяса, особенно прожаренного, отсутствие клетчатки - банальные вещи. В Африке , где живут в основном на фруктах и овощах, этих заболеваний гораздо меньше. А цивилизованный мир любит мясо, гриль - гастроэнтерологи уже считают его вредным.
У нас заболеваемость этим видом рака выше, чем у ряда европейских стран. На 9,5 миллиона белорусов почти 5,5 тысяч новых случаев (за 2017 год. - Ред.) - это огромная цифра.
Плюс масса пациентов, которые продолжают лечение. Толстая кишка состоит из ободочной и прямой - в среднем это 1,5 метра. На I - III стадиях выявляется всего 52% случаев. Пятилетняя выживаемость на этих операбельных стадиях около 60%, а при запущенном раке пятилетняя выживаемость - 8%. Раньше этой патологии было меньше, мы выявляли ее поздно: если брать времена конца СССР , запущенных случаев было 60%.
- Поздно - потому что колоноскопии не было?
- В 80-е годы ее только учились делать. Я застал эту ситуацию, придя в нашу областную больницу. Был один колоноскоп, он был большего диаметра, чем теперешние, не очень удобный, картинка выводилась на экран не очень качественно.
Сегодня аппараты цифровые, есть технологии усиливающей колоноскопии - врачу проще увидеть проблему и более прицельно взять анализ для биопсии.
Залог улучшения 5-летней выживаемости - это раннее выявление опухоли. А усиливающая эндоскопия дает возможность увидеть образование на ранней стадии - еще плоское и не выступающее над поверхностью кишки.
У нас постепенно идет переоснащение с устаревших волоконно-оптических колоноскопов на цифровые. Есть эндоскопы высокого разрешения с зум-увеличением на экране монитора - как у современного фотоаппарата. Кроме того, есть возможность проведения виртуальной окраски слизистой с помощью различных технологий. Но, к сожалению, такие аппараты пока единичные в стране.
- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Это чисто материальный вопрос. 10-я и 2-я клиники Минска уже добились, что у них каждая колоноскопия идет с обезболиванием.
У нас в Минской областной больнице проблему решили отчасти - с обезболиванием идут процедуры в понедельник и пятницу. Человеку вводят седативный препарат, и он не так остро реагирует на процесс, состояние можно назвать легким сном. В это время возле пациента должны находиться анестезиолог и медсестра, поскольку любой наркоз может дать осложнение.

-Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь. Фото: Святослав ЗОРКИЙ
- Рак толстой кишки - один из медленно растущих раков. От первой клетки до видимой эндоскопом опухоли может пройти от двух до четырех лет.
- Как человеку понять, что у него проблема?
- Самое первое - любые нарушения нормального пищеварения: началось повышенное газообразование, урчание в животе, изменение стула, запоры, поносы. У пожилых людей и так есть склонность к запорам - так вот на фоне запоров появилось что-то новое: острые боли, еще тяжелее оправляться, появилась кровь. Кровь в кале важно не списывать на геморрой. После 40 лет он у многих, и это повод для ошибок - люди долго не подозревают, что это не геморрой, а запущенный рак. Должно тревожить появление в кале слизи - беловатого желе, как вареный крахмал. Это один из ярких симптомов либо большого полипа - предрака, либо опухоли левой половины толстой кишки.
- Слизь может быть признаком дисбактериоза кишечника?
- И это тоже повод для ошибок, лучше перестраховаться. Еще симптомом опухоли толстой кишки может быть анемия. Но у нас есть и примеры, когда у пациента тяжелейшая опухоль с метастазами, а анализ крови в норме. Хороший анализ крови при появившихся нарушениях пищеварения - повод не для спокойствия, а для колоноскопии. Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь.
Это медленно развивающийся рак, и умереть до развития непроходимости почти никому не удается. Человек с дикими болями, с огромным животом и крайне запущенным раком все равно придет в больницу. А оперировать уже поздно и помочь невозможно.
- Это те случаи, когда отрезанную кишку выводят в бок с калоприемником?
- Да, это та ситуация. При запущенной опухолевой непроходимости не идет речь об органосохраняющих операциях - задача попытаться спасти жизнь. И это уже удается плохо: при запущенной непроходимости до 80% пациентов умирают после операции. Но когда человек приходит своевременно, если нет метастазов, иногда достаточно одной операции: удаляем опухоль, восстанавливаем кишечную проходимость - и все. При необходимости, как и во всем мире, делаем пластические операции на толстой кишке.
- Тогда зачем калоприемник?
- Есть ситуации, когда необходимо удалить задний проход вместе с опухолью. Мы пытались, как и многие страны, воссоздавать из мышц бедра искусственный сфинктер, но эффективность таких операций невысокая. В хирургии толстой кишки позиция такая: если сохранен хотя бы задний проход длиной в несколько сантиметров и его сфинктеры - принципиально возможно восстановить кишечную проходимость и не иметь стому.
- Были в вашей практике случаи, когда люди сами себе сильно вредили?
- Был у меня пациент - умнейший человек, крупный строитель, я знаю всю его семью. Еще в 80-е мы выявили у него опухоль, еще не было кишечной непроходимости, но он решил, что его огромная сила воли в сочетании с таинственными упражнениями победят рак. Кончилось как у всех - метастазами, когда оперировать было поздно.
- Правда, что часто раком болеют целые семьи?
- Слышала, что иногда семьи болеют раком негенетическим.
- Да, есть так называемый семейный раковый синдром - по необъяснимым причинам в конкретной семье раки возникают чаще, причем разные. Был пациент из Борисова , в 30 лет у него диагностировали рак прямой кишки. В 28 лет такой же рак возник у его сына. И генетики тут нет - это подтвердила наша лаборатория. Но есть особенность семьи: может, питания, может, что-то есть такое в жилище - никто не знает.
- При боязни кононоскопии можно для начала сделать УЗИ органов брюшной полости. Совсем маленькую опухоль не увидят, но есть так называемый симптом полого органа - и это подозрение на рак толстой кишки.
- А онкомаркеры для рака толстой кишки информативны?
- Да, можно начать с этого. Это не 100% диагностика, но сигнал для пациента. Есть маркер РЭА (раково-эмбриональный антиген), если результат больше 5 - это повод для беспокойства. Есть и так называемая виртуальная колонография, ее делают в компьютерном томографе (без введения каких-либо аппаратов в толстую кишку), где есть специальная программа для обследования кишечника.
- Где лучше делать колоноскопию?
- В частных центрах нередко работают специалисты стационаров, по совместительству. Главное - выбирайте колоноскопию с усиливающей эндоскопией, не во всех аппаратах она есть.
- Есть страх, что во время колоноскопии удалят полип, и это даст толчок раку…
Считалось, что если размер полипа меньше сантиметра - он доброкачественный. Первыми забили тревогу японцы - даже в 5-миллиметровых полипах могут быть раковые клетки. Любой полип нужно немедленно удалять и сдавать на исследование - чтобы исключить ранний рак. В раннем отщипывании полипов не опасность, а профилактика рака.
Еще один повод для возникновения рака анального канала - длительно существующие анальные трещины или свищи. Это хронические воспаления, которые рано или поздно приведут к раку, в данном случае - к раку кожи. Если такой пациент долго не обращается к врачу, то почти безобидная болезнь превращается в рак перианальной области - они плохо протекают и имеют высокую смертность.

- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Фото: Святослав ЗОРКИЙ
- Сколько лет было самому молодому вашему пациенту?
- 18 лет, парнишка из Гомеля . На разных этапах ему долго ставили болезнь Крона (воспалительная болезнь кишечника), а у него была огромная опухоль прямой кишки.
- Почему не диагностировали вовремя?
- Потому что 18 лет - всем хотелось думать, что в таком возрасте рака толстой кишки не бывает. И ему долго не делали полнослойную биопсию (исследование подозрительных тканей прямой кишки).
- С возрастом обмен веществ замедляется. Посоветуйте - как поддержать работу кишечника?
- Нужно менять образ жизни, следить за питанием, есть побольше овощей, фруктов, клетчатки. Полезно делать себе массаж живота - поглаживая круговыми движениями по часовой стрелке. И не нужно слишком всего бояться, важно вовремя обследоваться. Страхов много, например, у молодых женщин с полипозами, после наших операций.
ЧИТАЙТЕ ТАКЖЕ
О таком докторе для своего ребенка мечтает каждая мама. Только вот встретиться с ним - недетский труд даже для журналиста [продолжение здесь]
Уролог Антон Главинский: На приеме у уролога жена узнает про мужа много интересного!
Узнали, как ЗОЖ мужа мешает наступлению беременности, всегда ли можно сказать, кто первый заболел, почему частенько мужчина с любовницей может, а с женой – нет и как укрепить брак [продолжение здесь]
Кишечная непроходимость — тяжелое состояние, вызванное нарушением движения кишечного содержимого по пищеварительной трубке вследствие механического препятствия, в роли которого выступает опухоль в самой кишке или в брюшной полости.
Клинический синдром особенно характерен для болеющих раком кишечника, 15–20% впервые узнают о заболевании после экстренной операции по поводу острой непроходимости.
Причина кишечной непроходимости
Основная причина кишечной непроходимости — перекрытие просвета кишечника раковой опухолью или сдавление кишечной трубки извне опухолевыми узлами брюшной полости, что часто случается при раке яичников.
У онкологических пациентов в подавляющем большинстве случается обтурация раком именно толстой кишки, поскольку злокачественные новообразования тонкой кишки очень нечасты.
Сначала усиленно сокращаясь, заблокированная кишка пытается безрезультатно протолкнуть жёсткие каловые массы, сильно растягивается выше места блока и впадает в нервный паралич. Через парализованную вялую кишечную стенку в кровь всасываются токсичные продукты, приводя к тяжёлой интоксикации и кислородному голоданию тканей — полиорганной недостаточности.
Вместе с токсинами из просвета омертвевающего кишечника в кровь проникают бактерии, а в брюшной полости начинается перитонит с образованием воспалительных инфильтратов и гнойников — абсцессов.
Диагностика непроходимости кишечника
Непроходимость может быть частичной, когда перекрывается не весь просвет кишки, эвакуация жидкого содержимого возможна при ширине прохода всего в один сантиметр. В нижних отделах толстой кишки, когда из содержимого всосалась вся жидкость, такой небольшой просвет быстрее приводит к катастрофическим последствиям.

В сомнительных случаях для постановки диагноза необходимо сделать КТ или МРТ брюшной полости. Эндоскопическое исследование — колоноскопия определяет уровень поражения и диаметр сужения, что важно для выработки тактики оперативного вмешательства, а также взять биопсию при выполнении на первом этапе разгрузочного стентирования.
Своевременная диагностика тяжёлого, но не редкого, осложнения колоректального рака позволяет провести оптимальное лечение, сохраняя целостность кишечной трубки, что сделает жизнь долгой и качественно иной.
Симптомы непроходимости кишки
Симптомы заболевания нарастают постепенно в течение нескольких дней или даже недель, проявляясь запорами и отсутствием аппетита, метеоризмом и нарастаем слабости.
На этапе компенсации процесса активная консервативная терапия позволяет существенно улучшить состояние, чтобы спокойно и качественно подготовить пациента к плановому оперативному вмешательству.
Дальнейшее развитие заболевание приводит к усугублению всех клинических признаков во главе с запором до трёх суток при выраженном вздутии живота, но с трудно отходящими или вовсе не отходящими кишечными газами. Это уже не компенсированное, а субкомпенсированное состояние, но недостаточность органов и систем ещё не проявляется, хоть рентгенологически можно выявить специфические признаки нарушения проходимости кишечной трубки.
Прогрессирование обтурации приводит к существенному ухудшению состояния вплоть до фатальной декомпенсации, в этот период наиболее типичны:
Состояние настолько тяжёлое, что без принятия экстренных мер жизнь начинает уступать приходу мучительной смерти. Госпитализация обязательная и экстренная, пациент доверяется реаниматологам и хирурга-онкологам, имеющим колопроктологический опыт.
Лечение кишечной непроходимости
На начальном этапе и при неполном перекрытии просвета трубки — в периоды компенсации и субкомпенсации заболевания можно избежать экстренной операции и подготовить пациента к плановому хирургическому вмешательству в Москве с меньшей вероятностью осложнений. На плановую подготовку к хирургии отводится не более 10 дней, всё это время пациент находится в стационаре.
В последней стадии заболевания после очень краткой подготовки по жизненным показаниям проводится срочная операция. Вероятность послеоперационных осложнений очень высока, даже в современных условиях каждый четвёртый не переносит последствий наступившей полиорганной недостаточности и не способен справиться с каловым перитонитом.
Объём операции определяется состоянием пациента и осложнениями кишечной непроходимости:
- в тяжёлых случаях, но без гнойных осложнений в брюшной полости и кровотечения из сосудов опухоли, ограничиваются наложением стомы — кишечник выводится на брюшную стенку выше зоны поражения, удаление раковой опухоли откладывается на несколько недель или месяцев;
- при кровотечении поражённый раком участок кишечника удаляется — резецируется, но не сшивается, а верхние отделы выводятся на живот с формированием стомы, при улучшении состояния проводится вторая операция — резекция с формированием анастомоза — сшиванием кишки в единую трубку;
- при развитии перитонита и крайне тяжёлом состоянии пациента иногда можно только удалять гнойный экссудат из полости живота — дренировать, когда удастся улучшить состояние и снять воспаление выполняется резекция кишки;
- оптимальный вариант — удаление поражённых отделов с восстановлением кишечной трубки выполняется одномоментно только при отсутствии осложнений, в большинстве случаев выполняются две операции с интервалом в несколько недель или месяцев —после завершения курсов химиотерапии;
- при отсутствии кровотечения и перитонита, сохранности кишечной стенки, рецидиве рака в зоне первичной операции или сдавлении кишки извне хорошие результаты достигаются при стентировании, установка стенка внутрь кишечной трубки позволяет подготовить пациента к плановой операции.
Опухоль прямой кишки являет собой злокачественное новообразование, клетки, которые выстилают прямую кишку, далее служат источником заболевания. До сих пор не выяснены причины распространения и появления подобной болезни.
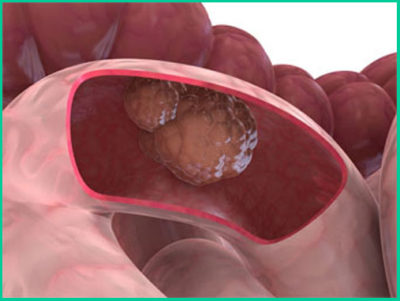
Рак поражает как стенки, так и просветы кишки. Процент пораженных этим заболеванием за последние 20 лет возрос в несколько раз. Причем в современном лидирующем мегаполисе больных больше.
Страны третьего мира считаются отстающими в распространении рака кишки. Возможно, это происходит из-за грязного загруженного воздуха, из-за которого скапливаются яды внутри человека. Как выявить онкологическое заболевание вовремя?
Распространение опухоли прямой кишки
Для полного поражения органа опухоли необходимо 1.5 – 2 года.
Далее опухоль выходит за стенки, просветы прямой кишки, пробирается к клетчатке, окончательно поражая соседние органы.
Раковые клетки передвигаются по всему организму при помощи лимфы и крови, образуются метастазы (новые очаги поражения раком).
Данный тип рака характеризуется метастазами в легких, печени, а также в прилегающих лимфатических узлах.
Существуют только признаки опухоли прямой кишки:
- В заднем проходе выделяется слизь или кровь;
- Нарушен стул, чередование запора и поноса;
- В прямой кишке ощущаются резкие боли;
- Дефекация сопровождается болью, частые позывы на дефекацию.
Классификация опухолей
Опухоль прямой кишки встречается в муцинозном или перстневидноклеточном аденокарциномном виде.
Сиррозный тип поражения, а также и нейроэндокринный (карциноид) примерно в 15% случаях диагностируется.
Стадии болезни
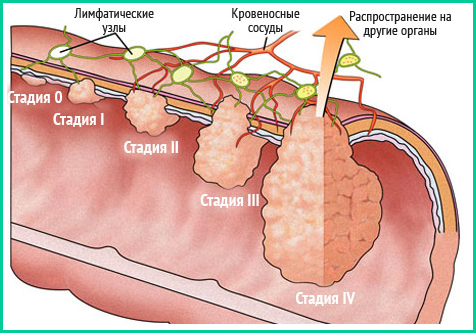
- I стадия — размер опухоли примерно 2 см, распространяется на подслизистые и слизистые слои. Еще нет поражения лимфатических узлов. Не наблюдаются регионарные метастазы.
- II стадия — язвенная или обыкновенная опухоль имеет размер 5 см, но за пределы мышечного наружного слоя не выходит.
- III стадия — опухоль имеет больший диаметр, распространяется на слои стенок кишечника, жировая клетчатка может быть поражена.
- IV стадия — большая опухоль не движется, отдаленные метастазы распространяются на соседние органы.
Диагностика опухолей прямой кишки
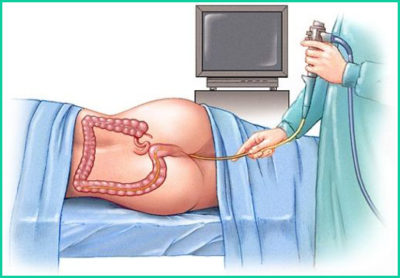
При раке прямой кишки существуют такие методы диагностики:
- Физикальный осмотр, специалист при диагностике оценивает: состояние кожи ( она имеет бледный цвет), изменение массы тела (человек худеет), живот может вздуться, наличие пальпации лимфатических паховых узлов и печени.
- Эндоскопическое исследование. При помощи ректороманоскопии можно визуально оценить состояние новообразования, размеры и интенсивность его протяженности и нижний край. Для морфологического анализа проводится биопсия опухоли.
- Ультразвуковое исследование, компьютерная томография кишечника и органов, рентгенологическое обследование, так уточняется распространение опухолевого процесса.
Причины опухоли прямой кишки
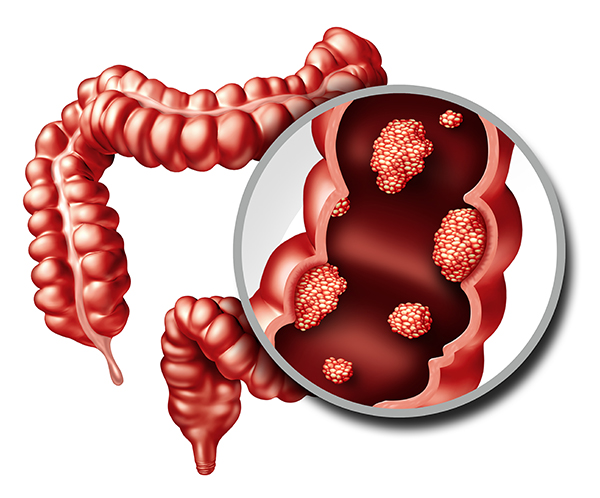
Причины возникновения опухоли прямой кишки до сих пор окончательно не установлены.
Есть лишь несколько факторов риска, увеличивающих шансы на появление рака.
- Неправильное питание. Если в рационе нет продуктов с достаточным количеством клетчатки, то может образоваться опухоль, сначала доброкачественная. Высококалорийные продукты замедляют продвижение кишечника. Это приводит к тому, что замедляется процесс поступления питательных веществ в организм человека, они не доходят до кишки. Вегетарианцы страдают на рак прямой кишки гораздо реже.
- Контакт с некоторыми ядами, в особенности асбестом.
- Хронические или приобретенные заболевания органа, воспалительные процессы, а также полипы.
- Анальный секс и папилломовирусная инфекция. Не так давно ученые выяснили, что пассивные гомосексуалисты, у которых преобладает вирус, имеют больше шансов заболеть раком прямой кишки.
Полипы кишечника
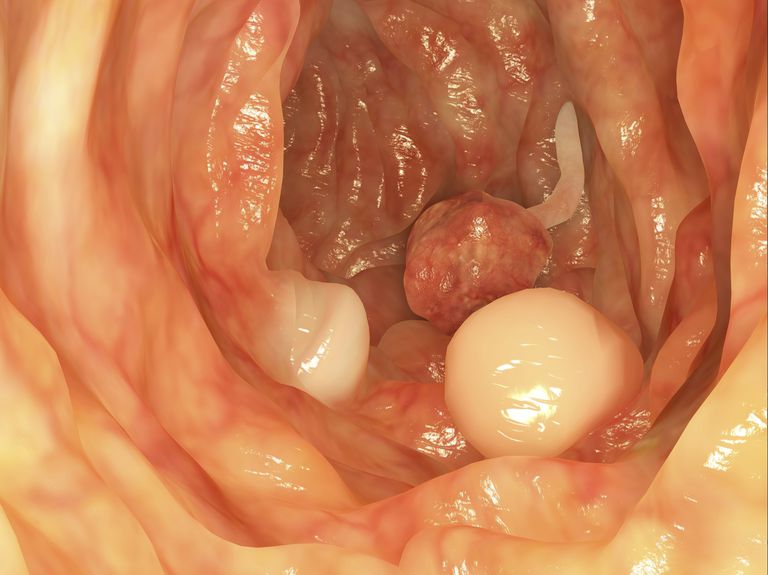
Полипоз кишечника является главным онкогенным заболеванием.
- Их малигнизация имеет высокий уровень, опухоль быстро проходит в злокачественную.
- Трансформироваться в онкологическое заболевание может кишечник даже при одиночных полипах.
- Увеличивается шанс распространения рака при семейных полипах.
Можно ли выявить рак прямой кишки
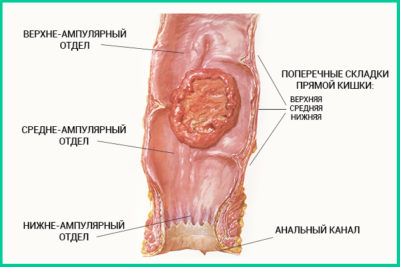
Длина прямого кишечника около 20 см, это конечный участок в толстом кишечнике, в этом месте завершаются процессы пищеварения, начинается формирование каловых масс.
Прямая кишка имеет несколько частей (анатомических участков), по строению и эмбриональному происхождению они отличаются, на каждом участке рак ведет себя по-разному, специалистам легче диагностировать стадию и уровень поражения.
Всего в анальной кишке есть три части: промежная часть, ее длина не превышает 3-х см, этом участке расположены мышцы-сфинктеры, отвечающие за процесс дефекации.
Вторая часть (средняя) – ампулярная, ее длина не больше 1 см, в данном участке происходит всасывание пищевого комка, а именно его жидкой части, начало формирования каловых масс.
Последняя часть надампулярная, у нее есть брюшина, в длину не более полсантиметра.
Локализация опухоли прямой кишки в 80% случаев проходит в ампулярном отделе, в аноректальном отделе практически нет локализации.
В первом случае отдел покрыт железистым эпителием, имеющим один слой, надампулярный отдел чаще всего поражает железистый рак — специалисты выделяют аденокарциномные опухоли прямой кишки, классификация есть и другая: солидный рак, смешанный, перстневидно-клеточный, скирр, поражаются в большинстве случаев.
Второй отдел (аноректальный) имеет многослойный эпителий, в данном случае преобладает плоскоклеточный рак и меланома.
Характер распространения метастазов по прямой кишке можно определить при помощи определения анатомической особенности органа, уровнем его кровоснабжения.
Достаточно часто метастазы переходят со своим действием в печень, это объясняется особенностями венозного оттока, исходящего из верхних отделов кишки, он проходит в систему воротной вены, части печени.
Симптомы опухоли прямой кишки
После установления диагноза опухоль прямой кишки начинают проявляться первые симптомы.
Начало поражения опухолью характеризуется чередованием жидкого стула и запора, наступает частая ложная дефекация (тенезмы), похоже на проявление геморроя, так как появляются выделения из заднего прохода, это может быть кровь и гной.
У стенок кишки прорастает опухоль, она влияет на функционирование соответствующих нервов, что приводит к болезненным ощущениям.
Если поражаются мышцы, которые относятся к формированию анальных сфинктеров, газы и кал выделяются непроизвольно.
Если речь идет об онкологическом заболевании аноректальной зоны, где присутствует нарушенное функционирование сфинктера прямой кишки, тогда появляются боли на начальных стадиях.
Когда опухоль поражает просветы прямой кишки (экзофитный рак), а также блюдцеобразные опухоли, опухоли в виде язв, основными проявлениями заболевания считаются воспалительные процессы, а также кровотечение на ранних стадиях.
Кровь видна в большинстве случаев с примесью в кале. На более поздних сроках может появиться параллельно крови гной или слизь.
Общее самочувствие ухудшается, появляется апатия, быстрая утомляемость, головокружение, частые рвотные позывы.
Это происходит из-за длительной кровопотери, которая переходит в опухолевую интоксикацию, наблюдается ближе к поздним стадиям заболевания.
Операция на прямой кишке
Операция по удалению опухоли прямой кишки бывает 4-х видов, в зависимости от очага распространения и стадии заболевания : резекция прямой кишки внутрибрюшная или резекция передняя, резекция прямой кишки низкая (передняя), оперирование Гартмана, а также экстирпация прямой кишки.
В случае, когда опухоль распространилась и поразила верхнюю треть органа, то назначается внутрибрюшная передняя резекция прямой кишки, помогает на начальной и средней стадии.
Передней резекцией является удаление пораженной опухолью кишки, ее концы сшиваются.
В основном сшивание происходит вручную, чтобы не упустить деталей, но можно применить специальную аппаратуру.
Сфинктер сохраняется при внутрибрюшной операции, удаляется только пораженный участок.
Результаты после этого вида хирургического вмешательства наиболее успешны, но стоит отметить, что подобную операцию не всегда позволяют пройти из-за особенности анатомии человека, а также слишком больших размеров опухоли.
Метод Гартмана полностью удаляет опухоль в прямой кишке, операция выводит верхнюю часть (конец) кишки как колостому, а нижнюю часть — зашивает.
Лечение опухоли прямой кишки лучевой терапией и химиотерапией
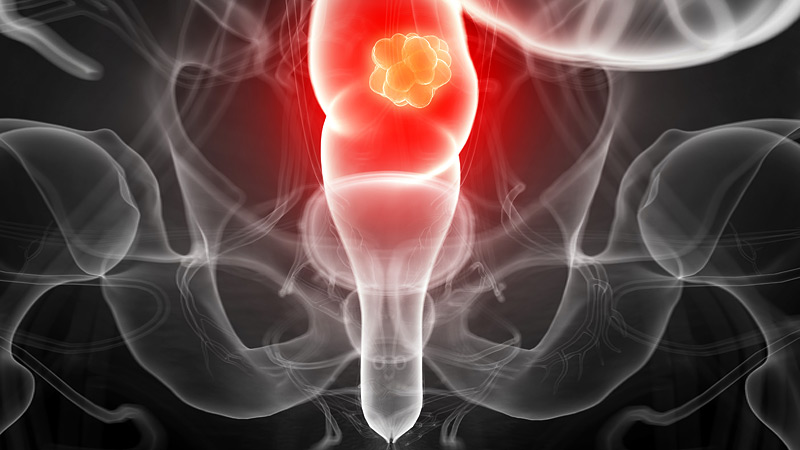
Лучевая диагностика и лечение применяется параллельно химиотерапии, а также как завершение после хирургического лечения.
Лучевая терапия уменьшает в диаметре опухоль, тем самым упрощает удаление, колостомы можно не налаживать, риск возникновения рецидива.
Метастазы опухоли лечатся, а также проводится их профилактика при помощи химиотерапии.
Научно доказано, что химиотерапия останавливает распространение на другие органы рака, тем самым увеличивается продолжительность жизни больного.
Химиотерапия проводится раз в полгода при этом диагнозе, но сроки зависят от быстроты распространения метастазов.
Осложнения
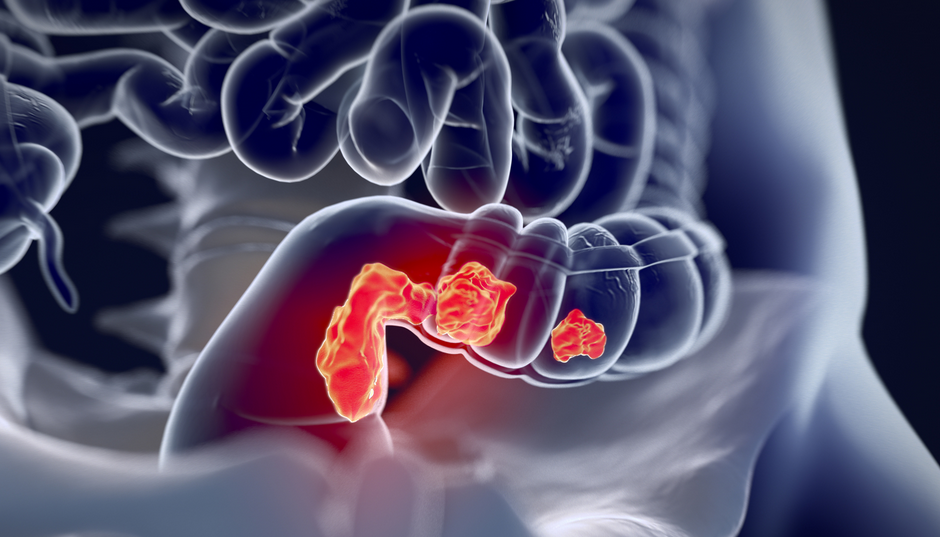
При дальнейших стадиях заболевания может наступить осложнение:
- опухоль прорастет на стенки таза, а также перейдет на соседние органы;
- в области опухоли появляется гной и воспалительные процессы;
- в прямой кишке начинается кровотечение;
- кишечная непроходимость.
Рак прямой кишки часто метастазирует по кровеносным и лимфатическим сосудам.
Если у вас возникли малейшие подозрения по поводу наличия опухоли (даже доброкачественной), обратитесь незамедлительно к специалисту.
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
Вам назначат необходимые процедуры, УЗИ, диагностика, которые определят, есть ли у вас онко-заболевание.
Сколько живут с опухолью прямой кишки
Существует статистика касательно опухоли прямой кишки, при своевременном обращении в больницу, можно попасть в положительное выздоровление.
- Диагностика заболевания доступна каждому, но нахождение опухоли на первых двух стадиях по процентам ниже 25%. Этот же процент уже имеет формирующиеся метастазы во внутренних органах;
- Около 60% больных узнают о своем диагнозе уже на третьей стадии рака;
- После успешного лечения около 60% больных не находят рецидив на протяжении пяти лет, это касается первых трех стадий;
- Если говорить о 4 стадии рака, то практически не прослеживается пятилетняя выдержка. Такие больные, к сожалению, не живут более одного года;
- Больные, которые узнают свой диагноз на первых двух стадиях, при правильном лечении, могут прожить более 10 лет. И вылечивается полностью примерно половина больных на начальных стадиях.
Каким бы не было лечение онкологического заболевания, все зависит от качественной аппаратуры и медикаментов.
Сегодня проводится множество мероприятий и благотворительных акций по поводу лечения разных видов рака.
Читайте также:





