Опухоль слезного канала в глазу
Общие сведения
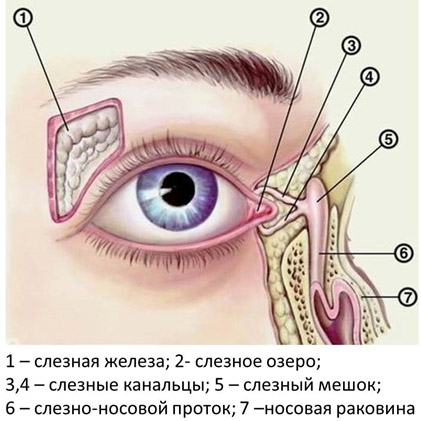
Слезный аппарат глаза включает несколько звеньев слёзную железу, которая располагается в области верхней части глазницы снаружи, и слезоотводящие пути. В железе вырабатывается слёзная жидкость и поступает в верхний свод конъюнктивы, омывая переднюю поверхность глаза. Далее слеза поступает в слезное озеро во внутреннем углу глаза, куда открываются отверстия слезных канальцев — их два, верхний и нижний. Слезные канальцы впадают в слезный мешок, переходящий в носослезный канал, открывающийся в полости носа. Таким образом слеза проходит путь от слезной железы до полости носа.
Заболевания слезных органов встречаются у трети офтальмологических больных. Распространенность воспалительных заболеваний из всего количества патологии составляет 12%. На любом уровне слезный аппарат может вовлекаться в воспалительный процесс. Воспалительные заболевания чаще всего бывают инфекционной природы и включают:
- Дакриоаденит — это воспаление слезной железы. Воспаление слезной железы чаще всего возникает как осложнение общих инфекций (скарлатина, грипп, ангина, брюшной тиф, пневмония, паротит).
- Каналикулит — воспаление слезных канальцев. Всегда возникает вторично при заболевании век, слезного мешка или конъюнктивы. Протекает в острой и хронической форме. При хроническом каналикулите поражаются либо верхний, либо нижний каналец, но часто встречается одностороннее поражение обоих канальцев сразу. Болеют чаще женщины в возрасте 50-80 лет. По последним данным состояние слезных канальцев отражается на выработке слезы и любое воспаление сказывается на количестве ее — либо в сторону увеличения, либо в сторону уменьшения.
- Дакриоцистит — воспаление слезного мешка, которое возникает при нарушении оттока слезы вследствие сужения носослезного канала. Слезная жидкость застаивается, и создаются условия для размножения бактериальной флоры. Дакриоцистит часто приобретает хроническое течение.
Патологический процесс одного звена слезного аппарата вызывает изменения в других отделах. Поэтому сочетанная патология встречается чаще, чем изолированное поражение. Несвоевременная диагностика и неадекватное лечение приводят к хронизации процесса.
Патогенез
При большом разнообразии причин воспаление протекает однотипно, какими бы возбудителями оно ни вызывалось и не зависит от локализации. Патогенез любого воспаления включает основные компоненты:
- Повреждение ткани, которое играет роль пускового фактора.
- Высвобождение и активация биологически активных веществ (медиаторы воспаления).
- Сосудистые реакции.
- Экссудация – воспалительный отек (накопление жидкости в ткани).
- Эмиграция клеток крови в очаг воспаления (нейтрофилы, эозинофилы, лимфоциты, моноциты).
Патогенез возникновения хронического воспаления еще не полностью раскрыт, но к его развитию приводит сенсибилизация организма к бактериальной флоре и ее метаболитам. На фоне сенсибилизации развивается инфекционно-аллергическое воспаление. Важным фактором, который приводит к хронизации воспалительных заболеваний глаз, является сходство микрофлоры слизистой глаз, носа и зева.
Классификация
Все воспалительные заболевания слезного аппарата делятся на:
- Инфекционные.
- Неинфекционные.
В свою очередь инфекционные бывают следующие группы возбудителей:
- Системные заболевания (заболевания крови, саркоидоз).
- Псевдоопухоли.
- Острые.
- Хронические.
Воспаление слезного протока тоже имеет инфекционную природу — первично поражается конъюнктива или веки, а потом в воспалительный процесс вовлекаются канальцы. Канальцы могут воспаляться в результате попадания в них инородных тел или частиц косметики.
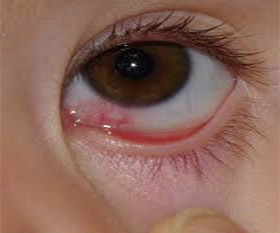
Фото воспаления слезного канала
Хроническое воспаление слезного протока чаще имеет грибковую природу. Описаны также туберкулезные и сифилитические каналикулиты. Ряд авторов связывает развитие данного заболевания с синдромом сухого глаза. Хронический каналикулит развивается при неадекватном антибактериальном лечении острой формы воспалительных заболеваний глаз.
Причины
Пусковой механизм дакриоаденита и каналикулита — инфекционный фактор:
- бактерии (стафилококк, стрептококк, пневмококк, сальмонелла);
- вирусы (герпеса, гриппа, эпидемического паротита, цитомегаловируса, аденовирус, Эпштейна–Барр);
- хронический дакриоаденит возникает при сифилисе, туберкулезе;
- хронический каналикулит часто вызывается грибами (аспергиллы, трихофитоны, пенициллы, актиномицеты), не исключается и воспаление, вызванное хламидиями, особенно при упорном течении и отсутствии эффекта от проводимого лечения.
Среди предрасполагающих факторов развития каналикулита можно назвать: сахарный диабет, наличие грибковых поражений других органов, снижение иммунного статуса, хронические заболевания носа и околоносовых пазух, конкременты в слезном канальце, пожилой возраст больных.
Симптомы
Острый дакриоаденит может одно и двусторонним. Чаще возникает у детей на фоне паротита. Возникает припухлость наружного края верхнего века, которая быстро увеличивается. Кожа века краснеет, появляется боль, усиливающаяся при моргании. Из-за отека край верхнего века опускается, а глазная щель приобретает S-образную форму.
У больного повышается температура, появляется головная боль и разбитость. Процесс быстро прогрессирует в течение 2-3 дней: нарастает боль, отек века увеличивается и глаз с трудом открывается или совсем не открывается. Под давлением отечной и увеличенной железы глаз смещается вниз и к носу, и у больного появляется двоение в глазах. Увеличиваются лимфатические околоушные узлы на стороне поражения, отек распространяется на височную область.
При осмотре верхнего века изнутри слизистая в зоне проекции слезной железы и верхней переходной складки гиперемированная и отечная, выглядит студенистой. Пальпация наружного края верхнего века резко болезненна. Хронический дакриоаденит протекает с невыраженными симптомами. Отмечается постоянная припухлость в области железы, возможно смещение глазного яблока.
Несмотря на то, что каналикулит вызывается разнообразной флорой, симптомы воспаления слезного канала практически одинаковы и включают слезотечение, отек и покраснение века внутреннего угла глаза, слизисто-гнойное отделяемое. При осмотре обнаруживают покраснение в области слезной точки и расширение ее. При надавливании области слезного канальца из слезной точки выходит гнойное отделяемое. При промывании слезоотводящие пути проходимы.
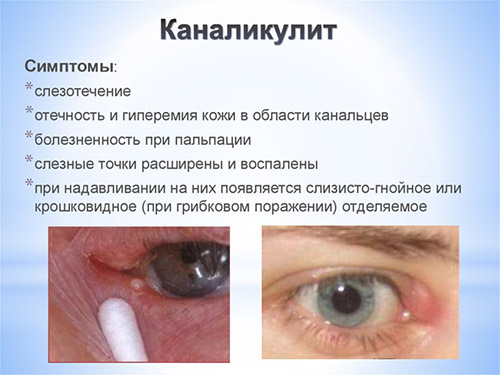
Фото симптомов воспаления слезного канала
У грудных детей скапливается гной во внутреннем углу глаза, а надавливание на точки слезных каналов болезненны.
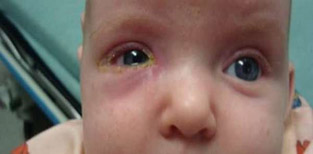
Гнойный каналикулит, фото
Пожалуй, только грибковый каналикулит несколько отличается клиническими проявлениями. Сначала возникает необильное, но постоянное слезотечение. Затем заболевание прогрессирует и появляется покраснение глазного яблока во внутреннем углу глаза. Здесь же скапливаются корочки, а больного беспокоит сильный зуд и жжение. Со временем выделения становятся вязкими и гнойными.
Анализы и диагностика
- Внешний осмотр глаза.
- УЗИ слезных канальцев и слезной железы. УЗИ высокого разрешения занимает ведущее место в диагностике. При воспалении слезной железы обнаруживают значительно увеличенную железу. При каналикулите диаметр слезных канальцев на стороне поражения расширен, а в просвете обнаруживается неоднородное содержимое.
- Рентгенография. Не имеет определяющего значения в диагностике. Иногда определяет расширение слезного канальца (особенно при каналикулитах грибковой природы).
- КТ или MPT орбит без использования контрастного вещества или с контрастированием.
- Бактериологический посев с конъюнктивы.
- Цитологическое исследование мазков-отпечатков области проекции слезного канальца проводят пациентам с хроническим каналикулитом, которые длительное время получали местное лечение без положительного эффекта.
Лечение воспаления слезного канала
Лечение у взрослых дакриоаденита заключается в устранении воспаления. С этой целью назначаются:
- Антибиотики. Они могут применяться местно (глазные капли, мази) или по показаниям — внутримышечно (цефалоспорины, аминогликозиды). При анаэробной инфекции назначают Метронидазол в таблетках.
- При вирусной и грибковой природе поражений применяют, соответственно, противовирусные или противогрибковые препараты.
- Нестероидные противовоспалительные средства. Чаше всего местно в виде капель. Эта группа препаратов хорошо устраняет боль и воспалительную реакцию.
- Кортикостероидные препараты. Их применение показано при выраженном воспалении, поскольку они эффективнее, чем нестероидные противовоспалительные средства.
- При выраженном отеке — противогистаминные препараты (противоаллергические).
При тяжелом течении лечение проводится в стационарных условиях. Местное лечение включает капли и мази с антибиотиками и кортикостероидами, промывание конъюнктивы растворами антисептиков. Капли и мази назначаются в течение 7-10 дней.
- Капли глазные с антибиотиком: Левофлоксацин, Сигницеф, Тобрекс, Флоксал, Вигамокс, Альбуцид, Левомицетин. Обычный режим назначения капель с антибиотиками — по 1-2 капли 4 и более раз в день.
- Мази с антибиотиком: Тетрациклиновая, Колбиоцин (хлорамфеникол + тетрациклин + колистиметат), Бивацин, Гентамицин. Мази закладываются за нижнее веко 3 раза в день.
- Кортикостероидные препараты и комбинации их с антибиотиками: мазь Гидрокортизон, мазь Гидрокортизон Пос, капли Макситрол (дексаметазон + полимиксин+ неомицина сульфат), капли Дексаметазон, Кортинефф, Максидекс мазь, Флуатон, Тобрадекс (тобрамицин + дексаметазон), капли Декса-Гентамицин (гентамицин + дексаметазон), мазь Гаразон (бетаметазон + гентамицин), Эубетал антибиотико (бетаметазон + хлорамфеникол + колистиметат + тетрациклин).
- Нестероидные противовоспалительные средства: капли Индоколлир, Наклоф, Дикло-Ф.
- Антисептики: капли Витабакт, Окомистин, Офтамирин.
- Противоворусные мази: Вирган гель, мазь Зовиракс, Виролекс, Виру-Мерц Серол, Оксолиновая.
- Противогрибковые мази: 1% итраконазоловая мазь, капли Миконазол (10 мг/мл), 0,25% раствор амфотерицина В (готовится из порошка), раствор Кетоконазола (готовят из таблеток).
При необходимости проводится системная терапия — антибиотики и нестероидные противовоспалительные средства вводятся внутримышечно. При выраженных болях назначаются аналгетики в инъекциях. При выраженной интоксикации внутривенно капельно первые дни вводят Гемодез, раствор Глюкозы с 2,0 г аскорбиновой кислоты. Применяют сухое тепло, УВЧ, облучение ультрафиолетовыми лучами.
Воспаление слезного канала у взрослых проводится консервативным путем, если это не калькулезный каналикулит. Содержимое канальцев удаляют надавливанием и промывают конъюнктивальную полость раствором фурацилина, перманганата калия, калия йодида, раствором борной кислоты 3-4 раза в сутки в день.
При бактериальной инфекции закапывают растворы антибиотиков (чаще всего фторхинолоны), антисептиков и сульфаниламидов, а на ночь закладывают антибактериальные мази. В течение первых дней эти процедуры проводят каждые 2-4 часа, а когда воспалительный процесс стихает — 3-5 раз в день. Курс местного лечения в зависимости от выраженности процесса колеблется от 7 до 14 дней.
При микозном поражении в глаз 3-6 раза в день закапывают раствор амфотерицина В, нистатина, мазь нистатина на ночь. Противогрибковые препараты изготовляют непосредственно перед применением.
При вирусных поражениях в глаз закапывают Офтан-ИДУ до 6-8 раз в сутки, раствор интерферона (4000 ЕД/мл), Актипол (парааминобензойная кислота) и закладывают противовирусные мази: Зовиракс, Оксолиновая. Закапывание антибактериальных, противовирусных капель и тепловые процедуры дают 100% эффективность.
Лечение калькулезного каналикулита хирургическое, но сначала проводится консервативное лечение для устранения воспаления. После удаления конкрементов механическим путем, местно применяют антибактериальные препараты, а также антигистаминные препараты внутрь (Цетиризин, L-цет, Эриус).
Больным также показано применение иммуномодулирующего препарата Актинолизат. Это фильтрат из штаммов актиномицетов, стимулирующий выработку антиактиномикотических антител и оказывающий иммуномодулирующий эффект. Препарат назначается внутримышечно 2 раза в неделю, курс 10 инъекций. Актинолизатом также можно делать промывание слезоотводящих путей.
Клиническая картина и прогноз при новообразованиях слезоотводящих путей зависят от зоны их локализации.
Слезные точки и слезные канальцы по эмбриогенезу, анатомическим признакам и топографическим особенностям более близки к конъюнктиве глаза, поэтому опухоли этих локализаций рассматривают, как правило, совместно с новообразованиями конъюнктивы.
Среди первичных новообразований чаще встречаются папилломы.
Описаны случаи распространения на слезные канальцы дермоидной кисты. Злокачественные опухоли представлены, как правило, карциномами, вторично распространяющимися на слезные точки и слезные канальцы из конъюнктивы.
Носослезный канал по своим анатомо-топографическим характеристикам (костная и перепончатая части его интимно связаны с костным скелетом и слизистой оболочкой носа) чаще является предметом исследования оториноларингологов. Видимо поэтому сведения об изолированных опухолях носослезного канала в литературе редки, чаще описываются вторичные опухоли, распространяющиеся из решетчатых ячеек.
Опухоли слезного мешка, который можно рассматривать как изолированную часть слезоотводящих путей, диагностируются чаще. Имеются сведения о достаточно большом количестве наблюдений. Так, S.Duke-Elders 1952 г. опубликовал наблюдения над 117 больными с опухолями слезного мешка, а M.Radnot и Y.Gall в 1966 г. представили анализ 184 случаев опухолей слезного мешка.
Стенка слезного мешка состоит из внутреннего слизистого слоя, покрытого эпителием, мышечного слоя и наружной фиброзной капсулы. По мнению LZimmerman (1966), в слезном мешке преобладают опухоли эпителиального генеза.
Доброкачественные опухоли
Клиническая картина начинается с непостоянного слезотечения, которое уменьшается или даже исчезает на непродолжительное время после однократного промывания слезоотводящих путей. По мере увеличения объема опухоли появляются признаки, типичные для хронического дакриоцистита (постоянное слезотечение, гнойное отделяемое из слезного мешка при его компрессии).
Обнаружение опухоли при дакриоцисториностомии в таких случаях является предметом неожиданной находки.
В начале своего роста опухоль представлена одиночным узлом, расположенном на тонкой ножке. Состоит из эпителиальных клеток, местами формирующих железистые структуры. В развитой стадии появляются полипозные разрастания, заполняющие собой полость слезного мешка.
Аденома слезного мешка
Встречается редко (1,5-4 % случаев). Опухоль плотной консистенции, имеет капсулу.
Опухоль проявляется слезотечением. При значительном увеличении узла опухоли в области слезного мешка появляется безболезненная припухлость, воспалительные изменения кожи над ней отсутствуют, она легко смещается над припухлостью. Больные предъявляют жалобы на упорное слезотечение. При надавливании на слезный мешок возможно выделение незначительного слизистого или слизисто-гнойного отделяемого.
Опухоль представлена элементами эпителиальной и лимфоидной ткани. Формирование в опухоли кистозных полостей способствует ее размягчению.
Встречается так же нечасто (до 3 %). Опухоль растет очень медленно, голами. Развиваясь в стенке слезного мешка, она постепенно уменьшает его полость.
Характерно постоянное слезотечение. Увеличиваясь в размерах, опухоль суживает полость слезного мешка, может обтурировать его устье. В области слезного мешка появляется припухлость плотной консистенции. Пальпируемое образование неподвижное, безболезненное, кожа над ним не изменена. Хронический дакриоцистит выражен в меньшей степени, чем при папилломе или аденоме.
По частоте занимает второе место после папиллом. Считают, что частота ее достигает 12 %. Нередко лимфому расценивают как реактивную гиперплазию. Лимфома опухолевой природы есть проявление системного лимфоматоза.
Клинически дифференцировать характер лимфомы практически невозможно. Начало заболевания проявляется стойким слезотечением в результате скопления лимфоидных фолликулов в верхушке слезного мешка и у места впадения в него слезных канальцев. Проходимость слезного мешка при его промывании сохранена, но канальцевая проба становится отрицательной.
Лимфоидная инфильтрация постепенно распространяется на всю толщу стенок мешка, это приводит к появлению в области слезного мешка нечетко отграниченного, мягковатой консистенции, неподвижного, безболезненного образования, Слезотечение обусловлено постепенной и полной облитерацией просвета мешка, поэтому признаки дакриоцистита отсутствуют.
В качестве казуистики в литературе описаны случаи обнаружения в слезном мешке невриомы, гемангиоперицитомы, которые развиваются в стенке мешка, как правило, инкапсулированы. Имеют те же клинические признаки, что и при вышеописанных опухолях.
В целом клиническая картина доброкачественных опухолей слезного мешка складывается из следующих симптомов:
Возможна различная комбинация симптомов, особенно в развитой стадии болезни.
Диагностика опухолей
Возможна при дакриоцистографии. Основной признак опухоли — дефект заполнения. Для папиллом характерно наличие одного или нескольких дефектов заполнения округлой формы с четкими контурами. Располагаются они обычно на одной из стенок мешка, имеют небольшие размеры. Полость мешка при этом уменьшена.
Дифференциальная диагностика требуется с псевдоопухолью и саркоидозом. По мнению S.Duke-Elder (1952), псевдоопухоль встречается в 1/5 всех доброкачественных новообразований слезного мешка и определить истинный характер патологического процесса возможно только при гистологическом исследовании.
Саркоидоз слезного мешка проявляется картиной острого воспаления. Необходимость в дифференциальной диагностике возникает при рецидиве заболевания после ошибочно проведенной дакриоцисториностомии, что наблюдали в 1972 г. S.Colleman и соавт.
Все перечисленные выше опухоли подлежат удалению при вскрытии слезного мешка. Ложе опухоли необходимо коагулировать. В случае сохранения проходимости устья слезного мешка операцию можно закончить наложением швов на стенку мешка.
При непроходимости устья мешка необходимо наложение соустья слезный мешок — полость носа. Исключение составляют лимфомы. При гистологическом подтверждении диагноза лимфомы операцию следует прекратить и назначить больному наружное облучение.
Прогноз при опухолях этой группы благоприятный.
Злокачественные опухоли
Составляет до 43 % от всех опухолей этой локализации. Он может быть первичным или развиваться из предсуществующей папилломы. P.Ashion, опубликовавший в 1969 г. свои наблюдения, первичный рак в слезном мешке обнаружил у 56,3 % больных, развившийся из предсуществующей папилломы — в 43,7 % случаев. Таким образом, не оспаривая доброкачественный характер папиллом, их все же следует расценивать как возможный источник развития карциномы.
Клиническое течение характеризуется достаточно длительным латентным периодом. Как и при доброкачественных опухолях, заболевание вначале проявляется слезотечением, к которому вскоре присоединяется картина хронического дакриоцистита вследствие ранней обтурации косослезного канала.
При выходе опухоли за пределы мешка чуть ниже медиальной спайки век появляется малоподвижная, болезненная при пальпации припухлость. В гнойном отделяемом из слезного мешка может быть сукровичная примесь. В далеко зашедших стадиях возможны носовые кровотечения.
Учитывая сходство переходного эпителия, выстилающего полость слезного мешка и верхних отделов респираторного тракта, можно признать характерным и для рака слезного мешка распространение на подслизистую основу.
В подобных случаях можно наблюдать клиническую картину хронического дакриоцистита. Только во время операции обращает на себя внимание резкое утолщение стенок мешка. После ошибочно проведенной дакриоцисториностомии опухолевый процесс быстро прогрессирует. Возможны метастазы в поднижнечелюстные и шейные лимфатические узлы.
Составляет 3-4 % от всех опухолей слезного мешка. По данным литературы, появляется в возрасте 50-60 лет. Мы наблюдали 2 женщин в возрасте 57 и 63 лет, у которых гистологически была подтверждена меланома слезного мешка.
Проходимость носослезного канала при промывании в начале может быть какое-то время сохранена, но обращает на себя внимание появление примеси крови в промывных водах. По мере роста опухоли .возникают спонтанные носовые кровотечения. Особенно быстрый рост опухоли наблюдают после ошибочно проведенных дакриоцисториностомий.
Встречается несколько реже рака (22-29 %). И.И.Меркулов (1966) описал саркому слезного мешка у детей, мы диагностировали эту опухоль у больной 38 лет.
Клиническая картина имеет много общего с описанной выше клиникой рака и меланомы. Однако скрытый период роста опухоли при саркоме несколько короче, рано удается пальпировать неподвижные бугристые опухолевые массы в области слезного мешка.
Опухоль в процессе роста распространяется на ткани носа, щеки, прорастает в орбиту. Метастазирует в предушные, шейные и поднижнечелюстные лимфатические узлы с обеих сторон.
Для злокачественных опухолей слезного мешка типичны:
• примесь сукровичного отделяемого или кровь в промывных водах, или в отделяемом из слезных точек при надавливании на область слезного мешка;
• пальпируется малоподвижная, часто с бугристой поверхностью опухоль;
• опухоль рано прорастает в окружающие ткани.
Условно выделяют четыре стадии роста опухоли:
• Стадия I — слезотечение с периодическими ремиссиями после промывания; в промывных водах может присутствовать примесь крови.
• Стадия II — хронический гнойный дакриоцистит с примесью сукровичного отделяемого или крови; жидкость в полость носа не проходит.
• Стадия IV — инфильтративный рост опухоли в окружающие ткани, распространение в орбиту Региональные метастазы, при меланоме — дистантные гематогенные метастазы.
Диагностика злокачественных опухолей слезного мешка возможна с помощью дакриоцистографии. Вследствие инфильтративного роста злокачественные опухоли дают на рентгенограммах дефект наполнения е нечеткими и неровными контурами.
В III и IV стадиях дакриоцистография практически невозможна. Появление припухлости в зоне проекции слезного мешка позволяет использовать тонкоигольную аспирационную биопсию.
Дифференциальная диагностика
Проводят с хроническим дакриоциститом, палилломатозом, злокачественной лимфомой.
Злокачественные опухоли слезного мешка, как правило, подлежат комбинированному лечению. При локализации опухоли только в мешке показана его экстирпация с последующим наружным облучением. При прорастании слезного мешка, распространении в орбиту показана экстирпация слезного мешка и экзентерация орбиты.
Опухоли, диагностируемые в III и IV стадии, требуют первоначального лучевого лечения с последующим, при показаниях, радикальным хирургическим вмешательством. Прогноз при раке в I и II стадии можно расценивать как обнадеживающий.
Наши наблюдения подтверждают безрецидивное течение у таких больных на протяжении 6 лет. Лечение в III и IV стадии малоэффективно. Прогноз резко ухудшается посте ошибочно проведенной ранее дакриоцисториностомии. Прогноз при саркоме и меланоме слезного мешка плохой.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев

Закупорка слезных каналов нарушает здоровый отток слезной жидкости. Это может привести к развитию воспалительного процесса. Заболевание чаще возникает у женщин (особенно пожилого возраста). Причинами появления патологии могут являться врожденные особенности, травмы, заболевания. Симптоматика проявляется сильнее по мере развития недуга. Эффективными методами лечения воспаления слезного канала являются: применение медикаментозных препаратов, бужирование, хирургическое вмешательство.
Причины появления
Закупорка слезных протоков (дакриоцистит) — воспалительный процесс. Он затрагивает слезный канал, расположенный между перегородкой носа и внутренним уголком глаза. В результате закупорки начинают накапливаться патогенные микроорганизмы. Их активизация приводит к началу воспаления и нарушению оттока жидкости.

К причинам возникновения непроходимости слезного канала относятся:
- Врожденная патология проходимости. Недоразвитость системы при рождении проявляется в закупоривании канала слезной пробкой. Дефект может исчезнуть самостоятельно в первые месяцы жизни. Если этого не произошло, то требуется медицинское вмешательство.
- Нестандартное развитие черепа и лица (например, у пациентов с синдромом Дауна).
- Возрастные изменения. У людей пожилого возраста происходит сужение слезных каналов (стеноз), что приводит к их закупорке.
- Инфекционные заболевания и воспалительные процессы, протекающие в области органов зрения (хронические воспаления глаз, слезных каналов, носа).
- Хирургические операции, проведенные на глазах.
- Травмы. Различные повреждения лица могут затрагивать кости, находящиеся рядом со слезными каналами. Кости смещаются и мешают нормальному оттоку жидкости.
- Опухоли на лице. Образования, возникающие в носу, костях, слезном мешке, могут перекрывать канал. Это происходит, если опухоли сильно увеличиваются в размерах.
- Формирование кист и камней в дренажной системе (нарушают отток).
- Лекарственные препараты наружного применения. Некоторые глазные капли провоцируют непроходимость слезных протоков.
- Медикаменты внутреннего применения. Непроходимость возникает как побочный эффект от приема некоторых препаратов (например, Доцетаксела — лекарства, используемого при лечении рака груди и легких).
- Облучение. Если человек перенес онкологическое заболевание, во время лечения которого применялось облучение, то риск развития закупорки повышается.

Симптомы заболевания
Закупорка может произойти как в одном, так и в обоих глазах. Воспаление слезного канала у взрослых сопровождается следующими симптомами:
- повышенной слезоточивостью,
- частым возникновением конъюнктивитов,
- воспалением и отеком в уголке глаза,
- выделением слизи и/или гноя из глаза ,
- появлением следов крови в слезной жидкости,
- снижением четкости зрения.
На начальной стадии недуг проявляется слабо. Больной ощущает дискомфорт и чувство распирания в слезном мешке. Через некоторое время на фоне постоянного слезоточения возникает сильная боль и покраснение кожных покровов.
Диагностика
Для подтверждения предварительного диагноза офтальмолог осматривает пациента и назначает проведение исследований. К ним относится:
- Тест с красителем. В глаза пациенту закапывают раствор с красителем. Если в течение следующих нескольких минут наблюдается большое количество красителя в глазу, то это свидетельствует о том, что канал забит.
- Зондирование канала. С помощью тонкого инструмента проникают в слезный канал. Проблема может разрешиться после процедуры, так как канал в процессе зондирования расширяется.
- Дакриоцистография. Рентгенография слезных каналов с введением в них красящего вещества. При помощи этого метода получают изображение системы оттока глаза.

Лечение
Терапия заболевания зависит от причины, спровоцировавшей его развитие. Для борьбы с недугом применяется:
1. Антибиотикотерапия. Если болезнь вызвана инфекцией, то используют антибиотики (Ципрофлоксацин, Левомицетин, Эритромицин).
2. Бужирование. Метод лечения является более щадящим, чем оперативное вмешательство. Для проведения процедуры используют специальный зонд — буж. Его вводят через слезную точку. Приспособление устраняет препятствия механически (выполняется чистка) и расширяет каналы. Способ терапии безболезненный, но сопровождающийся неприятными ощущениями. Иногда перед проведением бужирования пациенту делают внутривенное обезболивание. Процедура длится несколько минут. В запущенных случаях может потребоваться ее повторение, оно проводится с интервалом в несколько дней. Иногда бужирование выполняется с помощью синтетических эластичных нитей или полых трубочек.
3. Глазные капли. Успешно лечат закупорку слезных протоков, применяя:
- Флоксал. Капли обладают антибактериальным действием. Активным веществом, входящим в их состав, является антибиотик офлоксацин. В нижний конъюнктивальный мешок закапывают по одной капле до четырех раз в день. Нередко применяется мазь Флоксал. Ее закладывают под нижнее веко до трех раз в сутки. Противопоказанием к лечению этим средством являются аллергические реакции.
- Гентамицин. Глазные капли-антибиотики. Применяют по одной-две капли до четырех раз в сутки. К противопоказаниям относятся: тяжелые заболевания почек, неврит слухового нерва, повышенная чувствительность к ингредиентам препарата.
- Офтальмоферон. Противовирусные глазные капли. Закапывают по одной-две капли до восьми раз за сутки в период острого воспаления, далее — до трех раз в сутки. Среди противопоказаний отмечают повышенную чувствительность на любой из компонентов препарата.

Могут назначать и другие капли для глаз (Фурацилин, Витабакт, Вигамокс, Тобрекс).
Радикальные способы борьбы
Хирургическое вмешательство назначается в запущенных случаях и если причиной того, что воспалился канал является образование опухоли. Могут выполняться операции двух видов:
- Эндоскопическая дакриоцисториностомия. Во время оперативной процедуры в слезный проток вводится гибкий эндоскоп с камерой. При помощи эндоскопа в пораженном слезном канале производится разрез. Операция доступна пациентам, у которых нет аллергических реакций на анестезиологические средства. Реабилитационный период длится до восьми дней. Для исключения возникновения воспалительных процессов в роговице, назначаются антибиотики. Преимущество эндоскопической дакриоцисториностомии заключается в том, что после ее проведения не остается видимых рубцов на коже, не повреждаются слезные каналы.
- Балонная дакриоцитопластика. Безопасное оперативное вмешательство, которое проводят даже детям до года. В слезно-носовой канал через уголок глаза вводят тонкий проводник. Он оснащен баллоном, наполненным специальной жидкостью. На месте закупорки баллон под давлением расширяет проблемный участок слезного канала, помогает его прочистить. Затем устройство извлекают из глаза. При проведении процедуры применяют местную анестезию. Пациенту, перенесшему балонную дакриоцитопластику, назначают курс антибиотиков и глазных капель.

Массаж
Массаж слезных каналов — часть комплексного лечения болезни. Врач проводит обучение пациента технике проведения массажа. После этого больной может делать его самостоятельно в домашних условиях.
При проведении массажа слезных каналов требуется соблюдать ряд правил:
- руки следует обработать специальным антисептическим раствором,
- надавить на внутренний уголок век, чтобы вышел гнойный секрет,
- убрать его с глаз ватным диском, смоченным в растворе фурацилина или отваре ромашки аптечной,
- раствор фурацилина закапать в глаз (во внутренний угол),
- провести массаж при помощи указательных пальцев: совершая толчкообразные движения пальцами, надавить на слезный мешок до шести раз,
- после окончания массажа в глаз закапать прописанные врачом антисептические капли.
В день достаточно четырех таких процедур.
Народные средства
Сок каланхоэ оказывает локальное раздражающее воздействие. Это благоприятно влияет на выведение закупоривающих пробок из слезных путей, снимает воспалительный процесс.
Для приготовления средства в домашних условиях необходимо:
- сорвать свежие листья каланхоэ,
- промыть и просушить их,
- положить в холодильник на два-три дня (чтобы концентрация полезных веществ достигла своего максимума),
- отжать из листьев сок,
- развести его с физраствором в равных пропорциях,
- набрать полученное лекарство в пипетку и закапать в нос (по десять капель в каждую ноздрю).

После проведения процедуры обычно начинается длительное чихание, стимулирующее выведение гноя.
Своевременное обращение к врачу убережет от развития возможных осложнений, возникающих при воспалении слезного канала (блефарита, конъюнктивита, кератита, эндофтальмита). В профилактических целях рекомендуется полностью вылечивать воспалительные заболевания глаз и ЛОР-органов.
Читайте также:

