Опухоль передней крестообразной связки
Разрыв связок коленного сустава — разновидности и способы лечения

Заболевания, связанные с повреждением коленного сустава очень разнообразны по своему характеру и чаще других встречаются на практике. Причиной тому является сложное строение сустава и колоссальное количество выполняемых им функций.
Коленный сустав образован тремя костями: бедренная кость, большеберцовая кость и надколенник. Окружен сам сустав связками — внутрисуставными и внесуставными.
- передняя крестообразная связка — берет начало с внутренней поверхности окончания бедренной кости и фиксируется на передней части большеберцовой кости;
- задняя крестообразная связка — основана на наружной части конца бедренной кости и закрепляется у задней части большеберцовой кости.
Внесуставная связка, которая служит опорой коленному суставу:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- малоберцовая боковая связка — протягивается от наружного окончания бедренной кости и фиксируется у наружной части головки малоберцовой кости, данная связка отделяется от капсулы колена подкожной клетчаткой;
- большеберцовая боковая связка – располагается по внутренней части сустава и схожа с фиброзной пластиной шириной до 11-12 мм, слившейся с капсулой сустава, через которую с внутренним мениском. Верхняя часть прикреплена к внутреннему концу бедренной кости, а низ – к внутреннему концу большеберцовой кости;
- косая подколенная связка;
- дугообразная связка;
- связки надколенника.
Говоря о повреждениях самого коленного сустава, подразумеваем разрушение тех частей из чего, в принципе и состоит сустав, а именно, повреждения многочисленных связок. Чаще различным травмам подвержена большеберцовая боковая связка с прилегающей к ней капсулой и внутренним мениском, далее по частоте повреждений следует пара из связок — боковая большеберцовая и передняя крестообразная, наиболее редки случаи с наружной боковой связкой.
Поражения опорно-двигательной системы коленного сустава можно классифицировать по следующим степеням:
1 степень – растяжение, а именно, частичный разрыв связок;
2 степень – неполный разрыв (надрыв) связки и капсулы;
3 степень — полный разрыв связки с повреждением капсулы, менисков, хрящей.
- Повреждения внесуставных боковых связок сустава – при данном виде 1 и 2 степень сочетается с болезненными ощущениями в области поражения связки, при попытке совершить боковые или вращательные движения голенью боль становится интенсивнее. Если рассматривать полный разрыв боковых связок (3 степень), то в момент травмирования появляется сильнейшая боль, хруст в коленном суставе, суставная поверхность несколько смещается, также наблюдается избыточная подвижность сустава. Как правило, в этом случае суставная капсула разрывается, а мениск травмируется. Место поражения травмы отекает, появляется кровоподтек, который также может распространиться на суставные области. Коленный сустав крайне неустойчив при двигательной активности. По частоте наружная боковая связка более подвержена травмам, нежели внутренняя. Полная выраженность симптомов зависит, прежде всего, от степени повреждения связок колена.
- Повреждения внутренних боковых связок сустава – по статистике, травмирование внутренних связок чаще бывает неполным (2 степень). Возникновение травмы обусловлено чрезмерным отклонением голени кнаружи. При данном повреждении связок колена нередки случаи, сочетающиеся с разрывом внутреннего мениска и разрушением капсулы. Диагностика предполагаемого факта выявляется после МРТ (магнитно-резонансная томография) исследования сустава. Симптомами являются: отечность сустава, болезненные ощущения при пальпации, движениях, отклонении голени, кровоподтеки, ограниченность в телодвижениях, а при полном разрыве наблюдается избыточная подвижность коленного сустава.
- Повреждения крестообразных связок коленного сустава – при данном случае, как правило, травмируется передняя, реже задняя, а парное нарушение функциональности обеих связок – еще реже. Изолированный разрыв крестообразных связок имеет место быть в 5 раз реже по сравнению с другими травматическими ситуациями. Диагностирование данного повреждения довольно затруднительно в первое время по причине наличия кровоподтеков в области сустава, поэтому наиболее показательно можно наблюдать с помощью исследования магнитно-резонансной томографии. Причинные факторы разрывов передней крестообразной связки это чаще прямые травмы — удар по бедру или голени, и непрямые, то есть неконтактный механизм — закрученные действия на ноге с резким торможением, неожиданное приземление на нижние конечности после прыжка. При рассматриваемом разрыве первой помощью является наложение гипса на срок до 2 месяцев.
Обобщая выше сказанное, отметим, что разрывы внутренней боковой связки и наружной, возникают, как правило, при соответствующих ударах по направлению в область коленного сустава, которые в свою очередь могут быть осложнены различными переломами мыщелков большой берцовой кости. В некоторых ситуациях данный перелом может наступить и раньше, чем оборвется боковая связка, тогда предполагается, что связка может сохранить целостность, не разорвавшись полностью.

Основной задачей начала лечебных мероприятий является назначение исследования поврежденного коленного сустава. Необходима точная детализация произошедшей травмы, из-за чего наступило нарушение работоспособности сустава. Выделим те моменты, по причине которых могут быть вызваны повреждения коленного сустава:
- боковое выгибание сустава колена, которое вызывает повреждения в боковой связке с внутренней или наружной стороны, при условии, если выгибающая сила была значительной, то могут разорваться как одна, так и обе крестообразные связки, реже и внутренний мениск;
- вращающие движения, вызывающие повреждения мениска;
- действие переразгибания на коленный сустав, которое повреждает переднюю крестообразную связку или вырывает с места прикрепления переднюю кость большой берцовой кости;
- прямой удар спереди, вызывающий такие повреждения, как ушиб колена, нарушение функции суставного хряща или перелом надколенника.
Ушиб коленного сустава, стоит отметить, является одним из самых частых травм не только у взрослых людей, но и у самых маленьких пациентов, чаще возникающий при падении на жесткую поверхность. Последствия данной травмы представляют собой колоссальную угрозу для здоровья человека, что многие пострадавшие даже не имеют представления, насколько вроде бы незначительная травма как ушиб может нанести вред в будущем для опорно-двигательного аппарата нашего организма.
Диагностика ушиба в основном заключается в проведении рентгенографии колена в двух проекциях, которая дает наиболее информативный результат. Пальпация исключается по причине сильной интенсивной боли.
Лечение связок в первую очередь зависит от степени повреждения:
- при 1 степени повреждений связочного аппарата колена требуется накладывание давящей повязки и рекомендована разгрузка пораженной конечности (ходьба при помощи трости, костылей);
- при 2 степени повреждений – сначала требуется обезболивание, далее накладывается гипсовая повязка в разогнутом положении длительностью от 2 недель;
- при 3-4 степени иммобилизационный период увеличивается до 1-1,5 месяцев, последние степени повреждений также требуют в некоторых случаях оперативное вмешательство с дополнением в виде пластики или использования метода протезирования из синтетических тканей.
Например, лечение растяжения голеностопного сустава заключается в накладывание тугой давящей повязки с прикладыванием холодного компресса, а более тяжелые случаи требуют ношение марлевой поддерживающей повязки до 2 месяцев.
Реабилитация коленного сустава – это важнейший заключительный этап восстановительного лечения, который в комплексе включает в себя следующие лечебные мероприятия:
- комплекс упражнений лечебной физкультуры – данный пункт обязателен из-за присутствия во всех случаях повреждения колена атрофии мышц, нарушений подвижности коленного сустава и правильной ходьбы. Курс ЛФК должен быть индивидуально подобран и назначен специалистом;
- массаж, как способ улучшения кровоснабжения в тканях, а также стимулирующий восстановительные процессы мышечной системы;
- физиотерапия – направленность метода на уменьшение отечности в тканях и болевых ощущений, и как профилактическая мера во избежание посттравматического артроза.
Помните, что раннее обращение к специалисту и назначение им адекватного лечения значительно улучшают картину прогноза для выздоровления и восстановления работоспособности функций коленного сустава.
- Причины
- Как проявляется
- Диагностика
- Как избавиться

Лигаментоз крестовидных связок коленного сустава — относительно редкое заболевание, которое относится к разряду дегенеративных и чаще выявляется у пожилых пациентов, а также у тех, кто активно занимается профессиональным спортом.
В основе болезни – воспалительный процесс, который в итоге приобретает хроническую форму и при этом в месте, где связка прикрепляется к кости, происходит сначала её превращение в хрящ, а затем и в кость. Это приводит к нестабильности коленного сустава, а в дальнейшем и к полной обездвиженности.
Лигаментоз крестообразных связок появляется в основном по трём причинам. Первая и самая частая – постоянные мелкие травмы, которое остаются без внимания. Это приводит не только к развитию воспалительного процесса, но и к нарушению кровообращения. Возникать такие травмы могут при физической нагрузке, хронических дегенеративных заболеваниях, и чаще всего при наличии деформирующего остеоартроза.
Вторая причина – нарушения кровоснабжения, что происходит при малоподвижном образе жизни, либо с возрастом. Именно по этой причине заболевание начинает развиваться чаще всего, поэтому люди после 60 лет находятся в группе риска и должны раз в год проходить УЗИ коленного сустава.
И, наконец, третья причина — это застарелая травма колена, которая до этого никак себя не проявляла. Также нередко причиной становится и воспалительный процесс этой области, который носит название лигаментит.
При появлении первых же симптомов патологии надо обязательно обратиться к врачу, ведь промедление может привести к полной неподвижности сустава, а это может стать поводом для получения инвалидности.
Лигаментоз крестовидных связок – это заболевание, которое не имеет специфических симптомов и для точной постановки диагноза требуется проведение диагностик, а это в основном УЗИ или МРТ сустава.
Основной симптом – боль, причём сначала она незначительна. Постепенно болевой синдром возрастает. И если вначале болезни пациент ещё может ходить или даже бегать, то по мере развития патологии это становится делать всё сложнее и сложнее. В итоге колено вовсе перестаёт сгибаться, а боль становится постоянной.
Второй признак данной патологии – проблемы с движением. Причём многие пациенты считают, что данный признак – это проявление артрита. Но если при артрите воспаление всё же можно вылечить, то избавиться от этого дегенеративно-дистрофического заболевания уже не получится. Поэтому, если вдруг человек начал жаловаться на то, что его нога устаёт после длительного хождения, надо обязательно обратиться к врачу.
Также многие пациенты отмечают, что по утрам боль и трудности с движением возникают сильнее всего. Также эти симптомы особенно обостряются после длительного сидения или нахождения в одной позе – сидя, лёжа или стоя. Для того, чтобы сделать первый шаг, порой требуется довольно много времени.
Лигаментоз передней крестообразной связки диагностируется двумя методами – УЗИ и МРТ. Эти два способа помогают установить заболевание на начальной его стадии, когда есть возможность предотвратить развитие тяжёлых осложнений.
УЗИ позволит увидеть все особенности сустава, а также состояние мягких тканей. МРТ помогает точно рассмотреть кости, хрящи и другие ткани, включая связки и мышцы.
Что касается других методов, например, рентгенографии, то такая методика не позволит выявить лигаментоз крестообразных связок коленного сустава на ранней стадии. Поэтому пользоваться данным способом не рекомендуется.

Лечение легаментоза крестообразных связок коленного сустава ведется в условиях стационара. Пациенту требуется ограничить физическую активность, а также обязательно накладывается гипсовая лангета, которая не позволяет нагружать колено. Во время передвижения следует пользоваться костылями или инвалидной коляской.
При возникновении болевого синдрома назначаются противовоспалительные препараты короткими курсами. Однако такое лечение никак не влияет на процессы окостенения и никак не влияет на состояние связок.
После снятия болевого синдрома рекомендуется пройти курс массажа, а также обязательно заняться физиотерапией и каждый день выполнять упражнения из лечебной физкультуры.
В самых тяжёлых случаях пациенту требуется проведение операции. Однако заменить связки, которые уже превратились в кости, нельзя. Их просто рассекают для того, чтобы сустав начал нормально двигаться.
- Классификация и проявления деформирующего полиостеоартроз
- Проявления и терапия люмбалгии поясничного отдела позвоночника
- Проявления и лечение ишемической миелопатии спинного мозга
- Как при грудном остеохондрозе правильно спать?
- Проявления и терапия неврита слухового нерва
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
-
13 февраля 2019
- Какие есть противопоказания к плаванию при сколиозе?
Нужна ли операция, если лечение не помогает?
12 февраля 2019
Постоянно ноет спина, чувствую свой позвоночник — что делать?
11 февраля 2019
Болят мышцы шеи и мышцы под грудью после падения на спину
10 февраля 2019
Мидокалм и ипигрикс — можно ли их смешивать в одном шприце?
09 февраля 2019
Крестообразные связки стабилизируют весь коленный сустав и не дают ему смещаться назад и вперед. Разрыв этих связок чрезвычайно тяжелая травма, которая требует длительного лечения.
Как происходит разрыв коленных связок?
Коленный сустав поддерживает довольно сложный связочный аппарат. Среди прочего выделяют 4 крестообразных связки:
Передняя крестообразная связка (ACL). Связка, расположенная в центре колена, управляет вращением и движением голени вперед.
Задняя крестообразная связка (PCL). Связка, расположенная в центре колена, которая контролирует обратное движение голени.
Медиальная коллатеральная связка (MCL). Связка, которая придает стабильность колену с внутренней стороны.
Боковая коллатеральная связка (LCL). Связка, которая стабилизирует колено с внешней стороны.
Именно поэтому разрыв крестообразных связок коленного сустава считается типичной травмой футболистов, баскетболистов, теннисистов и легкоатлетов. Ученые из Университета Сан-Паоло в Бразилии подсчитали , что до 50% случаев травм или разрывов передних крестообразных связок приходится именно на футбол.
Ученые из Огайо, проанализировав частоту травматичных случаев среди детей-спортсменов, пришли к выводу, что у девочек-футболисток разрыв коленных связок встречается чаще, чем у мальчиков.
Прочие возможные причины:
Падение с высоты с приземлением на ногу;
Прямой удар в подколенную область.
Симптомы разрыва коленных связок
-
Резкая боль сразу после травмы, которая усиливается при движениях ногой;
Ограниченное движение, скованность сустава;
Невозможность перенести вес на поврежденную ногу, согнуть или повернуть ее;
При полном разрыве связок полностью утрачивается двигательная функция;
Гематома, отек в районе колена;
Местная гиперемия (повышение температуры) в колене.
Лечение разрыва крестообразных связок коленного сустава
Травмы, которые сопровождаются полным разрывом сухожилий, приходится лечить хирургическими методами.
Если подобного не произошло и имеет место надрыв (микроразрыв) связки, то достаточно консервативных методов:
Покой и снятие нагрузки с ноги во время перемещений с помощью костылей или ходунков;
Фиксация колена тугой повязкой (бандажем);
Придание ноге возвышенного положения во время сна и отдыха;
В первые дни после травмы противопоказаны любые физические нагрузки. Пострадавшему предписывается никоим образом не нагружать ногу и по возможность не сгибать её в коленном суставе
Как только болевой синдром уйдет и связки немного восстановятся, рекомендована физиотерапия:
Лечебная физкультура на укрепление связок и мышц;
Ношение защитного бандажа, фиксатора при ходьбе;
Ограничение физической активности до полугода и более.
К сожалению, у подобных травм почти всегда неблагоприятный исход. Повреждения связок, будь то растяжения или надрывы, ухудшают функциональность коленного сустава. Примерно половина пациентов при сопоставимых нагрузках получает повторную травму в течение следующих 5 лет.
Хирургическое лечение разрыва крестообразных связок коленного сустава – терапия выбора, поскольку серьезное повреждение зачастую приводит к тяжелой инвалидности. Если не провести операцию вовремя возможны серьезные осложнения, такие как заедание колена, прогиб в обратную сторону, а затем потеря функциональности сустава.
Риски операции на крестообразных связках
Нужно понимать, что любое хирургическое вмешательство подразумевает риски. Наиболее опасным считается тромбоэмболия легкого или тромбоз глубоких сосудов.
В среднесрочной перспективе пациенты часто жалуются на болевой синдром, проблемы со сгибанием, периодическое опухание колена. Другие напротив отмечают излишнюю подвижность сустава, поскольку трансплантат со временем растягивается сильнее здоровых связок.
В зависимости от вашего конкретного состояния могут существовать и другие риски, такие как кровотечение. Обязательно обсудите любые проблемы и возможные осложнения с хирургом перед операцией.
Как подготовиться к операции на крестообразных связках?
Пройдите полное обследование, включая анализы крови и проверку сосудов на тромбы;
Обязательно сообщите врачу, есть ли у вас гиперчувствительность к определенным лекарствам или анестезирующим средствам, аллергия на резину, латекс и т.п.;
Подробно расскажите обо всех препаратах и биологически активных добавках, которые вы принимали за последние несколько дней;
Сообщите о сопутствующих заболеваниях, если о них нет записей в медицинской карте, в особенности о болезнях системы кровообращения;
Отдельно следует сообщить о приеме любых антикоагулянтов (разжижающих кровь), включая аспирин, и в целом о препаратах, влияющих на свертываемость крови;
Для женщин: при подозрении на беременность или подтвержденной беременности, даже на малых сроках, уведомите об этом медицинского работника.
Как правило, операция на крестообразных связках проводится под общим наркозом, либо с помощью спинальной анестезии. Поэтому вам предстоит как минимум на 8 часов отказаться от пищи и пить меньше жидкости.
Как происходит операция на крестообразных связках
Процедура, как правило, малоинвазивная и производится при помощи артроскопа – специального инструмента, который вводится в коленный сустав через небольшой разрез. Однако при обширном разрыве связок возможно традиционная операция с иссечением поврежденной ткани.
Designed by commons.wikimedia.org
Для аутотрансплантата обычно берется кусок подколенного сухожилия (позади бедра), либо иные ткани.
Далее хирург сверлит два небольших отверстия в берцовой и бедренной кости в местах крепления разорванной связки. Трансплантат будет прикреплен к ним при помощи хирургических скоб, анкеров или винтов.
Реабилитация после операции на крестообразных связках
После выписки из больницы уделите внимание чистоте прооперированного колена до того, как срастется шов. Не мочите его во время водных процедур, не чешите и не прикасайтесь к пораженной зоне. Чтобы уменьшить отек, держите ногу в чуть приподнятом положении.
Разумеется, вам понадобится программа физической реабилитации при помощи упражнений. Чем раньше вы приступите к ней и чем регулярнее будут тренировки – тем легче будет разработать больную ногу.
Тренировочную программу для вас должен составить квалифицированный физиотерапевт. Следуйте всем его указаниям. К тренировкам можно приступать, как только снимут швы и спадет послеоперационный отек.
Помните, что не следует возвращаться к активным тренировкам без одобрения лечащего врача.
В СпортКлинике вы можете пройти точную диагностику и эффективное лечение, в том числе и артроскопию, при повреждении и разрыве передней крестообразной связки.

Занятия спортом без подготовки являются основным фактором риска разрыва пкс.
Строение передней крестообразной связки

Строение коленного сустава и расположение ПКС.
Все связки в нашем организме – это соединительнотканные структуры. Особенности соединительной ткани связочного аппарата в том, что он содержит большое количество эластических волокон, расположенных продольно в направлении воздействующих на связку сил. Это обуславливает достаточную упругость и способность к растяжению, но меньшую прочность по сравнению с сухожилиями. Возрастные изменения подразумевают уменьшение их эластичности и повышению подверженности к разрывам.
Связка представлена двумя отдельными пучками – передне-наружным и задне-внутренним. Они по-разному изменяются (растягиваются и сокращаются) в зависимости от движения колена. Внутри нее есть нервы, дающие мозгу сигнал о согнутом либо разогнутом положении. Исходя их направления пучков – снизу вверх, спереди назад и снаружи внутрь – становится ясно, что повреждение ПКС происходит при смещении голени вперед и внутрь.
Симптомы повреждения
Пациент часто может связать появление симптомов с воздействием травматического фактора. При разрыве связки и дисфункции сустава повреждаются сосуды, происходит кровоизлияние – гемартроз. Его нарастание дает усиление болей вплоть до того, что к больному месту невозможно прикоснуться. Это может затруднять диагностику. Во избежание обширного гемартроза необходимо приложить холод и удерживать его до приезда в клинику.
Симптоматика проявляется достаточно остро и со временем нарастает. Возникают жалобы на:
- Ощущение смещения, скручивания голени, нестабильность коленного сустава.
- Треск при травме.
- Сильная острая боль не только в зоне ушиба, но и в области суставной полости.
- Отечность, проявляющаяся в первые сутки.
- Боль усиливается при совершении движений.
Основные причины разрыва

Резкие неестественные развороты коленного сустава относительно голеностопа провоцируют разрыв передней крестообразной связки.
Можно выделить два механизма разрыва передней крестообразной связки:
- Контактный – при ударе по бедренной или большеберцовой кости со смещением их относительно друг друга во время падения, спортивных занятий или иных физических активностей. Прямой удар в коленный сустав провоцирует его чрезмерное разгибание, следствием которого становится разрыв. Такое случается нечасто.
- Неконтактный – скручивание конечности при неудачном приземлении, торможении или прыжке. Часто при резком развороте на одной ноге травмируются футболисты, баскетболисты. У лыжников и сноубордистов ноги фиксируются жесткой и высокой обувью, соответственно, при падении или неверном повороте часто происходит скручивание бедра, если лыжи или сноуборд при этом упираются во что-либо.
Предрасполагающими факторами являются:
- большой угол между голенью и бедром во фронтальной проекции;
- малый размер межмыщелковой ямки;
- нарушения гормонального фона;
- слабость мышц бедра.
Женщинам эти факторы свойственны в большей степени, поэтому они травмируются чаще. С возрастом риски возрастают из-за снижения эластичности соединительной ткани.
Классификация
Поскольку передняя крестообразная связка имеет два пучка, может повредиться лишь один из них или оба. Есть вероятность полного отрыва вместе с участком кости в месте ее крепления к голени (перелом Сегонда).
Выделяют три степени разрыва ПКС:
- Первая характеризуется растяжением, сопровождается умеренным болевым синдромом и отеком. Как правило, связка восстанавливается после таких случаев.
- Вторая – также присутствуют небольшие надрывы. Восстановление более длительное и режим играет решающую роль. Однако, вероятны рецидивы ввиду уменьшения ее прочности.
- Третья степень – полный разрыв. Боль резкая, интенсивная, сопровождается ограничением движения, нестабильностью сустава. Наиболее вероятен гемартроз (свободная кровь при повреждении сосудов). В данной ситуации решается вопрос об оперативном лечении.
Также по давности выделяют свежие разрывы - до 3-5 дней, несвежие – до 3-х недель и застарелые – более трех недель. От определения этих параметров зависит выбор тактики лечения.
Диагностика
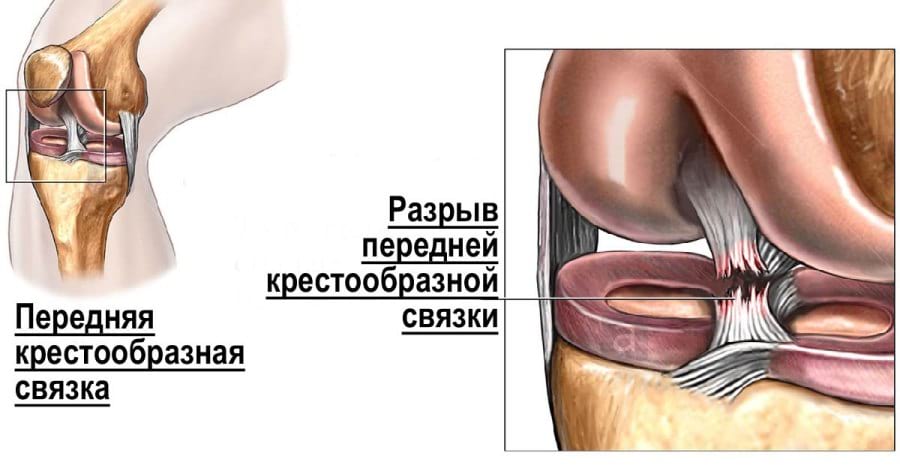
Визуализация механизма разрыва передней крестообразной связки.
После травмы не нужно откладывать обращение в клинику. Пациент при визите к врачу рассказывает о том, как это произошло. Большое значение имеют подробности. Затем доктор проводит подробный осмотр, проводит функциональные тесты для выявления нестабильности, присутствия патологической жидкости, ограничения подвижности. При диагностике наилучшую визуализацию в мельчайших подробностях дает магнитно-резонансная томография или компьютерная томография.
Лечение разрыва ПКС.
Как правило, преимущество отдается консервативному лечению. Лишь при стойком нарушении функции и нестабильности показано хирургическое лечение. Необходимо еще при транспортировке больного в клинику обеспечить покой ноге и холод на травмированную область для снижения отека и во избежание нарастания гемартроза. Для фиксации применяют ортезы, как наиболее удобный вариант иммобилизации конечности.
Для купирования болевого синдрома и снижения воспалительной реакции назначают прием нестероидных противовоспалительных препаратов. При наличии гемартроза кровь из сустава удаляют при помощи пункции шприцем. Иногда назначается введение глюкокортикостероидов внутрисуставно. После снижения воспаления для скорейшей регенерации поврежденных структур может быть назначен курс внутрисуставных инъекций гиалуроновой кислоты или обогащенной тромбоцитами плазмы. Для скорейшего выздоровления назначают ЛФК, механотерапию, физиотерапию и др.

Артроскопия - самый современный и эффективный метод восстановления при разрыве ПКС.
Артроскопия выполняется в тех случаях, когда наблюдается нестабильность сустава, либо повреждены еще и другие ткани. Операция является малоинвазивным методом диагностики и лечения, так как полость не раскрывается, а хирургические инструменты вводятся в нее через два маленьких разреза на коже. Артроскоп позволяет визуализировать все структуры в многократном их увеличении, благодаря чему врач может наиболее точно поставить диагноз и приступить к хирургическому лечению.
Пластика ПКС
Крестообразные связки находятся в постоянном натяжении, поэтому наложение швов при восстановлении их целостности неэффективно. Только при переломе Сегонда восстанавливают целостность кости путем фиксации оторвавшегося фрагмента. Для реконструкции выполняется пластика с использованием аутотрансплантата, то есть с использованием собственных тканей пациента. Обычно это сухожилие полусухожильной мышцы. Эффективность таких операций высока. После прохождения реабилитационных мероприятий восстанавливается функциональность. Однако пластика требуется не во всех случаях.
Необходимость ее проведения опирается на:
- результаты анализа внутрисуставной полости, отсутствие выраженных последствий воспаления в суставе с обширным фиброзом и спайками;
- наличие нестабильности колена, других его функциональных расстройств;
- спортивную деятельность (желание возвращаться в спорт с определенными ожидаемыми интенсивными нагрузками).
Пластику выполняют не сразу, а спустя некоторое время после травмы. Однако надолго откладывать операцию не стоит, так как нестабильность вызывает микроповреждения суставного хряща, в результате чего может развиться артроз. Ключевое условие для операции – это отсутствие внутреннего воспаления. Подготовка к операции включает консервативные методы лечения. Затем проводится пластика методом аутотрансплантации. Реабилитационный период после такой операции очень важен, и соблюдение рекомендаций врача-реабилитолога играет существенное влияние на восстановительный процесс.
Реабилитация
После артроскопической пластики пациент уже в день операции отправляется домой. Сутки к колену рекомендуют прикладывать холод и сразу зафиксировать ногу ортезом. Затем приступают к выполнению упражнений, которые даются с постепенным увеличением нагрузки. Лечебная физкультура – это комплекс упражнений, разрабатываемый индивидуально для каждого. Первое время упражнения выполняют при посещении клиники, затем самостоятельно дома. Механотерапия – упражнения на тренажерах даются в более позднем периоде реабилитации. Также значительную помощь оказывают физиотерапевтические процедуры, включающие электромиостимуляцию, магнитотерапию, электрофорез. После артроскопического вмешательства восстановление проходит быстрее и легче, чем после открытой операции на колене.
Подавляющему большинству удается после прохождения лечения и реабилитации полностью восстановить функциональность конечности, а спортсменам – вернуться к тренировкам. Однако, это достаточно небыстрый процесс и в среднем занимает около полугода. Важно придерживаться рекомендаций специалистов и не провоцировать новые травмы.
Данный пациент получил травму ПКС и боковой связки 2,5 месяца назад. На данном видео он проходит консервативное лечение повреждения передней крестообразной связки. Субъективно, колено стабильно, но мы продолжаем использовать разные инструменты реабилитации, например, такие как флосс.
Читайте также:

