Онкология в 79 лет
С возрастом повышается риск многих заболеваний, и рак — не исключение. Для того чтобы это понять, достаточно посмотреть на график, который составили американские ученые. Он показывает, как меняется заболеваемость и смертность от онкологических заболеваний в разных возрастных группах. Эти данные получены в конце прошлого века, но они актуальны и по сей день:
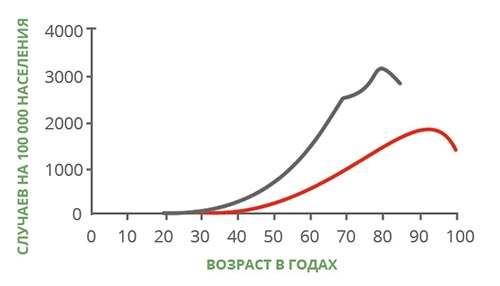
- Главная причина — накопление мутаций
- Превратности эволюции человека
- Развивается ли рак у пожилых людей более медленно?
- Никогда не поздно заняться профилактикой
- Никогда не поздно лечиться
Главная причина — накопление мутаций
Например, не так давно ученые из Кембриджского Университета в Соединенном Королевстве решили проверить слизистую оболочку пищевода у людей в возрасте 20–75 лет. Оказалось, что у лиц 20 лет на одну клетку приходится примерно по 100 мутаций, а в более старшем возрасте — более 2000. Некоторые из них потенциально способны привести к раку. И это только пищевод!
Подробнее о данном исследовании читайте в нашей статье "Мутации, которые способны привести к раку«.
В 2016 году в научном журнале Nature была опубликована статья, в которой ученые рассказали, что бремя соматических (не связанных с половыми клетками) мутаций у каждого человека удваивается примерно каждые 8 лет. Аналогичными темпами растет и смертность от разных причин, в том числе от онкологических заболеваний.
Накопление ошибок в генах с возрастом — одна из основных причин, почему врачам, вероятно, никогда не удастся победить рак окончательно. Проблема борьбы с онкологическими заболеваниями теснейшим образом переплетена с проблемой старения.
Превратности эволюции человека
Ответ нужно искать в теории эволюции и особенностях жизни наших первобытных предков. В каменном веке редко кто доживал до тридцатилетнего возраста. Всю свою жизнь человек тратил на то, чтобы вырасти, окрепнуть, набраться опыта. Можно сказать, рождение детей и уход за ними в первые годы был апогеем, главным смыслом жизни. Вскоре после этого многие люди погибали от инфекций, природных катастроф и зубов хищников.

Для выживания популяции было нужно, чтобы люди доживали до того момента, когда они могли оставить потомство. Все это время защитные механизмы в организме работают на пике эффективности. Этому способствовал естественный отбор.
Возможно, все это звучит жестоко. Но в противовес этой жестокости законов биологии человечество создало гуманную высокоразвитую медицину. Благодаря усилиям врачей продолжительность жизни современных людей растет, появляются все новые возможности для борьбы с раком и другими серьезными заболеваниями.
Ниже представлены средние возраста, в которых диагностируются разные типы злокачественных опухолей:
- Рак молочной железы - 62
- Рак легкого - 70
- Рак предстательной железы - 66
- Колоректальный рак - 68
- Рак мочевого пузыря - 73
- Меланома - 63
- Неходжкинская лимфома - 63
- Рак щитовидной железы - 51
- Рак почки - 64
- Лейкемия - 66
- Все типы рака - 65
Развивается ли рак у пожилых людей более медленно?
Когда-то бытовало мнение о том, что в старшем возрасте злокачественные опухоли растут медленнее и в целом ведут себя менее агрессивно. Это верно, но лишь отчасти. Да, действительно, есть данные о том, что рак молочной железы и простаты у пожилых имеют тенденцию расти медленнее.
Пожилым мужчинам, страдающим злокачественными опухолями предстательной железы, даже не всегда назначают лечение. Но врачи принимают такое решение отнюдь не из-за того, что такой рак не опасен. Просто в таких случаях человек настолько стар, что, вероятно, он не доживет до того момента, когда рак успеет сильно распространиться в организме и стать смертельно опасным. В каждой ситуации это нужно оценивать индивидуально.
Другие опухоли в пожилом возрасте, такие как рак прямой кишки, мочевого пузыря, поджелудочной железы, ведут себя очень агрессивно, и их даже сложнее лечить, чем у более молодых пациентов. Из-за слабого здоровья людям старшего возраста зачастую противопоказаны хирургические вмешательства, химиотерапия.

Никогда не поздно заняться профилактикой
Возраст — лишь один из факторов риска рака. Многие другие связаны с образом жизни, и на них вполне можно повлиять:
- Откажитесь от курения.
- Перейдите на здоровое питание.
- Оставайтесь физически активны.
- Поддерживайте здоровый вес.
- По максимуму ограничьте алкоголь.
- Используйте защитные средства, когда работаете с химикатами.
- Защищайтесь от солнечных лучей, не лежите подолгу на пляже и избегайте солярия.
- Своевременно начинайте лечение любых заболеваний.
Конечно, лучше вести здоровый образ жизни смолоду. Но никогда не поздно начать. Вы в любом случае получите пользу для здоровья.
Защититься от рака на 100% невозможно, поэтому людям старшего возраста особенно важно регулярно проверяться — проходить скрининг. Всем женщинам после 40 лет рекомендуется периодически выполнять маммографию, всем людям после 50 лет — колоноскопию. Найти патологические образования на коже поможет дерматоскопия. Заядлым курильщикам с большим стажем нужно проконсультироваться с врачом: возможно, стоит пройти компьютерную томографию. При повышенном риске рака желудка нужно провериться с помощью гастроскопии.
Посетите врача в Европейской клинике, и он порекомендует скрининговую программу, подходящую в вашем случае.
Никогда не поздно лечиться
Еще лет 20 назад мало какая клиника в мире взялась бы за активное лечение рака у 90-летнего человека. Это большие риски и ответственность. Многие клиники не берутся и сейчас. Но постепенно ситуация меняется. Появляются новые препараты, подходы. Они помогают лечить злокачественные опухоли более эффективно, снижаются риски, пациенты переносят операции и химиотерапию более комфортно.

Мы считаем, что помочь можно всегда. Врачи в Европейской клиники берутся за лечение рака у людей любого возраста, с любой стадией заболевания.
Мы знаем, как продлить жизнь пациента в сложных случаях, избавить от мучительных симптомов, справиться с побочными эффектами химиопрепаратов. Иногда после активной поддерживающей терапии становится возможным проведение курса химиотерапии, хирургического вмешательства.
Никогда не стоит сдаваться. Приезжайте и получите консультацию у наших специалистов.
Средний возраст, в котором у россиян диагностируют онкологические заболевания, составляет 64,5 года. У мужчин рак чаще всего находят в возрасте 64,9 года, у женщин — в 64,2 года. Об этом сообщает RT со ссылкой на Российское общество клинической онкологии.
По сравнению с данными за 2008 год за прошедшее десятилетие возраст среднестатистического россиянина, у которого обнаруживали злокачественные новообразования, увеличился: в 2008 году он составлял 63,8 года у мужчин и 63,3 года — у женщин. Также эксперты отметили, что в возрастной группе 60 лет и старше диагностируется 71,3% случаев заболевания среди мужчин и 65,8% — среди женщин. Полученные данные эксперт Российского общества клинической онкологии, заведующий отделением химиотерапии Санкт-Петербургского клинического научно-практического центра специализированных видов медицинской помощи Федор Моисеенко объясняет тем, что онкологические процессы отличаются постепенным накоплением молекулярных нарушений, которое достигает критического значения и начинает приводить к формированию опухолей в старшей возрастной группе.

В каком возрасте в России чаще всего диагностируют рак у женщин?
Согласно статистике Московского научно-исследовательского онкологического института имени П. А. Герцена, в 2018 году у россиянок чаще всего диагностировали рак молочной железы. Доля этого заболевания в общем числе впервые поставленных онкологических диагнозов составляет 20,9%. Средний возраст пациенток — 61,5 года. В 2008 году данный показатель был 60,3 года.
На втором месте по частоте обнаружения находится рак кожи (кроме меланомы), который нашли у 14,6% пациенток. В минувшем году средний возраст больных с данным первичным диагнозом составил 70,5 года, в 2008 году это было 69,4 года. Рак тела матки, который составляет 8% от всех впервые обнаруженных онкологических заболеваний у женщин в России, чаще всего находят в 63 года. В 2008 году средний возраст больных с данным заболеванием не достигал 62 лет.
В число других наиболее распространенных среди российских женщин онкологических болезней в структуре заболеваемости входят рак ободочной кишки (7,4%), шейки матки (5,2%), желудка (4,6%), прямой кишки (4,5%), крови и лимфатической системы (4,5%), яичников (4,2%), трахеи, бронхов и легкого (4%).
Рак ободочной кишки в 2018 году чаще всего выявляли в возрасте 68,5 года, шейки матки — 52,2 года, желудка — 69,3 года, прямой кишки — 67,3 года, крови и лимфатической системы — 59,5 года, яичников — 59,3 года, трахеи, бронхов и легкого — 67,3 года. В среднем за последние десять лет возраст постановки данных диагнозов вырос на один год. Исключение составляют рак шейки матки и рак органов дыхания, где снижение среднего возраста пациенток не превысило трех месяцев.

В каком возрасте чаще всего находят рак у российских мужчин?
В 2018 году среди злокачественных новообразований, впервые диагностированных у мужчин, первое место занимал рак трахеи, бронхов и легких (16,9% от общего числа впервые обнаруженных онкологических болезней). Средний возраст пациента с данным диагнозом составлял 65,4 года, в 2008 году он был 64,5 года.
Среди других наиболее часто встречающихся у российских мужчин злокачественных заболеваний можно назвать рак желудка (7,4%, средний возраст пациентов — 66,2 года), ободочной кишки (6,6%, 67,3 года), прямой кишки (5,5%, 65,8 года), крови и лимфатической системы (5%, 53,9 года), мочевого пузыря (4,7%, 66,9 года), почки (4,7%, 61,4 года) и поджелудочной железы (3,3%, 65,2 года). Как и у женщин, за прошедшие десять лет возраст обнаружения онкологии у мужчин в среднем увеличился на один год. При этом практически не меняется показатель обнаружения рака прямой кишки и почки.

Какой рак чаще всего встречается у молодых россиян?
У заболевших в возрасте до 30 лет чаще всего встречаются онкологические заболевания крови и лимфатической системы (32,7%), злокачественные опухоли головного мозга и других отделов нервной системы (10,3%), щитовидной железы (8,2%), шейки матки (6,3%), кожи (включая меланому, всего 5,4%), соединительной и других мягких тканей (3,7%), яичника (3,6%), костей и суставных хрящей (3,3%).
Нормальные люди есть везде, — их только очень мало, и они не делают погоды.
Очень скоро я обнаружил, что Л.Ф.Лай не только струсила, прочтя моё грозное заявление, – но и разозлилась. Она всячески пакостила нам: отказалась отдать мне мамину карточку, когда я хотел пригласить частного врача, а выдала только ксерокопии – но не всей карточки, а некоторых страниц.
Мама больше всего страдала не от боли, даже не от тошноты, а от беспомощности, и особенно от того, что её все бросили. Она чувствовала, что её уже списали, считают не живым человеком, а трупом – и это её больше всего мучило.
Я тоже был в ужасном состоянии, в каком не был никогда в жизни. Всё это время – 4 месяца – я почти не спал. Ложился я на полу в маминой комнате, возле её кровати, потому что позвать меня из другой комнаты, когда ей нужно было, она не могла. Мы с мамой жили вдвоём, родственников здесь у нас нет. Никто никакой помощи нам не предложил. О том, что есть социальные службы, которые могли выделить маме сиделку, я узнал уже после смерти мамы.
На следующий день медсестра, явившаяся делать маме укол, пришла с охраной. Это были две другие медсёстры. Они встали в коридоре, по стойке смирно, выпучив глаза. Но потом одна из них застыдилась и вышла в подъезд, а за ней и вторая. Так они продолжали приходить – втроём, чтобы сделать один укол одной больной – но уже стеснялись заходить в квартиру. Потом уже и в подъезд перестали заходить – стояли на крыльце.
Они получили указания начальства – их надо выполнять. Рабы есть рабы: если им хозяин скажет прыгать на одной ножке и кукарекать – они будут прыгать и кукарекать.
Я, конечно, страшно нервничал, но как я мог мешать оказывать медицинскую помощь своему самому близкому человеку? Но им просто надо было отмазать Рутгайзера.
К слову, он тоже – вовсе не исчадие ада. Обычный российский чиновник-карьерист. Но он так испугался за свою карьерочку, что с испугу написал в прокуратуру заявление о том, что я мешаю оказывать медицинскую помощь моей маме! Мне звонили из прокуратуры и сообщили об этом. Говорила со мной сотрудница прокуратуры совершенно растерянным голосом: видимо, раньше никогда с подобным не сталкивалась. Она предложила мне приехать в прокуратуру – дать объяснения. Я просто повесил трубку.
И я отказался от больницы. Сейчас я думаю, что это было большой ошибкой. Ухаживать за умирающим от рака можно только в больнице. Но нам никто не объяснил, как ужасны могут быть последние недели. А они были ужасны. Мама не могла уже даже говорить. И, кроме Ирины Анатольевны, мы никому не были нужны.
Мама умерла 20 августа, около 19-00. Я был рядом с ней, когда она перестала дышать.
Я почти ничего не сказал здесь о ней как о человеке. Приведу только одну деталь: в конце июля исполнялось 74 года её подруге и нашей соседке, Лидии Евгеньевне Васильевой. Мама тогда уже не могла даже сама повернуться в постели и едва могла говорить. Но она вспомнила о дне рожденья Лидии Евгеньевны и сказала мне, чтобы я ей позвонил, поздравил её и извинился, что она сама не может этого сделать. Она ни на что не жаловалась. Только последние дни она часто начинала горько, как младенец, плакать, потому что она ничего уже не могла мне сказать и не могла пошевелиться: страшная болезнь сделала её беспомощной, как новорожденный ребёнок, – а она была очень гордым человеком, и это было для неё мучительно тяжело.
В России к онкологическим больным относятся так же, как в Афганистане: просто оставляют умирать без действенной помощи. Исключением отчасти являются только Москва и Петербург, где есть хосписы. Больше их нигде нет. Эвтаназия в России под запретом. Я думал – ещё в июле – что нужно просто перерезать маме вены, потому что иного способа избавить её от мучений нет. Но сделать этого не смог.
Так что – сдавайте своевременно анализы на онкомаркёры – если вам больше 50 лет, то, как минимум, каждые 5 лет – независимо от своего физического состояния: рак на начальных стадиях никак себя не проявляет – а анализ его выявит.
То же касается и онкологических больных. Имел неосторожность заболеть – подыхай без помощи, сам виноват. Это Россия. Тут не должно быть иллюзий.
Я обращался, куда только мог: ещё при жизни мамы и после её смерти. Получил десятки отписок, в том числе из администрации президента. Все подтвердили, что врачи поликлиники № 2 действовали АБСОЛЮТНО ПРАВИЛЬНО.
Александр Владимирович Воробей, 64 года, окончил Минский мединститут, интернатуру по хирургии. Завкафедрой хирургии БелМАПО, член-корреспондент НАН, доктор медицинских наук, профессор, главный внештатный проктолог Минздрава РБ. Член Международной ассоциации университетских колоректальных хирургов; Всемирной ассоциации хирургов, гастроэнтерологов и онкологов; Европейской медицинской лазерной ассоциации; почетный член ассоциации хирургов-гепатологов России и стран СНГ ; член Правления Белорусской ассоциации хирургов. Председатель аттестационной комиссии МЗ РБ по хирургии и экспертного совета ВАК Беларуси по хирургии.
- Александр Владимирович, рак толстой кишки выходит в Беларуси на первое место, в мире ежегодно диагностируют 600 миллионов новых случаев. В чем причина?
- Влияет урбанизация, особенности питания: много мяса, особенно прожаренного, отсутствие клетчатки - банальные вещи. В Африке , где живут в основном на фруктах и овощах, этих заболеваний гораздо меньше. А цивилизованный мир любит мясо, гриль - гастроэнтерологи уже считают его вредным.
У нас заболеваемость этим видом рака выше, чем у ряда европейских стран. На 9,5 миллиона белорусов почти 5,5 тысяч новых случаев (за 2017 год. - Ред.) - это огромная цифра.
Плюс масса пациентов, которые продолжают лечение. Толстая кишка состоит из ободочной и прямой - в среднем это 1,5 метра. На I - III стадиях выявляется всего 52% случаев. Пятилетняя выживаемость на этих операбельных стадиях около 60%, а при запущенном раке пятилетняя выживаемость - 8%. Раньше этой патологии было меньше, мы выявляли ее поздно: если брать времена конца СССР , запущенных случаев было 60%.
- Поздно - потому что колоноскопии не было?
- В 80-е годы ее только учились делать. Я застал эту ситуацию, придя в нашу областную больницу. Был один колоноскоп, он был большего диаметра, чем теперешние, не очень удобный, картинка выводилась на экран не очень качественно.
Сегодня аппараты цифровые, есть технологии усиливающей колоноскопии - врачу проще увидеть проблему и более прицельно взять анализ для биопсии.
Залог улучшения 5-летней выживаемости - это раннее выявление опухоли. А усиливающая эндоскопия дает возможность увидеть образование на ранней стадии - еще плоское и не выступающее над поверхностью кишки.
У нас постепенно идет переоснащение с устаревших волоконно-оптических колоноскопов на цифровые. Есть эндоскопы высокого разрешения с зум-увеличением на экране монитора - как у современного фотоаппарата. Кроме того, есть возможность проведения виртуальной окраски слизистой с помощью различных технологий. Но, к сожалению, такие аппараты пока единичные в стране.
- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Это чисто материальный вопрос. 10-я и 2-я клиники Минска уже добились, что у них каждая колоноскопия идет с обезболиванием.
У нас в Минской областной больнице проблему решили отчасти - с обезболиванием идут процедуры в понедельник и пятницу. Человеку вводят седативный препарат, и он не так остро реагирует на процесс, состояние можно назвать легким сном. В это время возле пациента должны находиться анестезиолог и медсестра, поскольку любой наркоз может дать осложнение.

-Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь. Фото: Святослав ЗОРКИЙ
- Рак толстой кишки - один из медленно растущих раков. От первой клетки до видимой эндоскопом опухоли может пройти от двух до четырех лет.
- Как человеку понять, что у него проблема?
- Самое первое - любые нарушения нормального пищеварения: началось повышенное газообразование, урчание в животе, изменение стула, запоры, поносы. У пожилых людей и так есть склонность к запорам - так вот на фоне запоров появилось что-то новое: острые боли, еще тяжелее оправляться, появилась кровь. Кровь в кале важно не списывать на геморрой. После 40 лет он у многих, и это повод для ошибок - люди долго не подозревают, что это не геморрой, а запущенный рак. Должно тревожить появление в кале слизи - беловатого желе, как вареный крахмал. Это один из ярких симптомов либо большого полипа - предрака, либо опухоли левой половины толстой кишки.
- Слизь может быть признаком дисбактериоза кишечника?
- И это тоже повод для ошибок, лучше перестраховаться. Еще симптомом опухоли толстой кишки может быть анемия. Но у нас есть и примеры, когда у пациента тяжелейшая опухоль с метастазами, а анализ крови в норме. Хороший анализ крови при появившихся нарушениях пищеварения - повод не для спокойствия, а для колоноскопии. Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь.
Это медленно развивающийся рак, и умереть до развития непроходимости почти никому не удается. Человек с дикими болями, с огромным животом и крайне запущенным раком все равно придет в больницу. А оперировать уже поздно и помочь невозможно.
- Это те случаи, когда отрезанную кишку выводят в бок с калоприемником?
- Да, это та ситуация. При запущенной опухолевой непроходимости не идет речь об органосохраняющих операциях - задача попытаться спасти жизнь. И это уже удается плохо: при запущенной непроходимости до 80% пациентов умирают после операции. Но когда человек приходит своевременно, если нет метастазов, иногда достаточно одной операции: удаляем опухоль, восстанавливаем кишечную проходимость - и все. При необходимости, как и во всем мире, делаем пластические операции на толстой кишке.
- Тогда зачем калоприемник?
- Есть ситуации, когда необходимо удалить задний проход вместе с опухолью. Мы пытались, как и многие страны, воссоздавать из мышц бедра искусственный сфинктер, но эффективность таких операций невысокая. В хирургии толстой кишки позиция такая: если сохранен хотя бы задний проход длиной в несколько сантиметров и его сфинктеры - принципиально возможно восстановить кишечную проходимость и не иметь стому.
- Были в вашей практике случаи, когда люди сами себе сильно вредили?
- Был у меня пациент - умнейший человек, крупный строитель, я знаю всю его семью. Еще в 80-е мы выявили у него опухоль, еще не было кишечной непроходимости, но он решил, что его огромная сила воли в сочетании с таинственными упражнениями победят рак. Кончилось как у всех - метастазами, когда оперировать было поздно.
- Правда, что часто раком болеют целые семьи?
- Слышала, что иногда семьи болеют раком негенетическим.
- Да, есть так называемый семейный раковый синдром - по необъяснимым причинам в конкретной семье раки возникают чаще, причем разные. Был пациент из Борисова , в 30 лет у него диагностировали рак прямой кишки. В 28 лет такой же рак возник у его сына. И генетики тут нет - это подтвердила наша лаборатория. Но есть особенность семьи: может, питания, может, что-то есть такое в жилище - никто не знает.
- При боязни кононоскопии можно для начала сделать УЗИ органов брюшной полости. Совсем маленькую опухоль не увидят, но есть так называемый симптом полого органа - и это подозрение на рак толстой кишки.
- А онкомаркеры для рака толстой кишки информативны?
- Да, можно начать с этого. Это не 100% диагностика, но сигнал для пациента. Есть маркер РЭА (раково-эмбриональный антиген), если результат больше 5 - это повод для беспокойства. Есть и так называемая виртуальная колонография, ее делают в компьютерном томографе (без введения каких-либо аппаратов в толстую кишку), где есть специальная программа для обследования кишечника.
- Где лучше делать колоноскопию?
- В частных центрах нередко работают специалисты стационаров, по совместительству. Главное - выбирайте колоноскопию с усиливающей эндоскопией, не во всех аппаратах она есть.
- Есть страх, что во время колоноскопии удалят полип, и это даст толчок раку…
Считалось, что если размер полипа меньше сантиметра - он доброкачественный. Первыми забили тревогу японцы - даже в 5-миллиметровых полипах могут быть раковые клетки. Любой полип нужно немедленно удалять и сдавать на исследование - чтобы исключить ранний рак. В раннем отщипывании полипов не опасность, а профилактика рака.
Еще один повод для возникновения рака анального канала - длительно существующие анальные трещины или свищи. Это хронические воспаления, которые рано или поздно приведут к раку, в данном случае - к раку кожи. Если такой пациент долго не обращается к врачу, то почти безобидная болезнь превращается в рак перианальной области - они плохо протекают и имеют высокую смертность.

- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Фото: Святослав ЗОРКИЙ
- Сколько лет было самому молодому вашему пациенту?
- 18 лет, парнишка из Гомеля . На разных этапах ему долго ставили болезнь Крона (воспалительная болезнь кишечника), а у него была огромная опухоль прямой кишки.
- Почему не диагностировали вовремя?
- Потому что 18 лет - всем хотелось думать, что в таком возрасте рака толстой кишки не бывает. И ему долго не делали полнослойную биопсию (исследование подозрительных тканей прямой кишки).
- С возрастом обмен веществ замедляется. Посоветуйте - как поддержать работу кишечника?
- Нужно менять образ жизни, следить за питанием, есть побольше овощей, фруктов, клетчатки. Полезно делать себе массаж живота - поглаживая круговыми движениями по часовой стрелке. И не нужно слишком всего бояться, важно вовремя обследоваться. Страхов много, например, у молодых женщин с полипозами, после наших операций.
ЧИТАЙТЕ ТАКЖЕ
О таком докторе для своего ребенка мечтает каждая мама. Только вот встретиться с ним - недетский труд даже для журналиста [продолжение здесь]
Уролог Антон Главинский: На приеме у уролога жена узнает про мужа много интересного!
Узнали, как ЗОЖ мужа мешает наступлению беременности, всегда ли можно сказать, кто первый заболел, почему частенько мужчина с любовницей может, а с женой – нет и как укрепить брак [продолжение здесь]
Наибольшая распространённость рака лёгкого среди населения отмечена в возрасте от 75 до 79 лет.
Поскольку 80% случаев рака лёгкого связано с курением сигарет, направление первичной профилактики этого заболевания не вызывает сомнений.
Лиц, контактировавших с радионуклидами и асбестом, рекомендуют наблюдать в течение длительного времени, однако эффективность подобных программ наблюдения пока не определена.
При первом подозрении на профессиональное заболевание (включая рак лёгкого, мезотелиому, пневмофиброз и экссудативный плеврит), больным рекомендуют пройти диагностическое обследование в пульмонологической клинике или в специализированном отделении профессиональной патологии.
Необходимо регулярное и компетентное клиническое обследование и лечение лиц с заболеваниями, вызванными воздействием радионуклидов и асбеста (профессиональные болезни). Согласно инструкциям по технике безопасности многих стран, работы с асбестом недопустимы в закрытых помещениях. Использование и обработка материалов, содержащих асбест, в жилых домах абсолютно недопустимы.
Принципиально важно выделять две основные формы рака лёгкого — центральную и периферическую. Они составляют 95% наблюдений этого заболевания.
Центральный рак поражает крупные бронхи (до сегментарных включительно).
Периферический локализуется в субсегментарных и более мелких бронхах. Центральная форма прорастает элементы корня, рано распространяется на главные бронхи и трахею. Периферический рак обычно формирует шаровидный узел в паренхиме лёгкого.
Атипичные формы (развиваются чаще всего при мелкоклеточном раке лёгкого): периферический рак с синдромом Панкоста (рак Панкоста, апикальный рак или опухоль верхней борозды лёгкого, как его называют за рубежом); медиастинальный рак и первичный карциноматоз лёгких.
Медиастинальный рак характеризуется метастазами в лимфатических узлах средостения при невыявленном первичном очаге. Лимфогенные метастазы могут развиваться быстрее первичной опухоли.
Первичный карциноматоз — двусторонний первично-множественный рак лёгких. Лёгочная ткань инфильтрирована узлами опухоли различного размера. Искать среди них первичные и вторичные очаги бессмысленно.
Аденокарцинома (железистый рак) — наиболее распространённый гистологический вариант рака лёгкого. В группе злокачественных поражений лёгких её доля составляет 30–45%.
Плоскоклеточный рак — второй по частоте вариант рака лёгкого (25–40% случаев).
Мелкоклеточный рак лёгкого (овсяноклеточный) — опухоль крайне высокой злокачественности. Среди онкологических заболеваний лёгких её доля составляет около 20%.
Крупноклеточный недифференцированный рак встречается редко (5–10% всех форм рака лёгкого).
GX — дифференцировку опухоли нельзя уточнить; G1 — высокодифференцированный; G2 — умеренно дифференцированный; G3 — низкодифференцированный; G4 — недифференцированный.
Метастазирование во внегрудные области: в головной мозг, кости, печень и надпочечники.
Местное распространение и регионарное метастазирование: прорастание в средостение, крупные сосуды грудной стенки, перикард;
в лимфатические узлы ворот лёгких, средостенные, надключичные и подмышечные лимфатические узлы.
Мелкоклеточный рак лёгкого метастазирует на очень ранних стадиях как в грудные, так и внегрудные области, поэтому проведение исключительно местной терапии редко возможно, и основным методом лечения служит химиотерапия.
TX — нет возможности оценить первичный очаг; часто такая ситуация возникает при подтверждении диагноза цитологическим исследованием мокроты, но опухоль не обнаруживается рентгенологически и эндоскопически (скрытый рак), или недоступна выявлению (обследование не может быть проведено); T0 — первичный очаг не определяется; Tis — неинвазивный рак (отсутствуют признаки инвазии), T1 — опухоль не больше 3 см в диаметре, окруженная лёгочной тканью или висцеральной плеврой, без признаков инвазии проксимальнее долевого бронха при бронхоскопии (поверхностный рост опухоли любой протяжённости в пределах стенки бронха, без поражения главного бронха обозначают как Т1); Т2 — опухоль больше 3 см в диаметре или первичный очаг любого размера, прорастающий висцеральную плевру или вызывающий ателектаз, с обструктивной пневмонией; либо распространяющаяся на корень лёгкого. По данным бронхоскопии проксимальный край опухоли располагается на 2 см дистальнее карины. Любые сопутствующие ателектазы или пневмония не распространяются на всё лёгкое; T3 — опухоль любого размера, прорастающая прилежащие ткани: грудную стенку (включая синдром Панкоста), медиастинальную плевру, перикард, диафрагму или главный бронх проксимальнее 2 см от карины, но её не достигающие, либо опухоль с сопутствующим тотальным ателектазом или тотальной пневмонией; T4 — первичный очаг любых размеров, прорастающий любую из следующих структур: элементы средостения, сердце, крупные сосуды, трахею, пищевод, позвонки, карину, либо отсевы опухоли в той же доле; или злокачественный плевральный выпот (у некоторых больных выпот не является экссудатом; при отсутствии элементов опухоли в пунктатах показана торакоскопия с биопсией плевры. Если выпот прямо не связан с опухолью, процесс следует расценивать как Т1–T3).
Региональные лимфатические узлы (N)
NX — недостаточно данных для оценки состояния лимфатических узлов; N0 — нет признаков регионарных лимфатических узлов; N1 — метастазы в перибронхиальных и/или лимфатических узлах корня лёгкого на стороне поражения, включая прямое прорастание первичной опухоли; N2 — поражение медиастинальных и/или бифуркационных лимфатических узлов на стороне поражения; N3 — метастазы в лимфатических узлах средостения или корня лёгкого на противоположной стороне; поражение прескаленных или надключичных зон.
Отдалённое метастазирование (М)
MX — недостаточно данных для определения отдалённых метастазов; М0 — нет признаков отдалённого метастазирования; М1 — выявлены отдалённые метастазы, в том числе отдельные узлы опухоли в других долях лёгкого (той же и другой стороны). Следует уточнить поражённый орган: лёгкое, кости, печень, головной мозг, внегрудные лимфатические узлы, костный мозг, плевра, кожа, другие.
Группировка по стадиям
Скрытый рак — ТХН0М0; 0 стадия — ТisN0M0; IA стадия — T1N0M0; IB стадия — T2N0M0; IIA стадия — T1N1M0; IIB стадия — T2N1M0; T3N0M0; IIIA стадия — T1N2M0; T2N2M0; T3N1M0; T3N2M0; IIIB стадия — любое T при N3M0; T4 любое N при M0; IV стадия — любое T любое N при M1.
Симптомы делят на три группы: первичные, или местные (кашель, кровохарканье боли в груди, одышка) обусловлены ростом первичного узла опухоли.
Внелёгочные торакальные симптомы возникают при прорастании опухоли в соседние органы и в результате роста регионарных метастазов (охриплость, афония, синдром полой вены, дисфагия).
Вторичные боли в груди и одышка, в отличие от симптомов первой группы, могут быть вызваны прорастанием грудной стенки и органов средостения, а также жидкостью в плевральной полости.
Наиболее трудно заподозрить центральный рак, который проявляется обтурацией бронхов и пневмонитом, совершенно неотличимым от банальной пневмонии. Периферический рак на ранних стадиях развивается бессимптомно. Эту форму обычно выявляют случайно при рентгенологическом обследовании по другому поводу. Симптомы появляются при достижении первичным очагом размеров 6 см, а также при регионарном или отдалённом метастазировании. Паренхима лёгкого и висцеральная плевра не обладают болевой чувствительностью.
Рак Панкоста распространяется не в сторону лёгочной паренхимы, а преимущественно инфильтрирует грудную стенку в области верхней апертуры. Опухоль рано прорастает плечевое сплетение, симпатическую цепочку, верхние рёбра, отростки и тела позвонков. Это проявляется синдромом Бернара–Хорнера, рентгенологически — тенью в области верхушки лёгкого, сильной иррадиирующей болью в плече. Такие больные длительно лечатся у невропатолога с ошибочным диагнозом.
Относительно ранние симптомы (более 50% случаев):
-Кашель или изменение характера кашля.
-Кровохарканье.
-Боль (в груди или вне грудной клетки).
-Одышка.
-Потеря аппетита, снижение массы тела.
-Данные физикального и инструментального обследования
-Области затенения на обзорных рентгенограммах органов грудной полости.
-Увеличение шейных, надключичных, подмышечных лимфатических узлов.
-Метастазы (в головном мозгу, костях, печени, надпочечниках).
-Стридор или характерные хрипы при аускультации (обтурация опухолью крупного бронха).
Лёгочные симптомы: продуктивный кашель с примесью крови в мокроте; обструктивная пневмония (характерна для эндобронхиальных опухолей); одышка; боль в груди, плевральный выпот, охриплость голоса (обусловлены сдавлением медиастинальной опухолью возвратного гортанного нерва); лихорадка; кровохарканье; стридор; cиндром сдавления верхней полой вены (сочетание расширения вен грудной клетки, цианоза и отёка лица с повышением ВЧД; вызван обструкцией сосуда опухолью средостения). Болезнь может протекать бессимптомно.
Внелёгочные симптомы: внелёгочные метастазы сопровождаются снижением массы тела, недомоганием, признаками поражения ЦНС (эпилептиформные судороги, признаки карциноматоза мозговых оболочек), болями в костях, увеличением размеров печени и болями в правой подрёберной области, гиперкальциемией.
Паранеопластические проявления (внелёгочные проявления, не связанные с метастазами) возникают вторично вследствие действия гормонов и гормоноподобных веществ, выделяемых опухолью. Сюда относят синдром Кушинга, гиперкальциемию, остеоартропатии и гинекомастию.
Эктопическая секреция адренокортикотропного гормона вызывает гипокалиемию и мышечную слабость, неадекватная секреция антидиуретического гормона приводит к гипонатриемии.
Опухоль Панкоста может вызывать симптомы, обусловленные поражением плечевого сплетения и симпатических ганглиев; возможно разрушение позвонков в результате прорастания опухоли. Возникают боли и слабость в руке, её отёк, синдром Хорнера (птоз, миоз, энофтальм и ангидроз, связанные с повреждением шейного отдела симпатического ствола).
-Сбор анамнеза и физикальное обследование (всех органов).
-Формальную оценку общего состояния, определение массы тела и степень похудания.
-Рентгенографию грудной клетки.
-Цитологическое или гистологическое подтверждение диагноза.
-Гематологический и биохимический скрининг, включая определение концентрации кальция сыворотки крови и функциональные пробы печени.
Крайне желательно у всех больных немелкоклеточным раком лёгкого указать ориентировочную стадию заболевания уже на амбулаторном этапе.
Больным, которым предполагается радикальная операция или лучевая терапия, необходимо уточнить распространённость опухоли в средостении и в отдалённых органах в срок до 2 недель. При возможности желательно выполнить КТ (оценить дескрипторы Т, N и М). У больных раком Панкоста МРТ даёт точное представление о поражении средостения и грудной стенки. Кроме того, МРТ позволяет уточнить границы между опухолью и сопутствующим пневмонитом.
Если при проведении этого комплекса исследований существенной патологии по органам не выявлено, можно считать, что риск пропустить скрытые регионарные и отдалённые метастазы не превышает 5%.
Выявление жидкости в плевральной полости у больного с подозрением на рак лёгкого обычно указывает на большую распространённость опухоли, однако само по себе не может быть основанием для отказа от радикального лечения (операции или лучевой терапии). Больному необходимо выполнить плевральную пункцию, 30–50 мл жидкости направить для цитологического исследования. При подозрении на поражение плевры показана закрытая пункционная биопсия. При отрицательных результатах показана торакоскопия с биопсией патологических очагов в плевре.
Психологическая работа с больным — важная задача для всего медицинского персонала. Отсутствие информации повышает нервозность, вызывает у больного чувство тревоги и неудовлетворённости. Больных следует информировать о характере заболевания и методах лечения в максимально короткие сроки (не более недели после подтверждения диагноза). В этот срок необходимо согласовать с больным и обсудить диагноз, выбрать метод лечения, сообщить о решении консилиума врачу. Таким образом, больной раком лёгкого в срок до 2 недель должен быть информирован о стадии заболевания, прогнозе и методах лечения. Необходимо периодически контролировать правильность представлений больного о тяжести его заболевания и возможных исходах.
Хирургическое вмешательство даёт наибольший шанс на полное излечение от рака лёгкого. Лучевая терапия показана у больных распространённым процессом в качестве адъювантного курса или паллиативного лечения. В большинстве онкологических центров Европы химиотерапию не считают эффективным методом лечения. Тем не менее, при большой распространённости опухоли и отдалённом метастазировании иногда удаётся получить паллиативный эффект. Химиотерапия должна проводиться под наблюдением опытных химиотерапевтов в рамках клинических исследований.
Часто можно улучшить качество жизни больного раком лёгкого, даже если излечение невозможно. Речь идёт не о продлении страданий, а об обеспечении достойного и безболезненного умирания. Как правило, паллиативное и симптоматическое лечение рака лёгкого практически не отличается от мероприятий при раке другой локализации.
В бригаду паллиативного лечения обязательно входят медицинские сёстры. Они должны вовремя сигнализировать о существенных изменениях в состоянии больного, а в некоторых случаях и самостоятельно принимать решения в экстренной ситуации.
Работа с родственниками — обязательная часть комплексной симптоматической поддержки больных. Тяжёлый психологический стресс — обычное состояние ухаживающего за неизлечимым больным персонала. В фокусе внимания команды, осуществляющей симптоматическое лечение онкологического больного, должна быть семья, а не только сам больной.
Читайте также:

