Одонтогенные опухоли и кисты челюстей
Одонтогенные образования являются органоспецифическими, происхождение их связано с зубообразующими тканями, локализуются они только в челюстных костях. Различают доброкачественные опухоли, опухолеподобные поражения и одонтогенные кисты.
6.1.1. Амелобластома

Амелобластома (адамантиома) - доброкачественная эпителиальная опухоль, способная к инвазивному росту. Развивается внутри кости, а.80% случаев поражает нижнюю челюсть, чаще тело соответственно молярам, угол и ветвь. Различают несколько рентгенологических форм опухоли: однокамерную, многокамерную, ячеистую, зубосодержащую.
Рентгенологическая картина поликистозной формы (рис. 6.1) характеризуется множественными очагами разрежения костной ткани округлой и овальной формы с четкими границами, отделенных друг от друга костными перегородками, напоминает картину мыльных пузырей.
Солидная (однокамерная) форма на рентгенограмме напоминает кисту (рис. 6.2). При большой опухоли челюсть деформирована, вздута, кортикальная пластинка истончена, в некоторых случаях отсутствует. Периостальная реакция не выражена.
Иногда в полости очага деструкции находится непрорезавшийся зуб (преимущественно третий моляр) или его коронка (зубосодержащая форма). Корни зубов в границах опухоли нередко резорбированы.
6.1.2. Одонтома
Одонтома - доброкачественная опухоль, является пороком развития зубных тканей. Различают сложную и составную одонтому. В сложной одонтоме обызвествленные зубные ткани расположены хаотично и представляют плотный единый конгломерат. Составная одонтома содержит отдельные зубоподобные структуры, в которых правильно представлены, как в нормальном зубе, все его ткани (эмаль, дентин, цемент, пульпа, периодонт).

Рентгенограмма одонтомы характерна (рис. 6.3). Определяется четко ограниченная гомогенная тень, по плотности напоминающая тень коронки зуба. Контуры опухоли неровные (фестончатые), по периферии определяется полоска просветления (капсула). При составной одонтоме на рентгенограмме видна тень округлой или неправильной формы, неоднородная, дольчатая структура с шиловидными краями вследствие наличия участков разрежения, соответствующих фиброзным прослойкам между отдельными зубоподобными включениями (рис. 6.4).

6.1.3. Цементома
Цементомы развиваются из одонтогенной соединительной ткани, дифференцирующейся в цементную, и связаны с корнем одного или нескольких зубов. Имеют доброкачественное течение.

Среди них различают доброкачественную цементобластому (истинную цементому), цементирующуюся фиброму, периапикальную цементную дисплазию, гигантоформную цементому (семейные множественные цементомы). Обнаруживают их часто в момент удаления зуба, которое осложняется переломом корня вследствие связи его с патологической цементной тканью.
Рентгенологически при всех видах цементом определяется наличие интенсивной тени, напоминающей по плотности корень зуба и имеющей связь с одним или несколькими деформированными корнями зубов (рис.6.5).
6.1.4. Одонтогенные кисты челюстей
Кисты челюстей по частоте стоят на первом месте среди других одонтогенных заболеваний. Одонтогенные кисты делятся на кисты воспалительной природы (радикулярная киста) и кисты как порок развития одонтогенного эпителия (фолликулярная киста, кератокиста).
Клинико-рентгенологические проявления имеют много общего при различных одонтогенных кистах. Однако каждому виду кисты присущи свои характерные особенности, позволяющие дифференцировать их друг от друга.
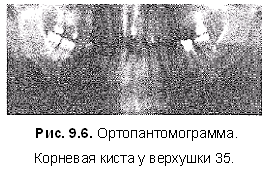
Корневая (радикулярная) киста является конечным этапом развития кистогранулемы, обнаруживается в области разрушенного или леченого зуба как осложнение эндодонтических мероприятий, а также в области ранее травмированного зуба, реже - в области удаленного зуба.
Рентгенологическая картина характеризуется разрежением костной ткани округлой формы с четкими границами. В полость кисты обращен корень пораженного зуба (рис. 6.6).
Взаимоотношение корней соседних зубов с кистой может быть различным. Если корни вдаются в полость кисты, то на рентгенограмме периодонтальная щель отсутствует вследствие рассасывания замыкательной пластинки альвеол этих зубов. Если же периодонтальная щель определяется, то такие зубы только проецируются на область кисты и на самом деле корни их целиком или частично располагаются в одной из стенок челюсти. В некоторых случаях корни зубов раздвигаются растущей кистой. Рассасывание корней, как правило, не отмечается. Киста, достигающая больших размеров на верхней челюсти, вызывает разрушение костной стенки носа, на нижней - истончает основание челюсти и может привести к патологическому перелому.
Расположенная в границах верхнечелюстной пазухи,киста имеет различное соотношение с ее дном (рис. 6.7). Сохранение неизмененного костного дна отмечается при кисте, прилегающей к верхнечелюстной пазухе. Для кисты, оттесняющей верхнечелюстную пазуху, характерно истончение костной стенки и куполообразное смещение в ее строну. Киста, проникающая в пазуху, характеризуется отсутствием между ними костной перегородки, при этом определяется куполообразная мягкотканная тень на фоне верхнечелюстной пазухи.
Рис. 9.7.Рентгенограммы челюстей в прямой и подбородочно-носовой проекциях. Корневая киста верхней челюсти: а) прилегающая к верхнечелюстной пазухе; б)оттесняющая верхнечелюстную пазуху (с контрастной массой); в) проникающая в верхнечелюстную пазуху.
Радикулярную кисту необходимо дифференцировать от кистогранулемы. Смещение анатомичесих структур (зубов, дна полости носа, верхнечелюстной пазухи, нижнечелюстного канала), деформации челюсти за счет вздутия, попадание пломбировочного материала из корневого канала на дно полости -признаки, свидетельствующие о наличии радикулярной кисты.
Фолликулярная (зубосодержащая) киста является пороком развития эмалевого органа формирующегося зуба, преимущественно третьего моляра и клыка.
Рентгенологически определяют разрежение костной ткани четкими ровными границами по типу однокамерного очага поражения и наличие ретенированного зуба, коронка которого либо обращена в полость кисты, либо прилегает к ее стенке (рис. 6.9).
Первичная киста (кератокиста) развивается в основном в нижней челюсти соответственно третьему моляру и распространяется в тело, угол и ветвь челюсти. Оболочка кисты выстлана ороговевающим эпителием, отсюда и название - кератокиста. Она способна к озлокачествлению. Кератокиста склонна распространяться вдоль тела челюсти и не приводит к выраженной деформации кости. Поэтому клинически определяется лишь при достижении больших размеров.

На рентгенограмме проецируется обширное разрежение костной ткани с четкими полициклическими контурами, при этом неравномерное рассасывание кости создает впечатление многокамерности, что напоминает амелобластому. Нередко в деструктивный процесс вовлекаются венечный и мыщелковый отростки. Кортикальная пластинка истончается и даже на некоторых участках отсутствует. На рентгенограмме определяется периодонтальная щель корней зубов, проецирующихся на область кисты (рис.6.10).

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).


Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Одонтогенные образования являются органоспецифическими, происхождение их связано с зубообразующими тканями, локализуются только в челюстных костях. Среди них различают доброкачественные и злокачественные опухоли, опухолеподобные поражения и одонтогенные кисты. Чаще встречаются амелобластома, амелобластическая фиброма, сложная и составная одонтомы, миксома (миксофиброма), различные виды цементом. Наиболее распространенной патологией из одонтогенных образований являются кисты челюстей.
Одонтогенные кисты челюстей.
Киста представляет собой полость, имеющую оболочку, которая состоит из наружного соединительнотканного слоя и внутренней выстилки преимущественно из многослойного плоского эпителия. Полость кисты обычно содержит прозрачную жидкость желтого цвета, опалесцирующую вследствие присутствия кристаллов холестерина, иногда творожистую массу сероватого цвета (при кератокисте). Рост ее осуществляется за счет наличия внутрикистозного давления, которое создает продуцируемая кистозная жидкость, что приводит к атрофии окружающей костной ткани и пролиферации эпителия.
Этиопатогенез одонтогенных кист различный. Кисту, в основе которой лежит воспалительный процесс в периапикальной ткани, называют корневой (радикулярной), она может быть верхушечной (апикальной) и боковой (латеральной). Сюда также относят резидуальную (остаточную) радикулярную кисту и парадентальную. Другие кисты являются пороком развития одонтогенного эпителия. Среди них различают кератокисту (первичную одонтогенную кисту), зубосодержащую (фолликулярную), кисту прорезывания и десневую кисту.
Кисты челюстей по частоте стоят на первом месте среди других одонтогенных образований. Встречаются кисты у лиц разного возраста, возникают на верхней челюсти в 3 раза чаще, чем на нижней. Имеется много общего в кли- нико-рентгенологических проявлениях и методах лечения при различных одонтогенных кистах. Однако каждому виду кист присущи свои характерные особенности, позволяющие дифференцировать их друг с другом.
Корневая (радикулярная) киста. Возникновение корневой кисты связано с развитием хронического воспалительного процесса в периапикальной ткани зуба, который ведет к формированию верхушечной гранулемы. Внутрь этой гранулемы пролиферируют активизированные воспалением эпителиальные клетки (островки Малассе) периодонтальной связки и приводят сначала к образованию кистогранулемы, а затем, выстилая полностью полость, формируют кисту. Прежние взгляды ряда авторов (И. Г. Лукомский, Гравитц, Шустер) на другой источник эпителия в гранулеме (десна, свищевой ход) в настоящее время потеряли свое значение.
Корневую кисту, как правило, обнаруживают в области разрушенного или леченного зуба, или иногда как бы здорового, но подвергавшегося травме, реже — в области удаленного зуба (резидуальная киста) (рис. 6). Растет киста медленно, в течение многих месяцев и даже лет незаметно для больного, не вызывая неприятных ощущений. Распространяется главным образом в сторону преддверия полости рта, при этом истончает кортикальную пластинку и приводит к выбуханию участка челюсти. В случае возникновения кисты от зуба, корень которого обращен в сторону нёба, наблюдается истончение и даже рассасывание нёбной пластинки. Киста, развивающаяся в границах верхнечелюстной и носовой полостей, распространяется в их сторону.

Осмотр выявляет сглаженность или выбухание переходной складки свода преддверия полости рта полуокруглой формы с довольно четкими границами. При локализации на нёбе отмечают ограниченную припухлость. Кожа и покрывающая кисту слизистая оболочка в цвете не изменяются. Регионарные лимфатические узлы не увеличиваются. При пальпации костная пластинка над кистой прогибается, при ее резком истончении определяется так называемый пергаментный хруст (симптом Дюпюитрена), в случае рассасывания кости — флюктуация. Зубы, расположенные в границах кисты, могут быть смещенными, перкуссия причинного зуба дает тупой звук. ЭОД интактных зубов, расположенных в зоне кисты, выявляет снижение электровозбудимости (пульпа реагирует на ток силой более 6-8 мА) вследствие сдавления кистой нервных окончаний.
Нередко кисту диагностируют при нагноении ее содержимого, когда развивается воспаление окружающих тканей по типу периостита, при локализации кисты на нижней челюсти иногда отмечается симптом Венсана — онемение нижней губы соответствующей стороны вследствие вовлечения в острый воспалительный процесс нижнеальвеолярного нерва. Развиваясь на верхней челюсти, киста может вызвать воспаление верхнечелюстной пазухи. Озлокачествление корневой кисты мы не наблюдали.
Рентгенологическая картина характеризуется разрежением костной ткани округлой формы с четкими границами. В полость кисты обращен корень причинного зуба. Взаимоотношение корней соседних зубов с кистой может варьировать. Если корни вдаются в полость кисты, на рентгенограмме периодонтальная щель отсутствует вследствие рассасывания замыкательной пластинки лунок этих зубов. Если же периодонтальная щель определяется, то такие зубы только проецируются на область кисты, а на самом деле корни их целиком или частично располагаются в одной из стенок челюсти. В некоторых случаях корни зубов раздвигаются растущей кистой. Рассасывания корней, как правило, не отмечается.
Киста нижней челюсти, достигающая больших размеров, истончает ее основание и может привести к патологическому перелому. Растущая в сторону дна носа, киста верхней челюсти вызывает разрушение костной стенки его. Расположенная в пределах верхнечелюстной пазухи, киста имеет различное соотношение с ее дном. Киста, проникающая в пазуху, характеризуется отсутствием между ними костной перегородки, при этом определяется куполообразная мягкотканая тень в просвете верхнечелюстной пазухи (рис. 7, я, б). Сохранение неизмененного костного дна отмечается при кисте, прилегающей к верхнечелюстной пазухе (рис. 7, б). Для кисты, оттесняющей верхнечелюстную пазуху, характерно истончение костной стенки и куполообразное смещение внутрь пазухи (рис. 7, г). В рентгенологической диагностике кист, расположенных на нижней челюсти, используют рентгенографию в боковой проекции, панорамную рентгенограмму, ортопантомограмму и прицельные внутриротовые снимки. В случае кисты верхней челюсти выполняют панорамную рентгенограмму, ортопантомограмму, обзорную рентгенограмму придаточных пазух носа и прицельную внутриротовую. Контрастную рентгенографию применяют в основном при кисте, проникающей в верхнечелюстную пазуху. Выбор методики рентгенологического обследования зависит от локализации и размеров кисты. Панорамный снимок выполняют при локализации кисты во фронтальном отделе челюсти, при кисте, расположенной в боковом отделе (на уровне премоляров и моляров), наиболее информативна ортопантомограмма.
Диагностика корневой кисты на основании клинико- рентгенологических данных обычно не вызывает затруднений. В сомнительных случаях проводят пункцию кисты и цитологическое исследование содержимого. Пунктат представляет характерную желтоватую опалесцирующую жидкость, которая свободно поступает в шприц. Цитологическое исследование обнаруживает белковые субстанции, кристаллы холестерина и единичные клетки многослойного плоского эпителия. При нагноившейся кисте получают гной.
Корневая киста у детей от молочных зубов нередко на рентгенограмме симулирует зубосодержащую (фолликулярную) кисту (рис. 8). Необходимо подчеркнуть, что в полость этой кисты проецируется несколько зачатков или не полностью сформированных постоянных зубов, в отличие от зубосодержащей, которая, как правило, связана с полностью сформированным причинным зубом. Зубосодержащие кисты у детей встречаются крайне редко.

Микроскопически оболочка корневой кисты состоит из фиброзной ткани, нередко с воспалительной круглоклеточной инфильтрацией, и выстлана неороговевающим многослойным плоским эпителием. Лечение корневой кисты хирургическое, используемые методики: цистэктомия, цистотомия и пластическая цистэктомия.

Парадентальная (воспалительная коллатеральная, нижнечелюстная) киста. Возникает при рецидивирующем перикороните нижнего зуба мудрости в случае его затрудненного прорезывания. Рентгенологически определяется в виде кистозного образования больших или меньших размеров, связанного с шейкой прорезывающегося или уже прорезавшегося зуба мудрости, прилегает и располагается непосредственно за ним. После полного прорезывания зуба киста продолжает свой рост и может воспаляться. Лечение хирургическое — цистэктомия с удалением причинного зуба.
Одонтогенная кератокиста (первичная киста). В отечественной литературе сообщения о кератокисте единичны. В зарубежных источниках впервые описана Филипсеном и названа кератокистой, так как эпителий ее оболочки ороговевает. Отмечена способность кисты к рецидивированию и возможность злокачественного превращения.
Развивается в основном в нижней челюсти соответственно третьему большому коренному зубу и распространяется в тело, угол и ветвь челюсти, вызывая большие разрушения кости, вследствие чего в прежнее время ее часто трактовали как амелобластому.
Первичная киста встречается сравнительно редко, наблюдается у лиц разного возраста.
Киста растет незаметно и длительное время себя не проявляет. У части больных кисту выявляют вследствие присоединения воспаления, иногда обнаруживают случайно при рентгенологическом исследовании по поводу других заболеваний. В анамнезе больных связи возникновения кисты с патологией зубов отметить не удается.
При своем росте кератокиста имеет характерную особенность: распространяется подлиннику челюсти и не вызывает резко выраженной деформации кости. Поэтому выявляют ее лишь при достижении большого размера, когда поражены тело, угол и ветвь челюсти.
Рентгенологическая картина представляется в виде обширного разрежения костной ткани с четкими полициклическими контурами, при этом неравномерное рассасывание костной ткани создает впечатление многокамерности образования (рис. 9). Нередко в процесс вовлекаются венечный и мыщелковый отростки. Деформация челюсти, как правило, не выражена. Кортикальная пластинка истончается, а на некоторых участках может отсутствовать. На рентгенограмме обычно определяется сохранность периодонтальной щели корней зубов, проецируемых в область кисты.
Первичную одонтогенную кисту диагностируют на основе клинико-рентгенологических проявлений. Однако эти симптомы иногда присущи амелобластоме, хотя последняя,

в отличие от кератокисты, приводит к выраженному вздутию челюсти. Поэтому окончательный диагноз устанавливают после морфологического исследования биоптата. При подозрении на кисту проводят открытую биопсию с обязательным иссечением костной ткани и ее оболочки по типу цистотомии. В случае подтверждения диагноза кисты биопсия одновременно является первым этапом хирургического лечения.
Макроскопически кератокиста представляет единую полость с бухтообразными вдавлениями в окружающую кость, покрытую оболочкой и заполненную аморфной массой серо- белого цвета с неприятным запахом.
Микроскопически характеризуется тонкой фиброзной капсулой, выстланной ороговевающим многослойным плоским эпителием.
Лечение хирургическое. Поскольку киста способна к ре- цидивированию и озлокачествлению, показано полное удаление оболочки при сохранении интактных костных стенок. В других случаях применяют двухэтапный метод операции.
Зубосодержащая (фолликулярная) киста. Развивается из эмалевого органа непрорезавшегося зуба, преимущественно третьего большого коренного и клыка. Клинические симптомы зубосодержащей кисты сходны с другими кистами челюстей, однако при осмотре зубов характерно отсутствие одного из них в области локализации кисты, за исключением случая образования ее от сверхкомплектного зуба. Отмечена, хотя и редко, возможность развития амелобластомы и одонтогенного рака из зубосодержащей кисты.
Рентгенологически определяется разрежение костной ткани с четкими ровными границами по типу монокистозного очага поражения и наличие ретенированного зуба, коронка которого обращена в полость кисты (рис. 10).
Макроскопически киста представляет собой однокамерную полость, выстланную оболочкой и содержащую желтоватого цвета жидкость с кристаллами холестерина, в глубине которой можно обнаружить коронку причинного зуба.
Микроскопически оболочка кисты представлена тонким слоем соединительной ткани, покрытым многослойным плоским эпителием, толщиной в 2-3 слоя.

Лечение зубосодержащей кисты хирургическое — цистэктомия с удалением ретенированного зуба или двухэтапная операция.
Киста прорезывания и десневая киста. Встречаются редко. Киста прорезывания проявляется в виде ограниченной небольшой голубоватой припухлости десны в области, где должен прорезаться зуб, и располагается над его коронкой. Хирургическое лечение требуется в случае задержки прорезывания зуба.
Десневая киста развивается из остатков эпителиальных клеток десны и имеет вид небольших узелков, расположенных в мягких тканях, покрывающих зубосодержащие зоны челюсти. Лечения обычно не требуется.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2017
Общая информация
Доброкачественные одонтогенные опухоли челюстей – это органоспецифические образования, локализующиеся в челюстных костях, происхождение которых связано с зубообразующими тканями.
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| D16.4 | Доброкачественные новообразования костей черепа и лица |
| D16.5 | Доброкачественные новообразования нижней челюсти костной части |
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
синусоидальные модулированные токи
Пользователи протокола: ВОП, педиатры, терапевты, хирурги, челюстно-лицевые хирурги, стоматологи, онкологи.
Категория пациентов: взрослые и дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |


Классификация
Классификация 2
Классификация ВОЗ №5. Гистологическая классификация одонтогенных опухолей, челюстных кист и родственных поражений
| I. Новообразования, возникшие из структур одонтогенного аппарата. | |
| А. Доброкачественные: | • амелобластома |
| • обызвествленная эпителиальная одонтогенная опухоль | |
| • амелобластическая фиброма | |
| • аденоамелобластома | |
| • кальцифицирующая одонтогенная киста | |
| • дентинома | |
| • амелобластическая фиброодонтома | |
| • одонтоамелобластома | |
| • сложная одонтома | |
| • составная одонтома | |
| • фиброма (одонтогенная фиброма) | |
| • миксома (миксофиброма) | |
| • цементома | |
| • меланотическая нейро-эктодермальная опухоль младенцев (меланоамелобластома) | |
| Б. Злокачественные: | Одонтогенный рак: • злокачественная амелобластома; • первичный внутрикостный рак; • другие виды рака, возникшие из одонтогенного эпителия и кист. |
| Одонтогенная саркома: • амелобластическая фибросаркома; • амелобластическая одонтосаркома. | |
| • П. Новообразования и опухолеподобные процессы, возникшие из кости. | |
| А. Остеогенные опухоли: | • оссифицирующая фиброма (фиброостеома). |
| Б. Неопухолевые костные поражения: | • фиброзная дисплазия; 2) херувизм; 3) гигантоклеточная гранулема; 4) кисты. |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Показания для консультации специалистов:
· консультация онколога – для верификации диагноза;
· консультация анестезиолога – для проведения анестезиологического пособия;
· консультация оториноларинголога – при прорастании опухоли в полость носа;
· консультация офтальмолога – при прорастании опухоли в полость глазницы;
· консультация терапевта – при наличии сопутствующих заболеваний;
· консультация других узких специалистов – по показаниям.
Диагностический алгоритм: на амбулаторном уровне.
Алгоритм диагностики доброкачественных одонтогенных опухолей челюстей

Дифференциальный диагноз
Лечение
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Трамадол (Tramadol) |
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ:
На стационарном уровне проводится хирургическое лечение под местным/общим обезболиванием. После проведенного вмешательства назначаются антибактериальные, антигистаминные, нестероидные противовоспалительные препараты, а также проводится дезинтоксикационная терапия.
Немедикаментозное лечение:
· Режим II;
· Диета: Стол №15 (по показаниям назначение диетической терапии).
Хирургическое вмешательство [6,10-12]:
Частичная резекция челюсти с сохранением ее непрерывности
Показания для проведения оперативного вмешательства:
· амелобластома, амелобластическая фиброма, цементома альвеолярного отростка/тела нижней челюсти;
· опухоль небольших размеров, располагающихся в костном массиве;
Противопоказания:
· легочно-сердечная недостаточность III-IV степени;
· нарушения свертываемости крови, другие заболевания кровеносной системы;
· инфаркт миокарда (постинфарктный период);
· тяжелые формы сопутствующих заболеваний (декомпенсированный сахарный диабет, обострение язвенной болезни желудка и двенадцатиперстной кишки, печеночная/почечная недостаточность, врожденные и приобретенные пороки сердца с декомпенсации, алкоголизм и др);
· острые и хронические заболевания печени и почек с функциональной недостаточностью;
· инфекционные заболевания в стадии обострения.
Резекция/экзартикуляция челюсти с одномоментной костной пластикой
Показания для проведения оперативного вмешательства:
· большой размер опухоли при амелобластоме;
· субтотальное или тотальное поражение костей лица и челюсти опухолью;
· разрушение кортикальной пластинки челюсти;
· рецидив после хирургического лечения;
Противопоказания:
· легочно-сердечная недостаточность III-IV степени;
· нарушения свертываемости крови, другие заболевания кровеносной системы;
· инфаркт миокарда (постинфарктный период);
· тяжелые формы сопутствующих заболеваний (декомпенсированный сахарный диабет, обострение язвенной болезни желудка и двенадцатиперстной кишки, печеночная/почечная недостаточность, врожденные и приобретенные пороки сердца с декомпенсации, алкоголизм и др);
· острые и хронические заболевания печени и почек с функциональной недостаточностью;
· инфекционные заболевания в стадии обострения.
Удаление опухоли с капсулой
Показания:
· небольшой размер опухоли при амелобластоме, одонтоме;
· кортикальная пластинка челюсти сохранена
Противопоказания:
· сердечно-сосудистые заболевания (прединфарктное состояние и время в течение 3-6 месяцев после перенесённого инфаркта миокарда, гипертоническая болезнь II и III степени, ишемическая болезнь сердца с частыми приступами стенокардии, пароксизм мерцательной аритмии, пароксизмальная тахикардия, острый септический эндокардит и др.);
· острые заболевания паренхиматозных органов (инфекционный гепатит, панкреатит и др.);
· геморрагические заболевания (гемофилия, болезнь Верльгофа, С-авитаминоз, острый лейкоз, агранулоцитоз);
· острые инфекционные заболевания (грипп, острые респираторные заболевания; рожистые заболевания, пневмония);
· заболевания центральной нервной системы (нарушение мозгового кровообращения, менингит, энцефалит);
· психические заболевания в период обострения (шизофрения, маниакально-депрессивный психоз, эпилепсия).
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств:
| № | Препарат, формы выпуска | Разовая доза | Кратность введения | УД |
| Опиоидные анальгетики | ||||
| 1. | трамадол 100мг/2мл по 2 мл или 50 мг перорально | Взрослым и детям в возрасте старше 12 лет вводят в/в (медленно капельно), в/м по 50-100 мг (1-2 мл раствора). При отсутствии удовлетворительного эффекта через 30-60 минут возможно дополнительное введение 50 мг (1 мл) препарата. Кратность введения составляет 1-4 раза в сутки в зависимости от выраженности болевого синдрома и эффективности терапии. Максимальная суточная доза – 600 мг. Противопоказан детям до 12 лет. | с целью обезболивания в послеоперационном периоде, 1-3 суток | А [4,6,7, 12,14] |
| Нестероидные противоспалительные средства | ||||
| 2. | кетопрофен 100 мг/2мл по 2 мл или перорально 150мг пролонгированный 100мг. | суточная доза при в/в составляет 200-300 мг (не должна превышать 300 мг), далее пероральное применение пролонгированные внутрь 150 мг 1 р/д, 100 мг 2 р/д | Длительность лечения при в/в не должна превышать 48 часов. Длительность общего применения не должна превышать 5-7 дней, с противовоспалительной, жаропонижающей и болеутоляющей целью. | B [4,6,7, 12,14] |
| 3. | ибупрофен 100 мг/5 мл100мл или перорально 200 мг; внутрь 600 мг | Для взрослых и детей с 12 лет ибупрофен назначают по 200 мг 3–4 раза в сутки. Для достижения быстрого терапевтического эффекта у взрослых доза может быть увеличена до 400 мг 3 раза в сутки. Суспензия - разовая доза составляет 5-10 мг/кг массы тела ребенка 3-4 раза в сутки. Максимальная суточная доза не должна превышать 30 мг на кг массы тела ребенка в сутки. | Не более 3-х дней в качестве жаропонижающего средства Не более 5-ти дней в качестве обезболивающего средства с противовоспалительной, жаропонижающей и болеутоляющей целью. | A [4,6,7,22] |
| 4. | ацетаминофен 200 мг или 500мг; для приема внутрь 120 мг/5 мл или ректально 125 мг, 250 мг, 0,1 г | Взрослым и детям старше 12 лет с массой тела более 40 кг: разовая доза – 500 мг-1,0 г до 4 раз в сутки. Максимальная разовая доза – 1,0 г. Интервал между приемами не менее 4 часов. Максимальная суточная доза - 4,0 г. Детям от 6 до 12 лет: разовая доза – 250-500 мг, по 250-500 мг до 3-4 раз в сутки. Интервал между приемами не менее 4 часов. Максимальная суточная доза - 1,5 г - 2,0 г. | Продолжительность лечения при применении в качестве анальгетика и в качестве жаропонижающего средства не более 3-х дней. | A [4,6,7,22] |
| Гемостатические средства | ||||
| 5. | этамзилат 12,5% - 2 мл | 4-6 мл 12,5 % раствора в сутки. Детям, вводят однократно в/в или в/м по 0,5-2 мл с учетом массы тела (10-15 мг/кг). | При опасности послеоперационного кровотечения вводят с профилактической целью | B [4,6,7, 12] |
| № | Препараты | Разовая доза | Кратность введения | УД |
| Антибиотикопрофилактика | ||||
| 1. | цефазолин 500 мг и 1000 мг | 1 г в/в (детям из расчета 50 мг/кг однократно) | 1 | B |
| 2. | цефуроксим 750 мг и 1500 мг +метронидазол 0,5% - 100 мл | Цефуроксим 1,5-2,5 г, в/в (детям из расчета 30 мг/кг однократно) +Метронидазол (детям из расчета 20-30 мг/кг однократно) 500 мг в/в | 2 | A |
| При аллергии на β-лактамные антибиотики | ||||
| 3. | Ванкомицин 500 мг и 1000 мг | 1 г в/в (детям из расчета 10-15 мг/кг однократно) | 3 | B |
Дальнейшее ведение [14]:
· наблюдение у челюстно-лицевого хирурга – 2 раза в год, у врача-онколога – по показаниям;
· восстановление функции и анатомической формы челюсти при помощи первичной (или отсроченной) костной пластики;
· шинирование челюстей для предупреждения патологических переломов;
· при необходимости зубное протезирование, дентальная имплантация.
Индикаторы эффективности лечения:
· удаление опухоли;
· восстановление поврежденных анатомических структур;
· восстановление нарушенных функций.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
· наличие одонтогенной опухоли челюсти.
Показания для экстренной госпитализации:
· кровотечение из опухоли, нагноение опухоли.
Информация
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2017
- 1) Козлова В.А., Кагана И.И. Оперативная челюстно-лицевая хирургия и стоматология, ГЭОТАР-Медиа 2014. – 544 с.Супиев Т.К., Зыкеева С.К. Лекции по стоматологии детского возраста: учеб. пособие – Алматы: Стомлит, 2006. – 616с. 2) Пачес А.И. Опухоли головы и шеи. Пятое издание переработанное,2013. – 480 с. 3) Муковозов И.Н. Дифференциальная диагностика хирургических заболеваний челюстно-лицевой области, Медицинская книга, 2014. – 224 с. 4) Zeng X.J, Zhou L, Liao Q, Gong HH. Quant Imaging Med Surg. 2012 A large ameloblastic fibro-odontoma in the mandible. 5) An S.Y, An C.H, Choi K.S. Odontoma: a retrospective study of 73 cases. Imaging Sci Dent. 2012 -81 6) Perumal C.J, Mohamed A, Singh A, Noffke C.E. Sequestrating giant complex odontoma: a case report and review of the literature. J Maxillofac Oral Surg. 2013 7) Lawal A.O, Adisa A.O, Olusanya A.A, Odontogenic tumours: A review of 266 cases.J Clin Exp Dent. eCollection 2013 8) Servato J.P, de Souza P.E, Horta M.C, Ribeiro D.C, de Aguiar M.C, de Faria P.R, Cardoso S.V, Loyola A.M. Odontogenic tumours in children and adolescents: a collaborative study of 431 cases. Int J Oral Maxillofac Surg. 2012 9) Jing W1, Xuan M, Lin Y, Wu L, Liu L, Zheng X, Tang W, Qiao J, Tian W Int J Odontogenic tumours: a retrospective study of 1642 cases in a Chinese population.Oral Maxillofac Surg. 2007 10) The Effect of Radical or Conservative Treatment Option on the Recurrence Rate of Ameloblastoma Depends on Histopathological and Other Clinical Features UTHSCSA Dental School CAT Library2017 11) Johnson J, Jundt J, Hanna I, Shum J.W, Badger G, Melville J.C. Resection of an ameloblastoma in a pediatric patient and immediate reconstruction using a combination of tissue engineering and costochondral rib graft: A case report. J Am Dent Assoc. 2017 12) Sasaki R, Watanabe Y, Ando T, Akizuki T. Two stage enucleation and deflation of a large unicystic ameloblastoma with mural invasion in mandible. Craniomaxillofac Trauma Reconstr. 2014 13) Chandavarkar V, Uma K, Mishra M, Sangeetha R, Gupta R, Sharma R. Ameloblastoma: Cytopathologic profile of 12 cases and literature review. J Cytol. 2014 14) Kalavathy N, Premnath K, Jayanthi N, Jadav V. Prosthetic rehabilitation of patient with ameloblastoma: a case report. J Indian Prosthodont Soc. 2011 15) Rastogi V, Pandilwar PK, Maitra S. Ameloblastoma: an evidence based study. J Maxillofac Oral Surg. 2010 16) Fujita M, Matsuzaki H, Yanagi Y, Hara M, Katase N, Hisatomi M, Unetsubo T, Konouchi H, Nagatsuka H, Asaumi J.I. ; Diagnostic value of MRI for odontogenic tumours. Dentomaxillofac Radiol. 2013 17) Noffke C.E, Ngwenya S.P, Nzima N, Raubenheimer E.J, Rakgwale N.B. Gigantiform cementoma in a child.Dentomaxillofac Radiol. 2012
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Читайте также:

