Новообразование левой подвздошной кости с лева
На долю новообразований в костной ткани приходится примерно 1% всех случаев. Речь идет о тех опухолях, которые возникли непосредственно в кости, первично. Чаще встречается метастатический рак, возникающий вследствие распространения метастазов опухоли другого органа.
Новообразования кости называются саркомами. Источником роста для них могут быть костная ткань и хрящевая. Кости таза, в том числе подвздошная, менее подвержены возникновению онкологии, чем трубчатые.
Классификация новообразований в подвздошной кости

Исходя из структуры и клинических проявлений, выделяют следующие виды опухолей:
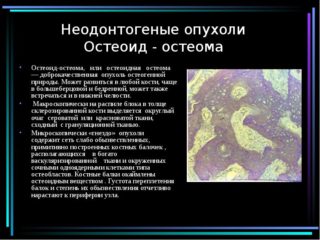
- костеобразующая: эностоз, остеоид остеома, остеосаркома, остеобластома, остеохондрома, экзостоз;
- хрящеобразующая: энхондрома, хондросаркома;
- костномозговая: саркома Юинга, миелома;
- опухоль сосудистого происхождения: гемангиома, гемангиосаркома;
- прочие виды: фибросаркома, липобластома (жировик), невринома.
Существует также гигантоклеточная опухоль, ей чаще подвержены молодые люди. Редко метастазирует, но подвержена рецидивам, поражает кости конечностей, реже кости таза.
Остеоид остеома подвздошной кости характерна для детей и людей до 30 лет. Имеет небольшой размер (до 1 см) и формирует нарост, трудно отличимый от костной ткани. Обычно обнаруживается в детстве случайно.
Эностозы – доброкачественные опухоли, в величину достигают 2 см, имеют вид узелков. Сами по себе опасности не представляют, поэтому терапия обычно не назначается. Исключение составляют случаи, когда образование может стать причиной заращения костномозгового канала. Преимущественно встречается эностоз крыла левой или правой подвздошной кости.
В тазовых костях образуются преимущественно остеосаркомы, хондросаркомы, саркомы Юинга, фибросаркомы и фиброзные гистиоцитомы. Другие виды, такие как гемангиома подвздошной кости, диагностируются намного реже.
Остеосаркома – самая распространенная разновидность рака костей. Чаще встречается у мужчин старше подросткового возраста. Поражает обычно нижние конечности. Характеризуется агрессивным течением.
Хондросаркома – новообразование в подвздошной кости, поражающее хрящевую ткань. Является второй по частоте разновидностью саркомы. Течение медленное, с поздними метастазами. Растет в сторону костного мозга. Более подвержены люди зрелого возраста.
Саркома Юинга преимущественно обнаруживается в подвздошной кости. Заболеванию подвержены люди до 30 лет. Это быстрорастущая опухоль, рано метастазирующая, ей присуждают 4 степень злокачественности. Трудно диагностируется вследствие сходства с иными мелкоклеточными видами рака.
Фибросаркома образуется в длинных трубчатых костях и тазу. У нее долгий бессимптомный период, что затрудняет диагностику на ранних стадиях. Метастазы возникают в первые 5 лет.
Фиброзная гистиоцитома – опухоль, развивающаяся в мягких тканях. Может поражать органы малого таза с последующим прорастанием в кости таза и бедра. Является чрезвычайно злокачественной.
Симптомы опухоли подвздошной кости
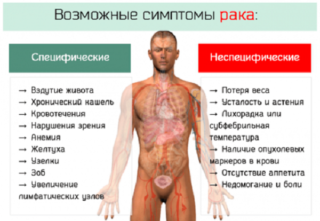
На ранних стадиях новообразование в подвздошной кости практически никак не проявляет себя. К симптомам на начальном этапе болезни относятся:
- слабовыраженная тупая боль в области таза и ягодицах, усиливающаяся при ходьбе;
- кратковременное повышение температуры до субфебрильной (37).
По мере роста опухоли, симптомы усиливаются:
- выраженная боль в области таза;
- хромота;
- увеличение размера опухоли, что может стать заметно невооруженным взглядом;
- интоксикация организма: слабость, снижение веса, утомляемость, температура;
- поражение органов, соприкасающихся с образованием;
- нарушение функционирования нервов и прилежащих сосудов.
Впоследствии ограничивается подвижность в пораженной области. Боль становится сильной, слабо реагирующей на воздействие анальгетиков, усиливающейся ночью. В результате распространения метастазов нарушается работа отдаленных от очага органов и систем.
Постановка диагноза
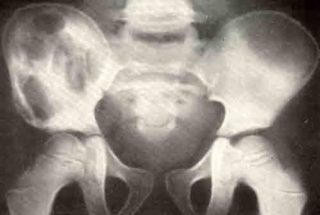
Основным способом диагностики опухоли подвздошной кости является рентген. Исследованию подвергается весь таз, снимки делают в нескольких проекциях. На наличие новообразования будут указывать: очаги разрежения в подвздошных костях, гиподенсный очаг, прорастание в мягкие ткани.
Также применяют иные методы:
- анализ крови;
- компьютерную томографию (КТ);
- МРТ с послойной визуализацией первичной опухоли;
- сцинтиграфию;
- УЗИ;
- радиоизотопное сканирование костей;
- ангиографию;
- биопсию фрагментов опухоли.
Во время обследования используется комплексный подход, оценивается размер опухоли, ее соотношение с окружающими тканями, определяется структура. Также производится поиск возможных метастазов с помощью рентгена и УЗИ, начиная с легких и брюшной полости — самых частых органов-мишеней.
Методы терапии
Выбор плана лечения рака подвздошных костей зависит от локализации, структуры, размера образования, от общего состояния пациента, его возраста, степени отягощенности анамнеза.
Основными методами лечения являются:
- хирургическое удаление опухоли;
- лучевая терапия;
- химиотерапия.
В основном это операция и химиотерапия, так как облучение при раке подвздошных костей не дает достаточного эффекта.
Наиболее частая схема лечения:
- удаление первичной опухоли путем резекции образования и окружающих тканей;
- удаление метастаз;
- химиотерапия;
- облучение очага при необходимости;
- реабилитация.
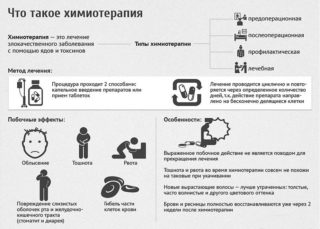
Химиотерапия при раке подвздошной кости проводится курсом от 8 месяцев до года. Имеет два периода: предоперационный и послеоперационный. Первый период длится несколько недель и способствует уменьшению опухоли для облегчения ее удаления. Второй продолжается несколько месяцев и проводится для уничтожения оставшихся в организме раковых клеток. Схема химиотерапии подбирается индивидуально, исходя из характеристик опухоли и состояния пациента.
Хирургическое удаление является преимущественным методом лечения. Опухоль стараются убрать, не повреждая ее, иссекая края вплоть до здоровой ткани. Кость при этом стараются сохранить, впоследствии проводя реконструкцию дефекта.
При некоторых видах рака операция невозможна. Саркома Юинга диагностируется на том этапе, когда присутствуют множественные метастазы, поэтому вводятся новые схемы химиотерапии, производится тотальное облучение и пересадка стволовых клеток.
Врачи не рекомендуют в качестве метода терапии, народные средства и самолечение. Это грозит ухудшением состояния больного и потерей времени.
Профилактические меры и прогноз
Специфическая профилактика отсутствует. После проведенного лечения все пациенты находятся под наблюдением онколога, проходят регулярные профилактические осмотры и обследования. Важно внимательно отмечать любые изменения в состоянии здоровья, контролировать появление тревожных признаков.
В первые два года пациент проходит обследование каждые 3 месяца, на третий год – раз в 4 месяца, на четвертый – дважды в год, а после пяти лет посещения врача становятся ежегодными. Если в промежутке между осмотрами возникают жалобы, посещение онколога проводится внепланово.
Пятилетний прогноз при раке таза в случае своевременного лечения благоприятен – 80-90%. Из группы низкого риска (масса опухоли до 70 мл) выживают до 97% пациентов. При высоком риске – до 40%.
Выживаемость после лечения зависит не только от стадии болезни и эффективности терапии, но и от образа жизни пациента. Увеличению продолжительности жизни способствует отказ от вредных привычек, соблюдение диеты и физическая активность.
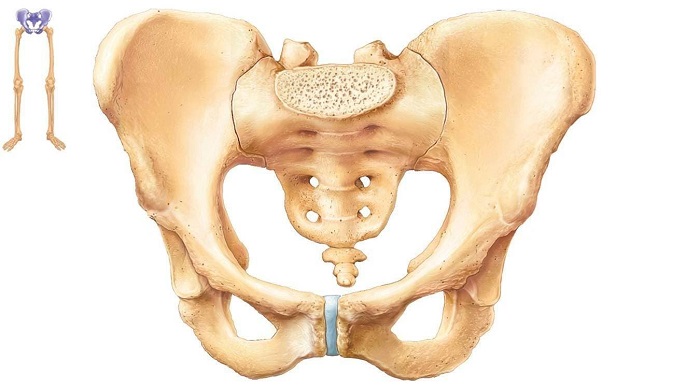
Подвздошная кость – это одна из парных костей тазового кольца. Она соединяется с крестцовым отделом позвоночника с помощью малоподвижного сустава. С её помощью осуществляется крепление нижних конечностей к позвоночному столбу. В нижней латеральной части располагается вертлужная впадина, являющаяся составной частью тазобедренного сустава.
Если подвздошная кость болит, то для постановки точного диагноза потребуется провести несколько обследований. Потенциальными причинами появления болевого синдрома могут стать как патологические изменения в самой кости, так и поражения окружающих тканей. Это могут быть заболевания полости малого таза, опухоли брюшной полости, остеохондроз и изменение осанки, повышение внутрибрюшного давления, повреждения мышц, связок и сухожилий.
В этом материале рассказано про самые распространенные заболевания, которые сопровождаются болевым синдромом в области подвздошной кости. Помимо потенциальных причин рассказано про способы диагностики, клинические проявления, возможности современного эффективного лечения без применения небезопасных фармаколочгеиские препаратов.
Может ли болеть подвздошная кость
Первый и самый важный вопрос: а может ли болеть подвздошная кость, или это отраженные неприятные ощущения? Как определить и к какому врачу обратиться при появлении подобного клинического симптома?
Начнем с первого вопроса: подвздошная кость может болеть сама по себе. Она состоит из плотной ткани костных трабекул, покрытых снаружи надкостницей. В ней располагаются кровеносные сосуды и нервные окончания. Поэтому любые патологические изменения кости с нарушением целостности надкостницы приводят к тому, что человек испытывает серьезный болевой синдром. Среди потенциальных причин можно назвать сильные ушибы с образованием гематомы внутри надкостницы, трещины и переломы кости.
Непосредственно в костной структуре могут возникать разные деформации. Это может быть остеопороз, остеомаляция и остеонекроз. Все три состояния отличаются тем, что происходит распад костной структуры, внутри неё образуются участки разреженного вещества, вымывается кальций. Кость становится хрупкой и подверженной травматическому разрушению даже при небольшой нагрузке.
Еще одна распространённая группа причин, по которым болит непосредственно подвздошная кость – опухолевые процессы. Это могут быть полостные внутрикостные кисты, заполненные кровью и лимфатической жидкостью. Постоянно протекающий в них воспалительный процесс провоцирует отечность ткани надкостницы и боль. Онкологические новообразования довольно быстро метастазируют в расположенные рядом костные структуры. Также не редко встречается и рак самой кости – остеосаркома.
Далее рассмотрим другие потенциальные причины появления болевых ощущений в области подвздошной кости.
Причины, почему болит подвздошная кость
Давайте рассмотрим, почему болит подвздошная кость, если сама по себе она не подвергалась травматическому или иному патологическому воздействию. Чаще всего болит в области подвздошной кости при поражении других структур опорно-двигательного аппарата.
Распространенные причины того, что болит подвздошная кость – это:
- поражения тазобедренного сустава (деформирующий остеоартроз, некроз головки бедренной кости, неправильное её положение в полости вертлужной впадины, искривление нижних конечностей, артрит и т.д.);
- разрушение крестцово-подвздошного сустава (деформирующий остеоартроз, смещение, образование остеофитов, перекос костей таза, симфизит и т.д.);
- патологии пояснично-крестцового отдела позвоночника (дегенеративные дистрофические изменения в межпозвоночных дисках, грыжи, протрузии, смещение тел позвонков относительно друг друга, спондилоартроз, болезнь Бехтерева и т.д.);
- патологические изменения в окружающих кость мышцах, наиболее часто встречается синдром подвздошной и грушевидной мышц (в последнем случае происходит ущемление седалищного нерва, что дает сильнейший болевой синдром);
- повреждения сухожильного и связочного аппарата в области гребня и других поверхностей;
- патологии внутренних органов малого таза и брюшной кости (цистит, колит, вздутие кишечника, аднексит, простатит, камень в мочеточнике и т.д.).
Обнаружить точные причины того, почему болит подвздошная кость, может только опытный доктор с помощью специальных методов обследований.
В первую очередь, если появляются подобные болевые ощущения, на прием нужно обращаться к ортопеду. Этот специалист при первичной осмотре уже сможет исключить ряд заболеваний. Затем он назначит обследования, которые позволят поставить точный диагноз и назначить эффективное и безопасное лечение.
Самостоятельно заниматься диагностикой при подобных клинических проявлениях не стоит. Вы вряд ли в силу субъективного восприятия сможете отличить соматическую патологию кишечника или придатков матки от разрушения самой кости или иррадиации боли из пояснично-крестцового нервного сплетения.
Подвздошная кость болит с правой или с левой стороны
Болит подвздошная кость справа или слева – это не имеет значения для постановки диагноза в принципе. Топография болевых ощущений может лишь указывать на расположение очага патологических изменений.
Например, если болит правая подвздошная кость по причине поражения корешкового нерва на фоне дегенеративного дистрофического разрушения межпозвоночного диска и снижения его высоты. В этом случае диагноз будет: пояснично-крестцовый остеохондроза на стадии протрузии. А вот то, что подвздошная кость болит с правой стороны, будет обозначать, что топография дегенерации межпозвоночного диска находится именно с этой стороны. Соответственно при разработке курса мануальной терапии доктор сделает упор на тщательную проработку именно этого сегмента.
Если болит подвздошная кость слева по причине деформирующего остеоартроза, то диагноз будет составляться соответствующим образом. В карточке больного будет записано, что у него левосторонний деформирующий остеоартроз 1-ой, 2-ой или 3-ей степени.
Если левая подвздошная кость болит по причине поражения органов брюшной полости, то топография патологического процесса имеет значение только в тех случаях, когда поражаются парные органы. Это мочеточники, придатки матки (трубы, яичники). В случает поражения участка толстого кишечника может устанавливаться диагноз воспаление обычной кишки, сигмовидной, подвздошной и т.д.
Не важно, подвздошная кость болит с левой стороны или с правой, постановка точного диагноза потребует детальной диагностики и исключения целого ряда патологических изменений. Поэтому важно как можно быстрее обратиться к врачу при появлении симптомов на ранней стадии заболевания. Это позволит начать своевременное лечение и исключить вероятность развития осложнений.
При появлении неприятных ощущений в области костей таза необходимо обращаться к ортопеду, неврологу, вертебрологу. Эти специалисты смогут разобраться в потенциальных причинах развития болевого синдрома. В случае необходимости они назначат консультацию андролога, гинеколога, гастроэнтеролога, невролога и других узких специалистов.
Диагностика заболеваний
Если болит гребень подвздошной кости справа или слева, то нужно провести тщательную дифференциальную диагностику. Уже в ходе первичного осмотра опытный врач ортопед исключит разные патологические изменения и даст рекомендацию по проведению только тех исследований, которые необходимы в вашем клиническом случае.
Как правило, если гребень подвздошная кость болит, то обследования начинают с:
- проведения рентгенографического снимка обзорного типа (включает в себя все кости таза, пояснично-крестцовый отдел позвоночника и тазобедренный сустав – позволяет исключить деформирующий остеоартроз, разрушение подвздошно-крестцового сустава, травматические поражения костной структуры и т.д.;
- УЗИ внутренних органов брюшной полости и малого таза;
- МРТ обследования всех структур таза.
Если в этом есть необходимость, то проводят такие исследования кишечника, как ректороманоскопия или колоноскопия. Также показана консультация нефролога, гинеколога и уролога.
Если гребень подвздошной кости болит слева, то рекомендуем начинать обследования с рентгенографического снимка пояснично-крестцового отдела позвоночника. Чаще всего такая локализация болевых ощущений присуща остеохондрозу и его осложнениям. А при правосторонней локализации и остром болевом синдроме, сопровождающемся тошнотой и головокружением рекомендуем как можно быстрее обратиться на приём к хирургу. Это может быть приступ острого аппендицита.
Лечение боли в области подвздошной кости
Сама по себе боль не является заболеванием. Это всего лишь клинический симптом, который указывает на развитие того или иного патологического изменения в тканях. Поэтому, если болят подвздошные кости таза, то необходимо сначала установить точный диагноз и только после этого начинать проводить лечение.
Очень часто пациенты жалуются на то, что болит подвздошная кость слева при ходьбе, для опытного мануального терапевта иди ортопеда это означает, что патологию нужно искать либо в опорном механизме, либо в мышечном каркасе. Поскольку болевые ощущения возникают исключительно при ходьбе, то обследуют тазобедренный и подвздошно-крестцовый сустав, грушевидную и подвздошную мышцу.
После постановки диагноза деформирующий остеоартроз 1 – 2 стадии назначается курс мануальной терапии. Он может включать в себя:
- остеопатию – для улучшения процессов микроциркуляции крови и лимфатической жидкости в очаге поражения хрящевой синовиальной ткани;
- массаж – достигается расслабление чрезмерно напряженных мышц и восстанавливается капиллярное кровоснабжение пораженных участков;
- лечебную гимнастику – запускается усиленный обмен веществ, восстанавливается диффузное питание хрящевой ткани;
- кинезиотерапию – необходима для восстановления тонуса окружающих сустав мышц;
- физиотерапию – для ускорения регенерационных процессов;
- иглоукалывание – для воздействия на биологически активные точки на теле человека для активации скрытых резервов организма для запуска процесса восстановления.
- также может быть показана лазерная терапия, электромиостимуляция и многие другие методики.
Очень важно своевременно начинать лечение синдрома грушевидной мышцы. В её толще проходит туннель, в котором располагается седалищный нерв. Это самый крупный нерв, отвечающий за иннервацию нижних конечностей. Если синдром грушевидной мышцы не лечить, то в области туннеля будет образовываться рубцовые деформации ткани. Седалищный нерв будет подвергаться постоянному давлению. Это может запустить процесс атрофии нервного волокна. При нарушении иннервации восстановить её будет очень сложно.
Не используйте для лечения боли в области подвздошной кости нестероидные противовоспалительные препараты. Они причиняют вред здоровью. В первую очередь они подавляют воспалительный процесс и тем самым маскируют течение и прогрессирующе развитие основного заболевания. Также огни негативно сказываются на системе кроветворения. Снижают продукцию эритроцитов и увеличивают время агрегации тромбоцитов. Нестероидные противовоспалительные препараты при длительном приеме способы разрушать костную и хрящевую ткань. Поэтому не стоит ими злоупотреблять. Выпейте таблетку обезболивающего средства только в том случае, если прямо сейчас нет возможности обратиться к врачу. И постарайтесь попасть на прием к специалисту в ближайшее время.
Имеются противопоказания, необходима консультация специалиста.

Скелет человека состоит из множества костей и представляет собой каркас, являющийся основной несущей конструкцией. Однако, несмотря на всю прочность данной системы, кости также подвергаются злокачественным образованиям.
В таких случаях проявляются определенные симптомы видов рака кости, свидетельствующие о начале заболевания.
Прежде всего, в пораженных костях начинают проявляться болевые ощущения. Если в первое время нет постоянных болей, то постепенно состояние начинает ухудшаться, особенно в ночное время и при нагрузках. С развитием опухоли, боли принимают постоянный характер. Развивается хромота, учащаются переломы. Каждые кости скелета имеют индивидуальные и общие симптомы, проявляющиеся в различных формах.
Симптомы рака костей таза
Начальная стадия заболевания проявляется очень слабо. В области таза и ягодиц наблюдаются тупые болевые ощущения, с одновременным незначительным повышением температуры на короткое время. Боли при ходьбе усиливаются, что характерно именно для этого заболевания.
Когда рак костей таза увеличивается, симптомы начинают проявляться более заметно. Патологические процессы начинают затрагивать новые органы и ткани. Боли усиливаются, происходит быстрое разрастание опухоли. Через некоторое время она может выпячиваться через кожу. С ростом опухоли наблюдается сдавливание и смещение окружающих органов. Нарушаются функции нервов и сосудов вследствие их пережатия.
Постепенно ограничивается подвижность, а боли становятся еще сильнее, особенно в ночное время. Обезболивающие препараты уже не дают должного эффекта. Опухоли таза дают ранние и обширные метастазы, проникающие в жизненные органы вместе с кровотоком.
Симптомы рака тазобедренной кости

Как и другие виды опухолей, рак тазобедренной кости вызывает симптомы, начинающиеся с сильных болей. Однако, окончательный диагноз устанавливается лишь через продолжительное время. Постепенно боли принимают глубокий локальный характер, становятся ноющими и постоянными. Они проявляются не только в спокойном состоянии, но и во время физических нагрузок. При прорастании опухоли, боль усиливаются, а средства обезболивания уже не помогают.
В месте образования опухоли отчетливо просматривается припухлость, легко определяемая на ощупь. При сдавливании опухолью седалищного нерва, болевые ощущения возникают в спине и крестце, вызывая радикулит. В результате, нарушается сон и общая жизненная активность. Тазобедренная кость становится хрупкой, вызывая частые переломы.
Симптомы рака кости руки
Опухоли могут быть первичными и вторичными. Рак кости руки образует симптомы, характерные именно для этого заболевания. Болевые ощущения не связаны с физическими нагрузками, они являются ноющими и проявляются постоянно. Наступает бессонница, конечность и суставы опухают, их кости становятся хрупкими. Переломы могут произойти даже при легком падении. Сопутствующие симптомы проявляются в виде болей в животе, тошноты или рвоты. Это связано с попаданием солей кальция в кровь, особенно при образовании вторичных опухолей.
Симптомы рака костей позвоночника
Клиническая картина, представляющая рак костей позвоночника, показывает симптомы в виде болей в нижней или средней части спины. Эти неприятные ощущения усиливаются в ночное время и в утренние часы. Боль отдает в руки или ноги, она то усиливается, то ослабевает. От того, где образовалась опухоль, зависит ее влияние на окружающие органы.
При ощупывании подозрительных участков, очень часто можно обнаружить бугристое уплотнение, которое при нажатии на него вызывает боль.
Наблюдаются и симптомы нервного характера, затрагивающие седалищный нерв. Рак позвоночника способен вызвать слабость в мышцах и снижение чувствительности. Затрудняется передвижение, приводящее к частым падениям больного.
Симптомы рака кости ноги

В большинстве случаев злокачественное преобразование затрагивает кости ног. Особенно, это касается трубчатых длинных костей и области коленных суставов. Поэтому, рак кости ноги, имеет симптомы, с индивидуальными особенностями для этого органа.
Обязательным признаком заболевания являются боли, которые усиливаются при физических нагрузках. Подвижность пораженного органа ограничивается. На месте опухоли появляется отек, выпячивающийся под кожным покровом, постепенно может появиться видимая деформация ноги.
Все это сопровождается повышенной температурой, вялостью, слабостью и потерей веса. Точный диагноз устанавливается только после рентгенологических исследований и биопсии больного органа.
Симптомы рака подвздошной кости
Подвздошная кость является одной из наиболее крупных частей скелета. Всего их две, расположенных справа и слева от кости таза. Этот орган также подвержен онкологическим заболеваниям. Поэтому, рак подвздошной кости проявляет симптомы, характерные и для других костных элементов.
Основным проявлением служит постоянная боль, значительное ухудшение общего самочувствия.
При малейших подозрениях на заболевание, необходимо провести обследование, чтобы начать своевременное лечение. От этого, во многих случаях, зависит конечный результат и прогноз.
Важной частью скелета человека является правая и левая подвздошная кость, которые располагаются в верхних отделах тазовой кости. Это парная структура, причем обе ее составляющие симметричные – имеют одинаковые размеры, форму. Подробно изучая тело подвздошной кости, важно понимать, что в случае перелома происходит массивное внутреннее кровоизлияние, а на коже проявляется обширная гематома. Характерная патология больше свойственна детям, требует немедленного врачебного участия.
Что такое подвздошная кость
Если изучать анатомию человека, необходимо уточнить, что это одна из самых крупных костей человеческого скелета – тазобедренного сустава. По своей конструкции кость подвздошная является парной, массивной, симметричной. Рельеф этого элемента скелета обусловлен мышцами, конструктивно имеется несколько характерных отделов различных размеров, плотности.
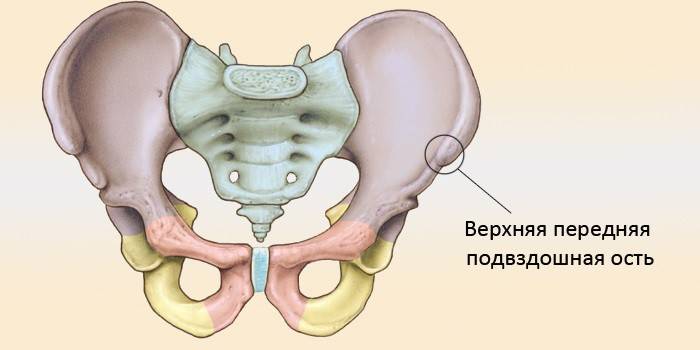
Где находится
Кость подвздошная располагается в верхних отделах тазовой кости, находится в составе вертлюжной впадины и считается парной. Это так называемая опора скелета, является верхней границей подвздошной области. Кость подвздошная образует тазовый отдел скелета человека, а при желании этот структурный элемент можно прощупать общедоступным методом пальпации.
Строение
Правый и левый сегменты с обеих сторон крепятся к крестцу, конструктивно имеют закругленные верхушки. Нижняя часть заметно утолщена и укорочена, и в медицине называется телом кости подвздошной, которое совместно с лобковым и седалищным элементами образуют верхнюю часть вертлужной впадины. К телу крепятся бедренная и крестцовая кости.
В верхней части кости подвздошной идет расширение, которое как раз и образует крыло подвздошной кости. Это более хрупкая структура. Ее внешний изогнутый край получил название подвздошный гребень, имеет форму выступа, а ниже находится седалищная вырезка. Вогнутая часть крыла формирует подвздошную ямку, выпуклая – поверхность ягодиц, а в задней области внутри сосредоточено место сочленения крестца и тазовой кости, которое получило название ушковидная поверхность.
- Как сделать букет из конфет своими руками
- Калорийность кофе
- Топленое молоко - польза и вред. Как сделать топленное молоко в духовке или мультиварке в домашних условиях
Болит подвздошная кость
Поскольку структура подвержена систематическому сдавливанию, открыта для прямых ударов, врачи не отрицают частые клинические картины переломов у пациентов разной возрастной категории. Если характерная бугристость начинает болеть, требуется немедленно обратиться к специалисту, своевременно определить этиологию патологического процесса. Возникает острый болевой синдром не только по причине перелома костных структур, врачи делают акцент и на других патогенных факторах. Восстановление целостности поврежденных тканей – длительный процесс.
- злокачественные опухоли;
- остеомиелит;
- туберкулез;
- метаболические болезни костей;
- врожденное нарушение синтеза коллагена;
- возрастные изменения организма;
- болезнь Педжета;
- длительный постельный режим;
- хронические заболевания крови.
При резкой боли с правой стороны кости подвздошной тоже речь идет об обширной патологии, которая может вызывать и другие симптомы, например, снижение подвижности конечностей, смещение костных структур области тазобедренного сустава с дальнейшим дискомфортом, уверенным продвижением пациента к инвалидности. Причины, почему некогда крепкая правая структура может болеть, следующие:
- заболевания крови, например, лейкоз, поражение костного мозга, миеломная болезнь;
- дефицит минеральных веществ, как вариант – витамина Д;
- следствие травмы;
- продолжительный прием медицинских препаратов – синтетических гормонов;
- избыточная секреция кортизола;
- преклонный возраст пациента;
- профессиональные занятия спортом;
- грыжи межпозвоночных дисков;
- остеохондроз;
- онкология.
Перелом подвздошной кости
Одна из причин, что может вызывать боль характерной области, - перелом. Это следствие аномального сдавливания костных структур, результат получения прямого удара. В такой клинической картине происходит масштабное кровоизлияние, на коже появляется обширная гематома синего оттенка. Происходит нарушение функций опорно-двигательного аппарата, мышцы передней стенки брюшины патологически напряжены. Другие признаки характерного недуга представлены ниже:
- резкая боль при попытке пошевелить ногой;
- нарушение функций правой или левой ноги в зависимости от локализации очаг патологии;
- сильный отек поврежденных тканей, специфическая припухлость.
При подозрении на перелом выполнять какие-либо мероприятия в домашних условиях не рекомендуется. Пациента в срочном порядке требуется доставить в больницу на спине, при этом под колени предупредительно положить валик на высоту 15-20 см. При отсутствии смещения больному выполняют местную анестезию (вводят иглу с обезболивающим в зону поражения), на ногу надевают специальную фиксирующую шину, рекомендуют на ближайшие 3-4 недели постельный режим. При смещении – общий наркоз и операция.
- Как готовить брокколи
- Тату со смыслом для девушек: значение татуировок
- Как оформлять ссылки из интернета в списке литературы по ГОСТу в реферате, курсовой или дипломной работе
Рак подвздошной кости
Определить такое заболевание можно только после комплексного исследования. Пациент должен наблюдаться в стационаре, врачами же производится ряд процедур для постановки окончательного диагноза. Среди таковых МРТ, КТ, рентген, общий и биохимический анализ крови, биопсия, позитронно-эмиссионная томография. Пациент жалуется на постоянную боль в правой или левой области кости подвздошной, которая при движении только усиливается. При столь обширном поражении требуется немедленная диагностика и лечение, клинический исход неблагоприятный.
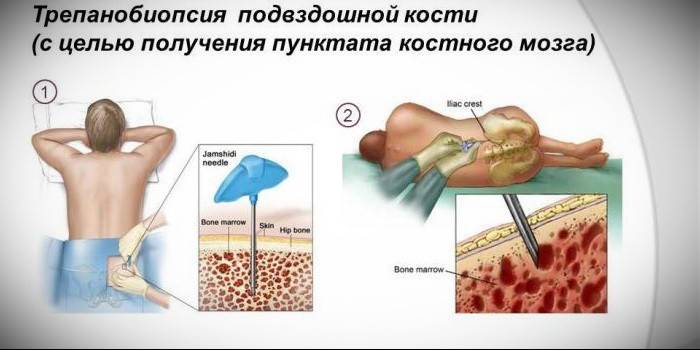
Трепанобиопсия кости подвздошной
Если у человека ни один месяц болит характерная зона, необходима помощь медиков, а начинать лучше с полного обследования. При подозрении на онкологию в обязательном порядке должна применяться трепанобиопсия подвздошной кости, которая подтверждает факт присутствия злокачественного новообразования. Указанный инвазивный метод диагностики используется, если после пункции не удалось получить достаточное количество костного мозга для исследования на предмет преобладания раковых клеток.
Для забора биологического материала используется тонкая игла диаметром до 3 мм, которая на конце имеет спиралевидную форму, позволяющую срезать костную ткань. Прокол выполняется в зоне подвздошного гребня, предварительно дезинфицируется спиртовым составом и йодом. Процедура проводится под местной анестезией, а врачи специально для этих целей задействуют 2% раствор новокаина. После забора биологического материала может образоваться пустота, которая в скором времени восстанавливается за счет регенерации поврежденных тканей.
Лечение
Зная, где находится подвздошная область, врачи могут предположить диагноз, но окончательно его поставить способны после комплексного обследования. Лечение назначается в зависимости от характера патологии с учетом индивидуальных особенностей каждого организма. Ели очагом патологии является подвздошно-лобковое возвышение и его перелом, пациенту показана местная анестезия и срочная госпитализация. При смещении поврежденных костных структур прогнозы менее благоприятные, требуется немедленное хирургическое вмешательство – репозиция (сопоставление обломков).
Особенности интенсивной терапии при переломах кости подвздошной со смещением или без включают длительный период реабилитации. Для пациента это строгий постельный режим продолжительностью не менее 45 суток, курс массажа, физиотерапевтические процедуры, лечебная физкультура. Если речь не идет о нарушении целостности кости и травмах, схема лечения полностью зависит от поставленного врачом диагноза. Терапевтические мероприятия могут быть следующими:
- При заболеваниях крови и прогрессирующей онкологии показано срочное хирургическое вмешательство, далее курс химиотерапии;
- При повышенных физических нагрузках и профессиональным спортсменам требуется снизить чрезмерную активность, пройти курс массажа, ЛФК, лечебную физкультуру.
- При поражении суставов и соединительной ткани требуется курс регенерирующих препаратов, ЛФК, электрофорез, а при межпозвоночной грыже показана операция по ее удалению.
- При дефиците минеральных веществ, возрастных изменениях кости показано симптоматическое лечение с обязательным применением поливитаминных комплексов.
- Если причина патологии в длительном приеме гормональных препаратов, требуется немедленная коррекция предписанной дозы, заместительная терапия.
В любом случае, кость подвздошная нуждается в своевременной реабилитации, поэтому не стоит терпеть боль характерной зоны, даже если она по характеру тупая или возникает периодически. Необходимо сразу обследоваться, определить характер преобладающей патологии, устранить провоцирующий фактор и в полном объеме пройти реабилитационный курс с обязательным участием физиотерапевтических процедур.
Читайте также:

