Новое в борьбе с раком кишечника
Злокачественное новообразование в толстой кишке сегодня не является приговором. Это заболевание можно победить и вернуться к полноценной жизни. Главное — вовремя распознать болезнь, поставить диагноз и сразу же приступить к лечению.
Толстая кишка включает в себя слепую кишку, все ободочные кишки (восходящая, нисходящая, поперечная, сигмовидная), прямую кишку и анус. Ее длина составляет от полутора до двух метров. Злокачественная опухоль может возникнуть в любом из отделов толстой кишки.
Диагноз — рак толстой кишки
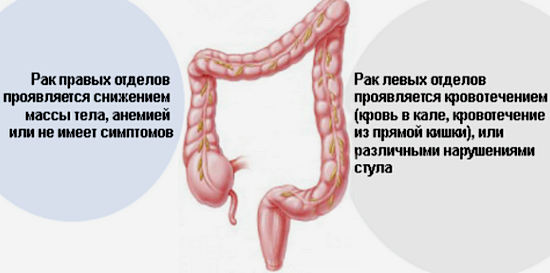
Опасность заболевания заключается в том, что на начальном этапе опухоль обычно не дает о себе знать. Растет она тоже достаточно медленно: чтобы увеличиться в два раза, новообразованию требуется до трех лет. Если говорить о расположении опухоли, то в 60% зарегистрированных случаев она находится в прямой кишке, в 15–20% — в сигмовидной кишке, в 10% — в слепой кишке, остальная доля приходится на другие отделы толстой кишки. Опухоль, как правило, бывает одиночная, лишь в 2–3% случаев наблюдаются множественные новообразования.
Неутешительная статистика
Каждый год в мире диагностируют около 600 тысяч случаев образования злокачественных опухолей в кишечнике. В России зафиксировано 239 тысяч человек, имеющих этот диагноз. От этого заболевания в нашей стране умирает 36 тысяч человек в год. Часто причиной такого исхода становятся поздняя диагностика и упущенное время. Около 70% пациентов с диагнозом рак толстой кишки впервые обращается к врачу уже на последней стадии.
При подозрении на рак толстой кишки проводится целый ряд диагностических исследований.
Первичные данные могут быть получены после пальпации живота врачом на приеме, перкуссии брюшной полости, пальцевом исследовании прямой кишки, гинекологическом исследовании. К наиболее информативным методам диагностики относится колоноскопия (эндоскопическое исследование, позволяющее визуализировать с помощью камеры состояние всех отделов толстой кишки) и ирригоскопия (рентгенография брюшной полости с применением контрастного вещества). С целью оценки метастатического процесса выполняется УЗИ органов брюшной полости и позитронно-эмиссионная томография (ПЭТ-КТ).
Лабораторная диагностика рака толстой кишки предполагает исследование общего анализа крови, кала на скрытую кровь, определение раково-эмбрионального антигена (РЭА), мониторинг концентрации онкомаркера СА 19-9.
При типизации заболевания принято опираться на Международную классификацию опухолей кишечника, утвержденную в 1976 году.
Клеточное строение опухоли не всегда одинаково. Исходя из специфики клеток, определяют тип рака толстой кишки. Самый распространенный — аденокарцинома, она состоит из железистой ткани и встречается в 75–80% случаев. Разросшаяся ткань перекрывает просвет кишечника, вызывая непроходимость. В запущенной стадии крупная опухоль может разрушить стенку кишки и вызвать внутреннее кровотечение. При аденокарциноме диагностируют мукоидный, слизистый или коллоидный рак. В остальных 20–25% случаев фиксируют мукоцеллюлярный, или перстневидноклеточный, рак. Такое название возникло из-за сходства строения клеток с формой перстня: узкий ободок с клеточным ядром. Он часто встречается у молодых людей и склонен к быстрому метастазированию. В редких случаях отмечают недифференцированную и неклассифицируемую формы рака.
По форме выделяют следующие типы опухоли:
- Эндофитная — не имеет четких границ, растет в толще стенки кишки.
- Экзофитная — овальная или круглая, растет в просвет кишки.
- Блюдцевидная — сочетает особенности эндофитной и экзофитной опухолей и имеет форму опухоли-язвы.
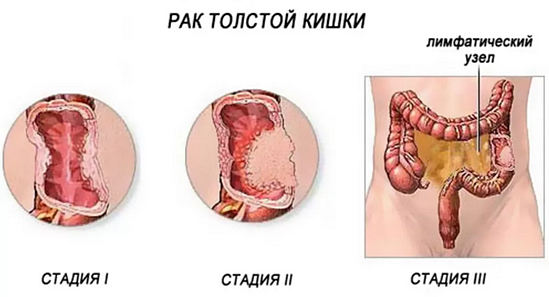
Согласно Международной классификации опухолей кишечника в развитии рака толстой кишки выделяют четыре стадии.
- I стадия рака толстой кишки — опухоль очень мала (размером с узелок) и локализуется в пределах слизистой и подслизистой оболочек, не выходит за пределы толстой кишки. В 74% случаев больные вылечиваются.
- II стадия — новообразование увеличивается, но еще не дает метастазов. Опухоль прорастает в стенку кишечника, но не выходит за его пределы. Прогноз излечения — 60–70%.
- III стадия — опухоль значительно увеличивается и может распространиться на всю толщину стенки кишки. При этом на этапе А еще нет метастазов, возможность излечения в этот период достигает 74%. А вот на этапе В уже появляются метастазы и процент излечения снижается до 40%.
- IV стадия рака толстой кишки — опухоль имеет большие размеры и затрагивает ближайшие органы. Как правило, метастазы прорастают в печень, легкие, костную ткань, органы мочевыделительной системы. На этом этапе прогнозы плохие, выживает только около 6% пациентов.
Чаще всего рак толстой кишки метастазирует в печень. Это обусловлено особенностями венозного оттока от кишечника, который осуществляется через систему воротной вены печени. Пятилетняя выживаемость у пациентов с метастазами рака толстой кишки в печени без специфического лечения не превышает 2%.
В зависимости от размера и расположения опухоли, особенностей ее клеточного строения и общего состояния пациента подбирается метод терапии. Возможны три подхода к организации лечения. Первый — операция — к ней прибегают, если опухоль не распространилась за пределы толстой кишки. Второй — радиотерапия (если обнаружен метастаз в малом тазу). К химио- и таргетной терапии обращаются, когда опухоль вышла за пределы кишечника и дала множественные метастазы. Рассмотрим каждый из методов более подробно.
Хирургическое лечение — очень эффективно на первой и второй стадиях заболевания, а также в начале третьей, когда еще нет метастазов. Если на третьей стадии есть близко расположенные метастазы, то рекомендуется радиотерапия, после которой решается вопрос о целесообразности операции.
Опухоль удаляют вместе с пораженными тканями и регионарными лимфатическими узлами — для предупреждения метастазирования.
При проведении операций по удалению злокачественных опухолей прямой кишки в большинстве случаев используется малоинвазивный лапароскопический метод ТЭМ (трансанальная эндоскопическая микрохирургия), обеспечивающий щадящее вторжение в организм пациента. В ходе процедуры используется специальный операционный ректоскоп. Стоит отметить, что проведение подобной операции требует высочайшей квалификации хирурга.
Преимущества данного метода операции заключаются в точном иссечении тканей опухоли, низком проценте рецидивов, быстром выздоровлении (одна ночь в больнице — относительно семи дней госпитализации при проведении операции обычным способом, то есть через переднюю брюшную стенку).
В особых случаях (если удаляется прямая кишка и сфинктер) операцию делают в несколько этапов: сначала убирают опухоль, затем формируют колостому (выводят наружу участок толстой кишки). Хирургическое лечение может сочетаться с лучевой терапией и химиотерапией.
Радиотерапия — это метод, при котором используется ионизирующее облучение области малого таза. К такому воздействию очень чувствительна аденокарцинома. Наиболее эффективно лечение в случаях, когда опухоль имеет четкие границы. В результате облучения клетки гибнут и опухоль уменьшается, исключается вероятность воспаления тканей и распространения опасных клеток по организму. Лучевую терапию назначают и после операции — чтобы избавить организм от оставшихся раковых клеток. Курсы облучения обычно не повторяются из-за недопустимости повторного облучения.
Химиотерапия направлена на уменьшение размера и скорости роста злокачественной опухоли. Метод также применяют перед операцией или лучевой терапией, он эффективен и для уничтожения микрометастазов, появившихся до или после удаления опухоли. Химиотерапию используют после хирургического вмешательства во избежание рецидива болезни. Чаще всего процедура представляет собой капельное введение препаратов. Химиотерапия при данном заболевании успешно проводится с помощью фторурацила. Также при раке толстой кишки назначают иринотекан, который показывает свою эффективность даже в тех случаях, когда фторурацил не способен помочь. Хорошо себя зарекомендовали в борьбе с раком толстой кишки и такие действующие вещества, как капецитабин и фторафур. Подобрать нужный препарат и назначить необходимый курс лечения может только врач. Нужно быть готовыми к неизбежным последствиям терапии: тошноте, рвоте, повреждению слизистых оболочек желудочно-кишечного тракта (стоматит и диарея), гибели части клеток крови.
Жизнь продолжается!
После операции с выведением колостомы многим людям тяжело восстановиться — они испытывают серьезные психологические проблемы. Но нормальная жизнь с колостомой возможна. Главное — соблюдать правила ухода за ней, грамотно питаться и следовать рекомендациям врача.
После перенесенного рака прямой кишки организм пациента заметно ослабевает. Химиотерапия, лучевое лечение и хирургическое вмешательство также сказываются на общем состоянии больного. Поэтому во время восстановительного периода очень важно выполнять все предписания врача, соблюдать режим дня, диету, избегать физических и психологических нагрузок, обратить внимание на продолжительность и качество сна. Также важно принимать необходимые препараты и витамины, являться на плановые осмотры и вовремя сдавать назначенные анализы. Все это позволит как можно скорее вернуться к привычному образу жизни. Если же не соблюдать приведенные выше рекомендации, вероятность рецидива значительно возрастает.
Что касается профилактики рака толстой кишки, то ее методы довольно просты. Прежде всего, следует обязательно включать в свой ежедневный рацион свежие овощи и фрукты, причем необязательно экзотические — морковь, капуста, редька, репа, яблоки отлично подойдут. Они богаты витаминами, минеральными веществами и клетчаткой, что способствует очищению кишечника и предотвращает возникновение в нем застойных явлений. Также важно каждый день употреблять первые блюда, не переедать, регулярно опорожнять кишечник.
При возникновении воспалительных заболеваний толстой кишки (колитов) — их нужно вовремя лечить, а полипы — удалять. Если у кого-то из близких родственников диагностирован рак толстой кишки, необходимо наблюдаться у гастроэнтеролога, так как болезнь может носить наследственный характер. После 50 лет рекомендуется ежегодно посещать гастроэнтеролога в профилактических целях.
Таким образом, при внимательном отношении к состоянию кишечника патологических процессов можно избежать. Если же диагностирован рак толстой кишки — это не повод для отчаяния. Современный уровень медицины позволяет справиться с этим диагнозом.
На этот вопрос отвечает Анвар Йулдашев, врач-колопроктолог, хирург, онколог, кандидат медицинских наук:
«Эффективность лечения онкологических заболеваний зависит в первую очередь от оборудования и квалификации врачей. Высокий уровень оснащенности и качества медицинских услуг может предложить Институт онкологии Европейского медицинского центра (ЕМС).
Наше лечебное учреждение в настоящий момент является одной из крупнейших в России частных онкологических клиник. Мы выполняем лечение рака толстой кишки по европейским и американским стандартам, о чем свидетельствует наличие международной аккредитации JCI.
В штате Института онкологии — врачи России, Израиля, США и Западной Европы, имеющие большой опыт практической работы в ведущих европейских клиниках. Наши специалисты способны оказать помощь пациентам на любом этапе — при диагностировании, мониторинге и обнаружении процесса метастазирования. Решение о тактике лечения принимается совместно врачами смежных областей — онкологом, кардиологом, хирургом-онкологом, радиологом, колопроктологом, лучевым диагностом, патоморфологом. Это позволяет учесть все нюансы состояния пациента и подобрать щадящие методы лечения.
Мы оказываем весь комплекс диагностических и лечебных процедур пациентам с онкологическими заболеваниями:
- Клиническая лабораторная и инструментальная диагностика.
- Радионуклидная диагностика.
- Химиотерапия (используются новейшие противоопухолевые препараты).
- Хирургическое лечение любой сложности, включая роботассистированные операции.
- Лучевая терапия и радиохирургия опухолей толстой кишки и метастазов на новейшем оборудовании (США).
- Услуги по медицинской реабилитации пациента, перенесшего операцию, химиотерапию, лучевую терапию.
- Паллиативная медицинская помощь.
- Патронаж на дому.
Наша клиника оснащена современной системой (производства США) для проведения лучевой терапии, она позволяет проводить лечение злокачественных новообразований любого объема и формы в короткие сроки. Высокая точность на каждом этапе лечения помогает защитить здоровые ткани и дает возможность пациенту сразу же после сеанса вернуться к привычному образу жизни.
В Институте онкологии ЕМС проводятся различные виды операций на органах брюшной полости, включая высокотехнологичные операции с применением роботической системы. Оперативные вмешательства осуществляются как в плановом порядке, так и экстренно.
Экстренная госпитализация в клинику может быть выполнена в любое время суток, перевозка обеспечивается из всех регионов России и проходит в соответствии с мировыми стандартами комфорта (при необходимости может быть задействован воздушный транспорт). Наши автомобили обеспечены современным медицинским оборудованием, что делает возможным оказание неотложной помощи и проведение реанимационных мероприятий.
Уровень оснащенности отделения реанимации и интенсивной терапии Института онкологии ЕМС позволяет принимать пациентов с самыми сложными заболеваниями и даже в критическом состоянии.
Стационар нашей клиники обеспечивает комфорт европейского уровня и питание по индивидуальному меню с учетом медицинских показаний. Предусмотрена возможность круглосуточного посещения пациентов, в том числе и находящихся в реанимации.
- медицинскую деятельность — на основании лицензии ЛО-77-01-019876, выданной Департаментом здравоохранения города Москвы 10 апреля 2020 года;
- высокотехнологичную медицинскую деятельность — на основании лицензии ФС-99-01-009514, выданной Федеральной службой по надзору в сфере здравоохранения 25 апреля 2018 года.
Врачи все чаще прибегают к иммунотерапии при лечении злокачественных опухолей. Как отмечают эксперты, за этой процедурой — будущее онкологии.

Иммунотерапия — новое слово в лечении онкобольных. Эксперты считают методику весьма перспективной, а в будущем она станет дешевле и популярнее. Пока ученые еще работают над новыми препаратами.
Что такое иммунотерапия?
Иммунная система постоянно борется с угрозами здоровью. Коварство раковых клеток в том, что их не всегда удается отследить и уничтожить. В итоге опухоль растет, что приводит к летальному исходу.
В отличие от других типов лечения, иммунотерапию применяют, чтобы повысить сопротивляемость организма. Таким образом, методика направлена не столько на ликвидацию злокачественных новообразований, сколько на стимулирование борьбы с ними.
Лечение подходит для всех видов рака?
Как утверждают в НМИЦ онкологии им. Петрова, иммунотерапия уже показала хорошие результаты в борьбе с кожной меланомой, саркомой мягких тканей, раком кишечника и раком почек. В целом же эффективность методики подтверждается и при устранении других опухолей. Решение в итоге принимает врач.
Напротив, рак толстой кишки предпочтительнее лечить другими методами. Таким образом, процедура подходит не всем, необходима консультация с онкологом. Сегодня ученые работают над тестами, которые позволяют заранее выявить шансы на успех.
А на какой стадии назначают лечение?
Как проходит иммунотерапия? Вводят какие-то вещества в организм?
Да, причем известны несколько методик. Так, CAR-T-клеточная терапия предполагает следующее. Кровь пациента делят на компоненты, а затем извлекают Т-лимфоциты. Их модифицируют в лаборатории, чтобы улучшить способность к распознаванию раковых клеток, а затем вводят обратно в организм.
Применяют также специальные препараты: ингибиторы контрольных точек, лекарства на основе онколитических вирусов и даже вакцины. Лечение зависит от разновидности рака и других показателей здоровья.
Наверняка есть какие-то побочные эффекты?
В целом же симптомы зависят от вида иммунотерапии. Считается, что побочные эффекты не будут проблемой, поскольку ими можно медикаментозно управлять.
Известно, что ВИЧ подавляет иммунитет. Значит ли это, что иммунотерапия будет небезопасна?
Нет, если носители вируса получают полноценное лечение и, таким образом, иммунная система в порядке. Людям с аутоиммунными заболеваниями тоже ничего не грозит. Развеять сомнения поможет лечащий врач.
Как понять, что методика действует и все не зря?
Проблема в том, что процедура часто проводится дольше, чем традиционные методы лечения, что несколько настораживает пациентов. Так, иногда снимки показывают развитие болезни, однако это объясняется псевдопрогрессией: иммунные клетки атакуют рак и опухоль увеличивается в размере. Пациенты, однако, чувствуют себя лучше, и затем ситуация стабилизируется.
И все же получается, что препараты действуют не всегда?
Верно. Онколог объяснил, почему так происходит.
Тем не менее, по его словам, иммунотерапия уже показала себя как перспективный метод лечения.
Наверное, это дорогостоящая процедура?
К сожалению, да, а потому не слишком популярная в России. ОМС не всегда покрывает расходы. Курс лечения доходит до миллиона рублей и выше. Иногда одна только инъекция достигает суммы в несколько сотен тысяч рублей, тогда как процедур понадобится несколько.
В Петербурге назначают иммунотерапию?
Конечно. Более того, у НМИЦ онкологии им. Петрова даже есть собственный патент. Учреждение использует вакцину на основе дендритных клеток для пациентов с солидными опухолями: нейробластомой, рабдомиосаркомой и другими.
В России рак кишечника занимает 3-е место по распространенности среди всех онкологических заболеваний. Раньше эта болезнь считалась одним из самых смертоносных видов рака. Однако сейчас, благодаря достижениям медицины, выживаемость при этом виде опухолей растет с каждым годом. Мы расскажем о новейших методах лечения рака кишечника.
Когда проводится операция
Хирургическая операция – это основной метод лечения заболевания, если опухоль не вышла за пределы кишечника (такой рак называют нераспространенным). Как и в случае с другими онкологическими заболеваниями, оперативное лечение рака толстой кишки лучше доверить хирургу со значительным опытом проведения подобных процедур.
Большой опыт хирургического лечения накоплен специалистами западных стран. Например, в Израиле проводится широкий спектр современных операций при раке кишечника.
При раке кишечника назначают либо только операцию, либо операцию и химиотерапию, либо комбинацию хирургического вмешательства с другими методами терапевтического лечения.
Химиотерапию или лучевую терапию проводят:
- перед операцией для уменьшения раковой опухоли (такая терапия называется неоадъювантной);
- после операции для предотвращения рецидива (такая терапия называется адъювантной).
Какие операции выполняют при раке кишечника
Тип хирургического вмешательства зависит от стадии и местонахождения опухоли:
- Полипэктомия
Врач помещает колоноскоп – длинную трубку с камерой на конце – в прямую кишку пациента. Он продвигает прибор до тех пор, пока не обнаружит предраковое образование — полип. Полипы удаляют с помощью проволочной петли или крошечного инструмента, похожего на ножницы.
- Колэктомия
Врач удаляет участок толстой кишки, пораженный раком, вместе с фрагментом здоровой ткани, окружающей опухоль. Он также удаляет близрасположенные лимфатические узлы, чтобы патолог смог изучить их под микроскопом. После этого хирург, как правило, сшивает концы толстой кишки. Эту операцию также называют гемиколэктомией или частичной колэктомией.
- Лапароскопическая хирургия
Врач решит, какой метод лечения больше подходит пациенту – традиционная открытая операция или минимально инвазивное лапароскопическое вмешательство. Во время минимально инвазивной операции врач делает маленькие разрезы на животе пациента. В эти разрезы вводят крошечную камеру и хирургические инструменты. Хирург проводит операцию, ориентируясь по видео, которое он получает с камеры.
- Эндоскопическая резекция слизистой оболочки (EMR)
Операция показана при маленьких раковых опухолях, находящихся на поверхности толстой кишки. Врач вводит иглу в кишечную стенку и производит инъекцию солевого раствора (соленой воды). Под новообразованием формируется пузырь. После этого опухоль удаляют методом аспирации.
Химиотерапия при раке кишечника
Препараты химиотерапии принимают перорально (в форме таблеток) или вводят внутривенно.
Целями химиотерапии могут быть:
- уменьшение размеров опухоли перед операцией;
- предотвращение рецидива после операции;
- продление жизни при наличии противопоказаний к хирургическому вмешательству.
Таргетные препараты — это прогрессивные, инновационные лекарства, которые останавливают рост раковых клеток. Препараты таргетной терапии либо нарушают механизмы действия определенных белков и рецепторов, либо блокируют кровеносные сосуды, через которые злокачественная опухоль получает кислород и питательные вещества.
При раке кишечника могут быть применены следующие методы лучевой терапии:
Протонная терапия – это метод интенсивного облучения злокачественной опухоли без вреда для окружающих здоровых тканей и жизненно важных органов. После протонной терапии многие раковые опухоли перестают расти, а пациенты почти не жалуются на побочные эффекты.

– Случаи заболевания в молодом возрасте, возможно, связаны с генетической предрасположенностью, но мы знаем об этом не так уж много. Уверенно можно говорить о том, что примерно 5% случаев имеют подтвержденную генетическую предрасположенность. Так, при синдроме Линча, семейном аденоматозном полипозе рак толстой кишки часто выявляется в возрасте 25–30 лет.
– На каком месте в структуре онкозаболеваний находится колоректальный рак?
– По количеству заболевших – с первого по третье в зависимости от региона. Такова статистика и в России, и во всем мире.
Если же оценивать смертность, то надо учесть, что она зависит от своевременности начала лечения. Если полноценное лечение, в том числе с применением химиотерапии, начато вовремя, прогноз достаточно благоприятен. Но дело обстоит хуже, если обнаруживаются метастазы в печени. Тогда, помимо резекции основной опухоли, часто требуется оперативное вмешательство на печени. К счастью, сейчас доступны малоинвазивные радиочастотные абляции, которые используются в том числе при лечении метастазов в печени, хотя и этот метод на такой стадии развития злокачественного процесса помогает не всегда.
– И как обстоят дела с диагностикой? Удается ли колоректальный рак обнаруживать на ранней стадии?
– В Японии, США, странах Европы выявляемость на ранних стадиях пока еще выше, чем у нас. Это связано с тем, что государственные программы онкоскрининга работают там уже довольно давно. В нашей же стране многие просто не пойдут к врачу, пока что-то сильно не заболит. А ведь колоректальный рак на ранних стадиях протекает бессимптомно. Первые признаки появляются достаточно поздно, уже на стадии осложнения, когда развивается стеноз, вызывающий непроходимость толстой кишки, либо кровотечение. На этой стадии бороться с болезнью уже значительно сложнее.
Введение Национальной программы по борьбе с раком – проверенный путь, он позволяет довольно быстро повысить выявляемость рака на ранних стадиях. Такие программы также заставляют людей по-другому относиться к своему здоровью, обращать больше внимания на профилактику, регулярно обследоваться, сотрудничать с врачом.
– Как устроены и работают Национальные программы по борьбе с колоректальным раком?
– Основные элементы такой программы – хорошее аппаратное оснащение, достаточное число специалистов с соответствующей подготовкой, а также информационная поддержка, здоровая пропаганда, если хотите.
Сложно сказать, что здесь наиболее важно, программа не заработает как должна без любого ее элемента. Некоторые формы рака не видны при использовании стандартных методик эндоскопии. Для того, чтобы их обнаружить, нужны дополнительные исследования, в том числе осмотр в узкоспектральных режимах, хромоскопия – введение красителя, который позволит увидеть изменения в рельефе слизистой. При проведении таких исследований важен не только технический аспект, но и опыт врача.
– Давайте представим идеальную ситуацию: жители нашей страны регулярно ходят на осмотры. Насколько больницы и медработники сейчас к этому готовы?
– Думаю, что в Москве, Санкт-Петербурге, крупных региональных центрах больницы к наплыву пациентов технически готовы. Специалисты этих больниц имеют хорошую практическую подготовку, постоянно повышают знания и навыки на мастер-классах, конференциях и симпозиумах.
– Как оснащены эндоскопические отделения столичных больниц, на примере отделения 52-й больницы, которым вы руководите?
– В большинстве клиник Москвы смена оборудования и расширение технических возможностей происходит постоянно. У нас, в частности, есть комплект инструментов, аппаратуры экспертного уровня, которые позволяют выполнять исследования, соответствующие современным требованиям. Оборудование умеет работать в полезном режиме узкоспектральных осмотров, прицельного, так называемого двойного фокуса, когда мы пристально смотрим на стенку кишки, изучаем конкретные подозрительные изменения слизистой на близком расстоянии, фактически – как при микроскопии. Оборудование цифровое, имеет высокую разрешающую способность и позволяет обнаружить и рассмотреть то, что невооруженным глазом при обычной эндоскопии не увидишь.
Для диагностики специалисты вряд ли нуждаются в более совершенных аппаратах. Эндоскопия сейчас в большей степени развивается в сторону расширения оперативных возможностей доступных хирургу-эндоскописту. Ведь эндоскопия – это не только диагностика, но и, к примеру, малоинвазивные органосохраняющие оперативные вмешательства, в том числе при онкологических заболеваниях. Если, конечно, мы вместе с пациентом выявим рак на ранних стадиях. А для этого, не устану повторять, необходимо регулярно обследоваться.
– Колоректальный рак может маскироваться под другие заболевания?
– К сожалению, на ранней стадии он протекает бессимптомно. На поздних стадиях проявляется развитая симптоматика, рак может маскироваться под синдромокомплексы со сходными проявлениями. Это в первую очередь синдром кишечной непроходимости, который длительное время может выглядеть как простые запоры, или так называемый синдром раздраженной кишки, когда у пациента чередуется нарушение стула в виде запоров, диарей, с кровотечениями или без. Кровотечение могут вызвать также воспалительные заболевания толстой и тонкой кишки, дивертикулярная болезнь толстой кишки.
Важнее всего, что до той стадии, когда обнаруживаются симптомы, лучше не доводить. А этого можно достичь только если обследоваться регулярно, какой бы неприятной ни казалась колоноскопия людям, которым ее никогда не выполняли. Тем, для кого возможный дискомфорт процедуры является препятствием, можно посоветовать провести ее под наркозом.
– Обычно пациенты с заболеваниями толстой кишки изначально обращаются к хирургам или гастроэнтерологам. Что должно вызывать обеспокоенность специалистов? Какие исследования они могут и должны назначить?
– При симптомах заболеваний органов желудочно-кишечного тракта пациенту назначается ультразвуковое исследование, гастроскопия, колоноскопия, при необходимости – дополнительные диагностические исследования. Информативным для врача является общий анализ крови, а в нем, например, показатель уровня гемоглобина. При низком уровне гемоглобина назначается анализ кала на скрытую кровь, которая может присутствовать даже тогда, когда стул выглядит неизмененным. Анализы крови на онкомаркеры одни из первых могут указать врачу общей практики или другому специалисту на развивающийся процесс, даже если заболевание протекает бессимптомно. Впрочем, нормальные значения показателей на 100% не говорят об отсутствии болезни, а высокие показатели онкомаркеров еще не являются достоверным признаком онкологического процесса, а могут быть связаны с наличием незлокачественных воспалительных процессов.
Но при всем многообразии методов обследования пациента с заболеваниями ЖКТ обязательными являются колоно- и гастроскопия.
В разных странах действует свои рекомендации по профилактике и ранней диагностике колоректального рака. Многие врачи считают, что после 40–45 лет проходить колоноскопию надо регулярно. Если же пациент находится в группе риска (например, в семье были случаи раннего колоректального рака), то начинать надо раньше. В марте 2019 г. (этот месяц по инициативе ВОЗ объявлен месяцем борьбы против колоректального рака), московские и петербургские врачи провели флэшмоб с призывом регулярно проходить колоноскопию, чтобы своевременно диагностировать онкологическое заболевание. Врачи московских больниц ГКБ № 1 им. Н.И. Пирогова, ГКБ № 52 и ГКБ № 51, ГКБ им. А.К. Ерамишанцева, а также онкологи из Санкт-Петербургского Медицинского института им. Березина (МИБС) опубликовали призывы в соцсетях, собравшие более 100 тыс. просмотров. В больницах также прошли дни открытых дверей, во время которых любой желающий смог получить консультацию врача-колопроктолога, а при необходимости – направление на обследование и операцию. Участники акции надеются, что к ним присоединятся коллеги из других медицинских учреждений по всей России.
Читайте также:

