Неврологические расстройства при онкологии
При раках встречаются неврологические синдромы, не связанные непосредственно со сдавливанием или же инфильтрацией. Мелкие, не устанавливаемые клиническим наблюдением проявления часты при некоторых раках, например при раке легкого. Но клинически значимые для онколога, не метастатические неврологические осложнения опухоли встречаются редко. Большинство неврологических осложнений рака обусловлено метастазами или сдавлением.
Будет ошибкой не лечить саму причину рака, вызвавшего судорогу или сжатие спинного мозга, из-за неверного диагноза неметастатического проявления опухоли. Механизмы таких поражений носят иммунологический характер, но малопонятны; видимо, вовлечены и гуморальная, и опосредованная Т-клетками цитотоксичность. Далее дано краткое описание основных клинических синдромов.
Энцефаломиелит у больного раком
Этим общим термином обозначают большое число разных па-ранеопластических неврологических синдромов с поражением головного и спинного мозга. Наиболее часто такое отмечается при МКЛ (среди других раков), при этом механизм поражения иммунологический. В крови часто присутствуют антитела anti-Hu (против человека), но их роль в создании повреждений пока не ясна. Центральные повреждения иногда связаны с тяжелой сенсорной невропатией из-за вовлечения ганглиев дорзальных корешков. Лечение часто оказывается неэффективным даже при удаленной первичной опухоли.
Редким вариантом является лимбический энцефалит. Причиной его развития может служить мелкоклеточная карцинома. При этом достаточно остро возникают спутанность сознания, нарушение памяти и тревожное возбуждение. Происходит дегенерация височной доли с околососудистым инфильтратом. Как правило, обнаруживаются антитела anti-Hu. Как в случае с дегенерацией мозжечка, основную дифференциальную диагностику надо проводить с внутричерепными метастазами.
Дегенерация мозжечка у больного раком
Редкие синдромы мозжечковой дегенерации чаще всего встречаются в связи с карциномой бронхов, яичников и матки, а также с болезнью Ходжкина. От хронических идиопа-тических мозжечковых дегенерации у взрослых они отличаются более быстрым развитием, порой прогрессированием до тяжелой инвалидности за несколько месяцев еще до того, как проявится первичная опухоль. При этом возникают шаткость походки, статическая атаксия, головокружение и двоение в глазах (иногда вместе с осциллопсией и синдромом пляшущих глаз (опсоклонусом).
По причине дегенерации спинного мозга могут развиться признаки длинного тракта (нервного пути). Патологически существует два варианта. Один из них — это часть энцефаломиелитного спектра с околососудистым воспалительным инфильтратом. В других случаях происходит гибель клеток Пуркинье без воспаления. В типичных случаях присутствуют антитела anti-Yo, представляющие собой поликлональные антитела против клеток Пуркинье, если причина (дегенерации мозжечка) заключается в раке молочной железы или раке яичника.
Антитела anti-Hu обнаруживаются в случае, если таковой причиной оказывается МКЛ. Образование антител anti-Hu сопровождается воспалительной реакцией, антител anti-Yo — нет. Лечение первичной опухоли, хотя и являющееся необходимым, обычно не помогает при такой дегенерации. Важно проводить КТ-сканирование для исключения метастазов в мозжечок, насколько это возможно. Ответ на лечение опухоли является очень неутешительным; в большинстве случаев наилучшее, чего удается достичь, это стабилизация неврологического процесса, даже если само заболевание вылечено или в стадии ремиссии.
Карциноматозная миелопатия у больного раком
Этот крайне редкий синдром может присутствовать в форме вялой параплегии, остро начинающейся потерей контроля над сфинктерами. Первичной опухолью в этом случае обычно является рак легкого. Происходит некроз спинного мозга с легким воспалением. Механизм процесса не известен, повреждение является необратимым. Также возможна менее острая миелопатия, обусловленная потерей клеток передних рогов и медленно прогрессирующей слабостью нижних мотонейронов, что обычно связано с лимфомой и раком легкого. Диагноз карциноматозной миелопатии поставить трудно.
Необходимо исключить сдавление спинного мозга и произвести обследование цереброспинальной жидкости на наличие раковых клеток. Похожую картину могут вызвать другие заболевания, такие как боковой амиотрофический склероз (болезнь Шарко). Связь миелопатии с карциномой может стать очевидной только позднее по ходу развития заболевания.

Периферическая невропатия у больного раком
Наиболее часто встречающаяся разновидность невропатий при раке — это сенсорная невропатия. Патологически она характеризуется сегментной демиелинизацией нервов, обычно дистально, и дегенерацией аксонов. Чаще других раков с этим связана МКЛ, и, как правило, при этом обнаруживаются антитела anti-Hu. Невропатия варьирует по степени тяжести. Тяжелая форма появляется раньше, иногда еще до проявления опухоли, порой со скачкообразным течением. В цереброспинальной жидкости (ЦСЖ) отмечается умеренное увеличение белка (1-2 г/л) без дополнительных клеток.
Существует медленно прогрессирующая сенсорная невропатия, сопровождающаяся болями и парастезией конечностей, что может переходить на туловище и лицо. Происходит дегенерация заднекорешковых ганглиев, что иногда связано с мононуклеарным инфильтратом. Позже наступает потеря задних столбов, ведущая к атаксии. Больной может оказаться сидячим или лежачим до того, как первичная опухоль даст о себе знать. Наиболее частая опухоль, ведущая к такой картине, это рак легкого (особенно МКЛ), но могут быть лимфома и много других раков. Как правило, удаление опухоли не дает улучшения, невропатия прогрессирует. В некоторых случаях помощь приносит прием стероидов.
Невропатия только мотонейронов может возникнуть в связи с болезнью Ходжкина, но это случается редко. Возможен острый восходящий паралич по типу Гийена-Барре, что особенно отмечалось при болезни Ходжкина.
Поставить диагноз карциноматозной невропатии часто очень сложно. Инфильтрация мозговых оболочек при карциноме или лимфоме может в некоторых случаях привести к периферическим сенсорным и двигательным нарушениям. Поэтому надо всегда проводить обследование ЦСЖ на наличие раковых клеток. У молодых больных с лимфомой высок риск вовлечения центральной нервной системы (ЦНС), в таких случаях при сомнениях относительно диагноза лучше лечить больного от ЦНС-редицива. Наличие антител anti-Hu служит с высокой вероятностью указанием на данный диагноз.
Паранеопластическая ретинопатия у больного раком
При этой разновидности нарушений у больных с МКЛ происходит быстрая потеря остроты зрения, нарушается цветовосприятие, развивается куриная слепота и сокращаются поля зрения. Присутствуют антитела к белку фотосенсорных клеток сетчатки, отмечается убыль палочек и колбочек с отложением иммуноглобулинов в ганглионарном слое сетчатки.
Синдром миастении Ламберта-Итона у больного раком
При редком миастеническом синдроме Ламберта-Итона, который обнаруживается почти исключительно при МКЛ, больной жалуется на слабость, боль и утомление в мышцах плечевого и тазового пояса, в ряде случаев на импотенцию.
Картина напоминает миастению, но связь между утомлением и повторной мышечной работой менее четкая, и рост мышечного потенциала действия на электромиограмме виден при более высоких уровнях стимуляции нерва. Часто истончены глазная и бульбарная мышцы. Данный синдром может проявляться ранее самой опухоли. К сожалению, ответ на пероральный прием антихолинэстеразных средств очень слабый. Синдром обусловлен антителами класса IgG, связывающимися по близости от потенциалзависимых кальциевых каналов, что нарушает вход кальция и высвобождение ацетилхолина.
Улучшение может наступить при лечении опухоли (вызвавшей данный синдром). Также к улучшению порой приводит замена плазмы и внутривенное введение иммуноглобулинов, прием 3,4-диаминопиридина, способствующего удлинению активации кальциевых каналов.
Мы продолжаем публиковать главы из книги "Паллиативная помощь онкологическим больным" под редакцией Айрин Салмон (начало - см. "СД" №1'2000).
Слабость при онкологическом заболевании
От этого неприятного симптома страдают 64% раковых больных. При онкологическом заболевании в запущенной стадии слабость - самый распространенный симптом.
Сонливость, усталость, вялость, утомление и слабость переносятся каждым пациентом по-разному. В некоторых случаях ситуация может быть неконтролируемой. Однако причины слабости могут поддаваться лечению. Тщательное обследование пациента и оценка ситуации - первый шаг на пути к решению этой проблемы.
Прежде всего, следует выяснить, испытывает ли пациент локальную слабость или общую. Локальная слабость может быть вызвана церебральными неоплазмами (монопарез, гемипарез), компрессией спинного мозга (в основном билатеральной), повреждением плечевого сплетения, рецидивом рака в подмышечной области, повреждением пояснично-крестцового сплетения, латеральным подколенным нервным параличом; а также мускульной слабостью в проксимальной конечности (кортикостероидной миопатией, паранеопластической миопатией и/или невропатией, паранеопластическим полимиозитом и миастеническим синдромом Ламберта-Итона).
Миастенический синдром Ламберта-Итона (аутоиммунный синдром) - это паранеопластическое отклонение нервно-мускульного пути передачи, возникающее у 3% онкологических больных с мелкоклеточным раком легкого и в нескольких единичных случаях у пациентов с другими видами ракового заболевания, как, например, рак груди и лимфома. Среди клинических проявлений синдрома - слабость ног (у 25% пациентов может проявляться и слабость рук), временная диплопия (двоение в глазах), дизартрия, дисфония, дисфагия, сухость во рту, запор.
Общая прогрессирующая слабость может означать, что пациент близок к смерти. Но стоит принять во внимание и другие возможные причины. Причинами общей слабости могут быть анемия, гиперкальциемия, гиперфункция надпочечников, невропатия, миопатия и депрессия. Общая слабость может быть вызвана последствиями хирургического лечения, химиотерапией и лучевой терапией, а также применением медицинских препаратов (диуретиков, гипотензивных препаратов, гипогликемиков), гиперкалиемией, бессонницей, утомлением, болью, одышкой, общим недомоганием, инфекцией, дегидратацией, нарушением питания.
В зависимости от ситуации пациенту должно быть назначено соответствующее лечение.
Сестринский уход за слабым пациентом следует направить на то, чтобы помочь пациенту быть максимально активным в течение дня, что даст ему чувство независимости. Медсестра должна контролировать и оценивать эффективность назначенного лечения, докладывать врачу об изменениях в состоянии пациента, обучать пациента вести правильный образ жизни; оказывать ему поддержку, внушать чувство уверенности в своих силах.
Медсестра должна помогать пациенту в соблюдении правил личной гигиены, наблюдать за состоянием кожи и ротовой полости, чтобы исключить возможные осложнения.
Следует убеждать пациента в необходимости принимать пищу и питье (пища должна быть по возможности высококалорийной), а также помогать ему при приеме пищи, если пациент слишком ослаб. Нельзя оставлять ослабленного пациента без наблюдения при приеме горячей пищи или питья. Необходимо также оказывать ему помощь при посещении туалета, обеспечивая при этом достаточное уединение.
Медсестра должна оказывать пациенту психологическую поддержку, проявлять дружеское участие, чтобы повысить его самоуважение и способствовать проявлению интереса к жизни. Следует воодушевлять пациента, но не принуждать его.
Чувство слабости, неспособность совершать привычные действия могут вызвать у пациента стрессовое состояние. В этом случае помогает спокойное обсуждение создавшейся ситуации. Например, медсестра может сказать больному: "Да, вы сейчас не в состоянии делать многое из того, что могли делать раньше. Но если мы попробуем сделать это вместе или отложим до того момента, когда вы будете чувствовать себя немного лучше, то у нас все получится".
Сестринский уход должен быть направлен на то, чтобы предупредить возможные осложнения или неприятные ощущения, связанные с ограниченной подвижностью пациента. Так, чтобы предотвратить вызывающую болевые ощущения контрактуру, следует проводить массаж конечностей и рекомендовать пациенту пассивные упражнения, а правильно зафиксированное положение слабых конечностей поможет предотвратить повреждение суставов.
Компрессия спинного мозга
Данный симптом появляется у 3% пациентов с запущенным онкологическим заболеванием. При этом более чем 40% случаев компрессии спинного мозга встречаются у пациентов с раком груди, бронхов и простаты, остальные 60% случаев - у пациентов с раком почек, лимфомой, миеломой, саркомой, раком головы и шеи.
Компрессия спинного мозга в 85% случаев бывает вызвана распространением метастаз в тело позвонка или питающую ножку, в 10% - распространением опухоли через межпозвоночное отверстие (особенно при лимфоме), в 4% - интрамедуллярной первичной опухолью.
Чаще всего (в 90% случаев) компрессия спинного мозга приводит к возникновению болевых ощущений, в 75% случаев - к слабости, в половине случаев - к появлению сенсорной недостаточности и в 40% случаев - к нарушениям функции сфинктера.
Появление болевого синдрома обычно происходит за несколько недель или месяцев до появления других симптомов и признаков компрессии спинного мозга. Возникновение болевых ощущений может быть вызвано метастазами в спинной мозг, сдавливанием нервного корешка, компрессией длинного нервного пути спинного мозга.
Наиболее пессимистичный прогноз бывает у пациентов с быстро развивающейся полной параплегией (за 24-36 часов); это почти всегда вызвано инфарктом спинного мозга вследствие давления опухоли и тромбоза позвоночной артерии. Также плохой знак - потеря функции сфинктера. В лучшем положении находятся пациенты с парапарезом.
Основными терапевтическими мерами в случае возникновения компрессии спинного мозга является назначение кортикостероидов, которые позволяют быстро уменьшить околоопухолевое воспаление, и лучевой терапии, которая приводит к уменьшению опухоли, но за достаточно продолжительное время.
Хирургическое вмешательство показано в тех случаях, когда нет улучшений после стероидной и лучевой терапии, когда имеются единичные метастазы в позвоночник или если диагноз под сомнением.
Медицинская сестра при уходе за пациентом с компрессией спинного мозга должна оказывать ему психологическую поддержку, так как пациент, как правило, испытывает страх, беспокойство, подавленное состояние из-за вынужденной зависимости от других людей. Медсестра должна помочь пациенту адаптироваться к новому образу жизни, обеспечить его необходимым оборудованием.
Сестринский уход включает в себя также ряд мер по предотвращению осложнений (пролежни, проблемы с мочевой и пищеварительной системами и др.), обучение пациента приемам самопомощи, а членов его семьи - методам ухода; выбор и выдачу лекарственных препаратов, а также анализ их воздействия на организм больного.
Спутанность сознания
Спутанность сознания - состояние человека, которое характеризуется дезориентацией во времени, пространстве и окружающих его людях, вследствие чего больной запутан, смущен, его мысли беспорядочны, а действия нерешительны. Обычйо это состояние бывает вызвано какими-либо органическими нарушениями, а также может быть следствием сильного эмоционального стресса и различного рода психических и психиатрических отклонений.
При появлении спутанности сознания, прежде всего, необходимо проанализировать причины возникновения подобного состояния пациента.
Среди распространенных причин возникновения спутанности сознания отмечаются болезнь Альцгеймера, церебральный атеросклероз, неоплазмы, биохимические изменения, недостаточное функционирование какого-либо органа, СПИД, множественный склероз, применение определенных лекарственных препаратов, изменение окружающей обстановки, депрессия, утомление, боль, запоры, задержка мочеиспускания, инфицирование, дегидратация, авитаминоз, применение алкоголя или психотропных препаратов, курение.
Причин острой спутанности сознания на терминальной стадии онкологического заболевания достаточно много (см. таблицу). При этом две главные причины (острый и хронический мозговые синдромы) обычно проявляются в комбинации с второстепенными.
Необходимо также внимательно проанализировать историю болезни пациента, получить как можно больше информации от родственников больного. Следует установить, имеются ли у пациента какие-либо повреждения органов чувств, такие как глухота, потеря зрения, были ли в прошлом длительные периоды, когда пациент был не в полном сознании, каково было умственное состояние больного до появления симптома спутанного сознания, происходили ли какие-либо изменения в схеме приема медицинских препаратов. Необходимо также выяснить уровень знания пациента о своем диагнозе, имеются ли у него какие-либо сосудистые или инфекционные заболевания, состояние кишечника и мочевого пузыря, испытывает ли он болевые ощущения и т.д.
При уходе за онкологическим больным со спутанным сознанием следует особое внимание обратить на окружающую его обстановку. Комната такого пациента должна быть тихой и хорошо освещенной, из нее необходимо убрать все предметы, которые могут нарушить его покой. Следует сократить количество персонала, ухаживающего за таким пациентом до минимума, чтобы помочь ему быстрее освоиться и привыкнуть к окружающим его людям. Нужно также попросить кого-то из членов семьи больного остаться и помочь ухаживать за ним (это особенно важно в первую ночь после госпитализации).
К больному с нарушенным процессом мышления необходимо проявлять то же уважение и внимание, что и к остальным пациентам - он заслуживает этого не меньше их. Следует также учитывать, что возникновение спутанности сознания у пациента с тяжелым онкологическим заболеванием может нанести глубокую психологическую травму членам его семьи. Для них, уже смирившихся с мыслью, что близкий им человек умирает, бывает нестерпимо видеть, как он теряет свою личность, перестает быть тем, кого они знали и любили. В этой ситуации им также необходимы внимание и поддержка.
В действиях медсестры, ухаживающей за пациентом со спутанным сознанием, должны присутствовать уверенность и доброта. Ей необходимо использовать все свои знания, весь свой опыт, чтобы найти верную тактику общения с пациентом. Те пациенты, которые раньше занимали позицию лидера в обществе, часто лучше воспринимают информацию и легче идут на контакт, чем те, кто обладает нерешительным характером.
Медсестре следует ориентировать пациента во времени и пространстве, делиться с ним последними новостями, разговаривать, периодически напоминая ему свое имя, постоянно объяснять и комментировать свои действия. Будет полезно, если в комнате пациента будут находиться свежие газеты, часы и календарь. Медсестре следует как можно больше общаться с родственниками больного, чтобы лучше узнать и понять его.
Очень важно вести ежедневные записи наблюдений и оценки состояния пациента, которые должны максимально полно и подробно отражать все, что происходило с ним в течение дня.
Следует постоянно держать под контролем факторы, способные ухудшить ситуацию. Если организм больного обезвожен, ему нужно постоянно пить; следует изъять лекарства, которые оказывают отрицательное влияние на организм пациента, необходимо бороться с инфекцией, если это необходимо (по назначению врача и в зависимости от ситуации), лечить запоры, по возможности исправлять метаболические/биохимические отклонения.
При терминальном возбуждении/активации - редком состоянии, которое иногда предшествует смерти (за несколько дней или часов до нее), когда пациент проявляет нехарактерное для него беспокойство, которое он не может контролировать, так как находится без сознания, введение седативного средства часто бывает единственной возможностью помочь.
Неврологические осложнение при раке Неврологические осложнения системных (то есть возникших за пределами нервной системы) злокачественных новообразований могут быть причиной душевных и физических страданий, ограничения жизнедеятельности, а иногда смерти. Установление диагноза часто вызывает трудности, поскольку различные неврологические расстройства могут иметь сходные симптомы и признаки. Кроме того, дополнительные диагностические трудности могут быть связаны с сопутствующими неврологическими заболеваниями, распространенными среди пациентов пожилого возраста со злокачественными новообразованиями.
Ранняя диагностика и агрессивное лечение могут привести к регрессу неврологических симптомов и значительно улучшить качество жизни пациента. Мы относимся к проблеме неврологических осложнений системных злокачественных новообразований так, как и положено неврологам: сначала выявление пораженной анатомической области или областей (то есть головного мозга, спинного мозга, периферических нервов), затем диагностика с учетом имеющейся симптоматики и использованием результатов соответствующих лабораторных исследований и, наконец, назначение лечения. В рамках этого обзора мы сосредоточили внимание главным образом на тех расстройствах, которые трудно диагностировать, которые требуют консультации невролога, и которые можно эффективно лечить.
Неврологические осложнения при системных (то есть возникших за пределами нервной системы) злокачественных новообразованиях могут быть причиной симптоматики, которая причиняет пациентам дополнительные душевные и физические страдания и в еще большей степени ограничивают жизнедеятельность, чем злокачественное новообразование само по себе, и, если их не лечить, могут привести к летальному исходу. Ранняя диагностика и агрессивное лечение таких осложнений могут привести к регрессу неврологических симптомов и значительно улучшить качество жизни пациента. Однако установить диагноз бывает трудно, поскольку многие неврологические расстройства могут иметь сходные симптомы, и многие виды злокачественных новообразований развиваются у пациентов пожилого возраста, у которых постановку диагноза могут затруднять сопутствующие неврологические заболевания.
Больные с неврологическими осложнениями злокачественных новообразований, как правило, попадают к неврологу в двух случаях: либо у онкологического больного появляется новая неврологическая симптоматика, либо у пациента с неустановленным злокачественным новообразованием развивается неврологическое расстройство, вызванное недиагностированным злокачественным новообразованием. В более ранних обзорах, посвященных неврологическим осложнениям злокачественных новообразований, сначала указывалось неврологическое осложнение и причины его развития, а затем описывались его субъективные и объективные проявления. Однако это вовсе не отражает ситуацию, с которой, как правило, сталкивается врач в своей клинической практике: пациент часто обращается по поводу имеющихся симптомов и отклонений, выявленных при проведении клинических или параклинических исследовании, и задача врача — выявить причину развития симптомов пациента. Соответственно, в данном обзоре наш подход к неврологическим осложнениям злокачественных новообразований будет таким, как и положено в неврологии: сначала мы рассмотрим симптомы и признаки, а затем — их возможные причины. Всеобъемлющее рассмотрение всех неврологических осложнений, встречающихся при злокачественных новообразованиях, не входит в задачи данного обзора — при необходимости можно обратиться к более обширным обзорам (ссылки на рекомендуемую литературу по различным осложнениям приведены в табл. 1).
Осложнения
Примеры
Диагностика
Лечение
Неметастатические осложнения
Прогрессирующая многоочаговая лейкоэнцефалопатия, бактериальные, грибковые, вирусные энцефалиты
Восстановление иммунитета; противомикробные средства
Побочные эффекты лечения
Цисплатиновая нейропатия, стероидная миопатия
Клиническая диагностика, ИПН, ЭМГ
Если это возможно – отмена лекарственного средства
Скрининг сыворотки крови
Коррекция метаболических нарушений
Церебральные инфаркты, церебральные кровоизлияния
ДВ-МРТ; КТ, МРТ (ИВВ)
Рассмотреть вопрос о тромболизисе, антикоагулянтах, хирургическом лечении (при кровоизлиянии в опухоль)
Осложнения, связанные с питанием
Исследование уровня нутриентов в крови
Метастатические осложнения
Хирургическое вмешательство, ОВГМ или СРХ
Эпидуральные компрессии спинного мозга
Хирургическое вмешательство, СРХ или местная ЛТ
Мягкие мозговые оболочки
Очаговые (головной мозг, позвоночник) или диффузные осложнения
Интратекальная химиотерапия, метотрексат в высоких дозах, или местная ЛТ
Периферические нервы и сплетения
Нейролимфаматоз, нейротрофическая меланома
МРТ, ПЭТ, биопсия нервов
Местная ЛТ, химиотерапия*
Гематогенные метастазы (редко)
МРТ, биопсия мышц
Местная ЛТ, химиотерапия
* - хотя водорастворимые химиотерапевтические средства могут проникать в участки головного мозга или нервов там, где из-за опухоли нарушена целостность гематоэнцефалического или гематоневрального барьера, предпочтительно использовать препараты, способные проникать черех неповрежденный барьер.
МРТ – магнитно-резонансная томография.
ДВ-МРТ – диффузионно взвешенная VHN/
ПП – поясничная пункция.
ПЦР – полимеразная цепная реакция.
ИПН – исследование проведения по нерву.
ЭМГ – электромиография.
ИВВ – изображения, взвешенные по восприимчивости.
ИГВВ – иммуноглобулин для внутривенного введения.
ОВГМ – облучение всего головного мозга.
СРХ – стереотаксическая радиохирургия.
ЛТ – лучевая терапия.
ПЭТ – позитронно-эмиссионная томография.
Злокачественные новообразования могут вызывать неврологические осложнения вследствие поражения головного мозга: диффузного (например, делирий или деменция), очагового (например, гемиплегия или афазия) или многоочагового (например, левосторонняя гемиплегия и сужение поля зрения справа).
Делирий — острое изменение когнитивных функций, которое характеризуется спутанностью сознания, дезориентацией, уменьшением объема внимания и нарушениями восприятия, — является распространенным и неспецифическим синдромом, который в стационаре подчас бывает трудно выявить у пациентов, проходящих курс лечения по поводу злокачественного новообразования, и который служит плохим прогностическим признаком. В рамках ретроспективного исследования мы изучили записи консультаций неврологов и заключительные диагнозы у онкологических больных, которые лечились в терапевтических и хирургических отделениях Онкологического центра Мемориальной больницы и Института Слоана — Кеттеринга (Memorial Sloan Kettering Cancer Center — MSKCC) с января по декабрь 2009 г. Невролога вызывали на консультацию к 1008 пациентам. У 175 (17%) больных симптоматика проявлялась в виде новых когнитивных или поведенческих нарушений или же спутанности сознания (то есть делирии). Нет сомнений в том, что эти данные не в полной мере отражают частоту развития неврологических осложнений, поскольку невролога, как правило, не вызывали на консультацию, если причина развития делирия была очевидна (например, сепсис). У 73 (42%) из 175 пациентов с делирием была установлена единственная причина (рис. 1); во всех остальных случаях причин развития делирия было несколько. Причины развития делирия, документированные в MSKCC в 2009 г., были удивительно похожи на причины, которые были зафиксированы в ходе проспективного анализа, проведенного в нашем учреждении в начале 1990 гг.. Такие осложнения, как дегидратация или повышенная температура тела, в отсутствие сепсиса редко являлись причиной развития делирия, однако увеличивали тяжесть симптоматики в обеих когортах при наличии других причин.
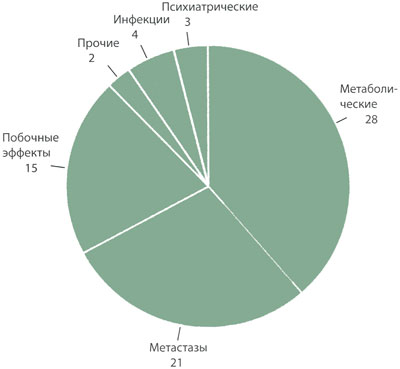
Рисунок 1. Причины развития делирия у больных с системными злокачественными новообразованиями
Результаты ретроспективного изучения медицинской документации всех пациентов, направленных на консультацию к неврологу в Онкологическом центре Мемориальной больницы и Института Слоана – Каттеринга в период с января по декабрь 2009 года. Цифры обозначают количество пациентов
У пациентов с токсическими или метаболическими энцефалопатиями, развившимся по нескольким причинам (например, анемия и гипергликемия), шансы на выздоровление выше, чем у пациентов с делирием, вызванным структурной патологией головного мозга. Делирий имеет две формы: гипоактивную (больной тихий и отстраненный) или гиперактивную (больной возбужден). При форме со сниженной активностью спутанность сознания у больного часто не замечают или принимают ее за депрессию; это расстройство обычно распознают медицинские сестры или родственники. Эпилептические приступы могут быть как симптомом, так и причиной развития делирия (делирий могут индуцировать как бессудорожные эпилептические приступы, так и постиктальные состояния после судорожных приступов).
Диагноз делирия можно установить при помощи краткой оценки психического статуса, которую следует проводить у каждого пациента при госпитализации и при ежедневных обходах пациентов в стационаре. Причину развития делирия можно установить путем тщательного физического осмотра и лабораторного исследования потенциальных метаболических причин, изучения истории лечения больного (как назначенными врачом, так и безрецептурными лекарственными средствами) и диагностической визуализации. Если первоначальный осмотр указывает на деменцию, врачу следует предупредить всех, кто ухаживает за больным, поскольку предшествующая деменция является наиболее распространенным фактором риска развития делирия у пациентов, находящихся в больнице. Пациентам с гипоактивным делирием может помочь лечение метилфенидатом, если причины делирия не установлены и, соответственно, нет специфического лечения.
В отличие от гипоактивного, гиперактивный делирий легко распознается и требует неотложного медикаментозного лечения (обычно при помощи галоперидола); иногда, чтобы избежать повреждений, пациента необходимо фиксировать. Эпилептические приступы, фокальные или генерализованные, могут быть как единственной причиной развития гиперактивного делирия, так и усиливать действие других этиологических факторов его развития. Эпилептические приступы особенно распространены у пациентов с метастазами в головной мозг. В исследовании 470 больных с метастазами в головной мозг эпилептические приступы при поступлении либо в течение заболевания были зарегистрированы у 113 (24%) пациентов. Самой высокой вероятность развития эпилептических приступов была у пациентов с меланомой (67%; n=12), но у пациентов, страдающих раком легкого (29%; n=41), злокачественными опухолями желудочно-кишечного тракта (ЖКТ) (21%; n=13) и раком молочной железы (16%; n=17), частота развития эпилептических приступов также была высокой по сравнению с пациентами со злокачественными новообразованиями без первичного или метастатического поражения головного мозга (4%; n=273). Если у пациента развиваются эпилептические приступы, следует назначить антиэпилептические препараты (АЭП); при выборе АЭП необходимо соблюдать осторожность, поскольку они имеют побочные эффекты, а многие из них могут взаимодействовать со средствами для химиотерапии и другими лекарственными средствами. Мы рекомендуем начинать лечение с леветирацетама, поскольку он не взаимодействует с лекарственными средствами для химиотерапии; если хорошего контроля приступов достичь не удается, мы рекомендуем добавить вальпроат. Профилактическое назначение АЭП не всегда позволяет предотвратить развитие эпилептических приступов, даже если концентрация лекарственного средства находится в терапевтическом диапазоне. Поскольку профилактика некоторыми АЭП неэффективна и потенциально может быть причиной развития когнитивных нарушений и других серьезных побочных эффектов (например, синдром Стивенса — Джонсона), назначать ее для предотвращения эпилептических приступов не следует. Бессудорожный эпилептический статус следует заподозрить у каждого пациента, находящегося в сопоре или коме. Авторы исследования пациентов многопрофильной больницы пришли к заключению, что 8% (n=19) пациентов в коматозном состоянии без клинических признаков эпилептической активности находились в бессудорожном эпилептическом статусе. Данные MSKCC указывают на примерно такую же частоту развития бессудорож ного эпилептического статуса у пациентов со злокачественными новообразованиями. При наблюдении за некоторыми больными можно заметить минимальную судорожную активность в области глаз, лица или кистей, но движения едва различимы; могут иметь место легкие миоклонические судороги. Однако у многих: пациентов какие-либо признаки эпилептической активности отсутствуют, наблюдается только сопор или кома. Отсутствие судорожной активности не всегда означает отсутствие эпилептических приступов; диагноз обычно помогает поставить электроэнцефалография; однако окончательный диагноз устанавливается только если пациент приходит в сознание после лечения с помощью антиконвульсантов. Средства для химиотерапии и антибиотики могут вызывать бессудорожный эпилептический статус.
Этиология делирия обычно многофакторна. Однако в тех случаях, когда делирий вызван единственной причиной, наиболее частой являются метаболические расстройства (особенно в результате лекарственной интоксикации) и ранее не диагностированные метастазы в головной мозг (см. рис. 1). Даже в тех случаях, когда причин несколько, коррекция одного отклонения обычно приводит к регрессу делирия. В связи с этим, даже если имеется очевидная причина (например, метастазы в головном мозге), стоит рассмотреть возможность и других отклонений (например, действия седативных средств или наличия метаболических расстройств). Во всех случаях, когда это возможно, следует отменить седативные и другие лекарственные средства, которые могут вызывать делирий.
Септическая энцефалопатия часто является единственной причиной развития делирия и очень часто служит одним из факторов у пациентов с полифакториальным делирием. Делирий может предшествовать повышению температуры тела или быть осложнением сепсиса, не приводя при этом к повышению температуры. Важным фактором может быть повреждение гематоэнцефалического барьера (ГЭБ), который в норме не позволяет нейротоксичным веществам проникать в головной мозг; прочие факторы включают воспаление, апоптоз и активацию эндотелия. Лечение антибиотиками обычно помогает решить эту проблему.
К редким инфекционным причинам развития делирия у пациентов со злокачественными новообразованиями (особенно в случае иммуносупрессии) относятся энцефалит, вызванный вирусом простого герпеса, и менингиты или менингоэнцефалиты грибковой (например, Cryptococcus spp. или Aspergillus spp.) или бактериальной (например, Nocardia spp. или Listeria spp.) этиологии. Поясничная пункция и анализ цереброспинальной жидкости (ЦСЖ) методом полимеразной цепной реакции обычно позволяют установить диагноз.
У некоторых пациентов с метастазами в головной мозг или мягкие мозговые оболочки, особенно в случае множественных мелких метастазов или диффузного поражения коры, наблюдается делирий без очаговых симптомов. Согласно результатам нашего исследования пациентов, которые проходили лечение в MSKCC, метастазы были единственной причиной развития делирия у 21 из 73 больных с единственной причиной развития делирия, и одной из причин у 32 из 175 больных с несколькими причинами развития делирия. Магнитно-резонансная томография (МРТ) головного мозга с контрастным усилением при помощи гадолиния позволяет выявить метастазы размером 1 мм. Метастазы в головной мозг вызывают симптомы за счет, как минимум, двух механизмов: они могут непосредственно повреждать нервную ткань, провоцируя появление очаговых симптомов, таких как гемипарез, афазия или атаксия, или же способствовать повышению внутричерепного давления, что приводит к развитию общемозговой симптоматики. Поскольку у большинства пациентов с метастазами в головном мозге имеются очаговые симптомы, лечение таких метастазов будет обсуждаться в разделе, посвященном лечению очаговой энцефалопатии.
Причиной повышения внутричерепного давления могут быть объемные образования с окружающим отеком (например, метастазы или внутримозговые кровоизлияния), патологические изменения, вызывающие обструкцию ликворных путей и гидроцефалию (например, метастазы в мягкие мозговые оболочки), или генерализованный отек головного мозга как осложнение метаболических расстройств (например, гипонатриемии). О повышении внутричерепного давления свидетельствуют головная боль, тошнота и рвота. Согласно нашему опыту отек диска зрительного нерва встречается редко. Метаболические расстройства, сосудистые расстройства и инфекции могут вызывать стойкие повреждения головного мозга или способствовать выявлению существовавшей ранее, но недиагностированной легкой деменции. Выбор лечения повышенного внутричерепного давления зависит от причины развития такого давления. Объемные образования можно лечить хирургическим путем. Часто при отеке головного мозга эффективны кортикостероиды. В редких случаях, когда в результате отека или объемного воздействия развивается вклинение, может возникнуть необходимость в экстренном введении гиперосмолярных растворов, прежде чем станет возможно проведение радикального хирургического вмешательства. Для лечения обструкции ликворных путей обычно требуется шунтирование. Высокое внутричерепное давление может осложнять лечение опухолей мягких мозговых оболочек, не вызывая значительного расширения желудочков; при повышенном внутричерепном давлении обычно помогает шунтирование.
В связи с тем, что при злокачественных новообразованиях часто проводятся длительные и сложные операции, требующие многочасовой анестезии, которая может увеличивать риск развития метаболических и других нарушений, в послеоперационный период нередко диагностируют делирий, который для врача может стать одним из самых ярко выраженных и пугающих осложнений. Расстройство обычно дебютирует в первые 48 ч после операции, по прошествии светлого послеоперационного промежутка. Клинические проявления варьируют от легких когнитивных нарушений, которые часто остаются нераспознанными, до острого гиперактивного делирия, который может стать причиной физических повреждений. При выраженном возбуждении пациента рекомендуется применение несколько лекарственных средств. Средством выбора является галоперидол. У пациентов, которые длительно злоупотребляли алкоголем и прекратили пить лишь накануне операции по поводу злокачественного новообразования, после операции может развиться белая горячка (delirium tremens); у таких пациентов выраженность симптомов уменьшается после введения бензодиазепинов, таких как лоразепам.
За исключением ифосфамида, выраженный делирий как осложнение химиотерапии встречается редко (табл. 2). Ифосфамид вызывает энцефалопатию приблизительно у 12% пациентов; токсическим метаболитом ифосфамида считается хлорацетальдегид. Для профилактики и лечения развившейся энцефалопатии используют метилтиониния хлорид (метиленовый синий). Также может быть эффективным внутривенное введение тиамина. Даже без лечения делирий (вызванный введением ифосфамида) обычно проходит за несколько дней.
Тип когнитивных нарушений
Время начала дополнительные симптомы
Читайте также:

