Неороговевающий плоскоклеточный рак in situ
Патанатомия дала название раку, так как на срезе опухоль напоминала клешни рака. Эпидермоидный плоскоклеточный рак шейки матки – это распространённое онкологическое заболевание репродуктивной системы женщины, представляющее собой появление злокачественных новообразований, основа которых многослойный клеточный эпителий шейки матки. Плоский (плоскостной) эпителий – основной вид ткани в шейке матки.
В случае несвоевременного выявления патологии высок риск смертности пациентки. Среди выявленных случаев онкологии шейки матки плоскоклеточная карцинома составляет 95%. Международная классификация болезней (МКБ-10) предоставила код C53 для данного заболевания.
Особенности патологии
Указанный вид онкологической патологии зарождается в шейке матки, а не в самой полости органа. Шейка выполняет роль фильтра, который препятствует попаданию внутрь полости матки опасных микроэлементов, участвует в менструации, вычищая полость матки. Переход шейки матки в непосредственную полость называется цервикальный канал. Сама шейка при малых размерах условно делится на два отдела. Одна треть шейки входит во влагалищный канал, две трети относятся к матке.
Онкология представляет перерождение клеток поверхностных тканей и межклеточный интервал, которые должны покрывать шейку матки. Эта часть матки выполняет роль защитника, оберегая полость детородного органа от воздействия негативных факторов внешней среды. Полноценная функциональность особенно важна в период беременности. При наличии онкологического процесса полноценная функциональность невозможна по объективным причинам.
Особая опасность болезни заключена в сложности проведения диагностики. Сложность связана с малыми размерами шейки матки. При начальных этапах развития онкологию может поставить только гинеколог при личном осмотре. В случае попадания женщины в группу риска или определения у себя симптоматики, свойственной ранним этапам развития опухолевого процесса, необходимо своевременно обратиться к врачу для прохождения медицинского осмотра и диагностирования пострадавшего органа.
Факторы, влияющие на возникновение онкологического процесса
Как и в случае с иными видами онкологической болезни, рак шейки матки не имеет триггерной причины возникновения. Для перерождения изначально здоровых клеток в атипичную форму требуется определённое сочетание негативных факторов, к которым приводит неправильный образ жизни женщины или объективные обстоятельства жизненного процесса. При сочетании описанных ниже воздействий вероятно возникновение рака.
К таковым факторам относятся:
- Возраст старше 40 лет (фактор основан на статистических показателях среди пациенток).
- Употребление алкогольных напитков и курение табака в неограниченном количестве.
- Хронические заболевания половой системы и матки, в частности, не вылеченные вовремя.
- Употребление наркотических препаратов.
- Ослабленный иммунитет.
- Отсутствие постоянного полового партнёра, а также их хаотичная смена. Отмечен повышенный риск возникновения опухоли, если были контакты с более чем 8 разными мужчинами.
- Несоблюдение гигиены половых органов.
- Прерывание беременности (аборты).
- Выкидыши.
- Начало половой жизни до наступления возраста 16 лет. При этом факторе возникает нагрузка на незрелые ткани половой системы подростка, что повышает риск мутационного перерождения клеток.
- Вирус папилломы человека (ВПЧ) – вирусное заболевание, которое считается основным триггерным фактором, влияющим на возникновение онкологического процесса (эпителиальный рак) в репродуктивной системе женщины. Передается в момент полового контакта.
- Иные венерические заболевания.
- Приём оральных контрацептивов гормонального свойства. При длительном употреблении этих фармакологических средств нарушается гормональный фон в организме женщины, что приводит к сбоям и нарушениям работы клеток внутренних органов. Может спровоцировать образование опухоли внутри шейки матки.
- Постоянные, не контролируемые медиками диеты и голодания. Вызывают недополучение организмом питательных веществ, витаминов и микроэлементов, в результате появляется риск получения повреждения от повышенных свободных радикалов. Клетка органов репродуктивной системы женщины их впитывает и происходит мутация.

Все перечисленные факторы считаются онкогенными и способны спровоцировать развитие онкологической патологии в шейке матки женщины. Для своевременного обнаружения вероятной патологии рекомендовано регулярно посещать врача для проведения диагностических мероприятий. В случае опухолей раннее выявление болезни – залог выздоровления. При первых стадиях онкология излечивается полностью, сохраняется функциональность половой системы женщины. В случае с поздними стадиями усугубляется риск тяжёлых последствий для здоровья женщины вплоть до летального исхода. Важно следить за собственным здоровьем, знать вероятную симптоматику патологии и при её возникновении обращаться к специалистам.
Симптоматика плоскоклеточного рака шейки матки
Опасны бессимптомные проявления начальных стадий развития новообразования. Первые симптомы появляются при увеличении опухоли в размерах и переходе на поздние стадии. При этом нарушается работа органов интимной сферы. Отмечается появление симптомов:
- Болевые ощущения. Интенсивность и характер боли зависит от стадии онкологического процесса. При ранних стадиях боль не сильная и периодичная. При переходе процесса в поздние стадии интенсивность нарастает, и боль приобретает постоянно выраженный характер.
- Появление отёков в ногах и гениталиях. Происходит в результате распространения метастазов по организму через лимфатические узлы и кровеносную систему. В результате этого процесса ухудшается отток жидкости от поражённых онкологией органов. В результате происходит отёк (медицинский термин – диссеминация).
- Гнойные и кровяные выделения из области гениталий. При этом не имеет значения скорость и объёмы выделений. Они могут сопровождаться резким запахом.
- Синдром хронической усталости. Женщина не испытывает бодрости даже после продолжительного по времени отдыха.
- Потеря аппетита. Больная заставляет себя употреблять пищу, не испытывая голода.
- Повышенная температура в течение длительного времени без присутствия иной симптоматики простудно-вирусных патологий. Температура субфебрильная (в пределах 37,1-38 градусов по Цельсию). Возможны проявления субфебрильной лихорадки (озноб).

При появлении представленной симптоматики, как в отдельности единичных симптомов, так и в совокупном влиянии на организм имеет смысл пройти медицинскую диагностику для того, чтобы убедиться в отсутствии онкологии шейки матки.
Характеристика патологии по стадиям развития
Любой злокачественный онкологический процесс состоит из 4-х стадий развития. Каждый из этапов развития имеет чёткую характеристику и отличительные черты от предыдущих стадий размерами опухоли и вероятностью метастазирования организма. Первый этап наиболее восприимчив к лечению, последний неизлечим.
Переходный этап мутации клеток от здоровых к атипичным носит название интраэпителиальной неоплазии. При этом отсутствует сформированное новообразование, а изменившиеся клетки выстилают поверхностный слой ткани.
G1. Первая стадия онкологического процесса начинается с момента разрастания атипичных клеток и консолидации в онкологический очаг (опухоль) размерами, не превышающими 4 сантиметров. Происходит поражение слизистой оболочки шейки матки – опухоль разрастается и проникает вглубь повреждённой ткани. Однако за границы цервикального канала не выходит. Отсутствуют признаки метастазирования.
На первой стадии при проведении своевременных лечебных процедур вероятность полного излечения составляет 95%. При этом возможно сохранить репродуктивные функции женщины.
G2. На второй стадии происходит распространение онкологического процесса внутрь полости матки. Страдает внутренний эпителий маточного тела (основной репродуктивный орган), но при этом не затрагиваются ткани влагалища и органов малого таза. Метастазирование организма не происходит. Лимфатические узлы не повреждены.
Но при распространении онкологического процесса, характерного для второй стадии, вероятность выживаемости в долгосрочной перспективе и сохранения здоровья сокращается до 75%.
G3. Опухоль демонстрирует значительный рост в размере. Появляются первые метастазы в лимфатической системе местных органов. Начинается поражение тканей влагалища и органов малого таза, мочеполовой системы женщины.
Прогноз выживаемости и излечения от недуга сокращается до уровня в 35%.
G4. При запущенной форме карциномы шейки матки начинают формироваться метастазы в отдалённых и ближних органах, повреждены ткани влагалища и органов малого таза. Распространение метастазов вызывает полиорганную недостаточность, в том числе дисфункцию жизненно важных органов человеческого организма. Метастазы проникают в:
- печень;
- почки;
- лёгкие;
- сердце;
- головной мозг.
В зависимости от локализации метастазов развивается сопутствующая патология, относящаяся к повреждённому метастазами органу.
Происходит распад опухоли, пациентка начинает наблюдать признаки общей интоксикации организма. Появляются такие симптомы, как повышение температуры, тошнота, рвота. Происходит дисфункция центральной нервной системы.
Прогноз выживаемости при терминальной стадии составляет 5%.
Классификация видов плоскоклеточной карциномы шейки матки
Классификация зависит от степени дифференциации патологии. В медицинской практике могут встречаться виды:

- Высокодифференцированный рак (карцинома) – тип рака, при котором атипичность клетки минимальна.
- Умереннодифференцированный рак – представляет собой промежуточный этап между высоко дифференцируемой карциномой и низко дифференцируемой. При этом возникает ситуация, когда сложно установить первоначальное место очага патологии в связи с тем, что наблюдается различная клеточная структура.
- Низкодифференцированный рак – различие между здоровой и атипичной клеткой наблюдаются на тканевом и клеточном уровнях. При формировании онкологии по низкодифференцированному виду можно делать самый худший прогноз выживаемости для пациента.
Применяют классификацию видов:
- Плоскоклеточный ороговевающий рак шейки матки – при этом виде низкодифференцированной карциномы наблюдается повышенная агрессивность по отношению к организму пациентки. Скопление очагов атипичных клеток развивается с тенденцией к ороговению клеток эпителия, расположенного под ним.
- Плоскоклеточный неороговевающий рак шейки матки – меньшая агрессивность. Эпителий под очагами не переживает этап с ороговением. Развитие происходит без ороговения эпителия.
Для плоскоклеточного рака шейки матки характерны две формы:
- Инвазивный рак. Форма сопровождается острым воспалительным процессом при проникновении новообразования через стенки шейки матки в полость органа, прилегающую ткань.
- Неинвазивная форма рака – опухоль не покидает пределы шейки матки пациентки.
- Микроинвазивный.
Проведение диагностики заболевания
Современные диагностические методы позволяют установить наличие патологического процесса онкологического характера на ранних этапах развития патологии. Диагностика для определения онкологии включает следующие методы:
- Анализ крови (общий и биохимический). Одновременно производится исследование крови на наличие в ней соответствующих онкомаркеров.
- Гинекологический осмотр. Соответствующе изменяется внешний вид эпителия шейки матки, и вероятные следы кровоподтеков укажут гинекологу на наличие патологических процессов, в том числе и онкологии.
- Кольпоскопия. Визуальный осмотр шейки матки с помощью специального оптического прибора, позволяющего детально рассмотреть эпителий внутри шейки матки.
- Биопсия. Осуществляется забор биоматериала ткани для проведения дальнейшего гистологического исследования, которое укажет на наличие атипичных клеток в образцах и подтвердит или опровергнет раковую природу новообразования.
- Исследование по Папаниколау – забор биоматериала ведётся с помощью специального гинекологического шпателя. Собранный биоматериал отправляют на гистологический анализ длительностью 7 дней.
- Гистология – лабораторное исследование злокачественности клеток. Выявляется цитологическая картина патологии.
Другие виды диагностических исследований включают пробы Шиллера и Хробака. Проба Шиллера предполагает использование раствора, выделяющего здоровые клетки эпителия. В случае наличия онкологии цвет останется прежним.
Проба Хробака предполагает механическое давление на сомнительный участок ткани. Появление крови будет свидетельствовать о наличии патологического процесса. Также в диагностике принимают участие микропрепарат и макропрепарат, суть которых в подсвечивании заражённого эпителия.
Лечение плоскоклеточного рака шейки матки
Методы лечения напрямую зависят от стадии заболевания, распространённости метастазов, сопутствующих онкологии патологических явлений, общего состояния здоровья, возраста пациента.
При переходном этапе болезни применяются различные методы неинвазивной или мало инвазивной терапии. Итоговый вариант лечения назначается лечащим врачом. Основная задача состоит в сохранении функциональности репродуктивной системы женщины и в избавлении от всех онкологических очагов. К таковым методам можно отнести:
- Термальное воздействие холодом (криотерапия).
- Конизация повреждённой шейки репродуктивного органа женщины.
- Иные методы по усмотрению врача.
При первой стадии онкологического процесса производится хирургическое вмешательство. Осуществляется резекция матки и лимфатических узлов вокруг очага. Эта операция называется гистерэктомией. После проведённой операции, во время которой будут удалены основные очаги возникновения онкологического процесса, назначается курс радиотерапии. Цель радиационного воздействия заключается в окончательной остановке деления клеток атипичного характера.
Вторая стадия рака характеризуется распространением онкологического процесса в полость матки. С целью уменьшения скорости распространения атипичных клеток с учётом вероятности полного излечения от рака неинвазивными методами применяется радиотерапия. Хирургическое вмешательство осуществляется в соответствии с индивидуальными показаниями в рамках конкретного лечения.
На третьей стадии применяется лучевая терапия. Основной вид лечения – срочная операция. С учётом общей статистики выживаемости при третьей стадии рака речь о сохранении репродуктивных свойств не ведется. С таким диагнозом живут не более 5 лет.
Лечение при терминальной стадии включает любые показанные меры:
- хирургическое вмешательство;
- радиотерапия;
- химиотерапия.
При этом выделяется чётко поставленная задача перечисленных методик – продление жизни женщины. Задача вылечить не стоит. Выживаемость ниже 3%.

Раком in situ (cancer,carcinoma, cr, ca in situ) называют начальную стадию развития злокачественной опухоли (карциномы), при которой патологический процесс ограничен поверхностным эпителием и не проникает вглубь тканей через целостную базальную мембрану.
Карциному in situ считают интраэпителиальным раком, когда явления атипии происходят только в эпителиальном пласте, то есть не происходит инвазии (врастания) в подлежащую строму. Интраэпителиальная карцинома растет крайне медленно. Считается, что это происходит потому, что клетки размножаются и гибнут в таком очаге с примерно одинаковой скоростью, что не позволяет опухоли набрать клеточную массу за короткий промежуток времени.

Карцинома in situ не имеет клинических проявлений. Будучи ограниченной поверхностным слоем ткани, она не вызывает боли или дискомфорта, а отсутствие сосудов предопределяет невозможность гематогенного или лимфогенного метастазирования.
Интраэпителиальный рак может находиться в таком латентном состоянии много лет и часто выявляется случайно, при профосмотре или обследовании в связи с другой патологией. Единственным способом достоверно определить его наличие считается биопсия, хотя и гистологическое исследование даже большого числа срезов в некоторых случаях не позволяет полностью исключить возможность начавшейся инвазии карциномы in situ.
Понятие рака in situ чаще применяется для неопластических очагов, расположенных в многослойном покровном эпителии, половых, мочевыводящих путях, предстательной и молочной железе. Для железистых органов, таких как желудок или эндометрий, используются другие термины — ранний рак, атипическая гиперплазия.
Карциному in situ можно считать одним из самых благоприятных вариантов злокачественного роста. Такая стадия заболевания способна самостоятельно или под действием лечения регрессировать, и выживаемость будет 100%.
Причины рака in situ
Точную причину возникновения рака in situ указать невозможно хотя бы потому, что такая опухоль растет не в строго определенном органе или ткани, а случайное обнаружение и бессимптомное течение затрудняют оценку конкретных патогенных факторов.
Как и любой другой рак, интраэпителиальная карцинома провоцируется экзогенными и эндогенными причинами. Среди экзогенных — канцерогены бытовые, пищевые и производственные, курение, вирусные инфекции, ионизирующее излучение. Такой механизм реализуется в покровном эпителии, выстилке ротовой полости, слизистой шейки матки. Так, вирус папилломы человека в короткий срок может вызвать тяжелую дисплазию и преинвазивную карциному в покровном эпителии шейки матки, курение — лейкоплакию и рак in situ в ротовой полости и на губах.
К эндогенным факторам можно отнести спонтанные мутации, которые происходят в любом организме, нарушения гормонального фона, наследственную предрасположенность. Если мутировавшая клетка своевременно не удаляется, а начинает размножаться, то вполне закономерно появление клона атипичных элементов.
Разновидности рака in situ
Рак шейки матки in situ называют преинвазивной стадией опухоли, которая чаще всего развивается в месте соприкосновения многослойного плоского и призматического эндоцервикального эпителия в области наружного маточного зева. Такая особенность локализации вызвана повышенной пролиферативной активностью клеток этой области, которые интенсивно делятся, а делящиеся клетки очень чувствительны к любым неблагоприятным воздействиям, в том числе — канцерогенным.
Среди пациенток с неинвазивным раком шейки матки преобладают женщины молодого возраста, которые в среднем младше больных инвазивными формами на 8-10 лет. Эта стадия может остаться незамеченной, если женщина не проходит ежегодные осмотры у гинеколога, но при неблагоприятном стечении обстоятельств через определенное количество лет все же будет диагностирован рак шейки матки.
Опухоль in situ в переходной зоне шейки матки может представлять собой несколько очагов, распространяясь и на наружную, влагалищную, часть, и на эндоцервикальный эпителий. Вокруг таких участков отмечается дисплазия разной степени выраженности и протяженности, поэтому при диагностике важно взять биопсию из обоих отделов шейки матки.

В зависимости от гистологического строения и источника развития выделяют несколько разновидностей преинвазивного рака шейки матки:
- Плоскоклеточный рак in situ;
- Резервно-клеточный;
- Аденокарцинома in situ.
Источником плоскоклеточного интраэпителиального рака является покровный слой влагалищной части шейки матки, который и представлен собственно многослойным плоским эпителием. Рак in situ этой локализации практически не отличается от тяжелой дисплазии, обладая теми же диагностическими критериями:
- Нарушение стратификации эпителия, каждый слой которого должен состоять из определенного вида клеток;
- Нарушение вертикальной анизоморфности, при которой цитологически резервный слой отличается от поверхностных клеток;
- Выраженная цитологическая и ядерная атипия, полиморфность или однообразие строения клеток (признак снижения дифференцировки ткани);
- Множество митозов (ядерных и клеточных делений), в том числе — патологических;
- Поражение всей толщи эпителия.
Плоскоклеточный рак in situ может иметь разную способность к выработке рогового вещества, что позволяет говорить о раке с тенденцией к ороговению, неороговевающей и недифференцированной формах. Решающим моментом при диагностике интраэпителиальной карциномы считается распространение явлений атипии на всю толщину эпителия, от базального слоя до покровного, и отсутствие проникновения рака сквозь базальную мембрану.

Тяжелая дисплазия в ряде случаев отождествляется с неинвазивной карциномой, поскольку дифференциальный диагноз представляет множество трудностей. Дело не только в общих цитологических критериях, но и в отсутствии обоснованного четкого алгоритма, который позволяет разграничить эти понятия.
В случае диагностики тяжелой дисплазии шейки матки женщина должна быть готова к тому, что консультация другого врача-гинеколога или онколога может изменить диагноз на преинвазивную карциному, но паниковать при этом не нужно, ведь оба состояния при своевременном обнаружении имеют благоприятный прогноз.
Резервно-клеточный рак берет свое начало из резервных клеток эндоцервикального железистого эпителия или таких же клеток в очагах псевдоэрозии влагалищной части шейки матки. Если резервные клетки дифференцируются в сторону плоского эпителия, то морфологически такой рак in situ будет сходен с плоскоклеточной карциномой. В других случаях он может состоять из мелких веретеновидных клеток, которые иногда приобретают способность к слизеобразованию.
Аденокарцинома in situ встречается крайне редко, образуясь из эндоцервикального поверхностного эпителия, желез шеечного канала, полипов или очагов аденоматоза. Клетки его активно делятся, округлой или вытянутой формы, имеют большие темные ядра с признаками атипии, встречаются митозы, слизеобразование. Базальная мембрана целостная и обязательно сохранена во всех исследованных срезах, иначе диагноз неинвазивного рака будет неправомочным.
При карциноме in situ в шейке матки происходят изменения в подлежащем слое — воспалительная инфильтрация лимфоцитами и гистиоцитами, плазмоцитами и тучными клетками, дистрофические изменения соединительнотканной стромы, отек, что отражает состояние хронического цервицита.
Наличие в биопсийном материале отделившихся пластов эпителия с признаками тяжелой дисплазии, которые окружены тонкой базальной мембраной, в большой степени свидетельствует о карциноме, так как сопутствующий отек и воспаление в подлежащей строме провоцируют отделение дисплазированного эпителия. Такая картина даже при отсутствии подлежащей соединительнотканной стромы в биопсии может быть основанием для диагноза рака in situ, а не тяжелой дисплазии.

Опухоль in situ встречается в молочной железе, причем, по некоторым данным, на ее долю приходится до 40% выявленных карцином этой локализации. В зависимости от расположения внутри железы карцинома бывает дольковой и протоковой. Неинвазивный рак растет из эпителия млечных протоков.
Протоковый рак молочной железы in situ ограничен протоком и не покидает его пределов. Он не контактирует со здоровой железистой паренхимой и не угрожает жизни, однако создает предпосылки для роста инвазивной опухоли. По статистике, более половины протоковых раков перерастают в инвазивную форму в ближайшее десятилетие после их обнаружения.
В последнее время число протоковых карцином in situ возросло не только из-за увеличившейся средней продолжительности жизни, но и во многом благодаря широкому внедрению в диагностические алгоритмы маммографии, которая используется в качестве скринингового метода у женщин зрелого и пожилого возраста. Маммография достаточно чувствительна для выявления рака in situ.
Риск протокового рака молочной железы in situ увеличивается с возрастом женщины, при наличии неблагоприятного семейного анамнеза, когда близкие кровные родственницы страдали карциномами молочной железы, а также в случае диспластических и гиперпластических изменений в груди. Существенную роль играют генетические мутации в генах BRCA, длительная гормонотерапия, поздняя первая беременность и отсутствие лактации.
Еще одной возможной разновидностью интраэпителиального рака некоторые исследователи считают меланому, хотя сама по себе опухоль не является эпителиальной и раком называется, при всей ее злокачественности, лишь условно.
В прогнозе меланомы большое значение имеет выделение фаз опухоли, одной из которых является интраэпителиальная карцинома. Это первая стадия роста неоплазии, которая включает собственно меланому in situ и микроинвазивную опухоль.
Меланома in situ образуется за счет клеток, которые проникли в два самых нижних слоя многослойного плоского эпителия и распространяются там горизонтально. Клинически такая опухоль выражается в медленном радиальном росте, очаг несимметричен, имеет неровные очертания или состоит из нескольких небольших очажков.

Меланома в стадии интраэпителиального роста может иметь окраску от светло-коричневой до бежевой или почти черной. При присоединении воспаления в подлежащей ткани кожа начинает шелушиться, краснеет. Обычно размеры опухоли превышают 5-6 мм, достигая 1 см и более.
Значительные трудности представляет собой разграничение меланомы in situ и микроинвазивной стадии. Косвенным признаком начавшейся инвазии в дерму может стать возвышение опухоли над уровнем кожи. Не глядя на наличие инвазии, считается, что микроинвазивная и неинвазивная формы меланомы не дают метастазов и рецидивов при своевременном и радикальном иссечении.
Интраэпителиальная меланома гистологически ограничена эпидермисом, не выходит за пределы его базальной мембраны и не прорастает в сосуды, а клетки опухоли расположены в базальном и шиповатом слоях кожи. В подлежащей ткани нередко обнаруживается обильный лимфоидно-клеточный инфильтрат, который говорит в пользу начавшейся микроинвазии.
Интраэпителиальная меланома может протекать бессимптомно, регрессировать самостоятельно без лечения или же активизироваться и превращаться в инвазивную опухоль. Единственным достоверным способом диагностики формы роста меланомы считается биопсия с исследованием многих срезов ткани.
Неинвазивная карцинома in situ — самая благоприятная стадия рака любой локализации, так как она не сопровождается внедрением опухоли вглубь тканей, метастазированием и всеми последствиями рака в широком понимании слова. Вместе с тем, диагностировать ее не так-то просто из-за бессимптомности и малых размеров. В этой ситуации помогают скрининговые программы, целенаправленное обследование пациентов групп риска и применение современных лабораторных методов — иммуногистохимия, молекулярная генетика, гибридизация in situ.
Из группы рака шейки матки выделяют так называемую преинвазивную форму, или рак in situ.
Рак in situ (преинвазивный рак, рак нулевой стадии, поверхностный рак, начальный рак, латентный рак, потенциальный рак, внутриэпителиальная покровная эпителиома и др.) возникает чаще всего в области стыка многослойного плоского и призматического эпителия, который получил название трансформационной зоны. В этой зоне отмечают повышенную митотическую активность клеток эпителия и чувствительность к различным канцерогенным факторам. Средний возраст больных раком in situ по сравнению с возрастом больных инвазивным раком меньше на 8—10 лет.
Рак in situ нередко развивается мультицентрично, захватывая экто- и эндоцервикс. По краю очагов рака in situ обнаруживают зоны с разной степенью выраженности диспластических изменений эпителия. Протяженность очагов дисплазии и рака in situ у разных больных неодинакова. При наличии рака in situ в эндоцервиксе дисплазия может отмечаться во влагалищной части и наоборот. В связи с этим необходимо гистологическое исследование не только материала, взятого из эктоцервикса, но и соскоба из канала шейки матки. В канале шейки матки рак in situ может захватывать только покровный эпителий или сочетаться с одновременным поражением желез слизистой оболочки. В более редких случаях очаги рака обнаруживают только в области желез.
Различают плоскоклеточный и резервногенный рак in situ. В литературе описаны также отдельные случаи железистого рака in situ.
Плоскоклеточный рак in situ в основном обнаруживают во влагалищной части шейки матки, источником его является многослойный плоский эпителий. При этом нарушена вертикальная анизоморфность многослойного плоского эпителия, но степень нарушения неодинакова. В некоторых случаях отмечают тенденцию к ороговению отдельных клеток или группы клеток. Поэтому делают попытку выделить плоскоклеточный рак in situ со склонностью к ороговению, неороговевающие и низкодифференцированные его варианты. Однако независимо от варианта для рака in situ характерны выраженный клеточный и ядерный полиморфизм и атипия, появление митотически делящихся клеток на разных уровнях пласта, значительное число патологических митозов.
Резервногенный рак in situ, источником которого являются резервные клетки призматического эпителия, развивается в эндоцервиксе и в очагах эндоцервикоза эктоцервикса. По структуре он неоднороден. Часто такой рак in situ не отличается от плоскоклеточных форм, так как возникает в метаплазированном многослойном плоском эпителии. Вместе с тем он имеет и свои особенности. Часто состоит из мелких веретенообразных клеток. последние нередко складываются в пучки, образуя завитки, что говорит о нарушении ориентации клетки по отношению к базальной мембране. Ядра клеток вытянутые, палочковидные, гиперхромные. Так же как и в плоскоклеточных формах, имеются митозы, в том числе и патологические. Иногда в цитоплазме клеток можно обнаружить слизь.
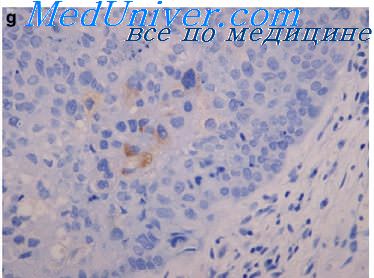
Железистый рак in situ возникает чрезвычайно редко, преимущественно в эндоцервиксе, иногда на фоне аденоматоза. Характеризуется появлением в одной или группе желез атипического призматического эпителия. Последний располагается в 1 —2 ряда, образуя многоядерные и криброзные структуры. Границы клеток четкие, форма их округлая, вытянутая. Ядра крупные, гиперхромные, иногда уродливые. Имеются митотически делящиеся клетки. В цитоплазме некоторых клеток выявляют слизь.
Независимо от формы рака in situ базальная мембрана всегда сохранена. В подлежащей соединительной ткани отмечают лимфогистиоцитарные инфильтраты с примесью плазматических и тучных клеток, деструкция коллагеновых и эластических волокон.
Различают III степени выраженности CIN. При CIN I—недифференцированные клетки занимают 1/3 толщи эпителиального пласта, что соответствует слабо выраженной дисплазии; при CIN II- изменения захватывают 2/з эпителиального пласта, что соответствует умеренно выраженной дисплазии; при CIN III — весь или почти весь эпителиальный пласт представлен незрелыми клетками с явлениями атипии, что соответствует тяжелой дисплазии и раку in situ. Таким образом, под рубрикой CIN III объединяют и тяжелую форму дисплазии и рак in situ, так как провести дифференциальный диагноз между этими процессами очень сложно. Вместе с тем такое объединение многими оспаривается, так как лечебная тактика при них различна.
Изменения при CIN могут пройти весь цикл развития от слабой дисплазии до формирования очагов инвазивного рака, но могут регрессировать на любом этапе.
После того как диагноз дисплазии или рака in situ по биоптату из эктоцервикса установлен, клиницисты обычно проводят диагностическое выскабливание канала шейки матки с тем, чтобы исключить его опухолевое поражение. При гистологическом исследовании соскоба нередко в нем обнаруживают лить пласты атипично измененного эпителия без подлежащей ткани, что затрудняет диагностику. В таких случаях часто ограничиваются формальным описанием пласта, хотя отторжение атипичных пластов характерно для тяжелых форм дисплазии и рака in situ. Оно обусловлено выраженным отеком, разрыхлением и лимфогистиоцитарной инфильтрацией подлежащей ткани. Атипичные пласты отторгаются вместе с базальной мембраной и ею ограничены. В этих случаях даже при отсутствии подлежащей соединительной ткани может быть поставлен гистологический диагноз рака in situ.
Читайте также:

