Наиболее частая опухоль костей кисти это
Опухоль кисти руки — это злокачественное, доброкачественное или метастатическое новообразование. С точки зрения анатомии такие опухоли ничем не отличаются от новообразований, локализованных в других частях тела. Их особенность состоит в ограниченности пространства и высокой подвижности всех частей кисти.
Опухоли кисти руки: причины возникновения
Причины опухоли кисти могут быть самыми разными. Часто они появляются в результате травматического повреждения тканей, воздействия радиационного и электромагнитного излучения, повреждения сустава и генетической предрасположенности.
- Ксантома — инкапсулированная опухоль, которая обычно располагается на тыльной стороне ладони. Может иметь гроздевидную форму. Размер — от 1 до 3 см.
- Фиброма — твердые новообразования, покрытые подвижной кожей. Чаще располагаются на ладонной поверхности и имеют размер от 1 до 5 см.
- Сухожильный ганглий — это опухоль сухожилия кисти, которая часто появляется в результате систематического перенапряжения кисти (тяжелая, монотонная работа). Располагается в области проекции сухожилия и имеет удлиненную форму. Эффективно только оперативное лечение, иные методы приводят к рецидиву.
- Гигрома — это опухолевидное образование, сообщающееся с полостью сустава.
- Липома — это опухоль, состоящая из жировой клетчатки. Она мягкая на ощупь и может имеет весьма внушительные размеры. По мере роста липома приводит к увеличению размеров кисти и снижению ее функции.
- Гемангиома — это врожденное сосудистой образование гигрома видна сквозь кожу, часто локализована на ладонной стороне кисти и в области большого пальца.
- Гломусная опухоль — это новообразование, возникающее в гломусном слое. Часто локализуется под ногтевыми пластинами. При механическом воздействии пациент чувствует сильную боль, резко ухудшается его самочувствие.
- Хондрома — хрящевая опухоль, которая может быть как единичной, так и множественной.
- Остеома — твердая опухоль, которая чаще всего поражает пястную кость.
Фото гигромы:
- Рак кожи — это опухоль, которая локализуется только на тыльной стороне кисти. По мере роста опухоли начинается некроз тканей, появляются язвы. Тактика лечения направлена на удаление всех пораженных тканей и лимфатических узлов, расположенных в локтевой складке и подмышечной впадине.
- Саркома — злокачественное новообразование, которое на начальных стадиях своего развития напоминает фиброму. Однако оно отличается быстрым ростом, деформирует кисть, нарушает ее функцию и вызывает сильные боли.
- Синовиома — опухоль, возникающая из суставных капсул и сухожильных влагалищ. Часто рецидивирует, имеет нечеткие контуры и мягкую консистенцию.
Это по сути единственная костная опухоль, коя наблюдается первично в костях кисти. В данной зоне, к счастью, саркома встречается достаточно редко. Ей характерны клинические признаки иных злокачественных опухолей костей: быстрое развитие, боли и т.п.
Опухоли костей кисти в 98% случаев имеют доброкачественное течение, составляя порядка 10% от всех опухолей скелета. В данной статье мы рассмотрим наиболее часто встречающиеся в костях кисти опухоли.
Костная киста
Костная киста представляет собой одну из разновидностей фиброзной остеодистрофии, которые характеризуются замещением костной ткани волокнистой соединительной тканью. На месте поражения нормальная кость разрушается путем рассасывания, а жировая и костномозговая ткань заменяется волокнистой соединительной тканью.
Костная киста всегда местное локализованное одиночное заболевание. Костные кисты встречаются почти одинаково часто у мужчин и женщин, может быть, с некоторым преобладанием у мужчин. Что касается возраста, то это болезнь преимущественно молодых (10-20 лет), однако костные кисты могут быть обнаружены в любом возрасте. В мелких костях кисты чаще всего встречаются в основных фалангах пальцев рук: на первом месте по частоте стоит V палец, а на втором – II палец. Значительно реже костные кисты располагаются в метакарпальных костях.
Клинические симптомы болезни состоят в появлении болезненного утолщения кости или патологического перелома или надлома кости в области кисты. При утолщении кости кожные покровы над ним остаются без изменений, регионарные лимфатические узлы не увеличены. Ощупывание утолщенного места кости слегка болезненно только в редких случаях. Функция соседнего сустава не нарушена. Общее состояние больного остается нормальным. Нет повышения температуры, изменений в картине крови, нарушения минерального обмена.
Но обычно после незначительной травмы наступает патологический перелом пораженной кости. Можно допустить, что бессимптомно растущая киста развивалась длительное время, прежде чем кость стала настолько хрупкой, что наступил патологический перелом после незначительной травмы или неловкого движения. Смещение отломков при этом переломе незначительно и функция конечности мало ограничена. Следует отметить также отсутствие больших кровоизлияний.
Диагноз костная киста устанавливается на основании рентгеновского исследования. Характерными чертами рентгенологической картины костной кисты являются наличие просветления с ровными контурами, круглой или овально-продолговатой формы, расположенного в метафизе вблизи растущего конца, истонченность кортикального слоя и отсутствие реакции со стороны периоста. На кисти киста располагается в дистальном отделе метакарпальных костей или, чаще, в основных фалангах.
Площадь кисты разделена на отдельные ячейки (камеры) выступами на внутренней стенке кости или настоящими перегородками. Рост кисты происходит в поперечном направлении (корковое вещество равномерно концентрически раздвигается, и кость как бы вздувается), а также в направлении к центру диафиза, но не больше чем на 1/4 или 1/3 длины всей кости.
Патологические надломы или переломы не только хорошо заживают, но нередко являются толчком к полному излечению костной кисты.
Дифференциальный диагноз включает гигантоклеточную опухоль, саркому и другие опухоли, а также инфекционные заболевания. Дифференциальный же диагноз костной кисты именно на пальцах и кисти из-за незначительных размеров костей может представить большие трудности. При малейшем подозрении на возможность саркомы биопсия не должна производиться, так как она сама по себе способствует метастазированию и представляет большую опасность для жизни больного. Клиническое и тщательное рентгенологическое исследование дает возможность в подавляющем числе случаев поставить правильный диагноз.
Лечение костной кисты в большинстве случаев состоит в поднадкостничном вскрытии ее, тщательном выскабливании ее стенок и заполнении полости костными стружками. При малых полостях стружка могут быть взяты с соседних участков, а при больших – с гребешков подвздошных костей или из большеберцовых костей. Перед заполнением полости осуществляют восстановление нормальной формы пораженной кости. Рану зашивают наглухо и конечность иммобилизуют.
Показаниями к операции служат быстрый рост кисты и очень тонкая ее стенка, т. е. опасность перелома. При наличии у больного патологического перелома рекомендуется выжидать ввиду вероятности самоизлечения, осуществляя систематический рентгенологический контроль.
Рентгенотерапия во многих случаях вполне дает удовлетворительные результаты, но если нет противопоказаний, то предпочтительнее операция.
Экзостозы
Эта форма опухоли на кисти встречается изредка, чаще в виде одиночных и реже множественных поражений. В центре экзостоза лежит губчатая кость, а к периферии – слой хряща с окостенением (как бы хрящевой покров).
Экзостозы могут быть врожденными и проявляться в юношеские годы, но иногда связаны с травмой. На кисти они чаще локализуются около суставов и редко возникают под ногтем концевой фаланги. По внешнему виду экзостозы под ногтем имеют вид шипа, а около суставов – бесформенные и ветвисто-дольчатые. Экзостозы отличаются медленным течением и совершенным отсутствием симптомов. Только подногтевой экзостоз, когда он приподнимает ногтевую пластинку, делается болезненным.
Диагноз экзостоз основан на появлении твердой безболезненной опухоли с отчетливыми контурами на рентгенограмме. Экзостозы могут сами останавливаться в росте и могут существовать всю жизнь или после травмы они начинают усиленно расти. В редких случаях они не только перестают расти, но и исчезают. Если экзостоз причиняет боль (подногтевая локализация) или начинает бурно расти, его необходимо удалить.
После того как экзостоз обнажен, его удаляют узким острым долотом и дополнительно долотом углубляют рану, чтобы убрать все основание. Тщательно выполненная операция избавляет больного от рецидива.
Если экзостоз не причиняет боли и его оставляют без операции, то требуется повторное рентгенологическое наблюдение. Злокачественное перерождение наблюдается редко, в связи с чем профилактическое удаление экзостоза не рекомендуется.
Хондромы
Хондромы — это хрящевые опухоли, развивающиеся внутри кости. Принято делить хондромы на центральные и поверхностные.
Считается, что это врожденная опухоль, возникающая из остатков хряща, который представляет потенциальные суставные хрящи. Это предположение объясняет частоту возникновения хондром на кисти, где имеется большое количество суставов.
Хондромы наиболее часто встречаются в возрасте 10-30 лет. Это преимущественно множественные образования, локализующиеся почти исключительно в диафизе мелких костей кисти. Из костей кисти чаще всего поражаются основные фаланги, реже метакарпальные и еще реже кости запястья. Множественные поражения бывают двусторонними, но не симметричными.
Клинически первоначально замечается безболезненное вздутие, которое очень увеличивается с годами. Консистенция опухоли плотная, поверхность гладкая. Сравнительно редко наблюдаются патологические переломы (окало 10% случаев).
На рентгенограмме одиночные хондромы представляются шарообразными или слегка овальными и лежат то более центрально и распирают кость изнутри, то эксцентрично, более поверхностно и связаны только с корковым веществом кости. Для рентгеновского снимка хондромы характерна крапчатость. На светлом фоне хрящевой ткани видны темные крапинки известковых или костных отложений. Остеопороз отсутствует и нет реакций в надкостнице. При множественных поражениях костей кисти рентгенограмма имеет патогномоническое значение в установлении диагноза.
Дифференциальный диагноз в костях кисти сравнительно прост. Хондромы приходится дифференцировать с туберкулезным поражением – так называемой туберкулез диафизов коротких, реже длинных трубчатых костей , при которой появление свища решает вопрос. При туберкулезе диафизов коротких, реже длинных трубчатых костей опухоль возникает и растет довольно быстро, имеет совершенно отличную рентгенологическую картину. При дифференциальном диагнозе между центральной хондромой и костной кистой следует помнить, что при хондроме корковый слой неравномерен и местами утолщен, а при костной кисте равномерен, истончен. Кроме того, на рентгенограмме кисты не видно мелких точечных обызвествлений и окостенений.
Лечение хондромы в период вздутия кости состоит в тщательном выскабливании полости острой ложечкой и заполнении ее костными стружками. Замещение полости происходит довольно быстро. Более выраженные опухоли на пальцах при появлении боли и ускоренном росте требуют резекции кости и замещения ее костным трансплантатом. При разрушении кости, деформации пальца, нарушении функции, показана ампутация пальца.
Гигантоклеточная опухоль
Заболевание встречается преимущественно в возрасте 20-40 лет, у женщин несколько чаще, чем у мужчин. Гигантоклеточная опухоль является доброкачественным новообразованием. Она возникает преимущественно в трубчатых костях и в значительно меньшем числе случаев – в плоских костях. В трубчатых костях, в том числе на кисти, гигантоклеточные опухоли встречаются чаще в метакарпальных костях и реже в фалангах.
В трубчатых костях опухоль представляет собой участок мягкой желтоватой ткани с различной консистенцией.
Консистенция гигантоклеточной опухоли варьирует от мягкой до фиброзной и плотной. Вначале опухоль заключена внутри кости, но постепенно вырастает в дольчатую, выступающую из кости массу, которая может достигать значительной величины.
При гигантоклеточной опухоли происходит замещение клеточных элементов костного мозга фиброзной стромой с лимфоидными элементами и большим количеством гигантских многоядерных клеток. Гигантоклеточная опухоль характеризуется большой хрупкостью, обилием кровеносных сосудов и склонностью к внутренним кровоизлияниям, вследствие чего опухоль на разрезе окрашена в бурый или коричневый цвет.
Гигантоклеточная опухоль всегда является одиночным образованием с очень медленным течением (иногда много лет). Сравнительно редко при опухолях возникает патологический перелом, причем после него самостоятельного излечения никогда не наблюдается. Кожа над опухолью нормальна или слегка застойна. Ощупывание опухоли несколько болезненно. Часто отмечается характерный хруст, напоминающий скрип снега. Это объясняется вдавлением тонких костных пластинок. На самостоятельную боль больные жалуются сравнительно редко.
На основании описанной картины предположительно может быть установлен диагноз гигантоклеточной опухоли, особенно при наличии значительного утолщения кости.
В диагностике очень большое значение имеет рентгенологическое исследование. На рентгенограмме утолщенный эпифиз кости представляется в виде хорошо отграниченной опухоли светлого цвета, разделенной на отдельные камеры. Суставной хрящ сохранен. Никаких реактивных изменений в надкостнице нет.
Корковое вещество постепенно истончается и, наконец, совершенно исчезает, так что опухоль окружается со всех сторон лишь гонкой скорлупой, состоящей из стенок поверхностно расположенных ячеек.
Дифференциальный диагноз труден и необходимо отличить гигантоклеточную опухоль от многих заболеваний. Наиболее ответственным моментом является исключение саркомы. Остеосаркома отличается быстрым ростом и ранним прорастанием коркового слоя кости, разрушение которого можно видеть на рентгенограмме. Кроме того, саркома распространяется по длиннику кости на значительно большем расстоянии с неправильным структурным рисунком. Несмотря на большое число отличительных признаков, отмечается значительное количество диагностических ошибок в клинике гигантоклеточных опухолей. Положение усугубляется способностью гигантоклеточных опухолей перерождаться в злокачественную форму. Одни из них перерождаются спустя много лет спокойного течения, другие отличаются бурным ростом.
При гигантоклеточной опухоли необходимо оперативное вмешательство. При небольших опухолях операция состоит в полном их удалении. При больших опухолях часто прибегают к их вскрытию, выскабливанию и выжиганию полости, предпочтительнее пакеленом, чем кислотами (карболовая кислота, формалин и т. д.). После выскабливания полость не может быть туго выполнена стружками из-за своего размера. К сожалению, часто наблюдается рецидив, что побуждает к поднадкостничной резекции с заполнением дефекта костным трансплантатом. В запущенных случаях с большим разрушением кости показана ампутация.
Рентгенотерапия при локализации процесса на пальцах и кисти не должна применяться, так как опухоль легко доступна для оперативного вмешательства.
Остеогенная саркома
Остеогенной саркомой называют первичную чрезвычайно злокачественную опухоль кости. Опухоль отмечается преимущественно у молодых людей и детей обоего пола. Примерно у половины больных в анамнезе есть указания на травму.
Остеогенная саркома характеризуется быстрым развитием процесса. Первым ее симптомом служит боль, которая может в течение 3-4 недель быть единственным симптомом страдания. Только спустя указанный срок обычно появляется опухоль. Отсюда следует важное правило: обязательно делать рентгеновские снимки кости на том уровне, где длительно ощущаются боли, появившиеся без видимой причины или после ушиба.
Первоначально опухоль проявляется в виде припухлости по ходу кости. Замеченная припухлость довольно быстро увеличивается. Кожа над ней недолгое время остается без изменений, а затем растягивается, начинает лосниться и истончается. С самого начала появления припухлости кожа над ней заметно теплее, чем на других участках. Как правило, под кожей просвечивают расширенные вены.
Довольно быстро выявляется анемия с падением гемоглобина и числа эритроцитов. Лицо становится бледным с восковидным оттенком, отмечается нерегулярное повышение температуры и обычно вскоре выявляются метастазы.
Рентгенологическая симптоматология остеогенных сарком разнообразна. Общими для всех форм симптомами являются изменения в надкостнице наряду с дефектами и неровностями в самой костной ткани. Надкостница на небольшом протяжении отслаивается и приподнимается под острым утлом, из-за чего получается характерная картина козырька или шпоры. Кроме того, на рентгенограмме видны так называемые спикулы, или костные иглы, поднимающиеся из кости и имеющие строго перпендикулярное направление к поверхности кости.
В начальной стадии заболевания диагноз остеогенной саркомы очень труден. Следует учесть, что в сомнительных случаях и при подозрении на остеогенную саркому биопсия представляет большую опасность из-за возможности ускорения роста. Но самое главное то, что она способствует метастазированию опухоли.
Лечение остеогенной саркомы (хирургическое и лучевое, и их комбинация) дает исключительно плохие результаты. Остеогенная саркома кисти вследствие своего периферического расположения при раннем диагнозе и возможно ранней и высокой ампутации имеет лучший прогноз, чем при любой иной локализации.
Опухоли костей составляют 12,8%. Костная киста — это разновидность фиброзной остеодистрофии, характеризующаяся замещением кости волокнистой соединительной тканью. Многие исследователи костную кисту относят к группе гигантоклеточных опухолей.
Т. П. Виноградова (1973) дала подробную классификацию костных опухолей с анализом обширного материала. По данным Е. Н. Баулиной (1975), частота доброкачественных опухолей в костях кисти колеблется от 2 до 11,6%.
Причины образования костной кисты до настоящего времени неизвестны. По нашим данным, они чаще наблюдаются на дистальных и средних фалангах V и II пальца, у лиц молодого возраста.
Рис. 83. Костная киста дистальной фаланги V пальца.
Клинически опухоль проявляется одиночным, болезненным утолщением фаланги без признаков воспаления и без поражения мягких тканей и сочленений, без функциональных расстройств. Не страдает и общее состояние больного. Поводом к обращению бывает травма с патологическим переломом фаланги, обнаруживаемым при рентгенографии, реже само утолщение фаланги становится болезненным. При рентгенологическом исследовании выявляются характерные черты: наличие очага просветления с ровными контурами, расположенного ближе к эпифизу, истонченность кортикального слоя без реакции периоста. Внутри кисты прослеживаются (рис. 83) отдельные ячейки, разделенные более или менее отчетливыми перегородками. Фиброзная остеодистрофия развивается в поперечном направлении, постепенно эксцентрически раздвигая и истончая корковый слой. Дифференцировать костную кисту нужно от гигантоклеточной опухоли, саркомы и остеомиелита. Клиническое и рентгенологическое обследование, за редким исключением, позволяет уточнить диагноз. Патологический перелом в зоне опухолевидного образования обычно бывает без смещения, без значительного кровоизлияния, малоболезненный и почти без нарушения функции. Патологический перелом заживает и иногда способствует излечению остеодистрофии, поэтому в этот период не следует спешить с хирургическим вмешательством. Когда обнаруживается быстрый рост кисты или значительное истончение стенок, указывающее на возможность патологического перелома, — необходимо оперативное лечение. Операция состоит в поднадкостничном вскрытии кисты, тщательном выскабливании полости, санации, заполнении ее костной стружкой, взятой из гребешка подвздошной или большеберцовой кости. При малых размерах кисты в области дистальной и средней фаланг мы пробовали простое поднадкостничное сдавление кортикального слоя без заполнения полости или заполняли ее гемостатической губкой. Выздоровление зависит от тщательности выскабливания и заполнения кистовидной полости. Рана зашивается наглухо; в зависимости от локализации на палец накладывается та или иная долгосрочная иммобилизующая повязка.
Рис. 84. Остеома правой кисти.
Остеохондромы, хондромы, энхондромы на кисти встречаются сравнительно часто. Это — врожденные опухоли, возникающие из остатков хряща вследствие нарушения развития кости в ростковой зоне. Наблюдаются они преимущественно у людей молодого возраста, но за помощью обращаются пациенты уже в зрелом возрасте, когда опухоль достигает больших размеров, становится помехой и косметическим дефектом. В зависимости от расположения опухоли по отношению к кости различают: в толще кости — энхондромы, по периферии — экхондромы. Они бывают множественными и единичными, с четко отграниченной, гладкой или бугристой поверхностью. Протекают они бессимптомно, растут медленно. Рентгенологическое обследование уточняет диагноз. При центральном расположении опухоли наблюдаются вздутие кости (рис. 85), изменение структуры, характеризующееся наличием участков просветления и островков обызвествления. Наружная поверхность хондромы гладкая, основная масса опухоли выступает из кости наружу.
Лечение остеохондром и хондром оперативное: широкое удаление в пределах здоровой кости. Показаниями к удалению единичной опухоли служат быстрый рост, нарушение функции, косметические соображения. Малигнизация наблюдается редко и определяется на основании быстроты роста, появления болезненных ощущений, функциональных расстройств, изменения рентгенологической картины и расстройств общего состояния пациента.
Рис. 85. Остеохондрома IV пальца (а); фоторентгеноотпетаток (б)
На рентгенограмме отмечается прорыв кортикального слоя, появление периостальных наслоений, распространение опухоли за корковый слой. При множественных энхондромах, располагающихся на одном пальце (рис. 86), возникает вопрос об ампутации пальца. Однако, как по нашим наблюдениям, так и по литературным данным, возможно излечение путем этапного кюретажа опухоли, тщательного заполнения изъяна губчатой костью с последующим моделированием фаланги. Мы произвели 18 подобных операций и имеем хороший функциональный исход, прослеженный у одного пациента уже в течение 32 лет.
Остеобластокластома — гигантоклеточная опухоль. Гистогенез и этиология неизвестны, и нет единого взгляда на характер опухолевого образования и на прогноз. Одни считают гигантоклеточную опухоль проявлением фиброзной дистрофии, другие — истинной опухолью, потенциально злокачественной (А. И. Раков, Е. А. Чехарина,1968; Wilhelm, Feldmeier, 1974).
Остеобластокластома — это ограниченная опухоль различного размера, нередко бугристая, состоящая из нескольких узлов, напряженная, слегка болезненная, иногда крепитирующая, покрытая неизмененной кожей, расположенная вблизи сустава. На рентгенограмме в пораженном метафизе определяется вздутый участок кости, структура имеет ячеистый характер, корковый слой истончен, иногда не прослеживается.
Рис. 86. Энхондрома III пальца левой кисти.
Рис. 87. Схема резекции с сохранением суставного хряща при гигантоклеточной опухоли III пястной кости.
Соседние участки кости без изменений, по костномозговой полости опухоль не распространяется, реакции надкостницы не наблюдается. Дифференцировать гигантоклеточную опухоль нужно от остеохондромы, остеомиелита и остеогенной саркомы.
Единого мнения в отношении лечения остеобластокластомы нет. Большинство хирургов в настоящее время придерживаются хирургического сберегательного метода лечения, включающего выскабливание или резекцию кости (рис. 87). Лишь немногие остаются сторонниками радикальной ампутации конечности.
М. И. Куслик (1964) и другие хирурги обращают внимание на то, что только плотное заполнение дефекта гомокостью приводит к восстановлению структуры, рыхлое — ведет к образованию полостей, которые могут симулировать рецидив. Комбинированное лечение: кюретаж опухолевого очага в сочетании с пред- или послеоперационным облучением имеет мало сторонников, так как не улучшает результатов, и даже имеются сообщения о том, что после него чаще наступает малигнизация остеобластокластом.
Отличить доброкачественную остеобластокластому от злокачественной трудно даже при гистологическом исследовании. Только специальные способы рентгенологического исследования и метод инфракрасной спектроскопии позволяют уточнить диагноз. В настоящее время число наблюдений опухолей кисти возросло у нас в три раза, одновременно увеличилось и число пациентов, обращающихся по поводу осложнений и последствий оперативного удаления их в других лечебных учреждениях. Незаживающие, иногда изъязвляющиеся операционные раны, болезненные, стягивающие рубцы, деформации ногтя и фаланг, контрактуры, рецидивы и т. п. побуждают нас напомнить, что радикальные и „малые" операции (например, на нервах кисти) требуют специального навыка, инструментария, поэтому целесообразно направлять больных в специальные отделения.
Е.В.Усольцева, К.И.Машкара
Хирургия заболеваний и повреждений кисти
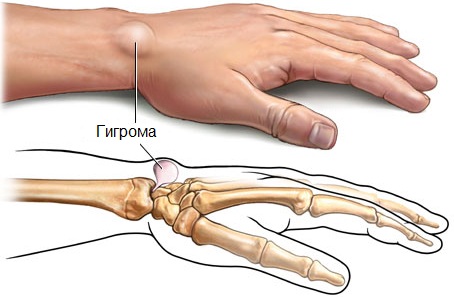
Она может располагаться в любой части тела, где присутствуют эти образования, например на коленях, голенях, в области ступней и т.д. Гигрома на руке является наиболее распространенной формой болезни, которая может возникнуть у человека любого возраста и пола.
До 2013 г. существовали различные мнения среди докторов о способах лечения этой патологии и сроках его проведения. Однако на данный момент, лучшим методом избавления от болезни считается раннее удаление опухоли. Всю необходимую информацию о том, как предположить наличие этого заболевания и своевременно обратиться к доктору, вы можете узнать из данной статьи.
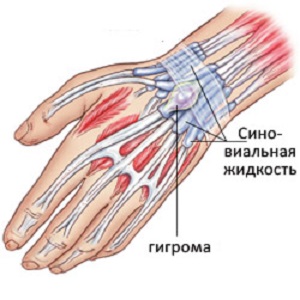
Анатомия гигромы
Чтобы заподозрить у себя новообразование, необходимо знать, что оно из себя представляет. Гигрома кисти – особая опухоль, которая отличается по своей структуре от всех других объемных процессов. Условно, ее можно разделить на две части:
- Наружная оболочка, состоящая из соединительной ткани. Она вырастает из капсулы суставов или синовиальных сумок, и сохраняет способность вырабатывать внутрисуставную (синовиальную) жидкость;
- Полость или полости, разделенные тонкими перегородками. Каждая из них заполнена субстанцией, которая вырабатывается оболочкой самой опухоли. Она имеет бледно-желтую окраску, а по своей консистенции напоминает загустевшее желе.
Гигрома на кисти руки, как и любое другое новообразование, способно бесконтрольно расти и увеличиваться в размере. Это происходит из-за размножения клеток и выработки дополнительного объема жидкости.
Причины возникновения
Даже современный уровень медицины не позволяет определить точную причину гигромы запястья. Однако в результате проведения массовых исследований, доктора смогли определить факторы, которые увеличивают риск возникновения этой болезни. К ним относятся:
- Особенности анатомии кисти человека. У большинства людей, синовиальные сумки мышц находятся достаточно глубоко – под жировой клетчаткой и несколькими слоями мышц. Однако у ряда лиц, эти образования могут располагаться более поверхностно, что повышает риск их травматизации и развития опухолевого процесса;
- Регулярные нагрузки на кисть. Если профессия человека предполагает постоянные однообразные движения в запястье, у него возрастает риск повреждения сухожильных волокон и капсулы сустава. К представителям таких специальностей относят музыкантов, программистов, строителей, грузчиков, бухгалтеров и т.д.;
- Хронический бурсит или тендовагинит. Это заболевания сухожилий и синовиальных сумок, которые сопровождаются местной воспалительной реакцией. В результате происходит усиление притока крови к пораженным мягким тканям, повреждение здоровых клеток и их усиленное размножение. При длительном течении этих процессов, организм может утратить контроль над делением клеток, что приведет к формированию новообразования;
- Лечение гигромы кисти в прошлом. Как и любая другая опухоль, она обладает способностью не только безостановочно расти, но и рецидивировать. Даже после терапии или оперативного вмешательства болезнь может заявить о себе повторно и потребовать проведения новых лечебных процедур.
При наличии подозрительного выпячивания на руке, необходимо в первую очередь обращать внимание на возможные причины болезни. При их наличии, следует обратиться в ближайшее время к доктору, который осмотрит кисть, проведет необходимую диагностику и исключит/подтвердит наличие опухоли.
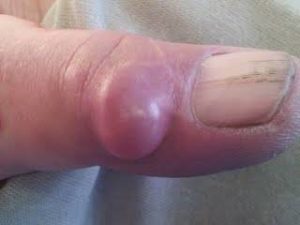
Как выглядит гигрома?
Внешний вид этого образования достаточно характерный и позволяет отличать его от других патологий. Разумеется, только по осмотру нельзя установить окончательный диагноз, однако после него можно с высокой вероятностью предположить наличие гигромы запястья. Перечислим ее наиболее характерные признаки: 
- Окраска кожи – телесного физиологичного цвета. Покраснение может отмечаться только при попадании в полость инфекции и развитии гнойного воспаления;
- Консистенция – как правило, мягкая. Но при значительном скоплении жидкости или длительном течении болезни, она может становиться плотной и не продавливаться при нажатии;
![]()
- Форма – правильная округлая. Образование всегда имеет очень четкие границы, которые легко определяются даже на первый взгляд;
- Подвижность (возможность сместить при прощупывании) – даже при незначительном давлении, выпячивание легко смещается на 1-2 см;
- Болезненность – человек не испытывает неприятных ощущений, даже при нажатии на опухоль.
Для большей наглядности, мы проведем сравнение гигромы на запястье руки с другими образованиями, которые могут встречаться в этой области. К ним относятся обычные гематомы (синяки), атеромы, фибромы и ряд других болезней.
Следует помнить, что в таблице описано классическое течение заболеваний. Их признаки, в редких случаях, могут меняться, что значительно затрудняет первичную диагностику. Поэтому даже при наличии очевидных симптомов необходимо добиваться подтверждения диагноза с помощью специальных инструментальных методов.
Чем опасна опухоль?
Стоит ли лечить эту болезнь? Ведь новообразование не доставляет неприятных ощущений, оно не может принять злокачественное течение и начать распространяться по организму, а удаление гигромы на запястье это настоящая операция. Несмотря на все эти факторы, вылечить эту патологию необходимо, как можно раньше.
Необходимость в удалении опухоли продиктована наличием вокруг нее сосудов и нервов. Так как с течением времени она будет увеличиваться в размерах, ее внешняя оболочка будет сдавливать окружающие ткани. Это может вызвать следующие нарушения:
Учитывая все перечисленные нюансы, можно сделать однозначный вывод – не следует затягивать с лечением гигромы запястья. Значительно лучше для человека, если у него не успели развиться нарушения работы нервов и сосудов, так как некоторые из них могут стать необратимыми.
Для части пациентов может иметь значение и косметический дефект – опухолевидное образование не украшает кисть человека и может привлекать к себе ненужный интерес. Его удаление является наиболее простым решением проблемы.
Диагностика
Обследование человека должно начинаться со стандартных лабораторных исследований – общих анализов мочи и крови. Только после этого доктора приступают к инструментальной диагностике. Несмотря на существование высокотехнологичных методов, таких как компьютерная и магнитно-резонансная томография, рентгенологическое контрастирование опухоли, используют их далеко не всегда. В первую очередь, это связано с дефицитом оборудования в небольших городах РФ и обученных медицинских кадров.
Позволяет исключить наличие флегмоны.
Так как гигрома сустава кисти заболевание невоспалительное и незлокачественное, при нем отсутствуют изменения в крови пациента.
Если у доктора остаются сомнения, относительно природы патологического выпячивания на руке, он может рекомендовать пациенту пройти дополнительные обследования: КТ или биопсию. Однако, в большинстве случаев, результатов перечисленных исследований достаточно для постановки диагноза и начала лечения.
Современные принципы лечения
На протяжении нескольких десятков лет существует разногласие между докторами – можно ли лечить гигрому запястья без операции или нет? В настоящее время, большинство ученых считают раннее хирургическое вмешательство необходимым условием выздоровления пациента. Существует несколько значимых аргументов, которые подтверждают их правоту:
- Профилактика осложнений. С течением времени, опухоль будет увеличиваться в размерах. Это приведет к сдавлению нервов, сосудов и других окружающих тканей. Единственным доказанным способом профилактики этих осложнений является раннее удаление новообразования;
- Быстрое восстановление тканей. Чем меньше размер опухоли – тем меньший объем операции необходим хирургу. Необходимо помнить, что гигрома располагается под кожей, подкожной клетчаткой и несколькими слоями мышц. Чтобы до нее добраться, как правило, необходимо рассечь все эти структуры. После небольшого разреза перечисленные ткани заживают достаточно быстро, что является более предпочтительным для пациента и доктора;
- Профилактика повторных эпизодов. Любая опухоль может рецидивировать, то есть образовываться повторно. Чтобы снизить вероятность этого события необходимо удалить все ее части, особенно наружную оболочку. Сделать это намного проще при небольшом размере гигромы лучезапясного сустава кисти;
- Лучший косметический эффект. Удаление небольшого патологического выпячивания не приводит к косметическому дефекту, то есть после восстановительного периода, у пациента практически не остается следов после операции, чего нельзя сказать о лечении образования большого размера.
Все перечисленные факторы позволяют однозначно сказать – своевременно проведенная операция является оптимальным методом устранения болезни. Выполнить ее может любой квалифицированный хирург-травматолог, поэтому для ее проведения не нужно посещать областную или региональную больницу.
Данное хирургическое вмешательство входит в стандарты оказания медицинской помощи, поэтому оно является полностью бесплатным для пациента (при обращении в государственное учреждение).
Техника данного вмешательства достаточно проста:
- Кожа над патологическим образованием обрабатывается раствором антисептика;
- Проводится местное обезболивание, чтобы устранить все неприятные ощущения;
- Послойно рассекаются все ткани, до обнаружения опухолевого процесса;
- Гигрома не вскрывается, а выделяется из тканей целиком;
- Рана ушивается и накладывается повязка.
В среднем, процедура занимает 30-40 минут и проходит для пациента безболезненно. После удаления, ткани начинают постепенно восстанавливаться. В этот период у людей часто возникают неприятные ощущения в руке. Однако они, как правило, проходят в течение 5-7 дней. Главное на этом этапе профилактировать инфекционные осложнения. Для этого достаточно регулярно приходить на перевязки в больницу, согласно назначениям лечащего врача.
Во многих медицинских изданиях, старше 2010 г. можно найти информацию о возможностях лечения болезни, без проведения операции. В частности, различные авторы рекомендовали различные методы физиотерапии (УФО, УВЧ, магнитотерапию, парафиновые аппликации и другие), проколы новообразования с введением антибиотиков, карболовой кислоты и другие мероприятия. Время показало, что все перечисленные процедуры практически неэффективны, а некоторые даже вредны. Почему?
Согласно последним исследованиям, было обнаружено, что гигрома прорастает капиллярами – микроскопическими артериальными сосудами. Их количество невелико, но достаточно для поддержания нормальной работы опухолевых тканей. Различные методы физиотерапии улучшают кровообращение в тканях и улучшают их функции. Это значит, что используя физиотерапевтическое лечение, мы улучшаем питание опухоли и способствуем ее росту. Такие действия недопустимы.
Так как роль воспалительного процесса в развитии этого заболевания не доказана, значит, использование антибиотиков и антисептических растворов для промывания полости также неоправданно. Операция – единственный доказанный и эффективный способ лечения болезни.
Частые вопросы
Однозначно нет. Этот способ будет иметь только временный эффект и никак не способствует избавлению от болезни.
Нет, так как они не способствуют устранению самого опухолевого процесса. Единственный доказанный и эффективный метод лечения – полное удаление опухоли.
В настоящее время, данная процедура не является обязательной. Если у доктора не вызывает сомнения диагноз, он может рекомендовать оперативное вмешательство без предварительной биопсии. Однако исследование удаленных тканей обязательно проведут после процедуры.
Вы можете обратиться к любому квалифицированному хирургу-травматологу, в распоряжении которого есть малая операционная, предлагающего вам удаление опухоли, а не какой-либо альтернативный метод лечения.
Читайте также: