Мутация клеток при онкологии что это такое
Чем больше в раковой клетке мутаций, тем проще иммунитету её поймать.
Разные раковые опухоли по-разному реагируют на лечение, даже если речь идёт о какой-то продвинутой иммунотерапии, вроде той, за которую в прошлом году дали Нобелевскую премию. В каких-то случаях опухолевые клетки удаётся довольно быстро истребить, в других случаях, наоборот, опухоль оказывается очень устойчива к терапии.
Методы лечения в онкологии чреваты побочными эффектами, и эффекты эти в случае иммунотерапии могут быть особенно чувствительны (потому что простимулированный иммунитет начинает атаковать не только больные клетки, но и здоровые). И понятно, почему исследователи всячески стараются найти способ заранее угадать, как опухоль будет реагировать на тот или иной способ лечения: если заранее будет известно, что, например, иммунотерапия не даст ничего, кроме побочных эффектов, то и не стоит её пробовать.
Иммунитет узнаёт злокачественные клетки потому, что они отличаются от здоровых, а отличаются они потому, что в них есть мутации. То есть, с одной стороны, именно из-за мутаций клетка начинает бесконтрольно делиться, но именно они делают её видимой для иммунных охотников. Причём генетических дефектов в раковых клетках бывает не одна, не две, а множество.
Можно предположить, что чем больше мутаций, тем сильнее клетка будет выделяться среди здоровых, и тем проще иммунной системе её обнаружить. Поскольку иммунотерапевтические методы обычно сводятся к тому, чтобы простимулировать иммунитет человека против опухоли, то, вероятно, такая терапия будет наиболее эффективной против опухолей с наибольшим числом мутаций.
Исследователи из Мемориального онкологического центра им. Слоуна–Кеттеринга проанализировали ДНК достаточно развитых опухолей более чем у 1600 пациентов, которым действовали на иммунные контрольные точки (то есть использовали тот самый нобелевский метод лечения, когда иммунитету, грубо говоря, отключают тормоза). Кроме того, опухолевую ДНК анализировали ещё более чем у 5300 больных, к которым эту терапию не применяли, но которые лечились другими способами. Виды опухолей были самые разные, от меланомы до рака груди.
Похожие исследования выполняли и раньше, но, как пишет портал Nature, на этот раз в работе использовали очень широкий спектр опухолей, которые к тому же брали у больных после разных видов терапии. В статье в Nature Genetics говорится, что лучше всего иммунная терапия действительно срабатывала с теми опухолями, в которых было больше всего мутаций. Но для разных видов рака это пороговое количество мутаций было разным. То есть терапию, в которой действуют на иммунные контрольные точки и отключают иммунные тормоза, нужно соотносить не с абстрактным числом мутаций, но ещё и с конкретным видом опухоли.
Правда, как мы знаем, мутация мутации рознь, не все они одинаковы и не все делают раковую клетку более видимой для иммунной системы. Поэтому, если говорить о клинических перспективах, то, наверно, чтобы мы точно могли угадать реакцию опухоли на лечение, нужно знать не только число мутаций, но и что они в раковой клетке делают.
Об этом мы поговорили с онкогинекологом, хирургом Владимиром Носовым, руководителем Клиники гинекологии и онкогинекологии Eвропейского медицинского центра – первой клиники в России, где персонализированная терапия онкогинекологических заболеваний стала стандартной практикой.
В своём нормальном состоянии эти гены участвуют в восстановлении ДНК после различных повреждений, тем самым защищая клетки от опухолевого перерождения. Если возникает мутация в этих генах, здоровые клетки оказываются не защищенными и сами могут становиться злокачественными. Вероятность заболеть раком груди при носительстве мутации гена BRCA 1/2 колоссальная — до 80%(в общей популяции у женщин без мутации — около 10-12%), риск заболеть раком яичников — до 40-45 %( в популяции —около 1,5%) .
В большинстве случаев назначение этих препаратов после первой линии химиотерапии обеспечивает ремиссию около 3 лет – это огромное достижение, еще никогда в онкогинекологии ремиссия при 3-4 стадии заболевания не продлевалась каким-либо лекарством на столь длительный срок.
Дальнейшие исследования позволили выяснить, что мутации могут быть не только герминогенными, то есть присутствующими во всех клетках организма. Дополнительные 15-20% мутаций генов BRCA происходят только в клетках опухоли, но в крови и других клетках организма их нет. Эти мутации называют соматическими. Они не передаются по наследству, не увеличивают риск развития других онкологических заболеваний, но пациенты, у которых обнаружены мутации в клетках опухоли, также являются кандидатами для лечения ингибиторами PARP.
В Институте онкологии EMC мы предлагаем всем пациентам с раком яичников провести полное секвенирование генов BRCA опухоли и крови. Это позволяет подобрать наиболее эффективную персонализированную терапию. Если речь идет о наследственной мутации – мы рекомендуем в обязательном порядке генетическое обследование детям, сестрам, братьям, родителям, а самим пациенткам-носителям мутации – также пройти дополнительный скрининг на рак молочных желез, риски которого колоссально повышены.
Плохое наследство
Наследственная мутация передается детям с вероятностью 50%, причем как по женской, так и по мужской линии. Носителям мы рекомендуем специальную программу наблюдения и профилактические мероприятия для снижения риска онкологических заболеваний, а также обсуждаем с ними вопросы сохранения репродуктивной функции.
Например, на днях я оперировал пациентку 57 лет с раком яичника. На плановой гистологии был подтвержден злокачественный характер опухоли. Мы провели генетическое исследование опухоли, выявили мутацию BRCA1. Затем было выполнено полное генетическое исследование по крови, чтобы понять, является ли мутация соматической (присутствующей только в опухоли) или герминогенной (наследственной). Выяснилось, что мутация наследственная. Мы рекомендовали пройти обследование двум дочерям пациентки, которые, к сожалению, унаследовали эту мутацию. Женщины-близнецы, им сейчас 31 год, обе еще не планировали беременность и роды. Я рекомендовал им обратиться к репродуктологу, провести стимуляцию и заморозить яйцеклетки, а в 35 лет, именно с этого возраста риски рака яичников начинают расти, удалить профилактически яичники и маточные трубы. В этом случае мы сохраняем матку, и в будущем они смогут выносить своих биологических детей.
Более того, во время ЭКО можно провести предимплантационную диагностику и подсадить эмбрионы, не унаследовавшие мутацию. Таким образом, будущее поколение уже будет защищено.
Рак эндометрия (рак тела матки) – самое распространенное онкогинекологическое заболевание у женщин. Сегодня подходы к его лечению также меняются благодаря персонализированной терапии.
До недавних пор считалось, что существует два типа рака эндометрия. Наиболее частый, первого типа, обычно возникает у полных пациентов, часто с сопутствующими диабетом и гипертонией. Второй – серозный, более агрессивный, не связанный с избытком эстрогенов. На основании клинической картины врачи принимали решение о необходимости дополнительного лечения после операции. Сегодня, благодаря лучшему пониманию биологии опухоли, мы знаем, что этих типов не два, а четыре. И для каждого из них предусмотрено определенное лечение. Чтобы определить, с каким типом рака эндометрия мы имеем дело, достаточно для начала провести иммуногистохимическое исследование.
Каждую опухоль эндометрия вне зависимости от стадии, мы тестируем на наличие определенных молекул, указывающих на благоприятный или менее благоприятный прогноз заболевания. Например, наличие мутации гена P53 говорит о менее благоприятном прогнозе. В этом случае мы рекомендуем не только наблюдение, но и дополнительное лечение с помощью химио-или лучевой терапии.
Некоторые раки матки, так же, как и некоторые раки яичников и молочной железы, имеют в своей основе генетический синдром – синдром Линча. Если мы находим проявления синдрома Линча в опухоли, мы направляем пациентов на полноценное генетическое тестирование. Это важно, потому что рак матки – не единственное заболевание, к которому предрасположены носители мутаций, вызывающих синдром Линча. В частности, у них повышен риск рака толстой кишки в молодом возрасте.
Часто первым возникает рак матки, через какое-то время развивается рак толстой кишки.
Поэтому носителям синдрома Линча рекомендуют начинать скрининг на рак кишки не в 45-50, а гораздо раньше — с 30 лет и делать колоноскопию раз в 6 или 12 месяцев, чтобы не пропустить развитие заболевания.
Выявление синдром Линча у пациентки с раком матки может повлиять и на лечение.
При поздних стадиях пациентам с синдромом Линча мы назначаем специфическую иммунотерапию препаратом пемпролизумаб, что позволяет улучшить прогнозы пациентов.
Генетическое профилирование опухоли – это колоссальный прорыв, который позволил нам подойти к полностью персонализированной терапии в онкологии, основанной не только на диагнозе, но и на понимании биологии опухоли. Для пациентов — это возможность получить точное узкоспециализированное лечение, дающее лучшие результаты, а в случае наследственных раков — возможность защитить будущие поколения от опасных заболеваний.

Успехи современной клинической онкологии неоспоримы. Все более сложные операции, новые препараты, эффективные методы обезболивания и устранения мучительных симптомов. Мы в нашем блоге достаточно рассказывали о том, как сегодня можно продлить и облегчить жизнь пациентам даже на последних стадиях болезни.
Но, тем не менее, тысячи онкологических больных во всем мире ежедневно узнают, что опухоль, которая вчера поддавалась определенному лечению – сегодня снова растет или дает метастазы. Врачи регулярно оказываются в тупике: все положенные лекарства и методы лечения перепробованы, и эффективных для данного пациента – не осталось.
Однако даже из этого тупика можно найти выход. С развитием генетики и молекулярной биологии в руках онкологов оказался новый способ изучить опухоль, чтобы найти в ней уязвимые места.
Для этого используют молекулярно-генетическое тестирование – определение особенностей ДНК раковых клеток. Метод сложный технически, дорогой, требует специфических знаний от врача.
Исследование занимает 3 недели, стоит от 250 до 670 т.р. В результате врач получает отчет в 30 страниц сложной информации, которой он еще должен уметь воспользоваться. Но пациентам, которые уже было перестали надеяться, это дает дополнительное время жизни.
Сегодня мы хотим рассказать о том, как делается молекулярно-генетическое тестирование, в каких случаях оно может помочь пациенту и какие знания дает врачу.
Мы все – мутанты, это норма. Но некоторые мутации приводят к раку
Для этого все соматические клетки (те, из которых состоит организм), кроме эритроцитов, беспрестанно делятся.
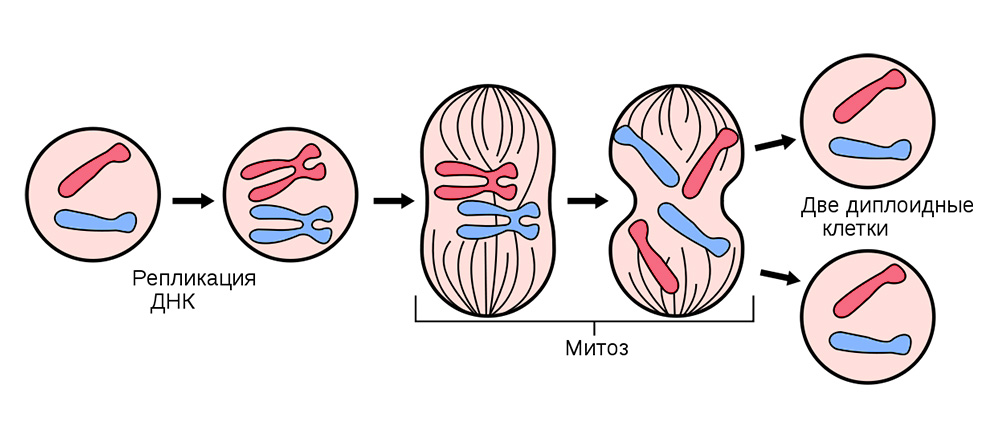
Деление соматических клеток происходит во всех органах и тканях
Иногда в процессе деления получаются сбои – мутации. То нить ДНК порвется, то скопируется с ошибкой, то участки хромосом перемешаются. Влиять на это может сотня факторов: от стресса и табачного дыма до воздействия радиации.
Мутации можно разделить на 4 вида.
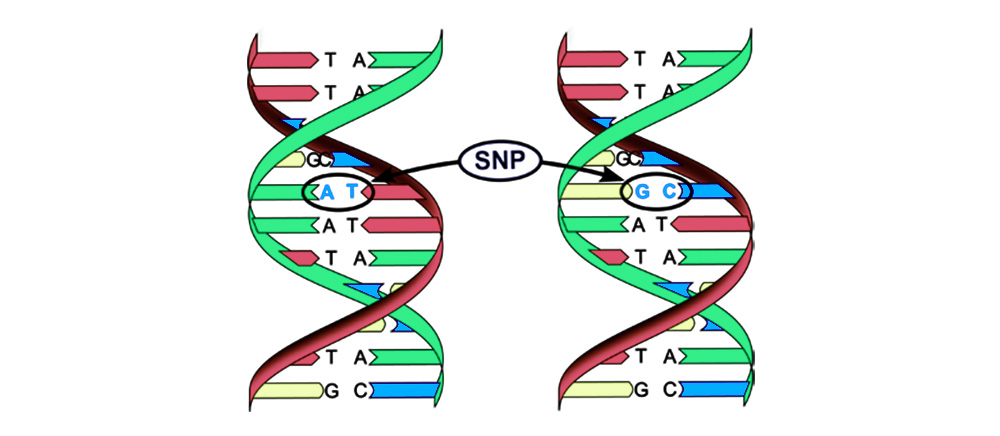
2. Хромосомные аберрации.
Делеция – утрата участка хромосомы. Происходят из-за обрыва концевого участка или разрыва ДНК сразу в двух местах. Всё – этот ген в хромосоме больше не экспрессируется.
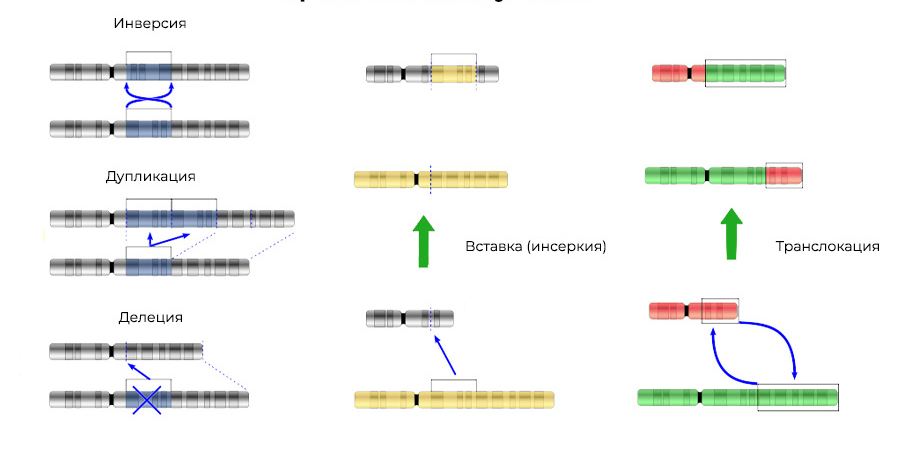
Мутации изменяют не только структуру участка ДНК, но и порядок этих участков
Злокачественную клетку от нормальной отличает нарушение клеточного цикла.
Клеточный цикл (жизнь клетки от деления до деления/гибели) строго регулируется работой специальных белков: киназы, циклины, факторы роста и транскрипционные факторы – в каждой живой клетке их десятки, и у каждого своя узкоспециальная, но важная функция.
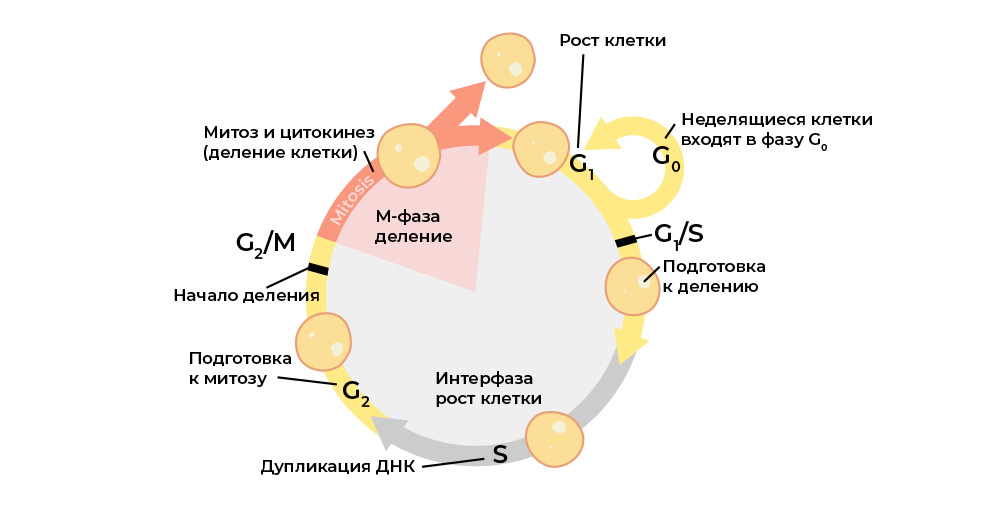
Каждый этап клеточного цикла контролируется белками-регуляторами
Таких значимых генов, изменения в которых могут привести к канцерогенезу (возникновению рака) – две больших группы.
Из тех, что наиболее хорошо изучены и у всех на слуху:
- EGFR, ALK, BRAF – немелкоклеточный рак легкого;
- BRAF – меланома;
- HER2 – рак молочной железы (РМЖ);
- KRAS – колоректальный рак.
Причем, мутации этих генов бывают обнаружены при нескольких видах опухолей. Например, повышенная экспрессия HER2 обнаруживается не только при РМЖ, но и при раке легкого и желудка.
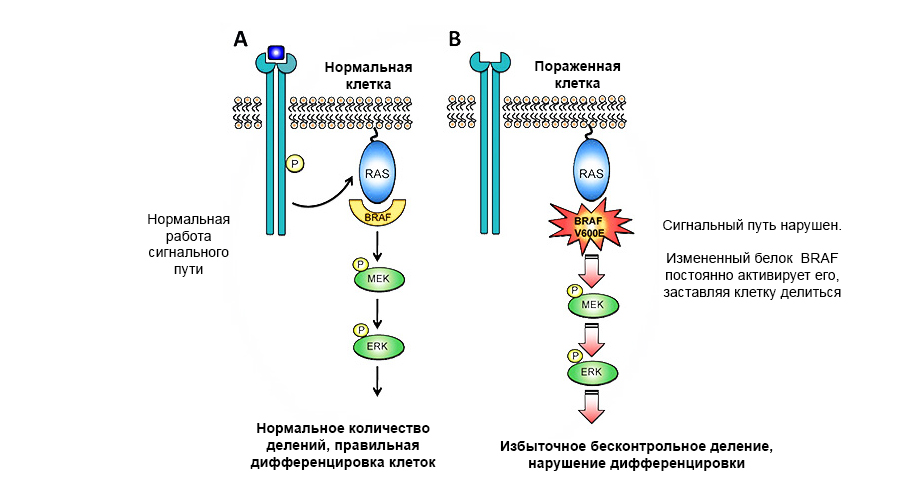
Мутация в протоонкогене белка BRAF приводит к неконтролируемому росту опухоли.
Гены-супрессоры опухоли (антионкогены) – напротив, могут подавить рост опухолевых клеток или участвуют в репарации (починке) поврежденной ДНК. А вот инактивация генов-супрессоров в результате мутации – резко увеличивает вероятность появления злокачественной опухоли.
Всего изучено влияние нескольких десятков протоонкогенов и опухолевых супрессоров на канцерогенез.
Зачем столько сложностей и как они продлевают жизнь пациентам
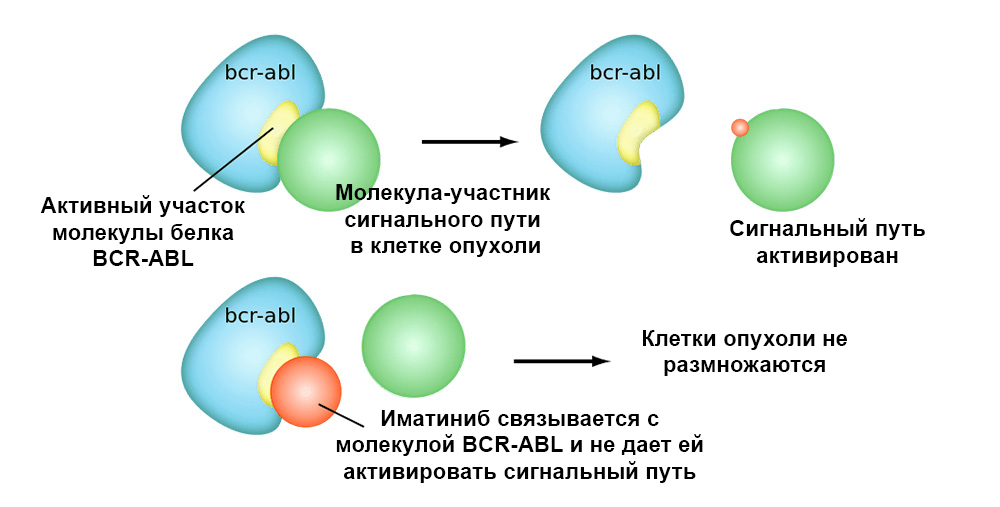
Иматиниб связывается с активным участком молекулы белка BCR-ABL, и блокирует его способность взаимодействовать с остальными молекулами в цепочках сигнальных путей.
Так что таргетные препараты имеют 2 важных преимущества перед классической химиотерапией.
Но и лечение для него должно быть соответствующее – индивидуально подобранное для конкретного пациента – на основе того, что мы определяем мутации в его опухолевых клетках.
В совсем недалеком прошлом злокачественные опухоли можно было классифицировать только по гистологии, то есть в зависимости от того, в каком органе они возникли, и как выглядели раковые клетки под микроскопом.
- узнаем чувствительность опухоли к препаратам;
- выясним, есть ли у опухоли устойчивость к определенным лекарствам;
- обнаружим генетические особенности, которые дают гиперчувствительность к препаратам;
- подберем новое лечение, если опухоль перестала отвечать на стандартную терапию;
обнаружим опухоль/метастаз на очень ранней стадии – по обрывкам ее ДНК в крови; - можем прогнозировать благоприятное или агрессивное течение заболевания.
Образцом выступает чаще всего ткань опухоли, либо взятая во время операции по удалению первичного очага, либо биопсия – микроскопический кусочек опухоли берут специальной тонкой длинной иглой.
Можно поискать ДНК опухолевых клеток в крови – тогда нужна так называемая жидкостная биопсия, две пробирки с кровью по 8,5 мл.
При биопсии мы часто сталкиваемся с тем, что многие пациенты боятся вообще трогать опухоль – опасаются, что ее это спровоцирует на рост. На сегодня не доступны какие-либо исследования, которые бы показали такую взаимосвязь. Конечно, биопсию надо выполнять правильно. У нас чаще всего врачи при заборе биоптата помечают место входа иглы: либо делают маленькую татуировочку (есть и такой инструмент ), либо скобку (хирургическую) ставят. Если потом понадобится операция, они иссекают весь этот ход, где была игла – от кожи до опухоли – так мы делаем шанс распространения раковых клеток за пределы опухоли еще меньше.
Далее образцы отправляются в лабораторию молекулярно-генетически исследований.
Причем применяют сразу несколько методов: секвенирования нового поколения (NGS), секвенирование по Сэнгеру и метод флуоресцентной гибридизации (FISH). Вместе они позволяют прочесть всю последовательность ДНК опухоли, выяснить драйверные мутации – то есть те, которые запустили злокачественный процесс и теперь могут быть мишенью для таргетной терапии – и даже визуализировать весь кариотип (хромосомный набор).
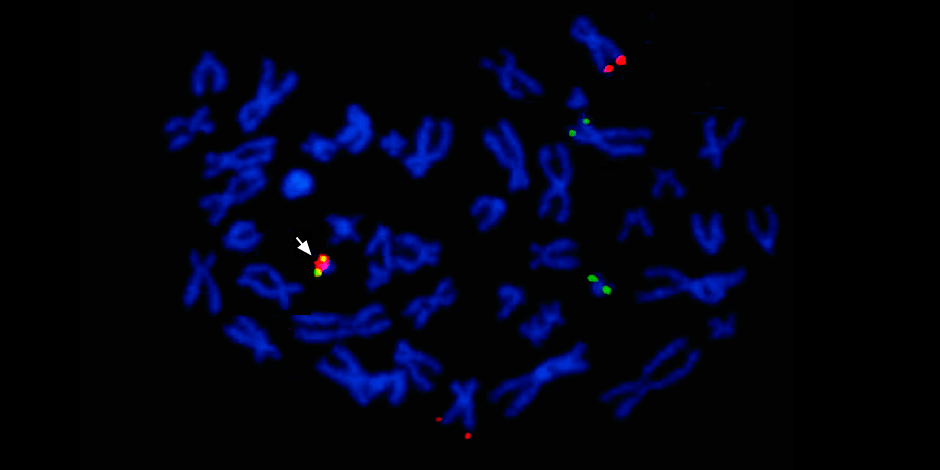
Под стрелкой слева – слияние красного и зеленого сигнала – свидетельство о слияния генетического материала хромосом 9 и 22 с образованием химерной филадельфийской хромосомы.
Кроме того, в полном молекулярно-генетическом исследовании обязательно определяют микросателлитную нестабильность (MSI, microsatellite instability) – нарушение в работе механизма репарации ДНК, которые приводят к быстрому накоплению мутаций в клетках. Этот фактор позволяет делать прогноз по поводу дальнейшего течения заболевания.
После получения молекулярно-генетического профиля опухоли – начинается его анализ
Специальные программы обрабатывают полученные результаты и составляют рекомендации автоматически. Но затем эти рекомендации обязательно вручную курируются командой экспертов. В анализе участвуют генетики, биоинформатики, врачи-онкологи, иммунологи и химиотерапевты. На этом этапе обязательно происходят уточнения и дополнения.
В итоге, в первой части отчета прописаны все найденные мутации в опухоли пациента, и таргетные препараты, которые будут наиболее эффективны в данном случае. Указана таргетная терапия, одобренная для данного типа опухолей с обнаруженными мутациями, и таргетная терапия, которая одобрена для лечения других типов рака с теми же мутациями. У нас в практике были случаи, когда назначались препараты именно второго порядка, off-label – и хорошо действовали.
Далее сотрудники лаборатории проводят огромную работу по мониторингу научных исследований, которые могут быть значимы в случае с данным пациентом.
Во второй части отчета находится обзор существующих на тот момент исследований с подробными данными о частоте встречаемости данной мутации, о действии разных препаратов и о возможности использовать тот или иной вид таргетной терапии при выявленных мутациях. Это помогает составить хотя бы приблизительный прогноз для пациента.
В третьей части отчета собраны актуальные клинические исследования, в которых пациент может принять участие, чтобы получить экспериментальное лечение. Это самый последний запасной способ, но знать о нем все подробности – полезно для спокойствия пациента.

Отчет получается довольно увесистым – 30 страниц захватывающего чтения
В этом случае молекулярно-генетическое исследование и дает нам понимание, какой препарат будет эффективен против данной опухоли, именно с этим набором мутаций. Назначение такого препарата позволяет выиграть главный для онкопациента ресурс – время.
Проблемы методики
Опухоли неоднородны. Они состоят из разных клеток, которые могут отличаться весьма значительно. И, например, в 80% клеток опухоли мутация определенного гена присутствует, а 20% клеток поделились с другим распределением хромосом – и остались немутировавшими. Да, мы назначаем препарат по результатам молекулярно-генетического теста, и против 80% опухолевых клеток он сработает эффективно, но для оставшихся 20% нужно будет придумывать другое лечение.
Некоторые виды рака более-менее гетерогенны, например, РМЖ. А некоторые опухоли, такие как саркомы, напоминают по структуре винегрет. Это затрудняет и диагностику, и лечение: нельзя заранее узнать, в какой части опухоли какие клетки, сколько их видов, как сильно они отличаются. И нельзя, грубо говоря, взять 10 образцов из разных мест опухоли – по ним придется сделать 10 отдельных генетических исследований.
До 30% таргетных и иммунопрепаратов в России назначается без соответствующего обоснования – без исследований генетики опухоли. И часть этих лекарств оказывается пустой тратой средств бюджета и денег пациента, потому что назначать таргетное лечение без понимания генетики опухоли – это рулетка: зарегистрировано более 600 препаратов. Например, для рака молочной железы есть пять протоколов лечения, в зависимости от мутации гена HER2/Neu.
В западной медицине определение генетического профиля опухоли уже становится стандартом лечения. Для российских онкопациентов молекулярно-генетические тестирования – все еще редкий случай, к сожалению – для бюджетной медицины это пока дорого. Но есть надежда, что все изменится к лучшему. Если сейчас оно стоит 600 тыс. руб., то 5 лет назад стоило больше миллиона – технология становится все проще и совершеннее, а, значит, популярнее и доступнее. Здесь время работает на нас.
Поэтому мало просо сделать генетический тест, нужно уметь понять результаты и сделать верные выводы. Мы с коллегами чаще всего сначала изучаем отчет сами (бывает, приходится посидеть над ним дома, в тишине после работы) – а потом еще и собираем консилиум, принимаем коллегиальное решение.
Но хорошие истории пациентов, честно говоря, всегда мотивируют лучше всего.
Сейчас у нас есть пациентка, 48 лет, с рецидивирующей глиобластомой (агрессивная опухоль мозга). К нам она попала после того, как прошла две линии терапии в государственном онкоцентре. Там все делали правильно, проводили лучевую терапию и назначали таргетный препарат, но опухоль все равно вернулась. Женщине отвели полгода жизни.
Мы предложили ей полное молекулярно-генетическое тестирование. Да, оно стоит 600 тыс. рублей, сокращенный вариант, за 250, в ее случае не подошел – нужно было расширенное тестирование, с максимально полным набором мутаций.
Но по результатам обследования назначили ей препарат, который предназначен обычно для лечения немелкоклеточного рака легкого. Он эффективен против опухолей с мутацией EGRF – у нашей пациентки глиобластома была именно с этой мутацией.
Женщина ходит к нам лечиться и наблюдаться уже 4 года. Это в 5 раз дольше, чем при стандартной терапии. Причем, она самостоятельна, живет эти 4 года обычной жизнью, ходит на работу и собирается дождаться внуков.
Рак является генетическим заболеванием на клеточном уровне. Рак возникает результате накопления мутаций в генах, которые контролируют размножение клеток и их отношения друг с другом. Итак, чем же является то, что мы определяем как повреждение ДНК (мутация)?
Внутри в наших клеток находится основная молекула управления, ДНК. ДНК, с помощью содержащихся в ней генов, позволяет реализовать жизненно важные функции в нашем организме. ДНК представляет собой двухцепочечную структуру, состоящую из повторяющихся блоков, образованных в форме лестницы нуклеотидов. Многие факторы с которыми мы сталкиваемся в нашей повседневной жизни, такие как курение, некоторые химические вещества, инфекционные агенты и ультрафиолетовые лучи, могут нарушить структуру ДНК и разорвать взаимные последовательности нуклеотидов. Когда данное событие происходит в ДНК, его называют повреждение ДНК или мутация.

Чтобы описать мутацию примером из нашей из повседневной жизни; представим, что вся наша генетическая информация (геном), это книга. Алфавитом в этой книге являются 4 нуклеотида, которые формируют структуру ДНК, а каждый заголовок отображает наши гены. Если из книги удалить какую нибудь букву или вырвать какую нибудь страницу, она начнет становится бессмысленной. Точно также происходит и повреждение генов в организме человека.
Наш организм разработал ряд систем обороны против повреждения ДНК. Эти системы называются системами репарации ДНК. Мутации, происходящие в генах данной системы, являются одной из главных причин возникновения рака. Поврежденные в результате лечения гены раковых клеток, ремонтируются посредством данной системы. Одним из актуальных направлений исследований в области рака в последние годы, является разработка методов лечения, нацеленных на системы репарации ДНК, таких как (Олапариб и Нирапариб.

a) Мутация в зародышевой линии: Мутации, возникающие в репродуктивных клетках (гаметы), переходят потомству. В этом случае, мутации происходят в каждой клетке организма. Причиной наследственных синдромов рака являются поврежденные гены, которые передаются потомству. Например мутации происходящие в генах BRCA1 и BRCA2 в зародышевой линии, повышают риск наследственного рака груди или яичников. Наследственный рак составляет 10% всех случаев рака.
Более чем в 50% раковых заболеваний человека, присутствует повреждение гена P53. Мутация зародышевой линии, редко наблюдается в гене P53. Поскольку ген P53 представляет собой ген управления, он способствует началу образования рака, если в результате повреждения, начинается неконтролируемая работа этого гена, то остальные гены также перестают нормально функционировать.
b) Соматическая мутация: Повреждения, возникающие в клетках тела. Эти повреждения потомству не переходят. Повреждения, происходящие в генах, остаются в организме человека на протяжении всей его жизни. Образ жизни (Ожирение, солнечное воздействие, курение, инфекции) являются наиболее важным фактором в возникновении генных повреждений. Такие факторы, как курение, ультрафиолетовое излучение (УФ), вирусы и возраст, вызывают повреждение гена в клетках. Рак, возникающий в результате повреждения гена в клетках тела, называется спорадическим раком. Они составляют 80 процентов всех случаев рака.
Для того, чтобы объяснить причину возникновения рака, повреждение ДНК (мутация), имеет важное место в исследованиях рака. Следует подчеркнуть, что многие виды рака связаны не только с одним геном. Рак возникает в результате отношений нескольких генов друг с другом и с окружающей средой. В последние годы, более глубокое понимание повреждений ДНК стало возможным благодаря эпигенетической науке, которая изучает взаимосвязь между генами и окружающей средой.
1. Krishna L. Kanchi.
Integrated analysis of germline and somatic variants in ovarian cancer.
Nature Communications 5, Article number: 3156 (2014)
2. Greenman, Christopher et al.
“Patterns of Somatic Mutation in Human Cancer Genomes.”
Nature 446.7132 (2007): 153–158. PMC. Web. 4 Nov. 2016
Ильнур Ярхамов — Казань
— Как происходит образование раковой клетки?
— Раковые клетки — это результат множества мутаций. Опухолевая трансформация клетки происходит, когда она накапливает определенное количество мутаций (от 5 до 10), критических для канцерогенеза. Комбинации мутаций могут быть самыми разными, поэтому с молекулярно-генетической точки зрения не существует двух одинаковых опухолей. Уникальность опухолей превышает уникальность дактилоскопических рисунков. В других случаях это врожденные генетические дефекты, приводящие к развитию рака. Вероятность развития рака у носителей этого наследуемого дефекта достигает 100%. К ним относятся некоторые виды рака молочной железы, желудка, колоректальный рак. Таким образом, основа рака — это мутация клетки. Кроме того, частота мутаций связана с количеством делений клетки.
Поэтому рак возникает чаще в тех органах, клетки которых чаще делятся. Это логично, потому что чем чаще клетки делятся, тем чаще накапливаются мутации.
— Это, какие органы у человека?
— Например, клетки головного мозга у человека — нейроны — практически не делятся. Там глиомы — опухоль головного мозга — возникает очень редко. Наиболее активно процесс деления клеток идет в клетках эпителия и кроветворных органах (красный костный мозг). Поэтому лейкозы, лимфогрануломатоз, опухоли легких, желудочно-кишечного тракта встречаются значительно чаще.
— А продолжительность жизни клетки…
— Чем старше человек, тем выше риск развития рака у человека. Особенно после 60 лет. Вообще, есть такое мнение, что каждый человек обречён на заболевание раком. То есть финиш нашей жизни — это рак.
Другое дело — человек может не дожить до своего рака из-за сердечно-сосудистой, дыхательной патологии или каких-либо травм.
А от чего возникает сама по себе мутация? Около 60% приводящих к раку мутаций происходят из-за случайных ошибок репликации ДНК (синтез дочерней молекулы ДНК на матрице родительской молекулы ДНК, — Ред.), 10% обусловлены наследственностью и 30% вызываются факторами окружающей среды, в том числе экологией и т.п. Сюда можно отнести особенности характера питания, курение, инсоляцию, радиацию, пищевые добавки, диоксины или бензапирен (ароматическое соединение, образующееся при сгорании углеводородного жидкого, твёрдого и газообразного топлива, — Ред.). Также возможны гормональные нарушения у человека. Например, гиперэстрогенэмия у женщин — повышение уровня эстрогена приводит к мутациям клеток гормональных органов. Это молочная железа, яичники, щитовидная и предстательная железы и др.
К факторам риска онкологических заболеваний также можно отнести стрессовые ситуации в жизни человека. Но здесь немного другое действие — на фоне стресса, хронической патологии снижается иммунитет, защитные силы организма. А раз нет естественного иммунитета, то трансформированные клетки не уничтожаются и являются основой для опухолевого роста.
Как видите, причин заболевания онкологией очень много. Но основа всех — мутация клетки.
— А кто больше всего подпадает в группу риска по заболеванию онкологией?
— Вообще, мы все рискуем. Особенно жители больших городов. Потому что огромную долю загрязнения в городе вносят автомобильные потоки.
Жители села, кстати, тоже не от чего не застрахованы. Хотя и бытует мнение, что они живут ближе к природе и вокруг них чистая экология. Есть же огромное количество пестицидов, удобрений, которые годами и десятилетиями вносятся на поля. Это все сказывается на селянах.
Я несколько недель назад прооперировал одну пациентку. Её семья из Верхнеуслонского района. Казалось бы, чистое место, на той стороне Волги. В их большой семье я прооперировал уже пять человек с раком различной локализации. И двух снох — по два раза, одну по поводу рака молочной железы и желудка. Другую — по поводу рака молочной железы и толстой кишки.
У них не генетическая зависимость, потому что онкология в семье у всех разная. Поэтому нельзя сказать, что сельский житель застрахован от рака.

— А промышленно-химические города, Нижнекамск, Набережные Челны, Менделеевск?
В Нижнекамске горожане, конечно, тоже молодые. Но сейчас тенденция к росту злокачественных образований там одна из самых высоких в республике, если не самая высокая. Статистика показывает темпы роста, но по количеству заболеваний они пока не опередили Казань.
— К каким видам онкологии чаще всего приводят проблемы с экологией?
— У экологии же бывает много загрязнителей. Но вообще у канцерогенов две точки приложения. Первый — места внедрения в организм. Второй — места выделения. В первом случае мы говорим о лёгких, желудочно-кишечном тракте и коже. Как раз по ним у нас в республике больше всего диагностируются онкологических заболеваний. А во втором случае мы говорим, опять же о желудочно-кишечном тракте, толстой кишке и мочевых путях (почки, мочевой пузырь). По ним тоже достаточно высокая заболеваемость.
— Смотрел в интернете научно-просветительскую передачу про причины рака. Обратил внимание на такую деталь. Оказывается, в Санкт-Петербурге 15-30 минутная прогулка по гранитным плитам может быть приравнена одному рентген-снимку.
— Может, время такое было, что нельзя было такое публиковать?
— Да нет. Мы изучали загрязнение почв по всему Татарстану. Кстати, нам в этом очень нефтяники помогли, сотрудники казанского института Геолнеруд, в частности профессор Озол Альфред Альфредович. Когда они искали залежи по всему практически Татарстану, то почву, растения исследовали на предмет тяжёлых металлов.
У нас в природе есть изначально высокая концентрация металлов в почве вследствие каких-то геологических аномалий. А есть загрязнение металлами, например, возле крупных производств, после внесения в почву удобрений, пестицидов.
В результате на карте Татарстана появляются пятна — наиболее загрязнённые металлами территории. У нас один из самых загрязнённых районов — юго-восток республики. С чем это на самом деле связано — сложно сказать. Может это и загрязнение, а может, так было изначально. Но факт — высокая концентрация металлов.
В этих же районах юго-востока Татарстана мы анализировали онкологическую заболеваемость в течение 10 лет. Обнаружили четкую корреляцию с загрязнением почвы тяжелыми металлами. Встречались чаще всего рак кожи, легкого, толстой кишки.
А самые чистые, в экологическом плане районы у нас — это Балтасинский, Атнинский, Арский.

— А разве раку кожи не виновно солнце?
— Солнце — один из факторов риска развития рака и меланомы кожи. Не каждый человек, но многие могут сегодня позволить выехать куда-то в Турцию. Позагорать неделю — это уже мощный удар по коже. Девочки, которые считают, что шоколадный цвет кожи красивый — несчастны. Они загорают в соляриях, естественно это тоже фактор риска. Через какое-то время это может заявить о себе какой-либо патологией кожи. Кроме того, на кожу также влияет пыль, сажа.
— В каком случае нас не защищает иммунитет? Можете описать механизм работы иммунитета в случае с онкологией?
— Иммунитет ставит нам барьер для инфекции, рака. Во-первых, в самой клетке предусмотрен механизм защиты. Есть гены, которые вызывают самоубийство клетки. Как только у клетки меняется генотип, происходит мутация, нарушаются биохимические процессы, сразу же этот ген активизируется и патологическая клетка самоликвидируется.
Но на каком-то этапе происходит мутация именно этого гена, который предназначен для уничтожения клеток. В итоге, патологические клетки начинают делиться.
Во-вторых, есть иммунная защита. Он тоже уничтожает эти злокачественные клетки. Но на каком-то этапе, как правило, с возрастом, под воздействием токсических веществ, радиации, стрессовой ситуации, тяжелой болезни, защитные силы организма снижаются. Злокачественные клетки начинают активно размножаться.
Сам по себе стресс в небольших дозах полезен. Он стимулирует иммунитет. Но когда это хронический, постоянный стресс на протяжении месяцев или годов, то он снижает иммунитет.
— Моделирую ситуацию: человек не курит, не пьёт, питается здоровой едой, но живет рядом с каким-нибудь заводом, мимо его дома пролегает оживлённая автотрасса. Также, этот человек живёт в панельной хрущёвке, на первом этаже. Достаточен ему ли ему здоровый образ жизни, чтобы не заболеть онкологией?
— Это очень сложный вопрос. Потому что, несмотря на правильный образ жизни человека, внешние факторы все же будут на него воздействовать. Рано или поздно какие-то изменения в его организме произойдут.
У каждого человека есть мутированные клетки в организме. Они постоянно продуцируются. Другое дело, что они не развиваются, не циркулируют или подавляются. Но когда защитные силы организма резко снижаются, раковые клетки начинают размножаться.
— Какие современные теории о причинах заболевания рака есть в научной, медицинской среде, которые бы раскрывали фактор экологии?
— Мы сейчас продолжаем изучать влияние металлов на организм человека. Сейчас проводятся исследования совместно с радиобиологами, в частности с членом-корреспондентом Академии наук РТ Робертом Ильязовым. Были обследованы несколько районов в Татарстане, где имеется высокая концентрация металлов в почве и воде.
Ученые проследили цепочку металлов в травах, в коровьем молоке, у женщин в крови и молоке. Была обнаружено, что ребёнок уже при грудном вскармливании получает большую дозу металлов. Что с ним будет через 30-40 лет — вопрос очень сложный.
Существуют растения, накапливающие тяжелые металлы (свинец, хром, кадмий, уран и др.) в больших количествах в надземных органах, например, клевер ползучий, подсолнечник однолетний, осока. В своё время мы предлагали внедрить эту методику рекультивацию сельхоз земли в ряде районов Татарстана. Это касается той зоны, где имеется высокая концентрация тяжёлых металлов. Можно в течение 2-3 лет поля засеивать этими травами. Потом эти травы скашивать и утилизировать.
— Вернёмся к генетическому фактору.
— Гены, ответственные за возникновение рака молочных желез, яичников, толстой кишки, желудка могут передаваться как от матери, так и от отца. Если ген передался по наследству, то риск развития рака зависит от специфичности гена, его проявления в семейном анамнезе, а также от индивидуальных особенностей организма.
Я знаю одну семью, у которой на протяжении трёх поколений в роду все женщины умирали от рака молочной железы. Бабушка в 40 лет умерла от рака молочной железы, причем была очень агрессивная форма с метастазами. Мама умерла тоже в 40-42 года от рака молочной железы с метастазами. Три дочери также погибли от этого заболевания в те же самые 40-42 года.
Несколько лет наблюдал за младшей сестрой. Осматривал ее каждые полгода. Ей делали УЗИ, маммографию. И вот в 38 лет нашли маленький очажок в молочной железе. Решили иссечь для профилактики рака.
В итоге, иссекаем, и, видим рак. Решаем убрать всю молочную железу, так как у нее ещё было множество мелких метастазов. Провели химиотерапию, лучевую терапию. Но в те же 42 года женщина погибает от множественных метастазов. Поражаюсь, как агрессивно протекало её заболевание. К сожалению, количество таких больных нарастает, потому что они успевают родить и передать свои гены детям.

— А разве нельзя было что-то упредительное предпринять, если на лицо в семье генетическая предрасположенность? Онкологи говорят, что на первых стадиях — I и II степень, от болезни ещё можно вылечить.
— Да, можно вылечить. Но, бывает по-разному. Бывает огромнейшая опухоль, но вялотекущая, не дающая метастазов. Например, я наблюдал за пациенткой. Я её 10 лет уговаривал прооперировать рак молочной железы. Она отказывалась, а опухоль как была, так и была, не росла, не давала метастазов. Но когда у женщины появился рак желудка, тогда я ей одновременно убрал и ту, и эту опухоль.
— А какие виды рака дают метастазы?
— Есть виды рака, например, базалиомы, которые не дают метастазов. Они существуют многие годы, не причиняя особых страданий. С другой стороны иногда маленькая опухоль может дать многочисленные метастазы. От того, что мы уберем этот очаг, мы радикально не вылечим пациента. Всё равно нужно будет делать химиотерапию.
— В онкологии принято считать, что если в течении 10 лет рак не даёт рецидива, то болезнь считается излеченной. Как правило, вылечить можно людей I-й и II-й стадии. Понятно, что врачам по больным IV-й стадии остаётся только бороться за качество жизни в последние дни, недели или месяцы. Но что можно сказать о людях с III стадией заболевания?
— Во-первых, в отношении I-й и II-ой стадии заболевания не все так просто. Да, как правило, онкологи эти стадии объединяют и называют это ранним раком.
Но на самом деле ранний рак — это I-я стадия. А II-ая стадия — это уже совсем не ранний рак. Например, II-ая стадия рака желудка это когда опухоль прорастает всю стенку желудка, а то и выходит за пределы стенки и врастает в другие органы. Какой же это ранний рак?
Под III-ей стадией имеются в виду наличие метастазов. Опухоль сама по себе может быть маленькая, но есть пораженные регионарные лимфатические узлы. Всё это радикально убирается во время операции, но есть вероятность, что опухоль продолжит свой рост.
Сейчас у онкологов есть такая теория, что рак — это не поражение какого-то органа, а это такая раковая болезнь. В организме человека есть опухолевые стволовые клетки. Они циркулируют в крови, как и обычные клетки. Они могут десятилетиями не активизироваться.
Но на каком-то этапе в результате снижения иммунитета, воздействия ионизирующей радиации или какого-то стресса, опухолевые стволовые клетки начинают активно делиться. Их деление подобно веткам на деревьях. Таким образом, нарастает массив опухолевых клеток, то есть опухолевая ткань. Мы лечим человека, удаляем опухоль, облучаем и так далее, а стволовые опухолевые клетки остаются.
Поэтому у нас есть пациенты, которые доживают до второго, и даже до третьего рака. Это говорит, с одной стороны, о прогрессе в лечении опухолей, но с другой стороны нет рака какого-либо органа — есть просто раковая болезнь.
Читайте также:

