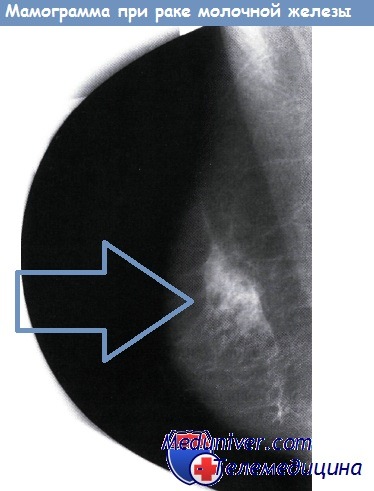
Может ли рак молочной железы не пальпироваться
Одной из ведущих проблем онкологии на современном этапе является диагностика и дифференциальная диагностика патологических образований молочных желез, в первую очередь доброкачественных и злокачественных процессов.
Рак молочной железы занимает лидирующее место по заболеваемости и смертности среди женского населения во всем мире. Ежегодно в мире выявляют около 1 млн., а в Российской Федерации около 47 тыс. новых случаев рака молочных желез. Учитывая то, что успех лечения напрямую зависит от стадии, на которой выявлен процесс, проблема ранней диагностики рака молочной железы становится одной из наиболее актуальных.
Развитие МРТ-технологий повысили чувствительность метода до 95 %. Чувствительность МР-маммографии существенно превышает чувствительность отдельных методов диагностики и, даже их сочетания.
Для проведения МР-томографии молочных желез женщина должна иметь при себе результаты всех предварительных обследований, сведения о перенесенных операциях. Во время исследования, длительность которого около 40 мин, женщина должна неподвижно удобно лежать на животе, а молочные железы располагаться в углублениях катушки. Методика сканирования включает в себя получение доконтрастных (до введения контрастного вещества) и постконтрастных изображений (после введения контрастного вещества на 2, 4 и 7-й минутах).
При исследовании этих органов очень важно следить за менструальным циклом, так как от фазы цикла сильно зависит получаемая на исследовании картина.
Нужно проводить исследование на 6-14 день менструального цикла; прекращать прием заместительной гормональной терапии за 6-8 недель до проведения МРТ; выполнять исследование через 6 месяцев после оперативного вмешательства и 12 месяцев после лучевой терапии.
Обязательно необходимо учитывать возрастные изменения, происходящие в железах.
Классификация клинических синдромов молочной железы (Н.И. Рожкова):
- Диффузные изменения
- Узловое образование
- Узловое образование в подмышечной области
- Отёчная МЖ
- Патологическая секреция из соска
- Втянутый сосок
- Оперированная железа
- Оставшаяся МЖ
- Увеличение грудной железы у мужчин
Доброкачественные образования молочной железы.
Зависит от типа фиброаденомы. Фиброаденомы с обызвествлением или склерозированные фиброаденомы. При введении контрастного вещества не усиливаются, или усиливаются минимально.
- Фиброаденома правой молочной железы.

- Фибролипома правой молочной железы.

Очаговый фиброз молочной железы.
Очаговый фиброз выявляется у молодых женщин. Он представляет собой отграниченную пролиферацию стромы молочной железы с регионарной атрофией окружающей паренхимы. Средний размер составляет 1-3 см.
Липомы – это доброкачественные опухоли, состоящие из жировой ткани. Они могут пальпироваться и обычно представлены распространенной зоной жира в молочной железе, окруженной тонкой оболочкой.
Дифференциальная диагностика липом проводится с жировой метаплазией соединительной ткани, которая начинает развиваться с возрастом. Она является проявлением жировой атрофии паренхимы молочной железы. Ее часто принимают за липому, но таковой она не является.
Известно, что до 80% образований молочной железы размером до 1 см являются непальпируемыми. Рассматривая роль МРТ в диагностике рака молочной железы у женщин с высоким риском возникновения, нельзя не отметить, что есть определенные виды опухолей, которые выявляются только этим методом. Даже при ретроспективном пересмотре УЗ изображений этих пациенток в 39 % случаев опухоли остаются нераспознанными. Из них большую часть составляют инвазивные протоковые карциномы. Среди опухолей, которые выявляются с помощью МРТ и УЗИ, но остаются скрытыми при маммографии даже при ретроспективном пересмотре изображений (47 %), чаще всего это инвазивные протоковые карциномы.
Существуют определенные МР-критерии диагностики злокачественных образований молочной железы.
Инфильтративно-протоковый рак правой молочной железы (кистозная форма)

Непальпируемое образование правой молочной железы

Микроинвазивный рак – опухоль, в которой преобладает неинвазивный компонент, однако имеются один или более явно различимых мелких, микроскопических фокусов роста опухолевых клеток в междольковую строму, что представлено на 1-м снимке. Обычно сочетается с высокозлокачественным протоковым раком in situ. Часто присутствует значительный перидуктальный или перилобулярный лимфоцитарный инфильтрат.
Отёчно-инфильтративная форма рака с метастазами в подмышечные лимфоузлы

При обнаружении поражения только лимфатических узлов – дальнейшее дообследование с целью выявления очага первичного поражения.

- Воспалительный инфильтрат при лактации
Мастит часто сочетается с воспалительными псевдоопухолевыми заболеваниями (инфильтрация, абсцесс, гранулома), имитирующие злокачественный процесс, в частности, воспалительную карциному.
Патогенетически и клинически различают:
- Послеродовый мастит
- Непослеродовый мастит (бактериальный, гнойный и грануломатозный типы)
- Специфический гранулематозный мастит
- Грибковые и паразитарные инвазии
Острый послеродовый мастит возникает во время беременности и лактации. По этиологии он является бактериальным, развивается вследствие инфицирования млечных протоков и лимфатических сосудов во время кормления, если имеет место застой молока. При неадекватной терапии острый мастит может перейти в подострую и хроническую формы, что может привести к формированию абсцессов и свищей.
Острый неспецифический мастит редко встречается вне лактационного или постоперационного периодов и может быть обусловлен.
- Инфицированием расширенных субареолярных млечных протоков – образование субареолярного абсцесса. Это может быть обусловлено чешуйчатой метаплазией и гиперплазией млечной протоков, что приводит к их обструкции, задержке секреции и инфицированию;
- Инфицирование при наличии секреции и/или расширении протоков;
- Гематогенным попаданием бактериальной или грибковой инфекции, встречается редко;
- Другими редкими причинами
Подострый и хронический мастит может протекать:
- Бессимптомно или с минимальными воспалительными изменениями
- С хроническими изменениями, такими как втянутость соска или диффузное уплотнение; симметричная картина характерна для мастита с плазматическими клетками
- С утолщением и покраснением кожи
- С прогрессированием вплоть до пальпируемого образования с покраснением и локальным повышением температуры и без них
- С формированием хронических абсцессов и свищей.
- Мастит, абсцесс в преареолярной области

- Доброкачественные узловые образования воспалительной природы
К доброкачественным узловым образованиям воспалительной природы помимо кист с признаками воспаления, относят абсцессы и гранулемы инородного тела. Абсцессы чаще формируются на фоне острого или хронического мастита.
Абсцессы обычно визуализируются как округлой или овальной формы полости с нечеткими границами, заполненные жидкостью с различной интенсивностью сигнала и отсутствием усиления, окружены капсулой с интенсивным ранним контрастным усилением. Обычно окружены воспалительным отеком. Сопровождаются лимфоаденопатией. Представляет собой одиночную или множественную полость, окруженную так называемой пиогенной капсулой.

- Может быть проявлением анасарки (общего отека тела);
- Наблюдается при отечно-инфильтративной форме рака молочной железы, при остром мастите и абсцессе;
- после лучевой терапии
Рубцовые изменения левой молочной железы

Рак молочной железы на фоне постоперационных изменений

Рецидив рака молочной железы с внутриорганным метастазирование

В молочных железах женщин в репродуктивный период ежемесячно происходит смена пролиферативных и регрессивных изменений в эпителиальных и опорных тканях.
Нарушение регуляции этих процессов может привести к диффузным перестройкам, которые встречаются у 39% обследуемых женщин
Отмечается гиперплазия железистых долек, склерозирование внутридольковой и междольковой соединительной ткани, превращение альвеол в микро- и макрокисты.
Диффузный фиброаденоматоз
(смешанный тип с преобладанием железистого и кистозного компонентов)
Фиброаденоматоз с преобладанием железистого компонента (аденоз)

Фиброаденоматоз с преобладанием фиброзного компонента
Характеризуется массивным уплотнением стромы всей или большей части МЖ
Фиброаденоматоз с кистозным компонентом
Характеризуется наличием округлых или овальных образований (кист) на фоне неоднородного рисунка от паренхимы железы.

В верхне-наружном квадранте определяются участки неправильной округлой формы, имеющие однородную МР-структуру, характеризующиеся изо-, гипоинтенсивным по Т2 и изоинтенсивным по Т1
МРС с деформацией архитектоники молочной железы за счет фиброза вокруг железистых долек. Аналогичные участки визуализируются в центральных и верхнее-наружных квадрантах левой молочной железы (стрелки).

С появлением возможности определения мутаций BRCA и, таким образом, выявления популяции женщин с высоким риском возникновения РМЖ стало особенно актуальным внедрение новых современных и высокотехнологичных методов раннего выявления этого заболевания. Именно таким методом является МР-маммография, которая широко применяется во всем мире и теперь, с развитием новых технологий в России, может быть диагностическим методом, дополняющим рутинную маммографию и УЗИ.
а) Самостоятельное обследование молочных желез следует выполнять ежемесячно (после менструации), начиная с 20 лет. В некоторых случаях результаты самообследования могут вызывать необоснованную тревогу, особенно при наличии фиброзно-кистозной мастопатии. Это объясняется тем, что женщины не всегда верно оценивают то, что они действительно или предположительно пальпируют.
Обучать технике самообследования молочных желез следует в молодом возрасте, а затем регулярно подкреплять полученные навыки. Самостоятельное обследование молочных желез облегчает диагностику опухолей диаметром 1 см и менее.
б) У женщин со средним риском развития рака обследование молочных желез в условиях медицинского учреждения следует производить ежегодно, начиная с 20 лет. Несмотря на то, что опухоли размерами от 0,5 до 1,0 см редко выявляются даже опытными врачами, образования диаметром от 1,0 до 1,5 см диагностируются в 60% случаев. Если диаметр опухоли превышает 2,0 см, 96% из них обнаруживают во время объективного осмотра.
в) Скрининговая маммография — наиболее эффективный метод ранней диагностики рака молочной железы и, следовательно, лучше всего способствует снижению уровня смертности.

Ежегодное выполнение маммографии, начиная с 40 лет, снижает смертность от рака молочной железы на 30%.
Нет. Маммография дает не менее 15% ложноотрицательных результатов. Рак молочной железы определяется на маммограммах в тех случаях, когда его характеристики отличаются от характеристик окружающей ткани. Некоторые опухоли, например, дольковый рак, прорастают в ткань молочной железы, не изменяя ее характеристик. Такие опухоли на маммограммах часто не визуализируются.
Скрининговую маммографию применяют для диагностики скрытых форм рака молочной железы, не проявляющихся клинически. Снимки молочных желез выполняют в двух проекциях. При наличии пальпируемого образования молочной железы или патологических изменений на скрининговой маммограмме, выполняют диагностическую маммографию, уделяя особое внимание исследованию подозрительной области.
Дополнительные снимки, произведенные под различными углами, или прицельные снимки (которые выполняются с компрессией железы при большем увеличении) позволяют отличить доброкачественные изменения от злокачественных.
В American College of Radiography разработана стандартная шкала оценки результатов маммограмм, выполненных в двух проекциях, которая делает описание ясным и недвусмысленным:
0 - Требуется дальнейшая оценка
1 - Отрицательный результат (отсутствие патологических изменений)
2 - Доброкачественные изменения (нормальная молочная железа, имеются достоверно доброкачественные изменения)
3 - Вероятно доброкачественные изменения (вероятность злокачественной опухоли 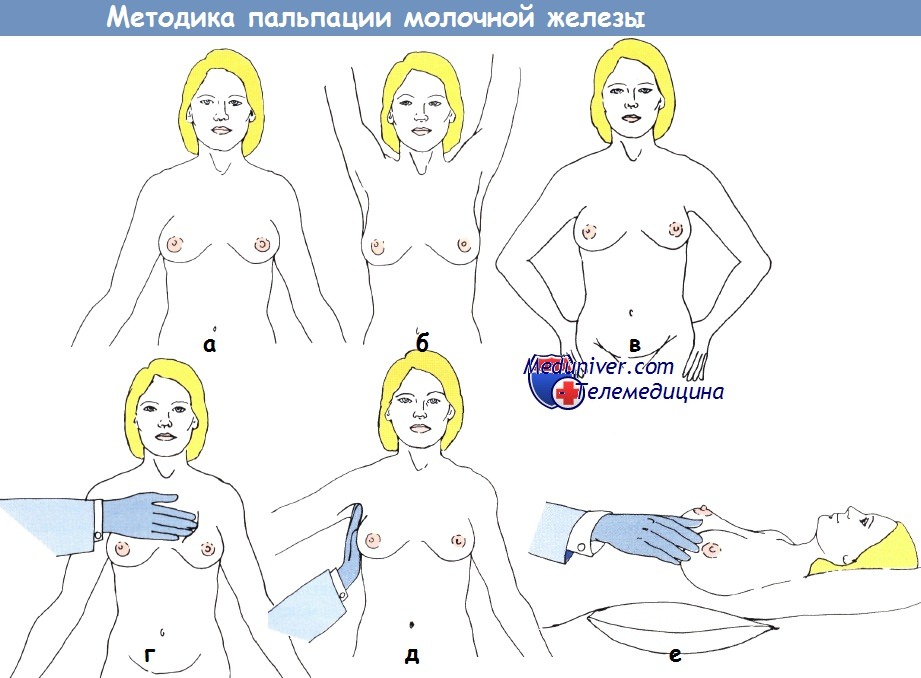
Физикальное исследование молочной железы:
а — в вертикальном положении,
б - с поднятыми руками;
в - с упором рук в бедра;
г - в положении стоя;
д - пальпация подмышечной области;
е — в положении лежа на спине.
Оценить характер новообразования помогает информация о размерах узла (в т.ч. изменялись ли они), длительности его существования, наличии болезненных ощущений, кожных симптомов, выделений из соска и связи происходящих изменений с менструальным циклом. Следует также оценить факторы риска развития рака молочной железы. Интерес при этом представляет личный и семейный анамнез, отягощенный раком молочной железы, яичников или других органов; возраст наступления менархе и менопаузы (если она наступила); возраст во время первой доношенной беременности; применение противозачаточных средств и заместительной гормональной терапии, а также результаты предшествующего гистологического исследования молочной железы (если проводилось).
Для уточнения характера новообразования молочной железы можно использовать визуализирующие методы исследования. Так, ультразвуковое исследование позволяет дифференцировать кистозные и солидные образования. Существуют специфические ультразвуковые признаки, помогающие достоверно диагностировать простые кисты молочной железы. В случае выявления простой кисты можно придерживаться выжидательной тактики или аспирировать ее содержимое.
Для оценки характера сложной кисты ее содержимое аспирируют (возможно, киста после процедуры полностью спадется) или прибегают к эксцизионной биопсии. В данном клиническом случае выполнение тонкоигольной аспирационной биопсии или трепанобиопсии сопряжено с высоким риском недостаточно полного забора материала (солидного компонента образования) и, следовательно, ошибочной диагностики. Если при ультразвуковом исследовании выявляется солидное образование, необходимо проведение его гистологического исследования.
В кисту проводят иглу размером 22G и эвакуируют (отсасывают) ее содержимое. Обычно для этого достаточно шприца емкостью 10 мл, хотя иногда кисты содержат большее количество жидкости. Если киста расположена достаточно глубоко и ее трудно фиксировать пальцами, аспирацию можно выполнить под ультразвуковым контролем. Аспирацию содержимого кисты можно рассматривать и как диагностическое, и как лечебное вмешательство, после которого стенки кисты должны полностью спасться. Если киста не исчезает или вновь возникает после двухкратной аспирации, ее следует иссечь.
Содержимое кисты может быть прозрачным или мутно-желтым, а также зеленого, серого или коричневого цвета. Если оно представлено чистой кровью или напоминает старую кровь, его следует отправить на цитологическое исследование и обсудить вопрос об иссечении очага поражения.

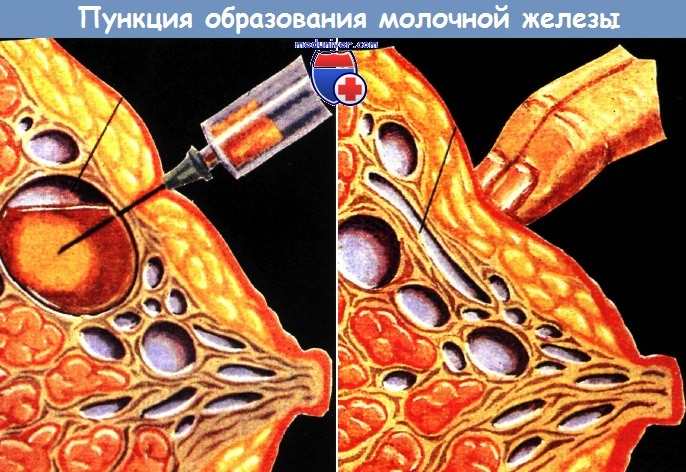
Пункция пальпируемого образования.
Образование зажимают между пальцами, иглу проводят через него 4-5 раз, воздух с полученным материалом выдавливают из шприца на стекло;
из полученного материала приготовляют мазки и фиксируют.
Для уточнения характера пальпируемого солидного образования молочной железы применяют тонкоигольную аспирационную биопсию, трепанобиопсию, инцизионную или эксцизионную биопсию. Выбор способа зависит от особенностей образования и технических возможностей.
а) Тонкоигольная аспирационная биопсия позволяет получить материал для цитологического исследования и достаточно точно диагностировать некоторые доброкачественные и злокачественные образования. Однако дифференциальная диагностика инвазивного рака и рака in situ с помощью данной методики невозможна. Для повышения эффективности диагностики тонкоигольную аспирационную биопсию следует применять в сочетании с объективным осмотром и визуализирующими методами исследования.
б) Трепанобиопсия позволяет получить столбики ткани для гистологического исследования (диаметром 14-18G). При этом существует вероятность проведения иглы мимо новообразования и, следовательно, получения ложноотрицательных результатов. Во избежание диагностических ошибок трепанобиопсию следует применять в сочетании с объективным осмотром и визуализирующими методами исследования молочной железы.
в) В настоящее время инцизионную биопсию применяют редко. Она оправдана в том случае, когда трепанобиопсия не позволяет достоверно определить характер новообразования, а больной планируется проведение неоадъюваитной химиотерапии. При эксцизионной биопсии объемное образование полностью удаляют. Это позволяет получить наибольшее количество материала для гистологического исследования. В случае выявления доброкачественного образования вмешательство можно рассматривать не только как диагностическое, но и как лечебное.
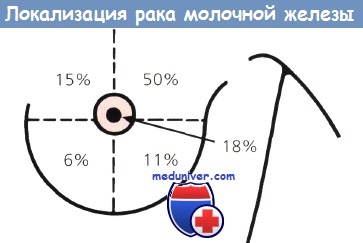
Визуализирующие методы исследования позволяют предварительно оцепить характер первичного очага в молочной железе, а также выявить вторичные очаги. Как правило, эти методы применяют до выполнения биопсии, гак как возникающие после биопсии изменения в тканях могут помешать правильной оценке полученных результатов.
Женщинам моложе 30 лет с низким риском развития злокачественной опухоли маммографию выполняют только при наличии крайне подозрительных очагов. При наличии подозрительных объемных образований у женщин старшего возраста диагностический алгоритм обязательно включает маммографию, которая позволяет не только визуализировать очаг поражения, по и оценить состояние других участков молочной железы. Если новообразование мало напоминает раковую опухоль, можно использовать ультразвуковое исследование для дифференциальной диагностики кистозных и солидных структур. В последующем производят аспирацию содержимого кисты или выполняют биопсию.
Диагностика пальпируемого образования молочной железы включает три компонента: объективный осмотр, визуализирующие методы исследования и биопсию. Доброкачественные образования не требуют обязательного удаления, однако их не всегда можно дифференцировать от злокачественных. Если образование мало похоже на злокачественное при объективном осмотре, имеет признаки доброкачественного при маммографии, а тонкоигольная аспирационная биопсия не выявляет раковых клеток, то вероятность его доброкачественной природы составляет 98%.
В данном случае можно придерживаться выжидательной тактики или произвести иссечение образования для окончательной верификации диагноза. Если предпочтение было отдано выжидательной тактике, обследование больной необходимо повторить через 3 месяца и убедиться в том, что изменений не произошло. Если результаты какого-либо из методов исследования кажутся подозрительными, окончательный диагноз устанавливается с помощью эксцизионной биопсии.

- Как возникает рак молочной железы?
- Типы рака молочной железы
- Причины и факторы риска
- Симптомы рака молочной железы
- Самостоятельная диагностика рака груди
- Диагностика
- Стадии рака молочной железы
- Лечение рака молочной железы
- Прогноз при раке молочной железы
Как возникает рак молочной железы?
Рак груди развивается так же, как и любая другая злокачественная опухоль в организме. Одна или несколько клеток железистой ткани в результате произошедшей в них мутации начинают аномально быстро делиться. Из них образуется опухоль, способная прорастать в соседние ткани и создавать вторичные опухолевые очаги — метастазы.
Мутации, которые приводят к РМЖ, бывают наследственными и приобретенными .
Распространенными наследственными генетическими причинами рака молочной железы становятся мутации в генах BRCA1 и BRCA2. Носительницы мутации BRCA1 имеют риск заболеть раком молочной железы 55–65%, а носительницы BRCA2 — 45%. Такие генетические дефекты передаются по наследству от родителей детям, они становятся причиной рака молочной железы примерно в 15% случаев.
Намного чаще опухоль возникает из-за приобретенных мутаций: они возникают в клетках молочной железы и не передаются по наследству. Например, в 20% случаев увеличено количество копий гена, кодирующего HER2 — белок-рецептор, который находится на поверхности клеток и стимулирует их размножение.
Типы рака молочной железы
Злокачественные опухоли груди делятся на два типа: протоковые и железистые. Протоковый рак молочной железы встречается чаще. Он может быть внутриэпителиальным (in situ) и инвазивным. У внутриклеточного протокового рака молочной железы более благоприятный прогноз, он редко дает метастазы и излечивается в 98% случаев. Инвазивный же вариант опухоли склонен к бесконтрольному росту и генерализации процесса.
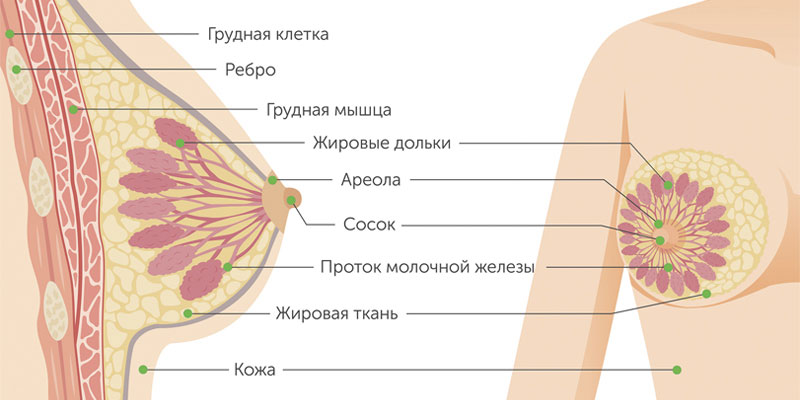
Железистый рак молочной железы может быть дольковым (инвазивная лобулярная карцинома) или произрастать из других клеток железистой ткани. Для долькового рака нередко характерен мультицентричный рост. Скорость увеличения в размерах и сроки метастазирования форм узлового рака груди зависят от степени дифференцировки опухоли.
Причины и факторы риска
К сожалению, полной информации о причинах возникновения рака молочной железы у ученых пока нет. Существует список факторов риска, влияющих на вероятность появления опухоли, однако у некоторых болезнь диагностируют при отсутствии этих факторов, другие же остаются здоровыми при наличии сразу многих из них. Тем не менее, ученые все же связывают развитие рака груди с определенными обстоятельствами, наиболее часто предваряющими его появление. К ним относятся:
- Возраст. Большинство случаев РМЖ приходятся на женщин в возрасте 55 лет и старше.
- Наследственность. Если РМЖ диагностирован у кого-то из близких родственников, риск повышается вдвое.
- Рак молочной железы в анамнезе.
- Повышенная плотность ткани молочной железы по результатам маммографии.
- Некоторые доброкачественные новообразования в молочной железе.
- Раннее начало менструаций — до 12 лет.
- Поздняя менопауза — после 55 лет.
- Отсутствие детей или поздние (после 35 лет) первые роды.
- Воздействие радиации, например, в ходе лучевой терапии, проводимой для лечения другого типа рака.
- Курение и злоупотребление алкоголем. Если женщина ежедневно потребляет 28–42 г этилового спирта, ее риски повышаются на 20%.
- Лишний вес и низкая физическая активность.
- Использование гормональных препаратов: оральные контрацептивы, заместительная гормональная терапия в постменопаузе.
- Травмы молочных желез.
- Сахарный диабет.
- Работа по графику с ночными сменами.
Симптомы рака молочной железы
На ранних стадиях рак молочной железы, как правило, никак клинически не проявляется. Чаще всего опухоль обнаруживается самими больными или выявляется случайно при проведении профилактических исследований.
Пациентки обычно жалуются на наличие пальпируемого образования, выделения из соска. Боль является редким симптомом рака грудной железы, однако болевой синдром может выйти на первый план на этапе генерализации процесса, в особенности при распространении метастазов в кости.
Довольно часто выявляются такие признаки рака груди, как появление асимметрии вследствие изменения размеров пораженной железы. Уменьшение, смещение кверху, деформация и сморщивание молочной железы может наблюдаться при скиррозной (фиброзной) форме опухоли. Напротив, увеличивается грудь на стороне поражения при быстром росте образования или из-за отека, который формируется по причине нарушенного оттока лимфы.
При распространении новообразования в подкожную клетчатку могут наблюдаться изменения кожи. При этом выявляются следующие симптомы рака молочной железы:
Иногда, при распространении опухоли на поверхность кожи могут наблюдаться такие признаки рака груди, как покраснение и изъязвление. Наличие этих симптомов говорит о запущенности процесса.
Изменения соска тоже могут определяться, но только на поздних стадиях. При этом имеют место такие симптомы рака грудной железы, как:
- Симптом Форга — на стороне поражения сосок находится выше, чем на здоровой стороне.
- Симптом Краузе — сосок утолщен, складки ареолы заметно выражены.
Такой признак рака молочной железы, как патологические выделения, является довольно редким, но в ряде случаев может быть единственным симптомом, который выявляется при осмотре. Часто выделения носят кровянистый характер, реже встречаются серозные и гнойные.
Также были выделены особые формы рака груди, которые проявляются типичной симптоматикой. К ним относятся:
- Отечно-инфильтративная форма, для которой характерно увеличение и отечность железы, мраморный цвет кожи, выраженная гиперемия.
- Маститоподобная. Данный вид рака груди проявляется уплотнением пораженной груди, повышением температуры тела.
- Рожистоподобная форма, при которой на коже выявляются очаги (иногда появляются изъязвления), которые внешне напоминают рожистое воспаление.
- Панцирная форма характеризуется наличием множественных узлов, за счет которых происходит сморщивание и деформация железы.
- Рак Педжета — поражает сосок и ареолу. При данной разновидности наблюдают утолщение соска, изменение кожи в виде покраснения и уплотнения, образование корок и чешуек.
Иногда люди, интересуясь по каким признакам можно распознать наличие опухоли молочной железы, по ошибке ищут симптомы рака грудины. Данное название является неверным, так как грудина является центральной плоской костью грудной клетки и даже при метастазировании злокачественного образования груди практически никогда не поражается.
Самостоятельная диагностика рака груди
Самостоятельно проверять грудь на наличие узелков или каких-либо других изменений стоит раз в месяц после менструации. Домашнюю диагностику удобнее всего проводить, принимая ванну или находясь под душем. О любых изменениях, которые удалось обнаружить, стоит как можно быстрее рассказать врачу.
Порядок проведения самообследования молочных желез:
- Разденьтесь выше пояса и встаньте перед зеркалом.
- Поднимите руки вверх и заведите их за голову. Внимательно осмотрите грудь. Повернитесь правым, левым боком.
- Ощупайте молочные железы в положении стоя сложенными указательным, средним и безымянным пальцем. Начинайте с верхней наружной части груди и двигайтесь по часовой стрелке.
- Сожмите сосок двумя пальцами. Проверьте, выделяется ли из него что-нибудь.
- Снова ощупайте молочные железы — теперь в положении лежа.
70% случаев рака молочной железы выявляются пациентами самостоятельно в результате самообследования груди.
Диагностика
Диагностика рака молочной железы начинается с беседы. На этом этапе для врача важно оценить жалобы женщины и выяснить, встречались ли случаи рака молочной железы в её семье, если да — насколько часто. Это помогает заподозрить наследственную форму рака, связанную с мутациями в генах BRCA1, BRCA2, NBS1, CHECK, TP53.
Далее врач осматривает, ощупывает молочные железы, проверяет, нет ли в них узлов и уплотнений, не увеличены ли лимфатические узлы в подмышечной, надключичной и подключичной областях.
После осмотра врач может направить женщину на маммографию — рентгенографию молочной железы. Показаниями к этому исследованию являются: уплотнения в молочной железе, изменения со стороны кожи, выделение крови из соска, а также любые другие симптомы, которые могут указывать на злокачественную опухоль. Также для диагностики рака молочной железы назначают ультразвуковое исследование. Маммография и УЗИ являются взаимодополняющими методами, каждый из них имеет свои преимущества:
Маммография
УЗИ молочных желез
Позволяет обнаружить патологические изменения за 1,5–2 года до появления симптомов.
При кровянистых выделениях из соска можно провести дуктографию — рентгенографию с контрастированием молочных протоков. Это помогает получить дополнительную полезную информацию.
Высокая чувствительность — точная диагностика до 90% случаев рака.
Возможность обнаружить микрокальцинаты до 0,5 мм.
Безопасность — нет воздействия на организм рентгеновскими лучами.
Хорошо подходит при высокой плотности ткани молочной железы, у молодых женщин (до 35–45 лет).
Позволяет отличать кисты (полости с жидкостью) от плотных опухолей.
Позволяет оценить состояние регионарных лимфатических узлов.
Хорошо подходит для контроля положения иглы во время биопсии.
Магнитно-резонансная томография — высокоинформативный метод диагностики злокачественных опухолей молочной железы. Ее применяют при лобулярном раке, когда неинформативны маммография и УЗИ, а также для оценки размеров и расположения опухоли, что помогает определиться с тактикой хирургического лечения. МРТ может применяться для скрининга у женщин-носительниц аномальных генов, связанных с повышенным риском рака молочной железы, при отягощенном семейном анамнезе.
О роли биопсии в диагностике рака молочной железы рассказывает врач Европейской клиники Портной С.М.:

В лаборатории проводят цитологическое и гистологическое исследование, то есть оценивают строение отдельных клеток и ткани. В настоящее время доступны молекулярно-генетические исследования: они помогают выявить мутации, за счет которых произошло злокачественное перерождение, и подобрать оптимальную противоопухолевую терапию.
Биопсия позволяет выяснить, является ли опухоль злокачественной, а также определить ее тип и стадию. Кроме того, исследование биопсийного материала дает ответ на вопрос, является ли опухоль гормонозависимой , что также влияет на схему лечения.
После того как рак диагностирован, важно определить его стадию и понять, насколько сильно он распространился в организме. Для этого применяют следующие исследования:

Стадии рака молочной железы
Стадирование при раке молочной железы опирается на общепринятую систему TNM. Буква T в этой аббревиатуре обозначает размер первичной опухоли:
Буквой N обозначают наличие метастазов в регионарных лимфатических узлах. N0 — очаги в лимфатических узлах отсутствуют. N1, N2 и N3 — поражение разного количества лимфатических узлов.
Буква M обозначает наличие отдаленных метастазов. Рядом с ней может быть указана одна из двух цифр: M0 — нет отдаленных метастазов, M1 — отдаленные метастазы имеются.
В зависимости от значений T, N и M, выделяют пять основных стадий рака молочной железы (внутри некоторых из них есть подстадии):
- Стадия 0: рак на месте.
- Стадия I: опухоль в молочной железе диаметром до 2 см.
- Стадия II: опухоль в молочной железе диаметром до 5 см и более, могут быть метастазы в подмышечных лимфоузлах на стороне поражения.
- Стадия III: опухоль в молочной железе до 5 см и более, может прорастать в грудную стенку или в кожу, имеются очаги в регионарных лимфатических узлах.
- Стадия IV: опухоль может быть любых размеров, не имеет значения, поражены ли регионарные лимфоузлы. Если обнаруживают отдаленные метастазы, всегда диагностируют рак четвертой стадии.
Лечение рака молочной железы
Стратегия лечения рака молочной железы должна подбираться индивидуально для каждой пациентки с учетом таких факторов, как тип опухоли, стадия, чувствительность новообразования к гормональной терапии. Берется во внимание и общее состояние больной. Если опухоль обнаружена на ранних стадиях и выбрана правильная тактика ведения пациентки, то шанс полностью вылечить рак груди является весьма высоким.
Выберите врача-онколога и запишитесь на приём:

Пластический хирург, онколог-маммолог, доктор медицинских наук
Читайте также:

