Может ли рак кишечника метастазировать во влагалище
Рак кишечника — одно из самых распространенных онкологических заболеваний. В современной России колоректальный рак вышел на второе место по количеству случаев с летальным исходом, однако при диагностировании его на ранних этапах 9 из 10 пациентов удается успешно излечить. Заболевание локализуется в части желудочно-кишечного тракта, включающего в себя ободочную, сигмовидную и прямую кишки. Опухоль, как правило, перерождается из доброкачественных новообразований, называющихся полипами или аденомами. Симптоматика полипов малозаметна либо не проявляется вовсе, поэтому врачами рекомендуется проходить регулярное обследование для своевременного обнаружения образований и их своевременного удаления. Заболевание протекает в несколько стадий. Чем раньше поставлен диагноз, тем выше шансы больного на положительный исход. При метастазировании прогнозы пациента резко ухудшаются.
Содержание
Причины возникновения
Ученые несколько десятилетий пытаются ответить на вопрос: что может являться причиной возникновения этого страшного заболевания? Но ответ до сих пор не удалось получить. Установлено лишь несколько причин, которые могут спровоцировать опухоль или усугубить ее:
- наличие у пациента вредных привычек: курения, алкоголизма;
- неподвижный образ жизни и избыточный вес;
- большое количество жирной и белковой пищи в рационе, малое количество или полное отсутствие клетчатки;
- хронические заболевания ЖКТ: язвенный колит, болезнь Крона;
- наличие полипов или аденом в кишечнике;
- наследственность;
- сопутствующие онкологические заболевания.
Для профилактики рака кишечника врачи рекомендуют вести здоровый образ жизни и прислушиваться к своему организму. При наличии хронических заболеваний ЖКТ необходимо постоянно наблюдаться у врача. При обнаружении полипов рекомендуется проходить колоноскопию не реже раза в год.
Стадии с метастазами
Рак толстой кишки протекает в четыре стадии. Первая характеризуется появлением опухоли в пределах стенки кишки без распространения за ее пределы или в область тонкого кишечника. На второй стадии рак прорастает сквозь всю толщу органа с возможным распространением на соседние ткани. На третьем этапе проявляется метастазирование на соседние лимфатические узлы. Четвертая стадия самая опасная. На ней уже появляется распространение отдаленных метастазов не только на ближайшие ткани, но и на другие внутренние органы, такие как легкие, печень и другие. Вылечить метастазирование на 100 % невозможно, однако есть способы замедлить развитие болезни, продлить пациенту жизнь и уменьшить или снять полностью болезненные ощущения.
Как возникают метастазы
Появление метастазов при раке кишечника в организме — сложный и многоступенчатый процесс, который не изучен до конца. Сложность диагностирования этого явления заключается в том, что, как правило, метастазы имеют микроскопический размер. Их невозможно обнаружить на снимках или полностью удалить при хирургическом вмешательстве. Выделяют следующие стадии метастазирования:
- Злокачественная клетка отделяется от места очага и проникает сквозь стенку кровеносного или лимфатического сосуда.
- При миграции клетки в системе сосудов она застревает в наиболее тонком месте. Здесь большую роль играет не только его размер, но и скорость потока жидкости.
- Раковая клетка проникает через стенку сосуда в ближайшие ткани.
- Последняя стадия, в которой метастаз начинает развиваться и создает новое очаговое место.
Симптомы при возникновении рака кишечника с метастазами
- быстрая необъяснимая потеря веса;
- слабость, отсутствие работоспособности;
- отвращение к пище и запахам еды;
- постоянные сильные боли в животе, отдающие в поясницу и паховую область;
- острый аппендицит;
- непостоянный стул: поносы чередуются с запорами;
- кровь, слизь в каловых массах (в некоторых случая может появляться даже гной);
- тяжесть в области пупка, рвота и отрыжка;
- развитие анемии.
Эти симптомы могут служить следствием целого ряда прочих заболеваний, поэтому при их появлении необходимо обратиться к лечащему врачу.
Способы диагностики
Опухоль, как правило, обнаруживают при колоноскопии. При наличии новообразований обязательно делают биопсию для выявления характера патологии. Если рак кишечника подтверждается, для обнаружения метастазов используют следующие методы визуализирующих исследований, такие как компьютерная томография органов брюшной полости и грудной клетки. Также используется МРТ органов малого таза. В некоторых случаях врач может назначить клинический анализ крови, который, конечно, не покажет диагноз, но сможет дать оценку общего состояния организма. Кроме того, назначается анализ крови на выявление онкомаркеров. В отдельных случаях степень распространенности рака возможно оценить только при хирургическом вмешательстве. В диагностике также используются следующие методы: ПЭТ-сканирование, рентген грудной клетки, бронхоскопия, рентгенография костей, ангиография печени, диагностическая лапароскопия (по необходимости).
Порядок распространения
Первыми при прогрессировании болезни поражаются ближайшие лимфатические узлы. Система воспаляется, снижается ее способность выполнять свои функции в полной мере, появляется риск распространения рака по организму. Следующей поражается печень, которая выполняет не только защитную функцию организма, но и лимфообразующую. При попадании злокачественных клеток в печень болезнь очень быстро развивается и возникает сильный и устойчивый болевой синдром. Также при распространении заболевания по организму сильно страдают легкие, так как этот орган пронизан мелкими кровеносными сосудами и лимфоузлами. Поражение проходит быстро, бессимптомно и имеет высокий уровень смертности в течение 2–3 лет. Затем метастазы проникают в тазовые кости. Это уже последняя стадия рака с очень низкой пятилетней выживаемостью. Также метастазы могут проникать в забрюшинное пространство, половые органы, мочевой пузырь, тонкий кишечник и мозг.
Метастазы в печени
В последнее время способы лечения раковых клеток, распространенных в печени, продвинулись далеко вперед.
Хирургическое лечение. Самым распространенным видом лечения является резекция части органа. Если пораженный участок не превышает 70 %, а опухоль не проросла в ткани, ее можно удалить хирургическим путем.
РЧА, или радиочастотная абляция. Это терапия, которая применяется при невозможности вмешательства хирургов. Суть ее заключается в следующем: под контролем УЗИ или компьютерной томографии в очаговый участок вводится игла, через которую проводится ряд ударов высокочастотного тока. Процедуру проводят в случаях небольшого очагового проявления, которое хорошо проглядывается на снимках. Также необходимо отсутствие риска задеть кровеносные сосуды.
Другие методы. В качестве борьбы с метастазами применяют химиотерапию как в дополнение к резекции, так и в качестве самостоятельного метода лечения. Кибернож — современная процедура, разрушающая опухоль рентгеновскими волнами. При метастазах в печень также могут применяться таргетные препараты, блокирующие развитие молекул роста у раковых клеток.
Канцероматоз брюшной полости
Это тяжелое состояние возникает на последней стадии рака кишечника и характеризуется поражением органов внутренней оболочки живота раковыми клетками, при этом возникает множество мелких очаговых мест. Прогноз для пациента в этом случае неутешителен, так как хирургическим методом удалить опухоли в этом случае нет возможности. Симптомами канцероматоза являются:
- скопление жидкости в брюшной полости (асцит), которое сдавливает органы и вызывает болевые ощущения;
- истощение;
- постоянная тошнота, рвота, полное или частичное отсутствие аппетита.
Выявляют три этапа развития метастазов в брюшной полости: проявление на ограниченном участке, развитие нескольких опухолевых очагов, тотальный канцероматоз. Лечат это заболевание комплексом процедур, включающих в себя хирургическое вмешательство, химиотерапию, гипертермию, фотодинамическую терапию, иммунотерапию. Однако полностью избавиться от метастазов в брюшной полости невозможно. Прогнозы для пациентов крайне неутешительные.
Виды химиотерапии при раке кишечника с метастазами
Этот метод лечения применяется в подавляющем большинстве онкологических заболеваний. Чаще он применяется вкупе с другими способами лечения. При невозможности удаления метастазов хирургическим путем используют один из трех вариантов лечения химиотерапией. Первый вариант применяется в соответствии с режимом FOLFOX и включает в себя лейковорин (фолинат кальция) — FOL, фторурацил — F, оксалиплатин — OX. Вторая схема FOLFIRI: также лейковорин — FOL, фторурацил, но с использованием иринотекана. Третья схема CAPOX (XELOX) использует капецитабин и оксалиплатин. Лечение проводят до тех пор, пока опухоль не начинает прогрессировать с новой силой. Также химиотерапию останавливают или изменяют в случае острого проявления побочных эффектов. Часто этот способ назначают совместно с применением таргетных препаратов.
Распространение опухоли идет по продолжению на соседние участки (per continentatem) и лимфогенным путем. При поражении нижней трети влагалища первым этапом метастазирования являются поверхностные и глубокие паховые лимфоузлы, при поражении средней и верхней его трети - наружные подвздошные лимфоузлы. Метастазы в отдаленных органах встречаются при далеко зашедшей стадии опухолевого процесса.
Чаще всего метастазы встречаются в шейке матки, теле матки, яичниках. Клиника рака влагалища. На ранних стадиях заболевания рак влага-лища протекает бессимптомно. При клинически развитых формах забо-левания появляются бели, сукровичные спонтанные или контактные выделения из половых путей. По мере роста опухоли и ее распада присоединяются боли в лобке, крестце и паховых областях, нарушаются функции смежных органов: учащенное мочеиспускание, затруднение акта дефекации; позднее развивается белый и синий отек нижней конеч-ности.
Диагностика рака влагалища. Во время осмотра влагалищаможно обнаружить плотное бугристое образование с инфильтрацией окружаю-щих тканей, имеющее форму узла или кровоточащую язву с плотными неровными краями и твердым дном.
Цитологическое исследованиеотделяемого из опухолевого узла или язвы, биопсия с последующим гистологическим исследованием кусочка ткани играют решающее значение в установлении диагноза, особенно при дисплазии и преинвазивном раке, заподозрить которые можно при кольпоскопии. Для уточнения степени распространения процесса приме-няются: цистоскопия, экскреторная урография, радиоизотопная реног-рафия, ректороманоскопия, радиоизотопная лимфография, рентгеног-рафия грудной клетки.
Для исключения метастической опухоли проводят раздельное выскаб-ливание канала шейки матки и полости матки, обследование молочных желез, яичников и других органов.
Лечение рака влагалища.При лечении рака влагалища используются методы: хирургический, сочетанная лучевая терапия, комплексный. Вы-бор метода лечения рака влагалища зависит от стадии распространения, локализации поражения влагалища, степени вовлечения в процесс окру-жающих органов и общего состояния больной.
Са in situ - криодеструкция, терапия лазером С02,; хирургическое иссе-чение в пределах здоровых тканей слизистой оболочки влагалища; 5-фторурациловая мазь 5% по 5 г ежедневно в течение 10-14 дней. При неполном регрессе через 3 месяца повторный курс № 5. При неэффек-тивности показана операция или эндовагинальная гамма-терапия.
I стадия- внутриполостная лучевая терапия, как при раке шейки матки.
II стадия- сочетанная лучевая терапия (внутриполостное облучение первичного очага и дистанционная гамма-терапия на область регионар-ных лимфатических узлов).
III стадия- сочетанная лучевая терапия. После лечения первичной опу-холи возможна регионарная пахово-бедренная (или подвздошная) лим-фаденэктомия.
IV стадия- комплексное лечение. Паллиативная лучевая терапия по индивидуальному плану, химиотерапия (блеомицин, циклофосфамид, оливомицин, фторурацил).
Лучевая терапияявляется основным методом лечения рака влагалища. Лечение проводят в онкологическом стационаре, где и определяют характер и дозу лучевой терапии. Пятилетняя выживаемость больных раком влагалища, лечившихся лучевым методом, составляет 34,8%.
Профилактика рака влагалища.К первичной профилактике рака вла-галища можно отнести профилактику и своевременное лечение опуще-ний и выпадений влагалища, патологических процессов, связанных с ношением пессариев. Санитарно-просветительная работа по предохране-нию от заболеваний, передающихся половым путем, значительно сни-жает риск инфицирования папилломавирусной и герпетической инфек-циями, которые являются факторами риска по развитию рака влагалища.
В целях выявления рака влагалища необходимо регулярное проведение профилактических осмотров, своевременное выявление, лечение и дис-пансеризация больных с предраковыми заболеваниями влагалища. Гос-питализация и обследование больных с подозрением на раковые забо-левания в специализированные онкологические учреждения повышает количество выявляемых случаев первичного рака влагалища на ранних стадиях. Профилактикой вторичного метастатического рака влагалища является своевременное выявление и адекватное лечение рака шейки и тела матки, саркомы матки, рака яичников.
Рак шейки матки
Рак шейки маткиявляется наиболее распространенным злокачест-венным заболеванием, диагностируется с частотой 8-10 случаев на 100000 женщин.


Рис. 154. Экзофитная форма рака шейки матки.
Рис. 155 Эндофитная форма рака шейки матки спереходом на тело матки.

Рис. 156. Эндофитная форма рака шейки матки с распространением на параметрий и стенку влагалища.
Рис. 157 Эндофитная форма рака шейки матки с распространением на параметрий и придатками.
Рис. 158 Эндофитная форма рака шейки матки с переходом на тело матки и стенку влагалища.
Наибольшая частота рака шейки матки наблюдается в перименопау-зальном периоде – 32,9% реже в 30-39 лет. Пик заболеваний приходится на возраст 40-60 лет, а при преинвазивном раке – 25-40 лет.
Этиологические факторы риска в развитии рака шейки матки:
- родовая травма, воспаление и травма после абортов, что приводит к деформации, нарушению трафики и иннервации тканей, ранняя половая жизнь, беспорядочные половые связи, частая смена половых партнеров, фактор смегмы у сексуального партнера (считается, что смегма накапливается под крайней плотью, содержит концерогенные вещества); ведущая роль в возникновения рака шейки матки отводится вирусным инфекциям (ВПГ (тип 2), ВПЧ).;
- профвредности (табачное производство, горнорудная и угольная промышленность, нефтеперерабатывающие заводы) также играют роль в возникновении заболевания шейки матки;
- наследственность (считают, что риск возникновения заболевания увеличивается в 1,6 раза у женщин, имеющих такую предрасположенность);
фоновые и предраковые заболевания шейки матки.
По морфологическому строению различают варианты рака шейки мат-ки: плоскоклеточный – 85-90% случаев; железистый – 10-15% случаев; смешанный – 20% случаев. По степени дифференцировки выделяют: высоко дифференцированную форму рака; умеренно дифференцирован-ную форму рака; низкодифференцированную форму рака.
Классификация рака шейки матки по стадиям(рис. 154, 155, 156, 157, 158).
О стадия - преинвазивный (внутриэпителиальный) рак, Са in situ.
Ia стадия - опухоль ограничена шейкой матки, инвазия в строму не более 3 мм, диаметр опухоли - не более 10 мм – микрокарцинома.
Iб стадия - опухоль ограничена шейкой матки с инвазией более 3 мм. Инвазивный рак.
IIа стадия - рак инфильтрирует влагалище, не переходя на нижнюю его треть (влагалищный вариант), или распространяется на тело матки (маточный вариант).
IIб стадия - рак инфильтрирует параметрий на одной или обеих сторонах, не переходя на стенку таза (параметральный вариант).
IIIa стадия - рак инфильтрирует нижнюю треть влагалища или имеются метастазы в придатках матки; регионарные метастазы отсутствуют.
III6 стадия - рак инфильтрирует параметрий на одной или обеих сторонах до стенки таза или имеются регионарные метастазы в лимфатических узлах таза, или определяются гидронефроз и нефункцио-нирующая почка, обусловленная стенозом мочеточника.
IVa стадия - рак прорастает мочевой пузырь или прямую кишку.
IV6 стадия - определяются отдаленные метастазы за пределами таза..
Клиническая картина.Основные симптомы: ациклические (кон-тактные) кровянистые выделения, бели (частично с прожилками крови), а при растространение опухоли боли. Тупые ноющие (чаще ночные) боли в нижних отделах живота, быстрая утомляемость, раздражитель-ность характерны для пре- и микроинвазивного рака шейки матки. При прогрессировании процесса могут возникать угрожающие жизни крово-течения. При распространение процесса на мочевой пузырь и прямую кишку появляются упорные циститы, запоры и др; при сдавлении мочеточников раковым инфильтратом возможны нарушения пассажа мочи, гидро- и пионефроз.
Метастазы рака шейки матки и их диагностика.Метастазирование рака шейки матки осуществляется преимущественно по лимфатической системе, в конечной стадии заболевания лимфатический путь распрост-ранения раковой опухоли может сочетаться с гематогенным. Наиболее часто рак шейки матки метастазирует в легкие, печень, кости, почки и другие органы.
Диагностика. При осуществлении не зависимых вмешательств сестринского процесса медицинская сестра должна подготовить врачу акушер-гинекологу необходимый инструментарий, стерильный материал для осмотра шейки матки в зеркалах, проведения ректовагинального, ректоабдоминального исследований; при независимых сестринских вмешательствах медицинская сестра по указанию врача готовит все необходимое для проведения кольпоскопии (простой, расширенной), и при необходимости биопсии шейки матки,
При раке шеечного канала на поверхности шейки матки особых видимых глазом изменений нет. При растространение процесса на влагалище отмечаются сглаживание складок, белесоватость стенок.
Ректовагинальное и ректоабдоминальное исследованияуточняют степень распространения процесса на параметральную клетчатку, стенки влагалища, малого таза.
При кольпоскопии определяютсяопределяются штопорообразные сосуды расположен-ные по периферии красноватых просовитых разрастаний с кровоизлия-ниями. Проба Шиллераустанавливает границы патологически измененных участков шейки матки, которые остаются негативными к раствору Люголя. Расширенная кольпоскопия позволяет обнаружить подозрительные участки для биопсии шейки матки, гистологического исследования полученной ткани. Биопсию следует производить широко, клиновидно иссекая скальпелем патологически измененный участок шейки матки в пределах здоровой ткани.
Лечение инвазивного рака.
I стадия - комбинированное лечение в двух вариантах: дистанционное или внутриполостное облучение с последующей расширенной экстирпа-цией матки с придатками или расширенная экстирпация матки с после-дующей дистанционной терапией. При наличии противопоказаний к хирургическому вмешательству - сочетанная лучевая терапия (дистан-ционное и внутриполостное облучение).
II стадия - в большинстве случаев применяется сочетанный лучевой ме-тод; хирургическое лечение показано тем больным, у которых лучевая терапия не может быть проведена в полном объеме, а степень местного распространения опухоли позволяет произвести радикальное оператив-ное вмешательство.
III стадия — лучевая терапия в сочетании с общеукрепляющим и дезин-токсикационным лечением.
IV стадия — симптоматическое лечение.
Прогноз.Пятилетнее выживание больных микрокарциномой составляет 80-90%, I стадией рака шейки матки – 75-80%, II стадией - 60%, III стадией - 35-40%.
Лечение больных раком шейки матки, сочетающимся с беремен-ностью.Беременность стимулирует рост клеток злокачественного роста.
Обнаружение преинвазивного рака в I триместре беременности являет-ся показанием к ее прерыванию с обязательным выскабливанием шееч-ного канала и последующей конизацией шейки матки; во II и III три-местрах возможно сохранение беременности до срока родов с дина-мическим кольпоскопическим и цитологическим контролем. При Iб и II стадиях рака в I и II триместрах проводится расширенная экстирпация матки с придатками с последующей лучевой терапией; в III триместре беременности лечению рака шейки матки предшествует кесарево сечение. Больным III стадией рака в I и II триместрах проводится преры-вание беременности или ампутация тела матки с последующей лучевой терапией; в III триместре беременности — кесарево сечение, ампутация тела матки, сочетанная лучевая терапия.
После проведения хирургического лечения без использования адьювантной химиотерапии необходимо наблюдать за больной не реже 1 раза в 3 мес с проведением клинического, ультразвукового и иммунологического (определение уровня онкомаркеров в сыворотку крови) методов исследования.
Профилактика рака шейки матки.
- Проведение медицинской сестрой и всем медицинским персоналом, мероприятий направленных на устранение факторов риска развития рака шейки матки.
- Профосмотры женщин, начиная с начала половой жизни, включая цитологический скрининг и кольпоскопию.
- Профилактика радового травматизма.
- Санпросветработа о вреде аборта, современных методах контрацепции, о инфекциях передающихся половым путем (ВПГ, ВПЧ и др.).
- Вакцинация женщин до начала половой жизни рекомбинантной вакциной Гардасил, Вакцинация способна предотвратить большинство случаев рака шейки матки, вызываемых ВПЧ 6,11,16 и 18 типами.
- Соблюдение санитарных норм на вредных производствах..
Рак тела матки.
Пик заболеваемости раком тела матки приходиться на 50-60 лет. В пожилом и старческом возрасте заболеваемость раком тела матки остает-ся высокой. В группу риска по развитию рака матки входят женщины с нейрообменными нарушениями: диэнцефальный синдром, ожирение, сахар-ный диабет, гипертоническая болезнь и другие; гормонально-зави-симыми нарушениями функции женских половых органов: ановуля-ция, гиперэстрогения, бесплодие; гормонально-активные опухоли яич-ников, секретирующие эстрогены, которые в 25% случаев сопровож-даются раком эндометрия; отказом от лактации, кратковременной лактацией; отсутствием половой жизни; отсутствием беременностей, отсутствием родов; отягощенной наследственностью; поздним наступ-лением менархе, поздним наступлением менопаузы (старше 50-52 года); применение для лечения эстрогенных препаратов без дополнительного назначения гестогенов.
Последнее изменение этой страницы: 2016-12-27; Нарушение авторского права страницы

Влагалище — орган женской репродуктивной системы, который представляет собой канал, соединяющий шейку матки с вульвой (наружными женскими половыми органами). Его стенка состоит из мышц, снаружи покрыта оболочкой из соединительной ткани, изнутри выстлана слизистой оболочкой. В среднем длина влагалища у взрослых женщин по передней стенке составляет 7,5 см, по задней — 9 см. Спереди к влагалищу примыкает мочеиспускательный канал и мочевой пузырь, сзади — прямая кишка.
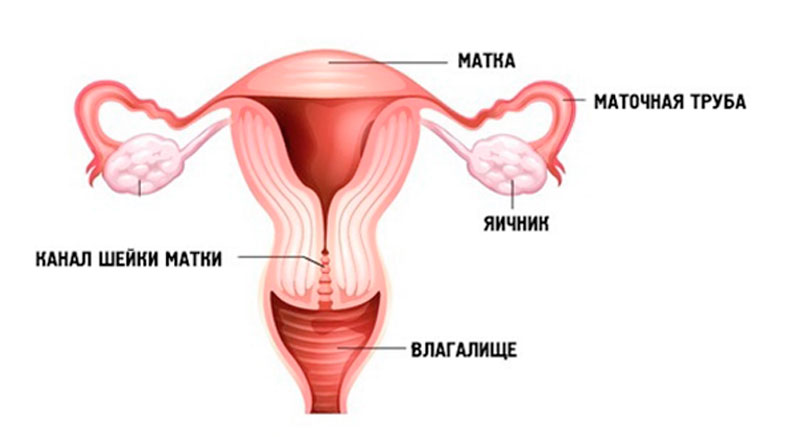
Рак стенки влагалища — довольно редкая злокачественная опухоль.
Виды и стадии рака влагалища
В зависимости от гистологического строения, выделяют два типа рака влагалища:
- Чаще всего встречается плоскоклеточный рак влагалища. Он получил свое название за то, что развивается из плоскоклеточного эпителия, выстилающего орган изнутри. Такие злокачественные опухоли обычно растут медленно, редко прорастают в соседние органы и дают отдаленные метастазы.
- Реже встречаются более агрессивные аденокарциномы. Они происходят из железистых клеток, которые вырабатывают слизь. Аденокарциномы чаще, чем плоскоклеточный рак влагалища, прорастают в соседние органы, распространяются в лимфатические узлы и дают метастазы.
Стадии рака влагалища:
- На 1 стадии опухоль имеет диаметр до 2 см (IA) или больше (IB), но не прорастает за пределы влагалища.
- На 2 стадии опухоль имеет диаметр до 2 см (IIA) или больше (IIB) и прорастает в соседние ткани.
- На 3 стадии опухоль сильнее прорастает в соседние ткани и распространяется в регионарные лимфоузлы.
- Рак влагалища 4 стадии характеризуется прорастанием в прямую кишку, мочевой пузырь, либо за пределы таза (IVA), или наличием отдаленных метастазов (IVB).
Причины рака влагалища
До 75% случаев рака влагалища и шейки матки связаны с инфекцией вирусом папилломы человека (ВПЧ). Существуют разные типы вирусов, они могут вызывать бородавки на руках и ногах, губах, языке, кондиломы в области половых органов. Некоторые типы возбудителей способны приводить к злокачественной трансформации клеток.
Другие факторы риска рака влагалища у женщин:
- Возраст. В 85% случаев плоскоклеточные карциномы развиваются у женщин старше 40 лет. Почти половина случаев приходится на женщин старше 70 лет.
- Вагинальный аденоз — состояние, при котором в слизистой оболочке влагалища появляются участки, выстланные железистыми клетками, характерными для шейки матки, матки и фаллопиевых труб. Риск рака при этом повышен незначительно, и все же такие женщины нуждаются в повышенном внимании со стороны врачей-гинекологов. По статистике вагинальный аденоз встречается у 40% женщин.
- Рак и предраковые изменения шейки матки повышают риск плоскоклеточного рака влагалища. По мнению большинства исследователей, это связано с тем, что рак влагалища и шейки матки имеют схожие факторы риска. Иногда рак влагалища возникает после рака матки.
- Курение вредит не только легким. Она повышает риск рака влагалища в два раза.
- Употребление алкоголя. Одно из недавних исследований показало, что самый низкий риск рака влагалища отмечается среди женщин, которые вообще не употребляют спиртное.
- ВИЧ-инфекция. Согласно данным некоторых исследований, вирус иммунодефицита также повышает риски.
- Существует такое состояние, как пролапс матки: при этом матка опускается и выпадает во влагалище. Патологию можно лечить хирургическим путем или с помощью колец-пессариев. Есть некоторые данные о том, что длительное ношение пессария может приводить к хроническому раздражению влагалища, которое, в свою очередь, повышает риск рака. Эти данные не имеют достоверных подтверждений.

Наличие какого-либо фактора риска или даже сочетания разных факторов еще не гарантирует того, что у женщины обязательно возникнет рак. В то же время, иногда онкологические заболевания возникают у женщин, у которых нет вообще ни одного фактора риска из этого списка.
Симптомы рака влагалища
На ранних стадиях симптомы обычно отсутствуют. Зачастую первым проявлением становятся вагинальные кровотечения, не связанные с месячными. Однако, этот симптом неспецифичен, он встречается и при других патологиях, например, при подслизистых миомах — доброкачественных образованиях в мышечном слое стенки матки.
Другие признаки рака влагалища также неспецифичны и встречаются при других патологиях:
- Чувство дискомфорта и боль во время полового акта.
- Выделения из влагалища.
- Уплотнение, узел, образование во влагалище.
- Боли в области таза.
- Болезненные мочеиспускания.
- Запоры.
Последние три симптома из списка, как правило, встречаются на поздних стадиях, когда опухоль распространилась за пределы влагалища.
Возникновение любых вышеупомянутых проявлений — не повод для паники, но однозначно повод обратиться к врачу в самое ближайшее время. Скорее всего, это не рак. Но вы не узнаете точно, пока не пройдете обследование.
Методы диагностики
Обследование начинается с осмотра гинеколога и PAP-теста (другие названия — мазок Папаниколау, мазок на цитологию). Если врач обнаружил патологически измененные участки, а анализ выявил атипичные клетки, назначают кольпоскопию. Во время процедуры во влагалище вводят зеркала и осматривают его с помощью специального аппарата, — кольпоскопа — который увеличивает изображение с помощью линз. Для того чтобы лучше рассмотреть и оценить патологически измененные участки, гинеколог наносит на слизистую оболочку влагалища раствор уксусной кислоты или йода.
Кольпоскоп не вводят во влагалище, во время осмотра он находится на некотором расстоянии. Это безопасное исследование, его можно проводить даже во время беременности.
Во время кольпоскопии можно провести биопсию — получить фрагмент ткани из патологически измененных участков и отправить их в лабораторию для изучения особенностей строения клеток, ткани. Биопсия — самый точный метод диагностики рака.
При необходимости проводят другие исследования:
- Рентгенография грудной клетки помогает обнаружить метастазы в легких.
- Компьютернаятомография помогает четко оценить форму, положение, размер опухоли, поражение лимфоузлов и соседних органов. Иногда во время КТ применяют контраст: раствор дают выпить или вводят внутривенно. Если обнаружено подозрительное образование, под контролем компьютерной томографии в него можно ввести иглу и выполнить биопсию.
- Магнитно-резонанснаятомография также помогает оценить степень распространения рака. Это более сложное и трудоемкое исследование по сравнению с КТ, но иногда оно имеет преимущества.
- Позитронно-эмиссионнаятомография применяется для поиска метастазов. В организм вводят специальное вещество с радиоактивной меткой и выполняют снимки специальным аппаратом. Раковые клетки накапливают это вещество, и все очаги становятся видны на снимках.
- Ректороманоскопия — эндоскопическое исследование прямой и толстой кишки. Показано при большой и/или расположенной близко к кишке опухоли влагалища.
- Цистоскопия — эндоскопическое исследование мочевого пузыря. Во время него может быть проведена биопсия.

Как лечат рак влагалища?
На I–II стадиях опухоль может быть удалена хирургическим путем, на III–IV стадиях основными методами лечения рака влагалища становятся химиотерапия и лучевая терапия. С женщиной работает команда врачей-специалистов: гинеколог, онкогинеколог, химиотерапевт, радиотерапевт и др.
Хирургическое лечение
В зависимости от того, где находится опухоль, и насколько сильно она распространилась за пределы органа, при раке влагалища применяют разные варианты операций:
- Иногда при небольших опухолях I стадии удается выполнить локальную резекцию. Влагалище сохраняют, а новообразование удаляют с участком окружающей здоровой ткани.
- Вагинэктомия — удаление влагалища. Она бывает частичной (когда удаляют часть органа), полной и радикальной (когда влагалище удаляют с окружающими тканями).
- Трахелэктомия — удаление влагалища вместе с шейкой матки. К такому хирургическому вмешательству прибегают в редких случаях, когда опухоль находится в верхней части влагалища.
- Гистерэктомия — удаление влагалища вместе с маткой. Часто при этом также удаляют часть окружающих тканей, маточные трубы и яичники. Операция может быть выполнена через влагалище или через разрез (или, в случае с лапароскопическим вмешательством, — через прокол) на животе.
- Эвисцерациятаза — наиболее радикальная и серьезная операция, когда вместе с влагалищем, маткой и придатками матки удаляют прямую и часть толстой кишки, мочевой пузырь.
Зачастую вместе с влагалищем удаляют близлежащие (регионарные) лимфатические узлы.
Химиотерапия
Химиотерапию при раке влагалища назначают до операции, чтобы уменьшить размеры опухоли, в сочетании с лучевой терапией, чтобы усилить ее эффект. Применяют разные препараты: цисплатин, карбоплатин, 5-фторурацил, доцетаксел, паклитаксел. Зачастую сложно сказать, какая схема химиотерапии будет наиболее эффективна, так как рак влагалища встречается редко, и на данный момент проведено не так много исследований.

Лучевая терапия
Лучевую терапию применяют перед хирургическим вмешательством вместе с химиотерапией, либо, если опухоль распространилась на соседние органы и лимфоузлы, в качестве самостоятельного вида лечения. Облучение при раке влагалища можно проводить разными способами:
- Из внешнего источника. Женщину помещают рядом со специальным аппаратом и облучают область влагалища.
- Брахитерапия — облучение опухоли из миниатюрного источника, помещенного внутрь влагалища.
Зачастую внешнее облучение при раке влагалища сочетают с брахитерапией.
Прогноз выживаемости. Бывают ли после лечения рака влагалища рецидивы?
Для оценки прогноза при онкологических заболеваниях существует показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались в живых спустя 5 лет после того, как был установлен диагноз. При раке влагалища этот показатель довольно оптимистичен:
- На I стадии — 84%.
- На II стадии — 75%.
- На III и IV стадии — 57%.
Прогноз наименее благоприятен при раке влагалища с метастазами. Но он встречается относительно нечасто, так как такие опухоли растут и распространяются медленно.
Реабилитация после лечения рака влагалища
После лечения может возникать рецидив рака влагалища, иногда развиваются злокачественные опухоли в других органах. У женщин, которые прошли лечение по поводу рака влагалища, повышен риск развития злокачественных опухолей вульвы, мочеточника, пищевода, легкого, мочевого пузыря. Поэтому после наступления ремиссии нужно регулярно являться на осмотры к гинекологу.
Осложнения после лечения рака влагалища
Основное осложнение, с которым сталкиваются женщины после лечения рака влагалища — преждевременный климакс и бесплодие. Зачастую это приводит к психологическим комплексам, депрессии.
Если женщина планирует в будущем иметь ребенка, нужно заранее обсудить этот вопрос с врачом. Возможно, доктор порекомендует криоконсервацию яйцеклеток.
Сексуальная жизнь после лечения
Для того чтобы женщина могла вести после хирургического лечения и удаления влагалища половую жизнь, прибегают к помощи реконструктивно-пластической хирургии. Влагалище можно восстановить, например, с помощью участка кишки.
Обычно после реконструктивной операции оргазм становится невозможен. Но, если удается сохранить клитор, женщина сохраняет способность испытывать клиторальный оргазм.
Лучевая терапия может привести к сужению влагалища, в результате половые контакты могут стать болезненными. Справиться с этим симптомом помогают увлажняющие кремы с гормонами, специальные расширители.
Профилактика и ранняя диагностика
Меры профилактики рака влагалища сводятся к предотвращению папилломавирусной инфекции и отказу от вредных привычек:
- Избегайте беспорядочных половых связей.
- Занимайтесь сексом с презервативами: это снижает риск инфицирования ВПЧ, хотя и не защищает полностью.
- Регулярно посещайте гинеколога и сдавайте мазки на цитологию — это поможет вовремя обнаружить предраковые изменения и принять меры.
- Если вы курите — откажитесь от вредной привычки.
- От папилломавирусной инфекции защищает вакцина Гардасил.
Вовремя диагностировать опухоль помогают регулярные осмотры гинеколога и мазки Папаниколау. Если вас начали беспокоить те или иные симптомы, не стоит откладывать визит к врачу.
Стоимость лечения рака влагалища
Стоимость лечения зависит от ряда факторов: стадии опухоли, программы лечения, продолжительности пребывания в стационаре, ценовой политики клиники. В Европейской онкологической клинике можно получить медицинскую помощь на уровне ведущих западных онкологических центров, но по более низкой цене. У нас есть все необходимые оригинальные препараты, превосходно оснащенная операционная, в которой проводятся хирургические вмешательства любой степени сложности.
Читайте также:

