Может ли при раке эритема

Все мы сталкиваемся с высыпаниями на коже. Чаще всего это связано с воздействием внешней среды на дерму – аллергия на солнце, реакция на прикосновение к различным растениям, аллергия на животных, непереносимость ингредиентов косметических средств. Кроме того, прыщи могут быть признаком заболеваний внутренних органов. В некоторых случаях высыпания на коже могут свидетельствовать о наличии ракового заболевания у пациента.
Как выглядит сыпь при раке?
Внешний вид крапивницы при развитии новообразований практически не отличается от экземы или псориаза. Это участки кожи, которые шелушатся и вызывают зуд. Именно поэтому пациенты часто игнорируют ее и не обращаются к врачу. Если высыпания на коже не проходят на протяжении нескольких дней, увеличиваются в размерах, меняют свой цвет или появляются язвочки – срочно обратитесь к врачу. Согласно последнему исследованию Британской ассоциации дерматологов выделяют 4 типа сыпи, которые могут свидетельствовать о развитии опухоли в организме.
Небольшие красные точки. Являются косвенным признаком лейкозов различной этиологии, которые развиваются в костном мозге. Со временем они разносятся по кровотоку, в результате чего на коже появляются крошечные красные прыщики – так называемые петехии.
Очаговая красная сыпь. Первое время расширяет свой ареал, а потом начинает шелушиться. Это может свидетельствовать про появление опухолей в лимфатической системе пациента. Данные высыпания называют Mycosis fungoides. Лимфомы являются очень агрессивной формой рака, так как с кровью разносятся по всему организму и могут провоцировать опухоли в различных органах. Внешне очаги сыпи напоминают экзему, появляются в нескольких участках кожи одновременно.
Красные прыщи на спине и руках. Сыпь возникает на руках, близко к суставам и ногтям. А также на спине, крупными участками. Реже сыпь появляется на животе, ногах, лице. Такой дерматомиозит может быть следствием любого типа рака.
Темная сыпь, на ощупь уплотненная. Так называемая Acanthosis nigricans, появляется в районах повышенного трения кожи – на локтях, под коленями, на шее, в паховой области, подмышками. В некоторых случаях высыпания становятся сухими, шелушатся, вызывают зуд и дискомфорт. Проявляются при различных типах рака.

Срочно обратитесь к дерматологу, если у вас наблюдаются такие симптомы:
Любые новые проявления на коже.
Изменение существующих особенностей кожного покрова – увеличение родинок, прорастание волосами, шелушение, зуд.
Изменение цвета кожного органокомплекса – появление темных пятен, изменение цвета родинок и прочее.
Темная высыпка в районе груди, которая опоясывает человека в совокупности с другими симптомами, такими как повышенная температура, зуд, сонливость, усталость, скорее всего, свидетельствуют о раке легких.
Не стоит заниматься самодиагностикой при появлении высыпаний. Однако не стоит сразу же убеждать себя в наличии онкологического процесса. Установить диагноз сможет специалист после проведение комплекса диагностических мероприятий.

Причины высыпания и зуда при раке
Сыпь может сопровождаться зудящими ощущениями на теле. Иногда они проявляются без реакции дермы и у больного просто постоянное ощущение дискомфорта в местах локализации проблемы.
Основными причинами зуда являются:
Опухоль. Зуд связан с областью, в которой возник ракотворынй процесс. Если это печень, то неприятные ощущения в правом боку, если рак мозга – лицо, ноздри, рак гениталий – область паха.
Паранеопластичеческие процессы. Изменение обменных процессов в организме из-за новообразования может приводить к появлению прыщей и зудящей боли.
После приема химиотерапевтических средств и биомодуляторов. Терапия провоцирует ускорение клеточного цикла, поэтому кожа шелушится, отслаивается и вызывает неприятные ощущения.
Облучение. После процедуры у многих пациентов возникает иссушение дермы и, как следствие, зуд.
При проведении хирургической операции проблема уходит, но в случае обострения заболевания может вернуться. Если зуд не проходит и лечение не помогает, врач-онколог принимает решение про использование методик, которые облегчают болезненные ощущения и не дают перейти сыпи в стадию гнойников.
Лечение сыпи при онкологии
Если крапивница спровоцирована раковым заболеванием, то избавиться от нее непросто. Стоит отметить, что сама по себе она не является опасным проявлением, скорее причиняет дискомфорт пациенту. Избавление от высыпания заключается в лечение первопричины, а именно опухолей, которые развиваются в организме. После терапии онкозаболевания крапивница проходит.
При раке печени на кожном покрове пациента появляются небольшие сосудистые звездочки – телеангиэктазии. Они имеет светло-голубой или лилово-красный оттенок. Чаще всего высыпка располагается в районе живота или непосредственно в правой части тела, где находится печень. Процесс сопровождается спазмами в правом боку, повышением температуры. При таких признаках стоит немедленно записаться на консультацию к онкологу.
При онкологии легких сыпь опоясывает пациента, ее цвет может быть различным от светло красного цвета до черных пятен. Чаще всего встречается именно последний вариант. Стоит отметить, что кроме сыпи у больного есть ряд других симптомов, которые свидетельствует о развитии опухоли в легких. Это общая усталость, снижение работоспособности и сонливость. Кроме того, характерными признаками является боль в груди и повышенная температура. Если вы наблюдаете совокупность таких симптомов, срочно обратитесь к торакальному онкологу.

Если пациенту диагностировали опухоль, необходимо придерживаться некоторых правил гигиены. А именно:
Не используйте обычное мыло. Выбирайте варианты для чувствительной нежной кожи. После гигиенических процедур не забывайте воспользоваться дополнительным увлажняющим средством – молочком или лосьоном.
Если кожа потрескалась или открылись раны – наложите защитную повязку.
Носите натуральную просторную одежду из льна или хлопка.
При стирке одежды используйте неагрессивные моющие порошки и гипоаллергенные средства. После – тщательно прополаскивайте вещи.
Сократите использование уходовых косметических средств.
Водные процедуры нельзя принимать в горячей воде, она должна быть комфортной, немного выше температуры тела. Не посещайте сауны и бани, не находитесь в ванной больше 30 минут.
Не используйте агрессивные кухонные и моющие средства. Сократите работу с бытовыми химическими веществами.
Поддерживайте комфортные климатические характеристики в помещении – достаточную влажность и температуру, следите, чтобы не было сквозняков.
Регулярно потребляйте воду, чтобы компенсировать потерю жидкости в организме из-за диареи, рвоты, повышенного потоотделения.
При усилившимся зуде и незначительном высыпании можно воспользоваться пастой оксида цинка или другим кремом в качестве внешнего барьерного щита. Ни в коем случае не используйте тальк – он может повреждать коду, так как образует жесткую корку.
В зависимости от происхождения и динамики развития высыпок на теле онкобольного, врач может назначать лекарственные средства местного или системного действия. Специалист назначает прием антигистамминных препаратов, стероидов, а также обработку кожного покрова антигистаминными кремами и мазями. После облучения прием прекращают.
Антигистаминные средства демонстрируют высокую эффективность путем подавления гистамина в крови больного, уровень которого возрастает при новообразовании. Что и провоцирует высыпки и зуд. В качестве терапии применяются препараты 2-го и 3-го поколения. Они не вызывают сонливости, утомляемости, меньше вступают во взаимодействие с другими лекарствами. Чаще всего назначают Лоратидин, Кестин и Тэтфаст.
Если врач диагностировал бактериальное происхождение сыпи и зуда, будут применены антибиотики. Чаще всего это Эритромецин. В случае стрессовой реакции организма используют антидепрессанты и седативные лекарства.
Сыпь на коже может быть одним из симптомов онкологического заболевания. Если для вас нехарактерны сезонные аллергии, высыпания не проходят, сопровождаются зудом – обратитесь к врачу. Своевременная и грамотная диагностика позволяет выявить рак на ранних стадиях и провести результативное лечение.
Кожные проявления раков очень вариабельны. Во-первых, кожа может быть инфильтрирована первичным или вторичным раком. Во-вторых, косвенно повреждена в связи с общими метаболическими последствиями (например, механической желтухой или стеатореей) от рака, расположенного в другом месте. В-третьих, некоторые наследственные нарушения имеют кожные проявления и повышенную вероятность развития опухоли.
Наконец, кожная сыпь может являться неспецифическим проявлением внутренней опухоли. Некоторые из таких нарушений (такие как дерматомиозит и тромбофлебит) описаны ранее в этой главе. Ниже дана краткая характеристика ряда дерматологических синдромов, которые не обсуждались в других главах.
Синдром характеризуется появлением в подмышечных впадинах, в паховой области и на туловище темно-коричневых высыпаний с бархатистой поверхностью и множественными сосочковыми выпячиваниями. Бывает наследственная форма синдрома, не связанная с раком; а также данный синдром может развиться без злокачественного нарушения в среднем возрасте.
Однако когда он появляется у взрослого, то за ним часто стоит рак, как правило, аденокарцинома и нередко опухоль желудка. Также с данным синдромом имеют связь лимфомы. Кожные повреждения могут проявляться ранее рака, а после лечения могут предвещать его рецидивы.
Крайне редко при аденокарциноме легкого, молочной железы или кишки либо при карциноме мочевого пузыря возникает лануго, то есть тонкие пушковые волосы на лице, туловище или конечностях.
Этот синдром может быть связан с acanthosis nigricans и с ихтиозом. Рост волос не всегда ослабляется после лечения первичной опухоли.

Распространенная красная макулопапулезная сыпь может являться осложнением ракового заболевания, почти всегда лимфомы. Состояние больного иногда прогрессирует до эксфоли-ативного дерматита. При его лечении основным является контроль самой лимфомы. По мере того как сыпь ослабевает, она становится слегка чешуйчатой и приобретает цвет отрубей. При рецидивах лимфомы может происходить дополнительное высыпание.
Sweet's syndrome — это лихорадочное состояние с эритемой лица и тела, связанное с лейкемией и лимфомой.
В основе многих разновидностей васкулита (множественный артериит, лейкоцитокластический васкулит) может лежать рак.
Среди опухолей самую тесную связь с данным синдромом имеет лейкемия волосковых клеток, причем повреждения кожи могут опережать клинические проявления злокачественности.
Гангренозная пиодермия является нечастым осложнением раковых заболеваний, может встречаться и с другими болезнями, такими как неспецифический язвенный колит. Повреждения сначала имеют вид красных узелков, затем они быстро увеличиваются, разрываются в центре, формируя некротические болезненные инфицированные язвы с закрученным эритематозным краем. Такое состояние подвергается лечению стероидами, однако обычно требуются очень высокие дозы данных препаратов.
Чаще других опухолей в связи с гангренозной пиодермией встречается лимфома или миелоп-ролиферативный синдром. Повреждения кожи могут проходить при успешном лечении самой опухоли.
В очень редких случаях в связи с раком, как правило лимфомой, описывается типичный буллезный пемфигоид и герпетиформный дерматит.
При болезни Ходжкина, других лимфомах и иногда при раке легкого возникает утолщение и шелушение кожи, обычно на лице и теле. Такие изменения кожи проявляются после клинических признаков самого заболевания. При гистологическом исследовании может обнаруживаться атрофия эпидермиса или гиперкератоз.
Кератодермия ладоней (Tylosis palmaris) — это наследственный гиперкератоз ладоней, связанный с раком пищевода.
Очаговая алопеция иногда сопровождает лимфому (как правило, болезнь Ходжкина). Может возникать фолликулярный муциноз кожи. Такие нарушения могут быть самоограничивающимися.
В некоторых случаях у больных отмечается общий зуд без какой-либо сыпи. Рак является не частой причиной такого явления, но важной; к тому же зуд может предшествовать клиническому проявлению опухоли, иногда на несколько лет.
Среди наиболее часто встречающихся опухолей в этой связи — болезнь Ходжкина, при которой зуд может стать нетерпимым. Зуд, как правило, усиливается в ночное время, в случае полицитемии обостряется после горячей ванны. Другие первичные опухоли, вызывающие зуд, — это раки легкого, толстой кишки, молочной железы, желудка и простаты. Облегчение состояния больного часто, и обязательно в случае болезни Ходжкина, наступает при эффективном лечении рака.
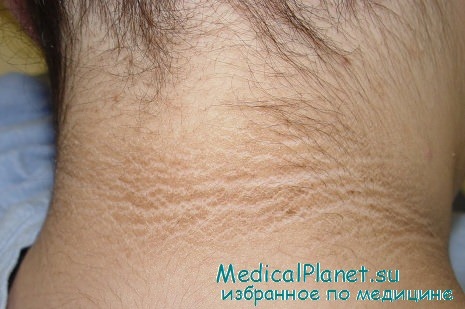
Acanthosis nigricans
- Синдром Гарднера: эпидермоидные кисты и дермоиды, с множественными полипами ободочной кишки, что ведет к карциноме
- Нейрофиброматоз: нейрофибромы, пятна cafe-au-lait и другие повреждения кожи, с саркоматозными изменениями, медуллярная карцинома щитовидной железы и феохромоцитома
- Tylosis Palmaris: гиперкератоз ладоней и подошв с раком пищевода
- Синдром Пейтца-Егерса: щечная, ротовая пигментация и пигментация пальцев с множественными полипами тонкой кишки, ведущими в редких случаях к раку кишки, опухолям яичника
- Атаксия-телеангиэктазия: телеангиэктазия на шее, лице, внутри локтевого сгиба и под коленями, с атаксией мозжечка, недостаточностью IgA и увеличенной частотой лимфом и лейкемий
- Синдром Чедиака-Хигаси: нарушения цвета кожи и волос, рецидивирующие инфекции, высокая частота лейкемий и лимфом
- Синдром Вискотта-Олдрича: экзема, пурпура, пиодермия, тромбоцитопения, сниженный IgM, лейкемия и лимфома
- Туберозный склероз: сальная аденома щек, слабоумие и эпилепсия, гамартома и астроцитома
- Синдром Блума: фоточувствительная светлая сыпь, эритема лица, карликовый рост, лейкемия, плоскоклеточная карцинома кожи
- Прогерия взрослых (синдром Вернера): утолщенная плотная кожа, кальцификация мягких тканей, замедление роста; саркомы мягких тканей
- Анемия Фанкони: гиперпигментация в виде пятен, нарушения скелета, анемия, приводящая к острой миеломоноцитарной лейкемии
Онкологическое заболевание впервые может быть заподозрено не только врачом-терапевтом или специалистом, компетентным в диагностике и лечении заболеваний органов, подверженных возникновению опухолей (пульмонолог, гастроэнтеролог, гематолог и др.), но и врачом аллергологом-иммунологом, поскольку при ряде онкологических заболеваний у пациента могут появиться жалобы и объективные признаки, характерные для аллергопатологии.
При онкологических заболеваниях возможно развитие аллергии
Этот феномен связан с реакцией организма на злокачественную опухоль, выделением опухолью биологически активных веществ – медиаторов аллергии, а также с влиянием опухоли на систему врожденного и приобретенного иммунитета.
Симптомы, характерные для аллергических болезней, при онкопатологии могут развиваться, как при установленном диагнозе, так и задолго до появления признаков злокачественной опухоли, идентифицируемых современными методами диагностики.
В последнем случае своевременное обращение пациента к врачу, онкологическая настороженность врача аллерголога-иммунолога, наблюдение пациента в динамике играют решающую роль в своевременной диагностике заболевания и направлении пациента на лечение, от чего в итоге зависит прогноз (9).
Признаки аллергических заболеваний часто имеют место при злокачественных опухолевых заболеваниях крови (гемобластозах), реже при злокачественных солидных опухолях внутренних органов.
Существуют также специфические онкологические заболевания, для которых ряд симптомов аллергопатологии является характерным, а также заболевания со злокачественной пролиферацией клеток, участвующих в процессе аллергического воспаления.
Симптомы аллергических заболеваний при злокачественных опухолях чаще возникают со стороны кожи. Также в процесс могут вовлекаться легкие и тогда врачу необходимо проводить дифференциальный диагноз с бронхиальной астмой (1, 3, 9).
Кроме того, могут иметь место изменения в лабораторных анализах, общие для аллергических и онкологических заболеваний.
Антигистаминные и другие препараты для лечения заболеваний, курируемых аллергологом-иммунологом, могут входить в состав комплексной терапии при наличии признаков аллергопатологии у онкологических больных и назначаться с целью облегчения симптомов и предотвращения осложнений.
Рецидивирующая крапивница является наиболее частым клиническим примером синдрома, относящегося к аллергопатологии, который может предшествовать развитию онкологического заболевания или наблюдаться при развившейся злокачественной опухоли (9).
В научной литературе существуют отдельные сообщения о различных злокачественных заболеваниях. Например, хронический лимфолейкоз, возникающий у пациентов с рецидивирующей крапивницей.
Тем не менее, результаты больших клинических исследований на сегодняшний день противоречивы (2).
Для лимфопролиферативных заболеваний, таких как лимфогранулематоз, рецидивирующий кожный зуд и крапивница являются характерными признаками на фоне выделения опухолевыми клетками цитокинов, вызывающих уртикарные высыпания (6).
Часто при онкопатологии рецидивирующая крапивница в динамике трансформируется в кожный васкулит. Тогда характерные для крапивницы волдыри не разрешаются в течение суток и оставляют после себя синюшные следы или очаги гиперпигментации; не купируются антигистаминными препаратами и сопровождаются рядом других симптомов. Например, лихорадка, боли в суставах и мышцах, слабость и другие.
Диагноз васкулит подтверждается при биопсии кожи.
Онкологические заболевания, на фоне которых может развиваться васкулит:
- миелоидная метаплазия,
- диффузная B - клеточная лимфома,
- лимфома Ходжкина (лимфогранулематоз),
- B - клеточная неходжкинская лимфома,
- острая нелимфоцитарная лимфома,
- острый миелогенный лейкоз, B - клеточный хронический лимфолейкоз и ряд других (2, 5).
Приобретенный ангиотек, появившийся на фоне злокачественных опухолей, купируют теми же препаратами, что и наследственный ангиотек
Другим примером кожной патологии при злокачественных опухолях является приобретенный ангиоотек.
Механизм формирования ангиоотеков при злокачественных опухолях до конца не изучен, однако предполагают, что в основе лежит формирование иммунных комплексов и активация комплемента по альтернативному пути, повышенное потребление C1 - ингибитора системы комплемента с возникновением медленно развивающихся, холодных, плотных отеков, не сопровождающихся кранивницей.
Клиническая картина заболевания напоминает наследственный ангиоотек. Онкологическими заболеваниями, при которых развиваются отеки данного типа являются B-клеточная лимфома и ряд других лимфопролиферативных заболеваний крови.
Для купирования и профилактики приобретенного ангиоотека на фоне злокачественных опухолей и для предотвращения отеков верхних дыхательных путей применяют те же препараты, что и для лечения наследственного ангиоотека:
- препараты андрогенов,
- аминокапроновую кислоту,
- концентрат C 1 ингибитора,
- свежазамороженную плазму,
- другие специфические препараты для лечения комплементзависимых отеков.
Антигистаминные препараты и глюкококортикостероиды при данных ангиоотеках неэффективны (2, 9).

Кожный зуд без возникновения каких-либо высыпаний при онкологических заболеваниях, как уже упоминалось выше, характерен для лимфогранулематоза (лимфомы Ходжкина) и других лимфопролиферативных и миелопролиферативных онкозаболеваний крови. Связан с цитокинами, продуцируемыми опухолевыми клетками.
Также кожный зуд может возникать при нарушении оттока желчи на фоне рака поджелуочной железы и печени со сдавлением желчевыводящих путей (холестаз).
Для лечения зуда при гемобластозах и холестатического зуда показан хороший эффект некоторых антидепрессантов (8).
Причиной многоформной экссудативной эритемы, помимо лекарственных препаратов и инфекционных заболеваний и паразитарных инвазий может быть также онкопатология. Как и при других причинах, при онкопатологии крайней степенью тяжести течения многоформной экксудативной эритемы является Синдром Стивенса - Джонсона и Синдром Лайелла. Многоформная экссудативная эритема может возникать как в результате самой онкологической патологии, так и на фоне лучевой терапии, применяемой для ее лечения (4, 7).
Симптомы аллергических заболеваний при онкопатологии могут проявляться не только со стороны кожи, но и со стороны органов дыхания.
Так, при раке легкого с эндобронхеальным ростом, метастазами в легкие рака другой локализации, гемобластозов, сопровождающихся увеличением лимфоузлов средостения. Имеет место сдавление крупных бронхов с появлением кашля, одышки инспираторного и экспираторного характера.
В некоторых случаях клиническая картина данных симптомов может потребовать дифференциальной диагностики с бронхиальной астмой (2, 3) .
Синдромом ряда злокачественных опухолей, при котором симптомы аллергических заболеваний проявляются как со стороны кожи, так и со стороны дыхательных путей является так называемый карциноидный синдром.
Он возникает в 0,1 - 0,5% случаев всех опухолевых заболеваний и имеет место при опухолях в области аппендикса и подвздошной кишки, прямой кишки, опухолях бронхов, редко - при опухолях поджелудочной железы, яичников и яичек, печени и желчного пузыря, гортани.
Данный синдром возникает при опухолевой пролиферации так называемых энтерохромаффинных клеток, продуцирующих серотонин, при условии, когда данный гормон перестает адекватно разрушаться в печени по причине метастатического поражения ее опухолью. Карциноидные опухоли, вызывающие данный синдром, могут быть как доброкачественными, так и злокачественными.
Клиническими проявлениями карциноидного синдрома являются приступы покраснения лица и верхней половины туловища, приступы бронхиальной астмы, сопровождающиеся экспираторной одышкой, свистящими и жужжащими хрипами в грудной клетке, а также диареей, головокружением, слабостью, падением артериального давления (9, 10)
Среди опухолевых заболеваний крови и кроветворной системы встречаются заболевания, сопровождающиеся пролиферацией основных клеток, участвующих в развитии аллергических заболеваний, при которых отмечается патологический выброс медиаторов аллергии и развитие симптомов аллергических заболеваний.
Примером таких заболеваний является мастоцитоз – редкое заболевание с различными проявлениями. Оно связано с патологическим увеличением количества тучных клеток в различных тканях, включая кожу, костный мозг, желудочно-кишечный тракт, лимфоузлы, печень и селезенку.
Пациенты с мастоцитозом страдают от различных симптомов, связанных с дегрануляцией тучных клеток и инфильтрацией ими различных органов и тканей: зуд и покраснение кожи, крапивница, снижение артериального давления, тошнота, рвота, диарея, боль в животе, мышцах, головная боль.
При врачебном осмотре выявляется характерный признак заболевания - симптом Дарье: возникновение волдыря, зуда и покраснения кожи в месте раздражения высыпаний тупым предметом. Тяжесть заболевания различна – от изолированного поражения кожи до агрессивного системного заболевания.
С 2008 г заболевание отнесено к миелопролиферативным новообразованиям. В основе механизма развития мастоцитоза лежит точечная мутация белка – тирозинкиназы kit, приводящая к патологической его активации и пролиферации тучных клеток. Сопутствующее увеличение концентрации факора роста тучных клеток вызывает также повышенную пролиферацию меланоцитов, повышенную продукцию меланина, что объсняет повышенную пигментацию у пациентов в области высыпаний.
Различают несколько видов мастоцитоза: кожный мастоцитоз, вялотекущий (индолентный) системный мастоцитоз, системный мастоцитоз, связанный с клональным гематологическим линейным нетучноклеточным заболеванием, агрессивный системный мастоцитоз, тучноклеточный лейкоз, тучноклеточная саркома, некожная мастоцитома.
Для многих форм (кроме кожного мастоцитоза и вялотекущего системного мастоцитоза) прогноз заболевания неблагоприятен, в рамках лечения необходимо проведение курсов химиотерапии, антигистаминные препараты в составе комплексной терапии могут предотвращать развитие симптомов заболевания (особенно зуда), но не изменяют его течения.
Системный мастоцитоз, связанный с клональным гематологическим линейным нетучноклеточным заболеванием, сопровождается наличием другого злокачественного онкологического заболевания, определяющего прогноз для пациента (2, 11).
Другой группой заболеваний с патологической пролиферацией клеток аллергического воспаления являются гиперэозинофильные синдромы. Это гетерогенная группа редких заболеваний, характеризующаяся длительным (хроническим) повышением количества эозинофилов.
Заболевание связано с эозинофил-опосредованным повреждением тканей и органов, отсутствием вторичных причин эозинофилии (аллергии, паразитарной инвазии и др.).

Критерием постановки диагноза является наличие эозинофилии по абсолютным значениям на уровне 1500 в микролитре и выше на протяжении 6 месяцев и более.
В последнее время при постановке диагноза продолжительность течения учитывается в меньшей степени, поскольку время иключения вторичной эозинофилии теперь занимает менее полугода, а шестимесячное наблюдение за пациентом может привести к задержке адекватной терапии.
В основе механизмов возникновения синдрома может лежать возникновение мутации гемопоэтических стволовых клеток, приводящая к патологической пролиферации и экспансии клеток миелоидного ряда с преимущественной эозинофильной дифференциацией. Сверхпродукция факторов роста эозинофилов активированными Т-лимфоцитами при некоторых лимфолейкозах и лимфомах.
Также встречается идиопатический гиперэозинофильный синдром, для которого механизм формирования не установлен.
Клинически заболевания проявляются общей слабостью, анорексией, лихорадкой, ночной потливостью, потерей массы тела. Со стороны кожи отмечается экзема, папулоузелковые зудящие высыпания, крапивница и ангиоотеки, покраснение кожи, язвы слизистых оболочек. Со стороны сердечно - сосудистой системы имеют место такие осложнения как острый миокардиальный некроз, муральный тромбоз, эндокардиальный фиброз, при которых могут развиться угрожающие жизни состояния.
Часто может вовлекаться в процесс дыхательная система с являениями хронического сухого кашля, бронхообструкции, легочного фиброза. Могут поражаться центральная и периферическая нервная система, орган зрения, суставы, мочевой пузырь (эозинофильный цистит).
Для лечения применяют глюкокортикортикостероиды и цитостатические препараты. Прогноз зависит от формы заболевания (2, 12).
Помимо клинических проявлений аллергических заболеваний при дебюте онкопатологии могут иметь место характерные для аллергических болезней изменения в лабораторных анализах пациента.
Повышение уровня эозинофилов в клиническом анализе крови выше нормальных значений может иметь место при злокачественных опухолях внутренних органов: особенно при раке ободочной кишки и любом раке с метастазами (13).
При скрининге аутоиммунной патологии в рамках обследования пациента с хронической рецидивирующей крапивницей у пациентов в возрасте старше 50 лет могут выявляться лабораторные маркеры дерматомиозита (с возможностью дальнейшего развития клинической картины дерматомиозита). Это также свидетельствует о высокой вероятности развития злокачественной опухоли. Чаще всего в такой ситуации развивается рак яичника, однако возможно возникновение злокачественных опухолей другой локализации (9).
Одной из наиболее частых локализаций паранеопластических процессов является кожа.
По-видимому, это обстоятельство объясняется тем, что кожа как орган, наиболее полно осуществляющий связь организма с внешней средой, естественно, чутко реагирует на различные отклонения в его нормальном состоянии, в том числе и на такой по существу системный с самого начала процесс, как опухолевый.
Механизмы кожных паранеоплазии во многом не ясны, но связь их с определенными неоплазмами неоспорима.
К кожным паранеоплазиям относят группу дерматопатий, которые чаще всего имеют аутоиммунный генез и сочетаются со вторичной инфекцией на фоне иммунодефицита.
Пигментация кожи может быть следствием секреции опухолями эктопического меланоцитостимупирующего гормона или адренокортикотропного гормона (АКТГ). Необходимо обратить внимание на то, что среди больных с дерматомиозитами и псориазом весьма велика вероятность развития рака.
Дерматозы группы гиперкератозов и дискератозов
Сосочково-пигментная дистрофия кожи (чернеющий акантоз) является примером классического паранеопластического дерматоза, развитие которого у 17-31% больных предшествует клиническим симптомам рака, у 61% — оба заболевания обнаруживают вместе.
Считается, что чернеющий акантоз является прогностически неблагоприятным признаком и свидетельствует о генерализации или метастатическом процессе.
Клиническая картина чернеющего акантоза (acanthosis nigricans) характеризуется меланиноподобной гиперпигментацией преимущественно на задней поверхности шеи, в подкрыльцовых областях, локтевых сгибах, субмаммарных и бедренно-паховых складках, вокруг пупка, ануса, на наружных поповых органах, в распространенных случаях захватывает также тыльную поверхность кистей и стоп.
Цвет кожи пораженных участков варьирует от желто-кофейного до черного Первоначально грубая кожа затем утолщается, образуя складки, часты папилло- и кондиломатозные разрастания грязновато-белого цвета. Иногда отмечается зуд. Клиническая картина развивается постепенно.
Приблизительно у половины больных слизистая оболочка полости рта, губы, поверхность половых губ поражаются сосочковыми разрастаниями. Грануляции, напоминающие красную или черную икру, распространяются до слизистой оболочки неба, щек, гортани, реже — на надгортанник. Волосяной покров в местах поражения отсутствует. Гистологически процесс характеризуется гиперакантозом, гиперпапилломатозом и гиперкератозом базальных клеток.
Чернеющий акантоз в 90% случаев наблюдается при абдоминальном раке (в 60% — при раке желудка), реже — при раке гениталий, молочной железы После удаления опухоли его проявления часто (но не всегда!) регрессируют, а при рецидиве появляются вновь.
Так как чернеющий акантоз многими авторами рассматривается как облигатный паранеопластический процесс, то должно стать безусловным правилом, что диагностика типичного заболевания у взрослого даже при отсутствии каких-либо иных жалоб диктует необходимость тщательного обследования с целью выявления висцерального рака, в первую очередь желудка. При отрицательных результатах обследования такие больные должны находиться под длительным диспансерным наблюдением онколога.
Ладонно-подошвенный гиперкератоз — наиболее часто наблюдается при раке молочной железы и гениталий, раке легкого, пищевода и желудка, На ладонях и подошвах появляются очаги чрезмерного шелушения. Кожа в этих местах красного цвета, пораженные участки отчетливо отграничены от неизмененных. После отшелушивания кожа истончена, сморщена, легко трескается, особенно в местах естественных складок.
Акрокератоз Базекса можно рассматривать как обпигатный паранеопластический синдром, развивающийся одновременно с клиническими симптомами злокачественной опухоли или предшествующий им за 1-2 года и в 100% случаев указывает на рак внутренних органов.
Клиническая картина этого синдрома характеризуется (часто симметричным) появлением в основном у мужчин на кончиках пальцев рук и ног, кончике носа, по краю ушных раковин псориазоподобных, пятнисточешуйчатых зудящит очагов. Акрокератоз Базекса наблюдается при раке гортани, глотки, легких, пищевода и миндалин.
Приобретенный ихтиоз — относительно редко встречающаяся форма паранеоплазий — характеризуется образованием на поверхности кожи четких ихтиозных пластинок с правильными и хорошо очерченными краями, основная масса которых симметрично рассыпана по телу. Чешуйки отделены друг от друга бороздами.
Размер их различен. Кожа чрезвычайно суха. Она похожа на рыбью чешую, вследствие чего заболевание и получило название (от греч. ichtys — рыба). Может беспокоить как местный, так и генерализованный зуд. Приобретенный ихтиоз наблюдается при раке легкого, молочной железы, наиболее часто — при лимфогранулематозе.
Фигурные эритемы и другие эриматозные дерматозы
В основе возникновения паранеопластических фигурных эритем лежат аутоиммунные изменения, их развитие чаще воего предшествует клиническим проявлениям злокачественного процесса и, как правило, плохо поддаются местному печению.
Круговидная, внезапно возникающая эритема Гаммеля (болезнь Гаммеля) чаще проявляется за несколько месяцев до появления признаков злокачественной опухоли, иногда кожные симптомы выявляются одновременно с опухолевыми. Клинически этот своеобразный дерматоз характеризуется быстро развивающимися высыпаниями с мелкопластинчатым шелушением по периферии.
В выраженных случаях высыпания образуют причудливые фигуры приниминающие кожу зебры или картину древесного узора. Отмечается постоянная тенденция расширения фигур к периферии. При этом рисунок кожи ежедневно меняется. Эритема может поражать все тело и сопровождаться сильным зудом. Эритема Гаммеля возникает наиболее часто при раке верхних дыхательных путей, молочной железы, гениталий, предстательной железы, чаще в возрасте 45-75 лет.
Центробежная кольцевидная эритема Дарье как паранеопластическое заболевание наблюдается обычно у больных после 50 лет. с одинаковой частотой у мужчин и женщин. Клинически она проявляется в виде красной сыпи покрывающей туловище, реже — шею и проксимальную часть верхних и нижних конечностей. Пятна имеют валикообразно возвышающийся ободок.
Центральная часть пятна уплощена, кожа над ней розовой или желто-розовой окраски, поверхность гладкая. Эритема Дарье обладает склонностью к периферическому росту, прогрессирует радиарно, что и дало ей название.
Узловая эритема — одна из форм полиэтиологических дерматозов. У больных в возрасте старше 50 лет, преимущественно у женщин, узловая эритема в ряде случаев является паранеопластическим синдромом при запущенных формах рака гениталий, молочной железы, желудочно-кишечного тракта, а также при лейкозах.
Клиническая картина узловой эритемы — болезненные, зудящие узлы имевшие тенденцию к расширению по периферии и слиянию отдельных узлов с образованием внутрикожных бляшек диаметром до 5-7 см. Паранеопластическая форма эритемы характеризуется ретимирующим течением процесса, без тенденции к полному излечению.
Постоянно происходит образование новых внутри-кожных инфильтратов. Регресс ранее образовавшихся часто бывает неполным, а спустя короткий срок не подвергшийся инвопюции инфильтрат вновь уплотняется, становится болезненным, кожа над ним краснеет, усиливается зуд.
Везикулезно-буллезные дерматозы
Везикулезно-буллезные высыпания паранеопластического характера наблюдаются у 1-2% онкологических больных, в основном у пожилых лиц. Развитие таких дерматозов порою на месяц или год предшествует клиническим симптомам опухоли, реже оба заболевания диагностируют одновременно.
Герпелиформный дерматит Дюринга считается именно той нозологической формой из группы везикулезно-буллезных дерматозов, которая наиболее часто протекает как паранеопластический процесс при всех локализациях и формах злокачественных опухолей, но, по-видимому, чаще при раке гениталий, яичка, легких, желудочно-кишечного тракта, хорионкарциноме.
Клиническая картина этого дерматоза характеризуется полиморфизмом высыпаний. Вначале появляется сильно зудящая пятнистая эритема. Вскоре на эритематозном фоне выступают сгруппированные герпитиформные пузырьки, которые располагаются субэпидермально. Предполагается, что возникникновение пузырьков связано с действием аутоантител, вырабатываемых опухолевым клоном и нарушающих прикрепление эпидермиса к базальной мембране.
Вслед за пузырьками на различных участках тела выступают уртикарные, эритематозные и папулезные элементы. Высыпания локализуются преимущественно на симметричных участках сгибатепьных поверхностей конечностей и туловище. Часто высыпания сопровождаются общими расстройствами; субфебрильной температурой, общей слабостью, нарушением сна и раздражительностью из-за сильного зуда.
Характерно обострение высыпаний под влиянием приема внутрь или смазывания кожи йодсодержащими препаратами (так называемая йодная проба), что имеет диагностическую ценность для распознавания герпетиформного дерматита.
Экзема как паранеопластическое заболевание встречается редко и в основном при раке молочной железы, гениталий, щитовидной железы и различных гемобластозах.
Чешуйчатый лишай — сведения о связи опухолевого процесса и псориаза единичны и очень разноречивы.
В то же время в клинике Мэйо среди больных, наблюдаемых по поводу псориаза, у 13,7% он сопровождался раком толстой и прямой кишки, желчного пузыря, легкого, предстательной железы и саркомой мягких тканей.
Кожный зуд
В то же время зуд кожи может быть не только первым симптомом рака, но и симптомом иноперабельной опухоли. Причиной данного паранеопластического явления служит повышение возбудимости полимодальных ноцирецепторов, происходящее под влиянием некоторых цитокинов выделяемых неопластиническими и иммунокомпетентными клетками.
По совремннным представлениям, большое значение имеет снижение уровня эндогенных опиатов, ингибирующих активность этих рецепторов в организме онкологического больного. В ряде случаев, когда опухоль или ее метастазы вызывают холестаз и холемию, причиной дефицита эндогенных опиатэргических влияний служит действие избытка желчных кислот.
Кожный зуд чаще появляется внезапно и бывает различной интенсивности. Это может быть зуд всего тела или определенных областей (локализованный зуд). Так, например, зуд носа может наблюдаться при опухолях мозжечка, зуд вульвы — при раке матки, зуд анальной области — при раке прямой кишки и предстательной железы, при раке внутренних органов бывает продолжительный зуд преимущественно нижних конечностей и открытых частей тела.
Особым симптомом системной карциномы является продолжающийся длительное время упорный зудголенеи, внутренней поверхности бедер, верхней половины туловища и разгибательных поверхностей верхних конечностей. Часто зуд бывает очень интенсивным и сопровождается длительно сохраняющимися расчесами.
Универсальный, а также очень интенсивный локальный зуд приводит к ряду общих расстройств. У больных нарушается сон, повышается раздражимость. Часто больные неадекватно реагируют на окружающее. Места расчесов легко инфицируются. Возникает воспалительная реакция, которая усугубляет состояние больного.
Назначаемые противозудные средства не дают эффекта, или временно снижают интенсивность зуда. Исчезает зуд только после удаления опухоли или эффективной противоопухолевой терапии. При рецидиве зуд возобновляется.
Паранеопластический кожный зуд наблюдается в основном у больных лимфогранулематозом, опухолями печени, поджелудочной железы и желчевыводящих путей, а также при опухолях гипофиза.
При раке легкого, желудка и предстательной железы описаны случаи возникновения генерализованного зуда за несколько лет до первых клинических симптомов опухоли. Об этом необходимо помнить, так как среди клиницистов распространено мнение, что кожный зуд наиболее часто встречается при лимфомах.
Коллагенозы
В настоящее время большинство исследователей считают, что в основе патогенеза коплагенозов лежит нарушение аутоиммунного гомеостаза обусловленное потерей толерантности иммунных к собственному аутоантигену.
Так, дерматомиозит, сопровождающий некоторые, прежде всего, лимфоидные опухоли, связывают с продукцией аутоантител к аминоацил-т-РНК и рибосомам, которые возникают при В-лимфомах в опухолевых клонах.
Не исключается, однако, возможность существования и обратной связи в системе злокачественная опухоль-коллагеноз. Возникший первоначально коллагеноз может вызвать дефект иммунологических механизмов, что снижает противоопухолевую защиту организма и тем самым способствует возникновению и развитию опухолевого процесса. В этих случаях может иметь значение и длительное лечение больных коллагенозами кортикостероидами, которые усиливают иммунодепрессивное состояние.
Дерматомиозит — одно из наиболее частых паранеопластических заболеваний группы коллагенозов (частота 10-30%). Известно также, что злокачественные опухоли у больных дерматомиозитом наблюдаются в 5-12 раз чаще, чем среди других лиц. Наиболее часто дерматомиозит возникает в возрасте 30-60 лет.
Женщины болеют в 1,5-2 раза чаще, чем мужчины. Особенно часто паранеопластический дерматомиозит выявляется при аденокарциноме, которая у мужчин чаще всего локализуется в желудке, а у женщин — в молочной железе. В основе клинической картины дерматомиозита лежит поражение кожи и мышц.
Заболевание начинается приблизительно у 50% больных с мышечной слабости (преимущественно в ногах), у 25% — с поражения кожи, у 15% — болей в суставах и мышцах, у 8% больных — с общих симптомов (лихорадка, общая слабость, боли в горле).
Наиболее часто при дерматомиозите поражается проксимальная группа мышц плечевого пояса и плеча, тазового пояса и бедра. Развивается мышечная слабость часто раньше, чем наступят четкие клинические симптомы заболевания. Больной испытывает затруднения при подъеме по лестнице, вставании из положения на корточках или из глубокого кресла, при попытке выпрямиться.
Ему трудно брать предмет с высокой полки, со шкафа или снять что-то с вешалки, трудно причесываться и т. д. Как признак поражения мышечной паренхимы наблюдается снижение силы в пораженных мышцах, что, наряду с ограничением в движениях, ведет к атрофии мышц. Нередко клинически и рентгенологически определяют кальциноз поперечнополосатых мышц, чаще у лиц молодого возраста.
Важную группу симптомов составляют кожные изменения, основные элементы которых — эритема и отек. Эритема мажет иметь различную окраску — от яркой, типа ожога, до пурпурно-лиловой. Эритема чаще всего локализуется на лице, передней поверхности шеи и разгибательной поверхности конечностей.
Отек придает коже восковидную окраску, порою, особенно в начале заболевания, напоминая отек Квинке. Отчетливые кожные изменения наблюдают у 60-80% больных. Приблизительно у 80% больных поражены слизистые оболочки. Наряду с эритемой встречаются и другие изменения кожи — гиперпигментация, телеангизиктазии, кровоизлияния, атрофия, воспалительные изменения.
Изменения органов дыхательного аппарата, желудочно-кишечного тракта, сердца и др, при дерматомиозите обусловлены системным поражением мышц, что ведет к дисфагии, дисфонии, недостаточной вентиляции легких, сердечным симптомам.
Диагноз дерматомиозита подтверждается данными морфологического исследования биоптата мышц, гистологическая картина при котором характеризуется воспалительными, дегенеративными изменениями и некрозами волокон мышечной паренхимы.
Развитие паранеопластического дерматомиозита приблизительно у 70% больных предшествует (в среднем за 6 мес) симптомам злокачественной опухоли и у 30% проявляется вслед за клинической картиной. Появление дерматомиозита у онкологического больного — прогностически неблагоприятный признак, так как дерматомиозит ускоряет течение основного заболевания и в ряде случаев сам по себе служит причиной смерти.
Удаление злокачественной опухоли нередко (в 10-15% случаев) приводит к регрессии паранеопластических проявлений и выздоровлению больных. Возобновление дерматомиозита обычно указывает на рецидив заболевания.
Красная волчанка — хроническое, подострое или острое заболевание из группы коллагенозов. Различают дискоидную (поражена кожа) и системную (висцеральную) формы красной волчанки. При висцеральной это уже тяжелое oбщее заболевание, при котором прогноз зависит от характера и выраженности изменений во внутренних органах (почки, сердце, легкие, центральная нервная система и т.д.).
Паранеопластическая красная волчанка чаще начинается остро или подостро с эритематозных пластинчатых высыпаний, покрывающих кожу лица, груди, коленей, бедер и околоногтевых областей протекает по типу характерной дискоидной формы. Нередко к этим симптомам присоединяются общие: высокая температура, общая слабость, боли в суставах, почечные симптомы.
Единичные наблюдения красной волчанки были описаны при раке молочной железы, желудка, легкого, мезотелиоме плевры, дисгерминоме яичника, семиноме, лимфогранулематозе, остром лейкозе, глиобпастоме.
Склеродермия относительно редко связана со злокачественными опухолями (у 1,7-2.5% больных), при этом паранеопластическая склеродермия чаще развивается при раке легкого <36-60%), желудочно-кишечного тракта(20%), молочной железы (15%); остальные формы рака приблизительно одинаково часто сочетаются с ограниченной или системной склеродермией.
Поражения придатков кожи и видимых слизистых оболочек
Приобретенный гипертрихоз пушковых волос (приобретенная пушковая волосатость). Заболевание встречается редко. Клиническая картина: внезапно, в короткий срок, иногда за одну ночь, все тело или отдельные его участки покрываются длинными пушковыми волосами; волосы вырастают на лице, придавая больному обезьяноподобный вид, на спине, груди, верхних и нижних конечностях.
Иногда у таких больных развивается также гирсутизм. Патогенез заболевания неясен, однако предполагается, что оно возникает вследствие гормонального дисбаланса. Приобретенная пушковая волосатость наблюдается при раке желчного пузыря, мочевого пузыря, легкого, толстого кишечника, с одинаковой частотой у мужчин и женщин.
Патогенез его неясен. Клиническая картина паранеопластического фолликулярного муциноза не отличается от идиопатической формы. На лице, волосистой части головы, туловище и конечностях возникают резко отграниченные красные, плоские слегка инфильтрированные, умеренно шелушащиеся бляшки; более или менее округпой формы, величиной до 4-5 см с поредевшими или совсем отсутствующими на них волосами.
Изменения на волосистых участках кожи напоминают гнездное выпадение волос, а на гладких — имеют значительное сходство с фолликулярным кератозом. При поглаживании очаги поражения производят впечатление терки. В области измененной кожи отмечаются различной степени воспалительные процессы. Наблюдается паранеопластический фолликулярный муциноз при злокачественных лимфомах.
Угляница К.Н., Луд Н.Г., Угляница Н.К.
Читайте также:

