Могут ли отрезать весь желудок если рак
В статье выясним, каков срок жизни при удалении желудка при раке.
Рак желудка находится на стартовой позиции в топе наиболее опасных, а вместе с тем распространенных онкологических патологий. Но современные методики диагностики дают возможность выявить его на начальных этапах. Когда опухоль находится на слизистой органа, не давая еще метастазов, ее безопасней и легче удалить, поэтому и прогноз в подобном случае довольно благоприятный. Далее расскажем о том, сколько живут после удаления желудка при раке.

Диагностика
Основной методикой выявления онкологии в пищеварительной системе является фиброгастроскопия, то есть проведение осмотра пищевода посредством специального эндоскопа. Часто при этой процедуре пациентам делают биопсию, забирая образец слизистой желудка (порой это осуществляется из нескольких мест). Биопсию берут для лабораторных исследований и проведения анализ желудочного сока на реакции. Что может показывать биопсия желудка? Основной ее задачей является подтверждение или опровержение наличия опухоли и выявление ее природы.
Важна своевременность
Очень важно успеть обратится к доктору вовремя, чтобы не упустить момент и начать своевременное лечение. К сожалению, подобное далеко не всегда удается даже тем людям, которые внимательны к своему здоровью. Очень много жизней потеряно из-за того, что онкология этого органа на ранней стадии обычно протекает почти бессимптомно. Признаки рака часто путаются с проявлениями прочих болезней и поэтому не придается особого значения таким симптомам.
После удаления желудка при раке какая продолжиьельность жизни? Об этом ниже.
Методы лечения
Основным методом лечения рака желудка остается хирургический способ:
- Проведение субтотальной резекции (удаление почти всего органа).
- Выполнение резекции 2/3 органа.
- Проведение антрумэктомии, когда вырезается привратниковая часть желудка.
- Выполнение гастрэктомии, в рамках чего удаляют орган полностью. Эта техника используется тогда, когда имеется злокачественная опухоль наряду с неизлечимой язвой или тяжелой анемией. Ее считают паллиативной, то есть жизнь при этом существенно не продлевается, но пациента избавляют от страданий.
На начальном этапе прогноз всегда позитивный. Почти всегда используются методы эндоскопической лапароскопии (когда процедура делается через прокол в брюшном районе с помощью специального лапароскопа, которым вырезается опухоль). При операции хирург обязательно удаляет связочный аппарат наряду с большим сальником и частью внутренних лимфатических узлов, потому как именно они в основном подвергаются метастазам.
После удаления желудка при раке срок жизни может быть разным и зависит от многих факторов.
Особенности оперативного лечения рака желудка
Японскими онкологами предлагается расширение области удаления во время вмешательства, потому что согласно данным исследователей подобный подход продлевает жизнь пациентов на пятнадцать или двадцать процентов от стандартного прогноза. Но подобная точка зрения на сегодняшний день не является общепринятой. Оперативное удаление опухоли из желудка должно не просто обезопасить пациента, но и обеспечить ему максимальный комфорт, вернув трудоспособность.
Химиотерапия
В целях повышения эффективности резекцию органа при наличии рака дополняют химиотерапией. Стоит отметить, что современной полихимиотерапией жизнь пациента продлевается даже с неоперабельной опухолью. Помимо всего прочего применима эндолимфатическая технология лечения, предполагающая введение специального лекарства через лимфоузлы. Также доктор может назначать предоперационное лучевое лечение для того, чтобы повышать шансы больного на успех. Как правило, в том случае, если его утвердили, то проводится три курса до и столько же после лапароскопии.
Непосредственно перед вмешательством больной должен выяснить все о технике оперирования, прогнозе и оборудовании. Ведь использование несовершенной технологии провоцирует возникновение тяжелых осложнений, и множество людей из-за такой причины остались инвалидами, но об этом наверняка никто никогда не узнает.
После удаления желудка при раке срок жизни зависит от того, возникли ли осложнения.
Возможные осложнения
После проведения операции врачи прогнозируют вероятность осложнений в работе сердца и легких. Во многом это можно объяснить не ошибками со стороны врачей, а наличием сопутствующих патологий. Риски также увеличиваются для пациентов в возрасте от шестидесяти лет, ведь шестьдесят пять процентов из них страдает хроническими болезнями.
Также может возникать гнойное или септическое воспаление наряду с кровотечениями, несостоятельностью анастомоза (речь идет о расхождении швов, что наблюдается приблизительно у трех процентов больных). В организациях неонкологического профиля процент осложнений увеличивается в несколько раз.
Скрок жизни после удаления желудка из-за рака зависит от того, соблюдает человек рекомендации врача или нет.
Изменение в питании
Диета на фоне удаления желудка при наличии онкологии направляется, прежде всего, на восстановление процессов усвоения продуктов и нормального обмена веществ. Блюда должны подбираться таким образом, чтобы удавалось реализовать следующее соотношение питательных компонентов: 30% жиров, 55% углеводов и 15% белков. Следует отказаться от продуктов, провоцирующих вздутие, а также от мяса. Принимают при этом пищу только маленькими порциями и дробно (шесть раз в день). Температура пищи должна быть комнатной.

Предпочитать надо салаты (к примеру, шпинат наряду со спаржей, свеклой и морковью). Помимо этого нужно питаться спелыми фруктами, легкоусвояемыми зерновыми, молочными продуктами и натуральным маслом. Обязательно требуется следить за набором веса в том случае, если замечено его понижение. От этого напрямую зависит скорость и качество реабилитации. Акцент должен делаться на полужидкую консистенцию блюд и употребление запеченных овощей.
Каков после удаления желудка при раке срок жизни?
Срок жизни и прогнозы
Итак, сколько люди живут после проведения хирургического вмешательства? Выживаемость при этом во многом зависит от стадии недуга и качества проведенной терапии. Прогноз на сегодняшний день существует такой: в клиниках смертность по завершении радикальных операций (направленных на удаление органа) не превышает пяти процентов.
В том случае, если применяют радикальное лечение, то около девяноста пяти процентов больных себя хорошо чувствуют еще минимум десять лет. На фоне выполнения субтотальной резекции и полного удаления органа около пяти лет живут семьдесят процентов людей. А на поздней стадии вероятность прожить еще пять лет существует только для тридцати пяти процентов.
От чего зависит продолжительность жизни при раке после удаления желудка?
Жизнь без желудка является набором своеобразных правил, которые выступают обязательными к ежедневному выполнению. В особенности в том случае, если была сделана не частичная, а полная резекция. Врачи считают, что максимальная вероятность повторного появления болезни в форме рецидива отмечается в первые пять лет после операции. Если за этот период не происходит повторного образования опухоли, то в таком случае пациент может рассчитывать на абсолютное избавление от рака. Этот человек сможет дожить до старости и умрет от совершенно других патологий.

Какая продолжительность жизни после удаления желудка при раке, интересует многих.
Когда удаление желудка при онкологии в целом проходит хорошо, пациент быстро восстанавливается и у него не происходит существенных осложнений. Но если в следующий пятилетний период в его крови повторно обнаружили раковые клетки, то в этом случае срок жизни после удаления желудка в крайне редких случаях может превышать десятилетний рубеж. Очень часто у человека может быть обнаружено новое онкологическое формирование злокачественной этиологии, которое растет еще быстрее по сравнению с предыдущей опухолью. Кроме этого организм пациента на фоне этого становится крайне ослабленным, так как набрать требуемый вес непосредственно после удаления желудка считается задачей сложной, а большая доля питательных компонентов попросту не усваивается системой пищеварения.
Может ли человек прожить без желудка?
Полностью без этого органа человек прожить, разумеется, не сможет. Он будет вынужден на фоне этого всю жизнь напрямую зависеть лишь от внутривенных капельниц, посредством которых в организм будут поступать витамины наряду с минералами и прочими питательными веществами. Поэтому хирурги, которые вынуждены полностью удалить пациенту желудок, разделяют оперативное лечение на несколько этапов. На первом этапе гастрэктомии проводят отсечение органа, так как образование поразило все его районы, и он больше является непригодным для обеспечения жизнедеятельности организма в целом.

Одновременно с этим другая группа хирургов приступает сразу же к формированию промежуточного района пищеварения, который послужит прототипом желудка. Он сшивается из петлевидной ткани кишечника. Такой прототип, разумеется, не сможет выполнить все функции по перевариванию (не будет осуществляться процесс синтеза соляной кислоты, перетирания грубых частиц пищи), но благодаря ему улучшится процесс усвоения питательных компонентов, которые станут поступать в кишечник в подготовленной форме. Подобного рода операция потребует больших материальных затрат, а, кроме того, ювелирной работы от врачей, но это является на сегодняшний день единственным способом продлить жизнь больному с четвертой стадией рака желудка.
Мы рассмотрели, какой срок жизни после удаления желудка.
При диагностировании у пациента онкологической патологии применяются различные методы лечения тяжёлой и опасной для жизни болезни. Первоначально проводится полная, всесторонняя диагностика патологического состояния. При формировании способа стараются применять лечение неинвазивными и малоинвазивными способами. К таковым относятся химиотерапия (остановка жизнедеятельности онкологических клеток с помощью применения фармакологических препаратов, вводимых через вену в организм больного) или радиотерапия (применение радиационных импульсов для разрушения мутировавших клеток, из которых формируется опухоль в желудке).
Если вышеприведённые методы не обеспечили необходимый результат, применяется хирургический (оперативный) метод вмешательства в лечение пациента. Удаление желудка при раке позволяет максимально сократить развитие онкологии и при благоприятных факторах полностью победить болезнь. Но подобный метод не проходит без последствий для пациента. И до конца жизни человек будет вынужден соблюдать свод строгих правил по питанию, чтобы избежать интоксикации или переедания, которые при отсутствии органа желудка грозят риском летального исхода.
В редких случаях осуществляется трансплантология (пересадка) желудка. Это тоже сложнейшая операция, способная привести к отторжению пересаженного органа.
В настоящее время проводятся исследования по созданию искусственного желудочно-кишечного тракта. Больному раком порой устанавливают искусственный желудок, полностью функциональный.
Противопоказания к применению хирургического вмешательства
В ряде случаев, применение операции не позволяет добиться желаемых результатов. Вмешательство не проводят в связи с отсутствием шансов на значительное улучшение состояния пациента.
Подобная ситуация может сложиться в результате распространения опухоли по отдалённым органам через систему метастазов. В данном случае удаление первоисточника онкологического процесса не даст требуемого улучшения в связи с тем, что заболевание будет распространяться из других очагов патологии. Операция производится только при опухоли без метастазов. В излишней травматизации организма смысла нет.
Дополнительными противопоказаниями к проведению хирургического вмешательства будут:
- пониженная свёртываемость крови;
- тяжёлая почечная недостаточность;
- тяжёлая недостаточность сердца и сосудов;
- увеличение желудка в размерах;
- злокачественный перитонит.
При подобных состояниях удаление желудка принесёт больше вреда, чем пользы либо окажется бесполезным. Для пациента подбираются иные виды лечения онкологии, не связанные с полостными видами оперативного вмешательства.
Варианты оперативного вмешательства
В зависимости от показаний возможно оперативное вмешательство в трёх вариантах:
- Резекция желудка.
- Гастрэктомия.
- Лимфодиссекция.
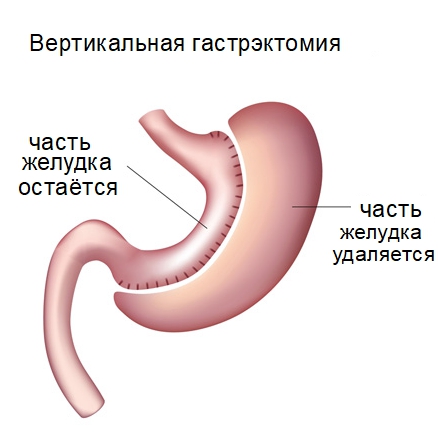
Операция по удалению подразумевает ампутацию повреждённой части органа. При малой распространённости по органу опухоли применяется только удаление части желудка, где происходит непосредственное развитие онкологического процесса.
При проведении частичной ампутации оставшиеся отделы сшиваются и соединяются с кишечником. Сохраняется частичная функциональность желудка, что позволяет обеспечить пациенту возможность полного восстановления нормального образа жизни после операции.
При тотальной ампутации желудка производится формирование культи из тканей кишечника, принимающей на себя функции желудка. Функционал крайне ограничен. Желудочный сок вырабатываться не будет. Поэтому система пищеварения представлена в усечённом варианте.
Существует вариант резекции с применением специального оборудования – эндоскопа. Такой вид называется эндоскопической резекцией.
Данный вид оперативного вмешательства представляет собой соединение пищевода и двенадцатиперстной кишки через тонкий кишечник. Продолжительность операции длительна по времени (не менее 5 часов) и чревата осложнениями.
После операции пациента держат в стационаре в течение 2-3 недель, после чего его допустимо выписать под диспансерное наблюдение. В течение первых 24-48 часов пациента не кормят перорально. Внутривенно вводится поддерживающий раствор.
Если место соединения пищевода и прямой кишки недостаточно хорошо закреплено, присутствует вероятность осложнений, приводящих к смерти пациента. Чтобы убедиться в крепости соединения, перед первым приёмом питьевой воды проводится рентгеновское исследование. В течение первого месяца после проведённой гастрэктомии вероятны болевые ощущения и сложности при употреблении пищевых продуктов.
К сожалению, устранить эти негативные последствия невозможно. По истечении месяца после удаления желудка организм максимально восстановит функции по перевариванию пищи с учётом новых обстоятельств.
При лимфодиссекции происходит ампутация не только части желудка, поражённого опухолью, но и ближайшие лимфатические узлы, если при визуальном осмотре в них обнаружены следы жизнедеятельности опухолевых клеток (метастазы).
Во время операции хирург определяет пострадавшие лимфатические узлы с помощью визуального осмотра. Благодаря их иссечению значительно снижается риск распространения онкологических очагов.
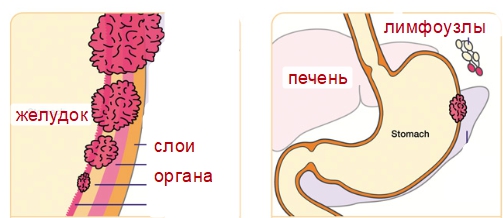
Подготовительный этап к проведению операции
Подготовка пациента к проведению оперативного вмешательства – залог успешного выполнения процедуры по удалению пострадавшего от рака органа. Процесс подготовки может занять до месяца.
Пациент обязан строго соблюдать предписания врачей относительно диеты в подготовительный период. Обязателен отказ от употребления алкоголя и табака. Запрещено употребление тяжёлой, острой пищи.
Больной проходит исследования с целью определить состояние здоровья, стадию развития онкологической патологии.
На анализ берут биоматериалы крови, мочи и кала. Кровь проверяется в двух анализах – общий клинический и биохимический. Дополнительно проводится проверка на наличие соответствующих онкомаркеров. Моча проходит клинический анализ, кал проверяют на присутствие скрытой крови.
Проводится электрокардиография сердечных показателей. Грудная клетка подвергается рентгенологическому исследованию в двух проекциях.
Для выявления точного места локализации новообразования производятся следующие исследования:
- Ультразвуковое исследование брюшной полости (кишечника, селезёнки, органов малого таза).
- Компьютерная томография.
- Магнитно-резонансная томография.
Пищевод и двенадцатиперстная кишка исследуются при помощи гастроскопа. Производится визуальный осмотр и сбор материала для гистологического исследования. Эта процедура носит название гастроскопия.
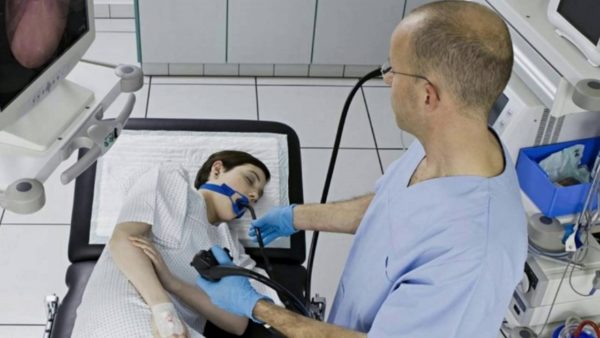
Производится визуальное исследование толстого кишечника с применением эндоскопа (колоноскопия).
При наличии показаний производится диагностическая операция с целью проверить наличие метастазов и иных поражений органов брюшной полости, которые являются противопоказанием к проведению оперативного вмешательства для лечения онкологии.
Для устранения риска развития инфекционных патологий назначается курс антибиотиков. Пациент проходит дополнительные консультации и исследования в соответствии с показаниями. Подбираются соответствующий режим питания и дозировка разового приёма пищи. Питание должно осуществляться 5-6 раз в течения дня небольшими порциями.
За 10 дней до оперативного вмешательства отменяется приём антикоагулянтов и противовоспалительных препаратов нестероидного вида.
Важным моментом подготовки является психологическая поддержка родных и друзей пациента. Положительные эмоции в борьбе с такой болезнью, как онкология, играют заметную роль.
Лучевая (радиотерапия) и химиотерапия назначаются до операции с целью облегчить проведение самой процедуры. В день самой операции проводится промывание желудка и внутривенное вливание плазмы крови в случае выявления анемии у пациента.
Вероятные осложнения после удаления желудка
Оперативное вмешательство такого рода, как удаление важного органа пищеварительной системы, сложно и опасно. Вероятны многочисленные осложнения после удаления желудка. К таковым относятся:
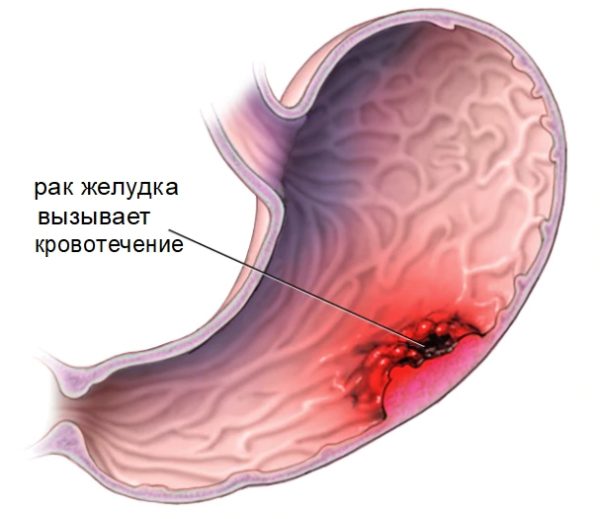
- появление внутреннего кровотечения;
- резкая потеря в весе тела;
- вероятность рецидива злокачественной опухоли;
- воспалительные процессы в брюшине;
- падение уровня железа в крови (анемия);
- воспалительный процесс на слизистой оболочке пищевода;
- ускорение процесса вывода каловых масс из организма без переваривания поступившей пищи.
Остаётся вероятность появления и других осложнений, исходя из индивидуальных особенностей организма пациента, перенёсшего операцию по удалению желудка.
Реабилитация
Реабилитация после рака займет длительный период времени. Но точный срок восстановления зависит от многих факторов, большая часть которых относится к особенностям строения организма больного. Сюда относят:
- возраст пациента;
- пол пациента;
- наличие сопутствующих патологических процессов в организме;
- психологическое состояние больного.
Непосредственное влияние оказывает и вид проведённой операции, качество оказания медицинской услуги, объём удалённого желудка.
В среднем реабилитационный период составляет не менее трёх месяцев. Но часто достигает временного интервала в 2 года. В течение этого периода необходимо строго соблюдать все предписания лечащего врача относительно приёма медикаментозных препаратов, соблюдение диеты.
Физические нагрузки под запретом, особенно тяжёлые виды спорта. Необходимо следить за температурным режимом и не допускать перегрева или переохлаждения организма.
Выживаемость
Выживаемость после проведённой операции зависит от того, насколько вовремя оперативное вмешательство было произведено. При осуществлении процедуры на первой и второй стадиях развития патологии смертность в течение 5 лет не превышает 20%.
Также выполнение операции на первых стадиях снижает риск повторного возникновения онкологии. Наличие своевременного вмешательства напрямую влияет на продолжительность жизни после проведённой операции. Упомянутый фактор гарантирует благоприятный прогноз на полное избавление от патологии. Большинство больных живут долго и пересекают рубеж 10-летней выживаемости.
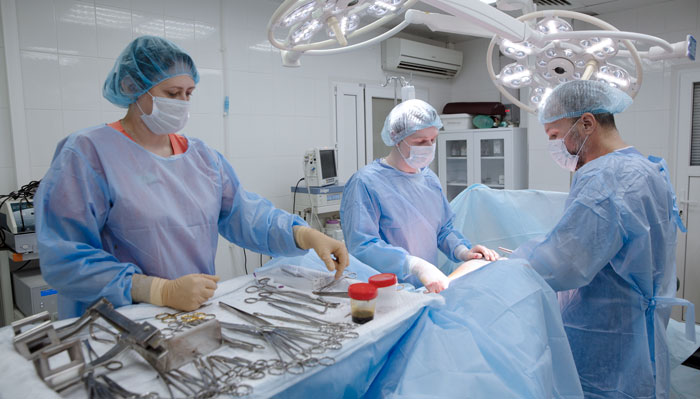
Удаление желудка или гастрэктомия — травматичное вмешательство, трудно дающееся больному и оставляющее пожизненные осложнения, но рак желудка не имеет шансов на излечение, если операцию не делать.
- Показания для операции удаления желудка при раке
- Как удаляют желудок при раке?
- Какой оперативный доступ при удалении лучше
- Этапы удаления желудка
- Восстановление после операции
- Осложнения после операции при раке
- Реабилитация после удаления желудка при раке
- Прогноз после удаления желудка
До операции онкологический больной редко думает, как жить после удаления желудка, ему важно быстро избавиться от опухоли, чтобы выжить. После хирургического лечения приходит понимание, что отсутствующий орган не заменят искусственным, и проблем со здоровьем уже не избежать.
Показания для операции удаления желудка при раке
Современная онкология стремится свести к минимуму объем удаляемых тканей, чтобы минимизировать осложнения после операции и последующие страдания пациента, тем не менее полное удаление желудка одна из самых частых операций при раке.
Гастрэктомия выполняется при опухоли, как 1, так и 3 стадии, абсолютное противопоказание для хирургического вмешательства — наличие отдалённых метастазов рака.
Гастрэктомию проводят, когда операция меньшего объёма невыполнима или не гарантирует отсутствие рецидива. Гастрэктомия — это последняя возможность для спасения, иным способом карциному излечить не удается.
Только в одном случае при 4 стадии желудочной карциномы существует относительное противопоказание к хирургии — метастазирование в яичник. Относительное оттого, что при возможности удаления первичной опухоли и пораженного метастазами яичника, одномоментно выполняется сразу две операции: гастрэктомия и овариэктомия, иногда и вместе с маткой. Но если что-то удалить невозможно, хирургический этап лечения заменяется на химиотерапию.

Как удаляют желудок при раке?
Подход к желудку через брюшную стенку — оперативный доступ - зависит от состояния пациента и протяженности опухолевого процесса в пищеводе. Во время операции пищевод пересекается на 5–7 сантиметров выше опухоли, полностью удаляется желудок и сальниковые сумки с лимфатическими узлами. В брюшной полости не должно остаться ни единого опухолевого очага.
Типичные разрезы кожи и мягких тканей живота:
- Классический разрез проходит по средней линии живота — это срединная лапаротомия.
- В некоторых случаях прибегают к продлению разреза с живота на грудную стенку — это тораколапоротомия.
- При необходимости удаления значительного участка пораженного пищевода дополнительно к срединной лапаротомии делают разрез между ребрами.
- К пораженному раком пищеводу можно подобраться и изнутри — через диафрагму, что возможно и при классическом доступе.
Какой оперативный доступ при удалении лучше
Не существует стандартов, определяющих где и сколько надо разрезать брюшной стенки и как далеко продвинуться в грудной полости, всё базируется на индивидуальных особенностях конкретного пациента и опухолевого поражения.
Хирург-онколог самостоятельно выбирает хирургический доступ, при максимальном обзоре поля деятельности позволяющий минимальное повреждение здоровых тканей и оптимальную технику операции, снижающую возможность осложнений после удаления желудка.
Сегодня при раннем раке открытые операции успешно заменяются эндоскопическими технологиями, лапароскопическая гастрэктомия, несомненно, технически сложнее, но для пациента выгоднее, поскольку не увеличивает осложнения после операции, восстановление пациента проходит быстрее.
Этапы удаления желудка
Ход операции удаления всего или только части органа (резекции) протекает по одному плану, но с разным объёмом удаляемых тканей.
- Сначала проводится мобилизация — отсечение органа от фиксирующих его внутренних связок, перевязка питающих артерий и вен. Одновременно проводится тщательный осмотр органов брюшной полости и на основе увиденного в план операции вносятся коррективы.
- Второй этап — собственно удаление, с отсечением желудка от пищевода и двенадцатиперстной кишки. При вовлечении в опухолевый конгломерат близлежащих органов брюшной полости, в том числе диафрагмы или печени, поджелудочной железы или толстого кишечника, если технически возможно, выполняются сложные и объемные комбинированные операции, то есть гастрэктомия и, например, резекция поджелудочной железы или печени.
- Третий этап — восстановление пищеварительного тракта, то есть соединение пищевода с кишечником, что обеспечит в дальнейшем передвижение пищи.
Восстановление после операции
Рак желудка приводит к серьёзным внутриклеточным изменениям, нарушаются все биохимические процессы, поскольку организм не получает необходимых ему веществ из-за нарушения всасывания в желудочно-кишечном тракте. Ещё несколько десятилетий назад после гастрэктомии погибал каждый четвёртый пациент, сегодня осложнения и смертность сведены к минимальным показателям.
Главное для больного — не торопиться после удаления желудка побыстрее покинуть клинику, так как незавершенность лечебных мероприятий впоследствии откликнется проблемами со здоровьем, которые могут основательно испортить жизнь.
Осложнения после операции при раке
Ранние осложнения немногочисленны, но при несвоевременном выявлении могут быть фатальными для пациента.
Нарушение оттока панкреатических секретов из-за отечности поджелудочной железы может привести к развитию острого панкреатита. На частоте панкреатита сказывается хирургическая техника, но определяющую роль играет объем удаленных тканей и исходное состояние органов желудочно-кишечного тракта. Главное — вовремя диагностировать осложнение и проводить адекватную медикаментозную профилактику.

Несостоятельность швов и панкреатит способны инициировать воспалительные процессы внутри брюшной полости, в частности, абсцесс или перитонит, кишечную непроходимость или локальное скопление жидкости.
Процент перечисленных патологических послеоперационных состояний небольшой, а в нашей клинике значительно ниже средних статистических величин, потому что на результате отражается талант и опыт хирурга-онколога в сочетании с отличными диагностическими возможностями.
Реабилитация после удаления желудка при раке
Рана зарастёт, но восстановление нормального питательного нутритивного статуса в измененном пищеварительном тракте проходит сложно — просто протертая и на пару приготовленная еда проблему не решает. А проблема сцеплена с недостаточностью иммунитета и отсутствием полноценного всасывания необходимых для организма питательных элементов.
Для скорейшего восстановления и продолжения противоопухолевого лечения требуется индивидуальная программа реабилитационных мероприятий.
Прогноз после удаления желудка
Онкологическая статистика знает, сколько живут больные карциномой желудка в зависимости от стадии. Нет литературных данных, сокращает ли жизнь удаление важнейшей части пищеварительного тракта, но точно известно, что продолжительность жизни больного зависит от распространенности первичной карциномы и биологических характеристик раковых клеток — дифференцировки, их чувствительности к химиотерапии и сопутствующих заболеваний.
Онкологическая наука очень точна, она знает, какой алгоритм диагностических исследований необходим при заболевании, сколько процентов больных разными стадиями и сколько лет в среднем живут, может предложить целый комплекс лечебных мероприятий при определенных морфологических характеристиках карциномы.
Одного не может онкология — дать конкретному пациенту рецепт оптимального лечения с точным расписанием необходимых ему манипуляций и процедур. Но это могут сделать и делают опытные онкологи Европейской клиники.
Люди, столкнувшиеся с удалением желудка и лишившиеся естественной возможности химической и механической обработки пищи в желудке, должны приспособиться к совершенно другим анатомо-физиологическим принципам пищеварения. Выполняя рекомендации врача по диете и образу жизни, можно жить без желудка практически в прежнем ритме.
- Когда проводят операцию
- Адаптация больных после гастрэктомии
- Особенности питания и диеты
- Сколько живут после удаления желудка
- Рекомендации
Когда проводят операцию
Операция полного удаления желудка или гастрэктомия тяжёлая и травматичная. Часто это крайняя мера, к ней прибегают, если известно, что консервативное лечение не сможет спасти больного.
При операции удаления желудка полностью пищевод соединяется напрямую с 12-перстной кишкой.
- Поводом для такой операции чаще всего становится злокачественная опухоль.
- Значительно реже гастроэктомию проводят по поводу доброкачественной опухоли, например, множественного полипоза слизистой оболочки, перфорации стенки желудка или язвенной болезни с кровотечениями.
Если причиной для операции послужила злокачественная опухоль, проводится расширенная гастроэктомия, то есть одновременно с полным удалением желудка иссекают сальники, селезёнку и регионарные лимфоузлы.
Адаптация больных после гастрэктомии

Реабилитация и приспособление к новым условиям питания длится около года. В этот период возможны осложнения:
- Рефлюкс-эзофагит. Воспаление слизистой пищевода, обусловленное забросом содержимого кишечника и желчи из тонкой кишки.
- Демпинг-синдром. Возникает вследствие поступления в кишечник необработанной пищи и сопровождается вегетативными кризами – головокружениями, потливостью, слабостью, сердцебиением, иногда после еды возникает однократная рвота.
- Анемический синдром.
- Быстрая потеря веса.
- Гиповитаминоз — большинство витаминов всасывается в желудке. При его отсутствии необходимые соединения не усваиваются. Коррекция — парентеральное введение поливитаминных комплексов.
Эти сопутствующие симптомы отмечают все пациенты, общаясь на форуме и делясь опытом, как они живут после удаления желудка.
Диетотерапия в послеоперационный период – главная составляющая реабилитации.
Основная задача диеты:
- создать покой для заживления раны в месте соединения пищевода и 12-перстной кишки;
- обеспечить организм основными пищевыми ингредиентами;
- предупредить вздутие кишечника.
Сразу после операции в условиях стационара больному в первые сутки назначают голод. Для питания используется парентеральный способ, то есть внутривенное введение:
- солевых растворов (Трисоль, Дисоль);
- аминокислот (Аминоплазмаль);
- глюкозы;
- специализированных смесей (Кабивен).
Если послеоперационный период проходит без осложнений, с третьих суток можно давать не сильно сладкий компот или отвар шиповника в количестве 250 мл в течение суток. Питьё дают часто по чайной ложечке.
При удовлетворительном состоянии пациента последовательно переходят на хирургические диеты:
- на 4-5 день разрешается диета 0А;
- на 6-8 день — диета 0Б;
- на 9-11 день — диета 0В.
При переходе с одной хирургической диеты на другую постепенно увеличивают калорийность блюд и добавляют новые продукты. Сначала всё должно подаваться только жидкое, затем постепенно переходят на протёртые и пюреобразные блюда.
Длительность каждого стола хирургической диеты обычно продолжается от 2 до 4 дней, при необходимости её можно корректировать.
В дальнейшем меню дополняют легкоусваиваемыми продуктами с содержанием достаточного количества необходимых компонентов:
- в первую очередь белков, жиров, углеводов;
- а также витаминов, минеральных элементов и большого объёма жидкости.
Содержание соли в блюдах резко ограничивают.
При правильном функционировании кишечника с 14-15 дня больной переводится на стол №1 по Певзнеру.
При нормальном самочувствии больного спустя 3-4 месяца переводят на непротёртую версию диеты №1 по Певзнеру. Это уже полностью полноценное физиологическое питание с повышенным содержанием белков и немного сниженным количеством углеводов и жиров.
Главная задача диетотерапии для пациентов после гастроэктомии – восполнение белкового и минерально-витаминного дефицита, образовавшегося после операции. Поэтому уже на 4-5 день рацион начинают обогащать белковыми продуктами с быстрым переходом на полноценное питание с полным набором питательных ингредиентов.
Кулинарная обработка продуктов остаётся прежней – это отваривание, приготовление на пару, тушение. Предпочтение отдаётся богатым белком продуктам. Меню может состоять:
- из нежирных бульонов;
- протёртых овощных супов на основе крупяных отваров;
- блюд из нежирной говядины, курятины или рыбы;
- разрешается подавать судака, треску, хека, сазана;
- можно готовить паровые омлеты или яйца всмятку;
- если пациент хорошо переносит молоко, в рацион включаются молочные супы, каши;
- в качестве приправ можно использовать растительные масла, а также сливочное;
- фрукты используются для приготовления киселей, желе, муссов;
- хлеб можно кушать в подсушенном виде, спустя месяц после операции;
- с этого периода можно разнообразить меню фруктовыми соками, несладким чаем;
- ещё через месяц можно начинать давать кефир.
Объём и ассортимент блюд должен расширяться постепенно.
С целью предупреждения возникновения демпинг-синдрома из меню исключает легкоусваиваемые углеводы – сахар, варенье, мёд и другие сладости.
После операции следует полностью исключить из рациона:
- любой вид консервов;
- жирные блюда и продукты;
- маринованные овощи и соленья;
- копчёности и жареные блюда;
- сдобу;
- мороженое, шоколад;
- острые приправы;
- напитки, содержащие газ, алкоголь, крепкие чай и кофе.
В этот сложный период необходимо ограничить физические нагрузки и неукоснительно соблюдать рекомендации лечащего врача.
Сколько живут после удаления желудка
Сейчас медицина продвинулась вперёд, изменились методы обследования и подход к лечению, это сказывается на увеличении продолжительности жизни после полного удаления желудка.
Если операция была сделана по поводу злокачественной опухоли, на такой вопрос сможет ответить только лечащий врач, все зависит:
- от стадии процесса;
- возраста больного;
- сопутствующих заболеваний;
- иммунитета;
- дисциплинированности;
- психологического настроя пациента.
На форуме пациентами часто обсуждается жизнь после удаления желудка по поводу онкологии. Очень многие говорят о достаточно больших сроках жизни после операции, особенно если гастроэктомия была проведена на ранних стадиях. По статистике пятилетняя выживаемость в этом случае приближается к 90 %.
Если же больной оперирован по другому поводу, прогноз, как правило, благоприятный. Большое значение в этом случае имеет чёткое и последовательное выполнение врачебных рекомендаций.
После окончания реабилитационного периода пациенты возвращаются почти к нормальному образу жизни, за исключением некоторых ограничений в питании. На продолжительности жизни это не сказывается.
Рекомендации

Чтобы предупредить нежелательные возможные последствия и осложнения после операции, необходимо:
- в течение нескольких месяцев до минимума ограничить физические нагрузки;
- носить послеоперационный бандаж;
- питаться только разрешёнными продуктами, соблюдая все рекомендации по диетпитанию;
- принимать назначенные врачом витаминные и минеральные добавки;
- если необходимо, принимать соляную кислоту и ферментные препараты с целью улучшения пищеварения;
- для своевременного выявления осложнений проходить регулярно обследования.
Профилактика опасных заболеваний, способных привести к полному удалению желудка, очень проста, однако она не гарантирует здоровья, а лишь снижает риски. Нужно:
- устранить факторы риска (курение, злоупотребление алкоголем, нерациональное питание);
- не нарушать режим и рацион;
- отказаться от вредных привычек;
- стараться избегать стрессовых ситуаций;
- бесконтрольно не принимать лекарственные средства без назначений врача;
- ежегодно проходить профилактические медицинские осмотры.
Также важно поддерживать общее состояние здоровья на должном уровне.
Читайте также:

