Могут быть отеки глаз при опухоли мозга
Отеки — частое осложнение распространенного рака, кроме того у любого онкологического больного могут быть и другие причины для развития отечного синдрома, существенно усугубляющие состояние и усиливающие отечность тканей. Особенность отеков при раке в их устойчивости к лечению и нередкое тяжелое течение с выраженным болевым синдромом.
- Виды отёков при раке
- Причины отёков при раке
- Механизм отёка при раковом истощении
- Диагностика и клинические симптомы
Виды отёков при раке
Отеки при раке, а точнее отечный синдром, обусловленный выходом жидкости из сосудистого русла и длительной задержкой в тканях, может быть симметричным или генерализованным и локальным, с преимущественным поражением отдельной анатомической части.
К генерализованному варианту относится скопление жидкости во внутренних полостях организма — асцит или плеврит, а также перикардит — жидкость в сердечной сорочке.
Локальные отеки при злокачественных процессах практически всегда не воспалительного характера, а обусловлены блокировкой оттока межтканевой жидкости по лимфатическим сосудам.
Причины отёков при раке
Часто лимфатическую недостаточность усугубляет сдавление вены конгломератом опухолевых лимфоузлов и её тромбоз — сопряженное с распространенным злокачественным процессом нарушение свертывающей системы крови. Резко выраженный отек головы и шеи развивается при синдроме верхней полой вены, когда нарушает венозный отток быстро растущая в средостении злокачественная опухоль. Аналогичный механизм включается при поражении печени метастазами рака и увеличении органа до гигантского размера — во всю брюшную полость.
Нечасто встречающаяся паранеопластическая нефропатия, сопровождающая развитие злокачественного процесса с высокой потребностью в белке L-аспарагине, напрямую повреждает почечные клубочки, что ведет к потерям белков и развитию генерализованных отеков.
Механизм отёка при раковом истощении
Избыток жидкости в тканях при недостатке объема циркулирующей плазмы вынуждает организм к выбросу гормонов и биологически активных веществ, поддерживающих артериальное давление, что ещё больше подрывает сердечно-сосудистую и дыхательную систему, ухудшая состояние больного раком.
Диагностика и клинические симптомы
При раке диагностика отека несложна — это утолщение и изменение кожи, которая становится теплее или холоднее, при надавливании надолго остается ямочка.
При прогрессирующем ухудшении самочувствия и тяжести состояния у истощенного пациента отмечается быстрая и необъяснимая диетическим режимом прибавка в весе нескольких килограмм. Ткани утолщаются, по консистенции напоминая мягкое тесто.
Наиболее просто выявляется несимметричный лимфатический отек, типичный признак — отечность тыла стопы или кисти по типу подушки, когда невозможно собрать кожу в складочку. Сила тяжести приводит к застою жидкости сначала в нижних отделах, постепенно захватывая всю конечность снизу-вверх. При прогрессировании лимфатического отека конечность приобретает синюшный цвет с мраморными разводами, мягкие ткани значительно уплотняются и раздуваются, все это сопровождается нарастанием болевого синдрома и ограничением движений.
При синдроме верхней полой вены отек тканей буквально сдавливает верхние дыхательные пути и сосуды шеи. Язык и губы увеличиваются в размере, нередки точечные кровоизлияния в конъюнктиве глаза и ухудшение зрения. Беспокоит постоянная головная боль, при повороте головы возможен глубокий обморок. Состояние быстро ухудшается, присоединяется тяжелая легочно-сердечная недостаточность, возможна смерть из-за разрыва мозгового сосуда.
При раке любой отек прогрессивно ухудшает состояние за счёт декомпенсации сердечно-сосудистой и дыхательной системы, из-за застоя в легких и неадекватности газообмена в тканях развивается полиорганная недостаточность.
С отечным синдромом любой выраженности у онкологического пациента невозможно справиться только мочегонными препаратами, лечение отеков при раке требует комплексных мероприятий, в том числе с использованием специального оборудования и реанимационных техник, и обязательно мультицисциплинарной команды специалистов: онколога, кардиолога, реаниматолога, нутрициолога, нефролога. У врачей клиники большой опыт паллиативной помощи, в том числе успешной борьбы с тяжелыми отеками.

Значительно реже поражение хиазмы наблюдаются при опухолях головного мозга, растущих на отдалении от хиазмы.
В этих случаях на хиазму воздействует 2 патогенетических фактора: расширение желудочковой системы мозга и смещения головного мозга (дислокационный синдром головного мозга).
На хиазму могут воздействовать опухоли следующей локализации.
- Опухоли задней черепной ямки: субтенториальные опухоли (мозжечок, мостомозжечковый угол), опухоли IV желудочка.
- Опухоли боковых и III желудочков.
- Парасагиттальные опухоли лобной и теменной долей.
- Другие опухоли больших полушарий.
- Опухоли четверохолмия и шишковидной железы.
Синдром мозжечкового намета (синдром Бурденко—Крамера)
Наиболее часто синдром возникает при опухолях мозжечка, туберкуломах и абсцессах червя мозжечка, арахноидэндотелиомах задней черепной ямки, воспалительных процессах различной этиологии, локализующихся в задней черепной ямке, а также после травм головного мозга.
Клинические признаки и симптомы. Характерно появление — чаще в ночное время — головной боли, локализующейся преимущественно в области лба и затылка. Возникают также менингиальные симптомы.
Глазные симптомы. Появляется боль в глазных яблоках, орбитах, болезненность в области выхода I ветви тройничного нерва. Наблюдаются гиперестезия кожи век, повышение чувствительности, конъюнктивы и роговицы, вследствие чего развивается светобоязнь, слезотечение, блефароспазм.
При вклинении и ущемлении ствола мозга и мозжечка между краем намета мозжечка и спинкой турецкого седла может возникать раздражение намета мозжечка. В этих случаях появляется очень сильная головная боль, особенно в области затылка, рвота, непроизвольное запрокидывание головы, головокружение. Наблюдается нарушение функции преддверно-улиткового органа, угасание сухожильных рефлексов, иногда возникают судороги в конечностях. Усиливаются ранее имеющиеся глазные симптомы (особенно боль в глазных яблоках). Возникают новые изменения органа зрения — нистагм, синдром Гертвига—Мажанди, паралич или парез взора вверх (реже вниз), вялая реакция зрачков на свет.
Синдром мосто-мозжечкового угла
Наблюдается при опухолях (преимущественно невриномах улиткового корешка преддверно-улиткового нерва), а также при воспалительных процессах (арахноидитах) в области мосто-мозжечкового угла.
Клинические признаки и симптомы. Возникают симптомы одностороннего поражения корешков лицевого, преддверно-улиткового нервов и проходящего между ними промежуточного нерва. При увеличении размеров патологического очага в зависимости от направления его распространения могут появляться симптомы поражения тройничного нерва и нарушение функций мозжечка на стороне очага. В этом случае возникают снижение слуха, шум в ухе, вестибулярные нарушения. Также в половине лица, соответствующей стороне локализации патологического процесса, развиваются периферический паралич мимических мышц, гипестезия, боли и парестезии. Наблюдается одностороннее снижение вкусовой чувствительности на передних двух третях языка. В случае воздействия процесса на мозговой ствол возникают гемипарез (на противоположной очагу стороне) и мозжечковая атаксия.
Нарушение функции периферического двигательного нейрона может произойти в любом месте между варолиевым мостом и мышцами. В зависимости от преобладания симптомов поражения того или иного нерва проводят топическую диагностику локализации патологического
очага. Если наблюдается преимущественное поражение отводящего нерва, то очаг находится в мосту.
Глазные симптомы. Наблюдается сходящееся паралитическое косоглазие с диплопией, усиливающееся при взгляде в сторону пораженной мышцы. Косоглазие обусловлено односторонним поражением отводящего нерва. Вследствие поражения лицевого нерва возникают лагофтальм, синкинетический феномен Белла, симптом ресниц. Могут наблюдаться спонтанный горизонтальный средне-или крупноразмашистый клоникотонический нистагм. На стороне очага возникают симптомы сухости глаза, иногда возникает поражение роговицы.
Синдром бокового желудочка
Клинические признаки и симптомы. В результате нарушения внутри-желудочкового оттока ликвора, обусловленного блокадой межжелудочкового отверстия Монро, возникают симптомы интракраниальной гипертензии — головная боль, рвота, т.д. Для синдрома бокового желудочка характерно сочетание симптомов повышения внутричерепного давления с обонятельными и вкусовыми галлюцинациями, которые возникают вследствие раздражения медиобазальных отделов височной доли.
Глазные симптомы. Появляются признаки застойных ДЗН. В результате давления ликвора или патологического очага на центральный нейрон зрительного пути, который расположен в стенке нижнего рога бокового желудочка, наблюдаются зрительные галлюцинации в верхне-наружном квадранте гомолатерального поля зрения. Характерно развитие преходящих нарушений функции глазодвигательного нерва на стороне поражения.
Синдром III желудочка
Синдром IV желудочка
Развивается при окклюзии IV желудочка головного мозга. Среди опухолей, поражающих IV желудочек, наиболее часто встречаются эпендиомы, реже — хориоидпапилломы.
Клинические признаки и симптомы. Развиваются признаки повышения внутричерепного давления, которые сочетаются с сердечно-сосудистыми нарушениями и расстройствами дыхания. Характерно вынужденное положение головы (анталгическая поза), которое обусловлено рефлекторным напряжением мышц шеи или сознательным приданием голове положения, при котором головная боль ослабевает или исчезает.
В случае поражения верхнего угла дна IV желудочка возникают нарушения функции блуждающего и языкоглоточного нервов.
При поражении латерального отдела желудочка развиваются расстройства функции преддверно-улиткового органа, снижение слуха, нарушение чувствительности на лице по луковичному типу.
При поражении крыши желудочка в клинической картине преобладают гидроцефальные и мозжечковые расстройства.
Глазные симптомы развиваются в случае поражения верхнего угла дна IV желудочка. Характерно появление синдром Гертвига-Мажанди, который включает отклонение глазного яблока книзу и кнутри на стороне поражения и кверху и кнаружи на противоположной стороне. Возникает парез отводящего нерва. В поздней стадии заболевания наблюдаются застойные ДЗН. При локализации патологического очага внутри желудочка (причиной патологического процесса чаще является цистицерк, реже — опухоль) развивается синдром Брунса — птоз, косоглазие, диплопия, нистагм, преходящий амавроз, снижение чувствительности роговицы, иногда отек ДЗН и его атрофия. При синдроме Брунса глазные и общие признаки внутричерепной гипертензии возникают при физическом напряжении, резких движениях головы.
Синдром глубоких структур височной доли
Синдром возникает вследствие поражения височно-мостового пути и центрального нейрона зрительного пути, расположенного в белом веществе височной доли.
Клинические признаки и симптомы. При этом заболевании возникает так называемая триада Шваба.
В случае обширных поражений височной доли в варианте выпадения наблюдается патологическая забывчивость, особенно на текущие события. При варианте раздражения возникает особое психическое состояние, при котором окружающие предметы и явления кажутся нереальными или когда-то виденными, и/или, наоборот, хорошо знакомые предметы и явления представляются незнакомыми.
Глазные симптомы. В варианте раздражения в верхне-наружных квадрантах поля зрения, противоположных локализации очага, возникают метаморфопсии и оформленные зрительные галлюцинации (яркие, живые образы людей, животных, картин и т.д.). В варианте выпадения на противоположной очагу стороне вначале развивается квадрантная — как правило, верхняя, — а затем полная гомонимная гемианопсия.
При давлении измененной височной доли на ствол головного мозга могут возникать глазодвигательные нарушения, обусловленные поражения глазодвигательного нерва.
Синдром нижней поверхности лобной доли
Синдром затылочной доли
Возникает при опухолях (чаще глиомах и менингиомах), воспалительных процессах и травмах затылочной доли.
Клинические признаки и симптомы. Характеризуются появлением общемозговых симптомов и гностических расстройств — прежде всего алексии. Клинические признаки возникают при распространении патологического процесса кпереди.
Глазные симптомы. В варианте раздражения могут возникать как неоформленные зрительные галлюцинации (фотопсии), а также метаморфопсии, так и оформленные зрительные галлюцинации (яркие образы людей, животных, картин и т.д.). В отличие от галлюцинаций, возникающих при психических расстройствах, при данной патологии им свойственна стереотипность и повторяемость. Галлюцинации обусловлены раздражением коры верхне-боковой и нижней поверхностей затылочной доли (по Бродману, поля 18 и 19). Следует отметить, что чем ближе локализация патологического очага к височным долям, тем картина галлюцинаций становится сложнее.
В варианте выпадения при поражении верхнего отдела шпорной борозды возникает нижняя квадрантная гомонимная гемианопсия. В случае поражения нижнего отдела шпорной борозды и язычной извилины развивается верхняя квадрантная гомонимная гемианопсия. При поражении внутренней поверхности затылочной доли и области шпорной борозды (по Бродману, поле 17) возникает гомонимная гемианопсия, часто сочетающаяся с нарушением цветоощущения и появлением отрицательной скотомы в видимых половинах полей зрения. Поражение верхне-боковой поверхности левой затылочной доли (по Бродману, поля 19 и 39) у правшей и правой затылочной доли у левшей вызывают зрительную агнозию. В случае вовлечения в процесс мозжечка появляются признаки поражения намета мозжечка и задней черепной ямки (синдром Бурденко-Крамера).
Синдром четверохолмия
Патологический процесс возникает при сдавлении четверохолмия извне (например опухолью шишковидной железы, височной доли, мозжечка и др.) или изнутри (вследствие окклюзии сильвиева водопровода).
Клинические признаки и симптомы. Возникают мозжечковая атаксия, двустороннее снижение слуха с преобладанием нарушения на противоположной очагу стороне. По мере развития патологического процесса появляются гиперкинезы, параличи или парезы лицевого и подъязычного нервов. Следует отметить повышение установочных рефлексов — быстрый поворот глазных яблок и головы при внезапных зрительных и слуховых раздражениях.
Глазные симптомы обусловлены поражением передних бугров четверохолмия и глазодвигательного нерва. Возникают расходящееся косоглазие, плавающие движения глазных яблок, парез взора вверх, отсутствие или ослабление конвергенции, мидриаз, птоз, иногда офтальмоплегия.
Дислокационный синдром головного мозга
Возникает при смещении и деформации мозгового вещества под влиянием опухоли, а также кровоизлияния, отека мозга, гидроцефалии и т.п.
Клинические признаки и симптомы. При аксиальном смещении ствола мозга наблюдаются двустороннее снижением слуха (вплоть до полной глухоты), генерализованные изменения мышечного тонуса, расстройства дыхания, появляются патологические стопные рефлексы. В случае развития тенториальной грыжи возникает резкая головная боль, рвота. Развиваются вегетативные нарушения. Постепенно угасают сухожильные и появляются патологические рефлексы.
Глазные симптомы. При аксиальном смещении ствола мозга с ущемлением его в вырезке намета мозжечка возникают парез или паралич взора вверх, снижение или отсутствие реакции зрачков, мидриаз, расстройство конвергенции. Сходные изменения наблюдаются при ущемлении гиппокамповой извилины в тенториальном отверстии (тенториальная грыжа). При смещении и ущемлении височной доли мозга в латеральных отделах мозжечкового намета (височнотенториальное вклинивание) возникает синдром Вебера-Гюблера-Жандрена. Он включает симптомы полного или частичного паралича глазодвигательного нерва на стороне очага — офтальмоплегия, птоз, мидриаз или паралич только отдельных экстраокулярных мышц; иногда возникает контрлатеральная гомонимная гемианопсия. При поражении зрительного тракта наблюдается гомонимная гемианопсия.
Возможны другие варианты дислокации — синдром диэнцефального уровня, синдром бульбарного уровня (мозжечковая грыжа). Однако четкие глазные симптомы при таких поражениях не наблюдаются.
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.

В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.
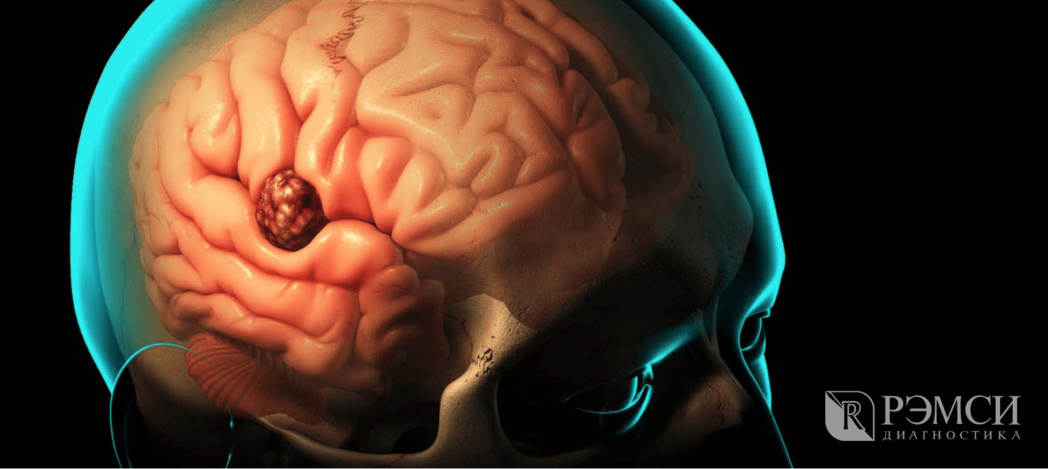
Опухоль давит на мозг, влияя на его работу.
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга
На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга;
- МРТ головного мозга покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга;
- КТ головного мозга, особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
В ходе осмотра, любой врач может направить вас к неврологу, заподозрив опухоль по косвенным признакам. Офтальмолог, проверяя внутричерепное давление, а эндокринолог — после анализа крови на гормоны. Внимательный врач обратит внимание даже на речь и координацию. Не игнорируйте такие советы: лучше посетить невролога и убедиться, что вы здоровы, чем пропустить развитие заболевания.
Отёк мозга возникает в результате скопления ликвора в мозговых тканях, что повышает внутричерепное давление. Запускается механизм отмирания клеток мозга. Заболевание характеризуется серьёзными последствиями и требует неотложной медицинской помощи.

Отёк головного мозга – болезнь, при которой затрудняется отток цереброспинальной жидкости. Это приводит к повышению внутричерепного давления и затруднению подачи крови к мозговым тканям. Развивается некроз. При отсутствии своевременного лечения патология вызывает смерть.
Характеристика понятия
У здорового человека ликвор циркулирует в межцеребральном мозговом пространстве, питая ткани и защищая их от повреждения. В результате воздействия отрицательных факторов повышается объём спинальной жидкости, что вызывает серьёзные нарушения и осложнения. Проявления отёка головного мозга быстро нарастают, состояние больного резко ухудшается.
Любопытный факт! Впервые болезнь описал Н. Пирогов в 1865 году.
Отёчность нарушает проницаемость сосудистых стенок, блокирует выход крови в окружающие тканевые структуры. В результате развития патологических процессов молекулы воды проникают через мембрану в нервные сплетения. Там клетки взаимодействуют с белками, увеличиваясь в объёмах.
Отёк мозга не может выступать самостоятельным заболеванием, патология развивается вторично в качестве осложнения иных болезней. Заболевание угрожает жизни человека, поскольку церебральные структуры сдавливаются в результате увеличения их объёма. Прогрессирование процесса приводит к защемлению мозговых структур, которые отвечают за терморегуляцию, дыхание, сердечную деятельность.
Классификация
Отёк головного мозга подробно охарактеризован международной классификацией заболеваний. Этот факт облегчает диагностирование патологии, что позволяет начать лечение своевременно.
Обратите внимание! Нужно различать отёки, которые развиваются вследствие различных заболеваний, с перифокальной отёчностью, когда набухание мозга происходит после полученных травм.
Отёки дифференцируют, исходя из этиологии нарушения:
- Вазогенный, вызывается увеличенной сосудистой проницаемостью. Центральная и кровеносная системы разделены анатомическим барьером – гематоэнцефалическим. Отёк развивается при прохождении экссудата через барьер. Это приводит к повышению объёмов белого вещества. Развивается в результате внутреннего кровоизлияния, повреждения центральной нервной системы, возникновения новообразований.
- Гидростатический. Образуется при повышении давления вентикулярного типа. В основном диагностируется у младенцев. У взрослых выявляется изредка, после хирургических вмешательств, черепно-мозговых травм, когда фиксируется вклинивание костных частей в мозговое вещество.
- Цитотоксический. Формируется вследствие интоксикации клеток головного мозга в результате облучения, отравления, а также после инсультов. Нарушается тканевый метаболизм. Остановить гибель клеток можно в первые часы прогрессирования патологии, затем процесс становится необратимым.
- Осмотический. Мозговая жидкость включает мельчайшие растворённые частицы, концентрация которых на килограмм ликвора носит название осмолярности. При нарушениях в соотношении частиц и плазмы мозга развивается отёчность. В результате повышения количества частиц в экссудате ткани пытаются снизить их объём, поглощая влагу из плазмы. Подобный дисбаланс возникает вследствие водного воздействия на мозг, гипергликемии, энцефалопатии.
Отдельно выделяют отёк мозга у новорождённых, который появляется вследствие внутриутробной гипоксии, неправильного развития эмбриона, полученных травм в процессе родоразрешения.
В зависимости от параметров мозгового поражения выделяют локальный, диффузный и генерализованный отёк. Дислокация локального вида фиксируется в очаге поражения, диффузного – в одном полушарии, генерализванного – в обоих полушариях.
Исходя из причины появления, отёк бывает токсическим, травматическим, гипертензивным, ишемическим, послеоперационным, опухолевым, воспалительным.
Отёчность может затрагивать мозговые сосуды, вещество либо ствол мозга. Последнее состояние наиболее опасно, поскольку оно сопровождается нарушением дыхания и кровоснабжения.
Что вызывает мозговую отёчность
Мозговые ткани отекают вследствие воздействия причин инфекционного либо травматического характера.
Травмы, раны с вклинением черепных частей, сотрясения блокируют эвакуацию жидкости, вызывая прогресс некротических процессов. Травматическое набухание осложняется повреждением мягких тканей. Это приводит к проблемам с передвижением, судорожным припадкам, парализации ног.
К этой группе относится отёчность, возникающая вследствие операций, трепанации черепа. После хирургического вмешательства в область головы зачастую образуется рубец, который затрудняет циркуляцию жидкости.
Отёк головного мозга возникает в результате острого воспалительного явления. Патологический симптом развивается на фоне менингита, энцефалита, токсоплазмоза. При образовании гнойных включений состояние человека резко ухудшается.
Раковые опухоли давят на мягкие ткани, вызывая раздражение и отёчность структур. После устранения образования отёк быстро спадает. Пациенту требуется длительное реабилитационное лечение.
Разрыв артериальных стенок происходит в результате наличия атеросклеротических бляшек, аневризмы, травмы головы. Подобное состояние имеет высокий процент летальности.
Ишемическая болезнь сердца возникает в результате образования тромба в артерии. Это провоцирует острую кислородную недостаточность и некроз тканей. Отмирание клеточных структур вызывает отёчность.
Отек мозга – угрожающее жизни состояние, возникающее при травмах головы, гидроцефалии и инсультах. Смещение мозговых тканей приводит к повреждению клеток (цитотоксическому фактору) или нарушению проницаемости мембран головного мозга (вазогенному фактору). Распространенными причинами являются инфаркты мозга, черепно-мозговая травма – бытовая или спортивная, более редкими – опухоли и менингиты.
Общие сведения
Отек головного мозга развивается на фоне ишемического или геморрагического инсульта, черепно-мозговых травм, повышает вероятность летального исхода. Состояния развивается из-за недостаточности мембранных транспортеров и гематоэнцефалического барьера. При развитии отека сочетаются цитотоксические, ионные и вазогенные механизмы. Для лечения используют декомпрессионную краниэктомию и осмотерапию. Но эти методы не влияют на патологический молекулярный каскад, приводящий к отеку.
Причины отека головного мозга
Отек головного мозга возникает на фоне различных неврологических и других патологических состояний:
- Энцефалиты из-за укуса клещей, в качестве осложнений после гриппа.
- Инфекционные факторы нейроцистицеркоз (паразитарное поражение головного мозга), церебральная малярия или менингиты.
- Инсульты ишемические, геморрагические и эмболические.
- Гидроцефалия, как последствие менингита или травм.
- Ишемическая энцефалопатия при родовых травмах, высоком артериальном давлении, атеросклерозе.
- Венозный тромбоз внутричерепных синусов.
- Опухоли головного мозга.
К заболеваниям, провоцирующим отек мозга, относится диабетический кетоацидоз, печеночная недостаточность, нарушения электролитного баланса. Симптомы отека мозга могут проявиться не сразу.
Церебральный отек у детей с гидроцефалией связан с увеличенным внутричерепным давлением.

Кто в группе риска
К группе высокого риска относятся люди с тяжелой формой диабетического кетоацидоза, а также дети, у которых ацидоз произошел впервые. Факторами, повышающими вероятность отека, являются: обезвоживание, воспалительный процесс и сгущение крови.
В результате снижается приток крови к головному мозгу, возникает каскад реакций ишемии и отека. Повышается внутричерепное давление, снижается артериальное давление и частота сердечных сокращений. Грыжа мозга может сжимать жизненно важные структуры в стволе мозга. Пациенты с гиперактивным течением кетоацидоза подвержены большему риску. Высокие уровни аммиака выше 200 мкмоль/л в крови могут быть индикатором риска развития внутричерепной гипертензии.
При гепатической энцефалопатии к церебральному отеку приводит снижение перфузионного давления сосудах мозга, отек клеток астроцитов из-за скопления аммиака и повышения выработки глутамина. На фоне отека растет внутричерепное давление, развивается ишемический ушиб и грыжа мозга.
Зачастую отек мозга развивается у детей, перенесших гипоксию, и имеющих гидроцефалию. Церебральная эдема может осложнять течение инсультов и черепно-мозговых травм.
Патогенез
Набухание головного мозга — это ступенчатый процесс, при котором острое повреждение приводит к образованию цитотоксического, ионного или вазогенного отека. Что такое отек? Это комбинация патогенетических механизмов. Цитотоксический отек характеризуется истощением внутриклеточного аденозинтрифосфата (АТФ), который нарушает активный транспорт осмолитов через клеточные мембраны. В клетках происходит накопление ионов натрия и воды.
На поверхности клеточных мембран нарушается давление и соотношение ионов, что приводит движению жидкости во внеклеточное пространство паренхимы мозга из сосудов. Этот механизм еще называется ионным. При ушибах мозга повышается активность ионного канала Sur1-Trpm4 в эндотелиальных клетках, что приводит к скоплению жидкости.
Отдельная форма цитотоксического отека – вазогенный. Патология развивается из-за повышенной проницаемости гематоэнцефалического барьера головного мозга после ушиба, выброса воспалительных веществ при инфекции и увеличения свободных радикалов. В результате происходит выделение жидкости вне клетки вместе с протеинами плазмы крови.

По мере развития ушиба мозга данные механизмы сменяют и дополняют друг друга, приводя к набуханию. Считается, что отеку предшествует повышение внутричерепного давления из-за фиксированного объема закрытой полости черепа. Одновременно снижается капиллярная перфузия – давление крови в сосудах мозга. Ткани недополучают питательные вещества и кислород, развивается гипоксемия.
Классификация
Отек головного мозга возникает из-за увеличенного содержания мозговой жидкости. В патогенезе развития эдемы условно разделяют три формы: цитотоксическую, вазогенную и интерстициальную или их комбинацию.
Вазогенный отек – наиболее распространенная форма, вызванная нарушением гематоэнцефалического барьера. Белки плазмы проникают за пределы сосудов, из-за чего осмотическое давление нагнетает жидкость в интерстициальное пространство головного мозга. Например, эндотелиальный фактор роста, глутамат и лейкотриены локально повышают проницаемость клеток вокруг опухоли. Именно это, наряду со слабостью сосудистых стенок, приводит к попаданию жидкости с белками в паренхиму белого вещества. Отеки возле опухолей в 65% приводят к когнитивным нарушениям у пациентов из-за смещения мозговых структур.
Вазогенный отек провоцируется нарушением проницаемости сосудов и изменением перфузионного давления на фоне следующих заболеваний и состояний:
- абсцесс мозга;
- инсульт;
- гиперкапния;
- энцефалопатия на фоне гипертонии;
- гепатическая энцефалопатия;
- метаболические нарушения;
- диабетический кетоацидоз;
- отравление свинцом;
- горная болезнь.
Патогенные микроорганизмы при менингитах нарушают проницаемость гематоэнцефалического барьера для белков и ионов натрия. Это приводит к накоплению жидкости в межклеточном пространстве, а также набуханию клеток из-за пассивной гипоксии. Повышенное внутричерепное давление нарушает связи между нейронами.
Клеточный или цитотоксический отек возникает внутри клеток без повреждения гематоэнцефалического барьера. Развивается патология после инсульта или черепно-мозговой травмы с повреждением глиальной ткани, нейронов и эндотелиальных клеток. В клетках нарушается гемостатический механизм, и натрий накапливается в них, нарушается выход ионов за пределы оболочки. Анионы стараются восстановить нейтральность на поверхности мембраны, что приводит к отеку внутри клетки.
Цитотоксический связан с изменением ионного баланса на поверхности клеточных мембран в результате нескольких причин:
- гипоксическая ишемическая травма головного мозга (при утоплении, остановке сердца);
- травма головного мозга;
- метаболические нарушения обмена органических кислот;
- гепатическая энцефалопатия;
- синдром Рея (острая печеночная недостаточность);
- инфекции (энцефалиты и менингиты);
- диабетический кетоацидоз;
- интоксикации (аспирином, этилен гликолем, метанолом);
- гипонатриемия или избыточное потребление воды без электролитов.
Одна из основных причин интерстициального отека – обструктивная гидроцефалия. Интерстициальный отек развивается из-за подтекания спинномозговой жидкости из желудочков мозга в интерстициальное пространство мозга. Пациенты с гидроцефалией или менингитом предрасположены к данной патологии. Увеличенное давление в желудочках приводит к вытеснению содержимого желудочков, что приводит к отеку белого вещества.
Симптомы отека головного мозга
Отек мозга в зависимости от степени изменений может быть бессимптомным или симптоматическим. Тяжесть проявлений зависит от возраста человека. У детей отек компенсируется наличием родничков, и потому симптоматика отличается.
Отек головного мозга имеет различные проявления:
- изменения сознания, в том числе кома;
- головные боли и мигрени;
- эпилепсия;
- интоксикация;
- кишечная непроходимость (заворот кишки, инвагинация)
- неврит зрительного нерва;
- гипертрофический пилоростеноз
- макроцефалия.
Общемозговые симптомы связаны с повышением внутричерепного давления:
- При медленном повышении пациентов беспокоят утренние головные боли, рвота без тошноты, что характерно для опухолей головного мозга. Возникают преходящие головокружения. Медленно меняется поведение: пациенты становятся раздражительными, капризными.
- При быстром повышении боль приступообразная, распирающая, сильная. Рвота не дает облегчения. У пациентов повышаются сухожильные рефлексы, замедляется сердцебиение и двигательные реакции. Меняются движения глаз, наступает сонливость, нарушается речь и мышление.
При декомпенсации повышенного внутричерепного давления развивается кома, а при смещении структур мозга – нарушение дыхания, сердечных сокращений.
Диагностика отека мозга
Ранняя диагностика отека мозга снижает смертность и улучшает функциональные возможности пациентов после ишемического инсульта. При установлении патологии проводят декомпрессионную трепанацию. Нарастание отека мозга можно определить по симптомам увеличения внутричерепного давления: учащения эпизодов потери сознания, тошноты и рвоты, головной боли, нарушению зрения, гемипарезу. Среди перечисленных признаков именно бессознательное состояние, связанное с поражением ретикулярной активирующей системы и таламо-гипоталамической-кортикальной оси, считается самым важным клиническим параметром. Степень поражения сознания измеряется по шкале комы Глазго.
При геморрагическом инсульте существуют другие критерии оценки риска отека мозга. Вероятность увеличения гематомы возрастает при изначальном значительном ее размере, использовании антикоагулянтов, раннем появлении симптомов. Риск развития отека увеличивается при гипергликемии, повышенном артериальном давлении, большом размере гематомы и увеличении перфузионного церебрального давления.

Отек и дислокация головного мозга при ишемии мозга 
КТ картина — отек головного мозга
Лечение отека головного мозга
Задача интенсивной терапии – поддерживать дыхание и нормальные показатели гемодинамики. Голова пациента находится на возвышении на высоте 30 градусов для оттока венозной крови. Начинают раннее энтеральное питание.
Применяются следующие методы терапии:
- искусственная вентиляция легких при симптомах дислокации мозга;
- гипервентиляция при условии мониторинга уровня насыщения кислородом крови;
- введение гиперосмолярных растворов;
- барбитуратовая кома;
- трепанация черепа;
- гипотермия (снижение температуры тела).
Протоколы терапии отека зависят от его причины. При вазоспазме важно увеличение объема плазмы крови, а при гиперемии – диуретики и гипервентиляция.
Осмотерапия – это базовая медикаментозной терапия при отеках головного мозга. Ее редко используют для профилактики из-за ограниченной эффективности из-за раннего применения. Гиперосмолярные средства создают внутрисосудистый осмотический градиент, который облегчает выведение воды. Чаще всего применяют маннитол и гипертонический физиологический раствор. Последний помогает расширить внутрисосудистый объем, увеличить сократимость сердца и внутричерепное давление.
Осмотический диурез с маннитом может вызвать внутрисосудистую дегидратацию и гипотензию, и после него необходимо обеспечить адекватную замену жидкости изотоническими растворами. Длительное повторное применение гипертонического физиологического раствора приведет к развитию гиперхлоремического метаболического ацидоза. Потому средства используют в качестве альтернативы для лечения симптоматического отека мозга.
Хирургическое вмешательство позволяет избежать летальных исходов при обширных полушарных инсультах. Особенно у пациентов в возрасте до 60 лет, если процедура проводится на протяжении 48 часов после появления симптомов. Декомпрессионная хирургия проводится на ранней стадии развития отека, удаляется костный диаметром не менее 12 см. После декомпрессии врачи следят за развитием субдурального кровоизлияния, наружной гидроцефалии, предотвращают инфицирование раны и расхождения кровеносных сосудов.
Хирургия применяется для удаления образования, которое вызывает отек мозга – внутримозговой гематомы, абсцесса или опухоли. Удалению подлежат гематомы в коре размерами более 3 см, а также в области мозжечка – более 2 см.
Лечение цитотоксического отека проводят с помощью маннитола или другого осмодиуретика. Маннитол используют в дозировке 0,5-1 г на килограмм массы тела внутривенно. Эффективность осмотических средств сохраняется первые 48-72 часов. При цитотоксическом отеке стараются не снижать артериальное давление, если сохранены механизмы ауторегуляции. Внутривенно вводят растворы для увеличения объема циркулирующей крови, проводят вазопрессорную терапию. Подход применяют при сохранении гематоэнцефалического барьера. Барбитуровый наркоз уменьшает отечность. Тиопентал натрия вводят для снижения внутричерепного давления ниже 20 мм рт. ст.
Вазогенный отек требует использования ангиопротекторных препаратов. Эсцинулизинат восстанавливает тонус сосудистых стенок, усиливает реабсорбцию и снижает интерстициальный отек. При вазогенных отеках используют глюкокортикоиды для снижения проницаемости гематоэнцефалического барьера. Обычно дексаметазон вводят одновременно с антибиотиками при менингитах. Маннитол при вазогенном отеке наоборот усиливает поступление жидкости в ткани. Для защиты паренхимы мозга применяют антиоксиданты и средства для улучшения метаболизма (актовегин, кортексин).
Прогноз
Отек мозга после инсульта у взрослых развивается под действием ряда факторов. К эпидемиологическим относится история гипертонии или ишемической болезни сердца в анамнезе. Важный клинический критерий — оценка по неврологической шкале NIHSS при инсульте выше 20 в доминирующем полушарии или более 15 в не доминирующем. Развитие тошноты и рвоты первые сутки после инсульта. Систолическое артериальное давление выше 180 мм рт.ст. первые 12 часов после приступа. Снижение реакций на раздражители.
Определить риск отека мозга можно по МРТ:
- окклюзия крупных артерий;
- поражение большого количества сосудов;
- аномалии Виллизиева круга.
- очаг инфаркта более 82 мл спустя 6 часов после появления симптомов;
- очаг более 145 ил спустя 14 часов после первых признаков.
При черепно-мозговых травмах еще до госпитализации важно приступить к нейропротекторной терапии, введению кортикостероиодов и диуретиков, что улучшает прогноз у молодых пациентов.
Какие варианты развития возможны
Зависимо от распространения отека выделяют три синдрома его развития:
- Общемозговой – связан с ростом внутричерепной гипертензии. Головная боль, рвота, нарушения зрения, снижение пульса на фоне роста САД и нарушение мышления.
- Синдром рострокаудального нарастания – распространение отека на кору, подкорковые структуры и ствол мозга. При повреждении коры появляются судороги, подкорковых областей – гиперкинезы, патологические рефлексы. Нарушение сознания означает повреждение гипоталамуса. Стволовые повреждения проявляются угнетением дыхания и сердечно-сосудистой деятельности.
- Синдром дислокации проявляется выпадением функции глазодвигательных нервов, ригидностью мышц затылка, нарушением глотания.
При вклинении ствола мозга в большое затылочное отверстие многие изменения необратимы.
Последствия отека мозга
Осложнения отека мозга связаны с присоединением инфекции в виде пневмонии, пиелонефритов и менингитов. Развиваются трофические нарушения, тромбозы.
Чем опасен отек? При компрессии ствола возможно развитие паралича. Даже после оптимального лечения и восстановления остаются спайки в мозговых оболочках, что приводит к депрессии, головным болями. Последствия отека головного мозга включают психические расстройства, снижение когнитивных функций.
Читайте также:

