Метастазы в печени при нейроэндокринной опухоли
Нейроэндокринные опухоли встречаются в медицинской практике очень редко. Данный тип рака развивается достаточно медленно, и может иметь различную степень злокачественности. Иногда опухоли называют карциноидами, подчеркивая, что они не столь агрессивны как карциномы, но и не так доброкачественны как аденомы.
Нейроэндокринная опухоль печени появляется вследствие ряда причин. Как правило, к онкологическому процессу предрасполагают хронические заболевания гепатобилиарной системы. Особенно опасен в данной плоскости цирроз.
Подавить патогенный процесс можно несколькими способами. Как правило, применяются такие методики, как абляция, эмболизация сосудов, лучевая терапия, химиотерапия или радикальное хирургическое вмешательство Прогноз выживаемости во многом будет зависеть от степени запущенности онкогенного процесса.
Определение и типы нейроэндокринных опухолей
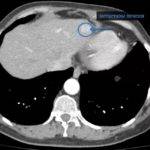
Рассмотрим, что такое нейроэндокринные опухоли. По статистике ВОЗ, данный тип рака встречается очень редко. В течение последних 20 лет в Израиле ученые изучали структуру и причины появления таких новообразований.
Медики пришли к выводу, что нейроэндокринные опухоли могут обладать различной степенью злокачественности. Само новообразование появляется непосредственно из клеток диффузной нейроэндокринной системы, которая вырабатывает биогенные амины и различного рода пептидные гормоны.
В большинстве случаев онкопроцесс поражает органы дыхания или пищеварительную систему. В медицинской практике широко распространенно появление вторичных злокачественных новообразований в печени. То есть органы гепатобилиарной системы вовлекаются в патогенный процесс вследствие распространения опухоли из дыхательной системы или органов ЖКТ. Особенно часто метастазы распространяются из двенадцатиперстной кишки.
Учитывая особенности эмбриогенеза, создали специализированную классификацию нейроэндокринных опухолей. Согласно ВОЗ, опухоли пищеварительной системы, вне зависимости от локализации и вида, разделяют на три типа:
- Высокодифференцированные с доброкачественным течением, у которых невозможно определить степень злокачественности.
- Высокодифференцированные нейроэндокринные опухоли, обладающие относительно низким потенциалом злокачественности.
- Низкодифференцированные новообразования, у которых потенциал злокачественности высокий.
Почему развивается онкология?
Точные причины развития онкологического процесса достоверно неизвестны. Но специалисты считают, что к опухолям предрасполагает ряд факторов. Наибольшее влияние играет образ жизни пациента.
Риск заболеть раком печени гораздо выше, если у человека имеется ожирение. Избыток жировой массы ведет к нарушению важнейших метаболических процессов и липидного обмена. Кроме того, гиперкалорийный рацион губительно сказывается на функциональности желчного пузыря.
Помимо ожирения, предрасполагают к онкологии:
- Пристрастие к спиртным напиткам. Алкоголизм – основная причина развития таких заболеваний, как жировой гепатоз, цирроз, печеночная недостаточность, фиброз печени, алкогольная болезнь печени. Регулярный прием спиртного, если верить израильским ученым, повышает риск вероятности появления рака печени в среднем на 37-40%, что является весьма внушительным показателем.
- Сбои в работе эндокринной системы. Любые эндокринные нарушения повышают вероятность развития онкологических процессов в среднем на 13-20%.
- Хронические заболевания печени. Особенно опасен цирроз. Декомпенсация цирроза примерно в 70% случаев приводит к онкологии. Также предрасполагают к раку желчнокаменная болезнь, холецистит, холангит, дискинезия желчевыводящих путей, жировая дистрофия печени, хронический гепатит любой этиологии.
- Частые стрессы. Психоэмоциональная лабильность негативным образом сказывается на функциональности печени и ЖКТ в целом.
- Регулярное и длительное воздействие радиации. Люди, работающие в условиях постоянного ионизирующего излучения, на 70% чаще страдают онкологическими заболеваниями.
К предрасполагающим факторам также относится сахарный диабет. При гипергликемии нарушается функциональность поджелудочной железы и печени, что может обернуться для человека нейроэндокринной опухолью.
Симптоматика при поражении печени
При поражении гепатобилиарной системы первые признаки появляются не сразу. Не стоит рассчитывать на то, что уже не 1 стадии онкопроцесса можно обнаружить уплотнения в правом боку под ребрами. Порой за врачебной помощью пациенты обращаются тогда, когда рак переходит на 2-3 стадию.
Первоначально больного могут беспокоить лишь легкие боли в области правого подреберья. Дискомфорт сбоку сопровождает пациента постоянно после употребления тяжелой пищи или спиртных напитков. Тенденция к усилению болевых ощущений наблюдается и после интенсивных физических нагрузок.
Помимо этого, возникают другие признаки:
При нейроэндокринных опухолях в печени повышается вероятность развития карциноидного криза. Он проявляется тахикардией, резким падением артериального давления, бронхоспазмом, угнетением дыхательной функции
Диагностика онкологии
При появлении симптомов онкологии следует незамедлительно обратиться за врачебной помощью. Сначала медик проводит сбор данных анамнеза и уточняет жалобы. Затем проводится визуальный осмотр. Особое внимание врач обращает на то, как выглядит кожа, имеется ли желтуха и сосудистые звездочки.
Затем производится пальпация печени. Иногда шишка под ребрами справа видна уже визуально, а порой определить отек и изменение формы органа можно только при пальпации. При нажатии на пораженный участок человек начинает испытывать дискомфорт и болевые ощущения.
Для постановки диагноза необходимы:
- Лабораторные исследования – общий анализ крови, протеинограмма, липидограмма, сдача крови на онкомаркеры, определение активности печеночных ферментов, общий анализ мочи и кала.
- Инструментальные исследования. Выявление опухоли справа под ребрами осуществляется при помощи УЗИ, МРТ и КТ.
- Биопсия. Обязательная процедура. Производится забор ткани, после чего образец отправляется на гистологическое исследование.
Методы лечения и прогноз при нейроэндокринных опухолях печени
Конкретный метод лечения подбирается после проведения дифференциальной диагностики. В обязательном порядке всем пациентам нужно соблюдать щадящую диету. Из рациона убираются кофе, сладости, жирные и острые блюда, специи, копчености, колбасы, фаст-фуд, полуфабрикаты, консервы, орехи и бобовые.
Также пациенту следует скорректировать режим труда и отдыха. В идеале – оградить больного от источника стрессов и повышенных физических нагрузок. Алкогольные напитки и курение под строжайшим запретом.
При онкологии выбираются несколько методов лечения:
- Радикальное хирургическое вмешательство, в ходе которого удаляется образование и близлежащие ткани.
- Абляция. Опухоль разрушают при помощи высокоэнергетических радиоволн, микроволнового излучения, криодеструкции.
- Эмболизация. В сосуды вводится вещество, которое блокирует доступ крови к опухоли, что ведет к ее некрозу.
- Лучевая терапия. Смысл заключается в воздействии на новообразование высокоэнергетическим рентгеновским излучением.
- Химиотерапия. При помощи препаратов Сорафениб и Нексавар воздействуют на опухоль. Эти средства уничтожают раковые клетки и предупреждают их дальнейший рост.
Прогноз при нейроэндокринной опухоли печени будет зависеть от степени тяжести онкогенного процесса и наличия сопутствующих осложнений. На 1-2 стадии рака шанс на выздоровление составляет от 45 до 80%, в зависимости от степени злокачественности недуга. Если же имеются метастазы и рак перешел на 3-4 стадию, спасти пациента практически невозможно.
По мере совершенствования методов диагностики возрастает процент пациентов с диагностированными нейроэндокринными опухолями. Эти опухоли могут возникать практически в любой области. Прогнозы при таких образованиях несколько более оптимистичные, чем в других случаях. Но от 59% до 80% пациентов с установленным диагнозом нейроэндокринного рака имеют метастазы опухоли в печень, что свидетельствует об актуальности вопросов в лечении таких образований.
Нейроэндокринные опухоли – это целая группа злокачественных новообразований, исходящих из особых эндокриноподобных клеток, которые способны продуцировать гормоны. Такие клетки есть практически во всех органах и системах, что объясняет самую разную локализацию опухолей. Они являются редкими и составляют около 2% от всех онкологических заболеваний. Чаще всего поражаются: поджелудочная железа и органы желудочно-кишечного тракта (около 70% случаев), легкие (около 25%). Механизмы развития нейроэндокринных опухолей и предрасполагающие факторы до сих пор точно неизвестны. Выделяют функционирующие, т.е. выделяющие гормоны, и нефункционирующие опухоли. Также они могут подразделяться в зависимости от того, какой гормон продуцируют клетки новообразования: гастриномы, инсулиномы, глюкаганома и др.
Пик заболеваемости приходится на молодой возраст: 45-50 лет. Как правило, на момент постановки диагноза у 29% больных имеются отдаленные метастазы. У 50% больных прогрессирование связано с поражением печени.
Опухоли, образующиеся в желудочно-кишечном тракте, подразделяются на 3 вида:
- низкодифференцированные новообразования с высоким потенциалом злокачественности;
- высокодифференцированные нейроэндокринные опухоли с низким потенциалом злокачественности;
- высокодифференцированные новообразования с доброкачественным течением или неопределенной степенью злокачественности.
Для новообразований в легких классификация несколько отличается:
- карциноиды со средним потенциалом злокачественности,
- карциноиды с низким потенциалом злокачественности,
- крупноклеточные нейроэндокринные карциномы,
- мелкоклеточный рак легкого.
Решение о тактике лечения и объемах вмешательства принимается на основании распространенности процесса, после всестороннего обследования пациента, выявления первичного и метастатических очагов.
При единичном метастазе в печени и локализованном первичном очаге возможно выполнение хирургического вмешательства в объеме резекции печени и одновременном удалении первичной опухоли. Также в литературе встречаются данные о пересадке печени больным с метастазами нейроэндокринных опухолей. Подобные вмешательства проводили пациентам, у которых гормональные симптомы не поддавались коррекции, имелось изолированное поражение печени, а ранее им уже выполнялась радикальная операция по удалению первичного очага и резекция метастазов в печени.
В случае обширного поражения печени и невозможности радикального хирургического вмешательства пациенту показано паллиативное лечение направленное, в первую очередь, на нормализацию клинической картины и контроль за выбросом гормонов опухоли в кровь.
Прекрасные результаты у таких пациентов показывает химиоэмболизация метастатического очага. Данное вмешательство заключается в закрытии просвета артерии, питающей опухоль, что приводит к полному или частичному некрозу опухолевого очага, значительному снижению клинических проявлений и повышению качества жизни. При необходимости химиоэмболизацию сочетают с трансартериальной химиоинфузией, т.е. введением химиотерапевтического препарата в сосуд питающей опухоль, что позволяет повысить эффективность химиотерапии в пораженной области, но снизить общее токсическое действие на организм. Радиочастотная абляция также демонстрирует свою эффективность при вторичном поражении печени при нейроэндокринных опухолях. Суть метода состоит в том, что в метастатический очаг вводится специальный электрод и подаются радиоволны, которые разрушают клетки опухоли. Для контроля за уровнем гормонов, продуцируемых опухолью, также применяется гормонотерапия аналогами соматостатина.
В данный момент разрабатывается и внедряется в применение сравнительно новая методика, которая заключается в введении в просвет сосуда, питающего опухоль, крошечных частиц (эмболов) со специальным радиоактивным изотопом, которые перекрывают кровоток в пораженном участке, что приводит к ишемии и некрозу метастатического узла, а также происходит облучение и гибель опухолевых клеток - радиоэмболизация.
В целом, прогнозы у больных с метастазами нейроэндокринных опухолей в печени выше, чем при иных злокачественных новообразованиях.











Современные подходы к лечению метастазов нейроэндокринных опухолей в печени
В статье представлен всесторонний обзор мировой литературы, касающейся современных возможностей хирургического, малоинвазивного, медикаментозного и радиоизотопного лечения нейроэндокринных опухолей (НЭО) с метастазами в печени, включая новейшие разработки в области таргетной терапии. Подробно рассмотрены все основные аспекты данной проблемы, включая характеристику различных методов лечения, показания и противопоказания к тому или иному виду терапии, эффективность и безопасность по результатам проведенных исследований, факторы прогноза и т. п. Особое внимание уделено аналогам соматостатина, появление которых совершило переворот в подходах к лечению больных НЭО. В заключение сформулированы основные принципы, определяющие выбор лечебной тактики у пациентов с метастазами НЭО в печени.
Метастатическое поражение печени является одним из наиболее характерных клинических проявлений нейроэндокринных опухолей (НЭО). По данным литературы, метастазы в печени выявляют у 46–93 % больных указанной патологией [1, 2]. В структуре вторичных опухолей печени на долю метастазов НЭО приходится 10 % [3]. Наличие печеночных метастазов существенно ухудшает прогноз при НЭО. Так, по данным ранее опубликованных исследований, 5-летняя выживаемость больных НЭО при наличии метастазов в печени не превышает 40 %, в то время как в их отсутствие достигает 75–100 % [4, 5].
В практическом плане все случаи метастазов НЭО в печени можно разделить на три клинические ситуации: 1) синхронные метастазы, выявленные на этапе постановки диагноза; 2) метахронно выявленные метастазы, диагностированные в ходе динамического наблюдения после удаления первичной опухоли; 3) метастазы в печени без выявленного первичного очага (5–10 %) [6].
Выбор лечебной тактики при метастазах НЭО в печени основывается на комплексной оценке различных факторов, среди которых основными являются: 1) локализация, размер и число метастатических очагов, что определяет возможность применения хирургических и аблативных методов лечения; 2) наличие и выраженность клинических проявлений, обусловленных секреторной активностью опухоли; 3) степень злокачественности (критерий Grade). К менее значимым факторам можно отнести возраст, сопутствующую патологию, локализацию первичной опухоли и др.
У значительной доли больных НЭО метастатическое поражение печени носит изолированный характер, являясь ведущим фактором прогноза, что открывает широкие возможности применения всего лечебного арсенала, используемого при опухолях печени, начиная с системной лекарственной терапии и заканчивая трансплантацией органа. Условно все методы лечения метастатических опухолей печени можно разделить на три большие группы: 1) хирургические и аблативные (резекция, локальная деструкция, их сочетание, пересадка печени); 2) нехирургические, но направленные на печень (артериальная эмболизация, химио-, радиоэмболизация); 3) системное лечение (химио-, биотерапия, таргетная терапия, пептид-рецепторная радионуклидная терапия) [7].
Наиболее эффективным методом лечения печеночных метастазов НЭО является резекция печени, которая обеспечивает наилучшие отдаленные результаты по сравнению с любым иным способом воздействия, что подтверждено многочисленными ретроспективными исследованиями [7]. К сожалению, полное удаление метастазов возможно лишь для 10 % больных ввиду распространенности поражения. При оценке резектабельности выделяют три возможных варианта: 1) компактное поражение в пределах одной доли или соседних сегментов (20–25 %), что подразумевает возможность выполнения анатомической резекции; 2) преимущественное поражение одной доли с наличием единичных очагов в противоположной (10–15 %), при котором возможно выполнение двухэтапных операций либо сочетание резекции печени на стороне большего поражения и локальной деструкции очагов контралатеральной доли; 3) диффузное поражение обеих долей (60–65 %), исключающее выполнение радикальной операции, кроме трансплантации печени [8].
При формировании показаний к резекции печени по поводу метастазов НЭО важным вопросом является допустимость циторедуктивных операций, т. е. заведомо неполного удаления опухоли, что является эффективной мерой паллиативного воздействия при функционирующих новообразованиях. Большинство исследователей полагают, что паллиативную операцию следует проводить, только если возможно удаление не менее 90 % опухолевой массы, однако имеются сообщения о том, что и резекция меньшего объема улучшает отдаленные результаты [9, 10]. При неудаленном первичном очаге целесообразно одномоментное вмешательство на печени и первичной опухоли. Исключением может быть сочетание обширной резекции печени и панкреатодуоденальной резекции.
Современный уровень хирургической техники позволяет выполнять резекции печени с минимальными показателями летальности (
Информация об авторах:
Хомяков Владимир Михайлович – кандидат медицинских наук, старший научный сотрудник торако-абдоминальногоотделения ФГБУ “Московский научно-исследовательский онкологический институт им. П.А. Герцена”Министерства здравоохранения и социального развития РФ.
E-mail: vladimirkhom@mail.ru;
Вашакмадзе Леван Арчилович – доктор медицинских наук, профессор, руководитель торако-абдоминального отделенияФГБУ “Московский научно-исследовательский онкологический институт им. П.А. Герцена”Министерства здравоохранения и социального развития РФ.
Тел. 8 (495) 945-88-40, e-mail: mnioi_ta@mail.ru
1. Frilling A, Sotiropoulos GC, Li J, et. el. Multimodal management of neuroendocrine liver metastases. HPB 2010;12(6):361–79.
2. Veenendaal LM, Borel Rinkes IH, Lips CJ, et. al. Liver metastases of neuroendocrine tumours; early reduction of tumour load to improve life expectancy. World J Surg Oncol 2006;26:4–35.
3. Benevento A, Boni L, Frediani L, et. al. Result of liver resection as treatment for metastases from noncolorectal cancer. J Surg Oncol 2000;74:24–9.
4. Godwin JD. Carcinoid tumors. An analysis of 2,837 cases. Cancer 1975;36:560–69.
5. McDermott EW, Guduric B, Brennan MF. Prognostic variables in patients with gastrointestinal carcinoid tumours. Br J Surg 1994;81:1007–09.
6. Modlin I, Öberg K. A Century of Advances in Neuroendocrine Tumor Biology and Treatment. 2008. Germany, Felsenstein CCCP 2008:112–123.
7. Harring TR, Nguyen NT, Goss JA, et. al. Treatment of liver metastases in patients with neuroendocrine tumors: a comprehensive review. Int J Hepatol 2011;2011:154–541.
8. Frilling A, Li J, Malamutmann E, et al. Treatment of liver metastases from neuroendocrine tumours in relation to the extent of hepatic disease. Br J Surg 2009;96(2):175–84.
9. McEntee GP, Nagorney DM, Kvols LK, et al. Cytoreductive hepatic surgery for neuroendocrine tumors. Surgery 1990;108(6):1091–96.
10. Saxena A, Chua TC, Sarkar A, et al. Progression and survival results after radical hepatic metastasectomy of indolent advanced neuroendocrine neoplasms (NENs) supports an aggressive surgical approach. Surgery 2011;149(2):209–20.
11. Steinmiller T, Kianmanesh R, Falconi M, et al. Consensus Guidelines for the Management of Patients with Liver Metastases from Digestive (Neuro)endocrine Tumors: Foregut, Midgut, Hindgut, and Unknown Primary. Neuroendocrinology 2008;87:47–62.
12. Cho CS, Labow DM, Tangetal L. Histologic grade is correated with outcome after resection of hepatic neuroendocrine neoplasms. Cancer 2008;113(1):126–34.
13. Panzuto F, Nasoni S, Falconi M, et al. Prognostic factors and survival in endocrine tumor patients: comparison between gastrointestinal and pancreatic localization. Endocr Relat Cancer 2005;12:1083–92.
14. Lehnert T. Liver transplantation for metastatic neuroendocrine carcinoma: an analysis of 103 patients. Transplantation 1998; 66(10):1307–12.
15. Treut YP, Gregoire E, Belghiti J, et al. Predictors of long-term survival after liver transplantation for metastatic endocrine tumors: an 85-case French multicentric report. Am J Transplant 2008;8(6):1205–13.
16. Mazzaglia PJ, Berber E, Milas M, Siperstein AE. Laparoscopic radiofrequency ablation of neuroendocrine liver metastases: a 10-year experience evaluating predictors of survival. Surgery 2007;142(1):10–9.
17. Akyildiz HY, Mitchell J, Milas M, Siperstein A, Berber E. Laparoscopic radiofrequency thermal ablation of neuroendocrine hepatic metastases: long-term follow-up. Surgery 2010;148(6):1288–93.
18. Reddy SK, Clary BM. Neuroendocrine liver metastases. Surg Clin N Am 2010; 90(4):853–61.
19. Curley SA, Marra P, Beaty K, et al. Early and late complications after radiofrequency ablation of malignant liver tumors in 608 patients. Ann Surg 2004;239:450–58.
20. Vogl TJ, Zangos S, Balzer JO, et al. Transarterial chemoembolization of liver metastases: Indication, technique, results. Roefo 2002; 174(6):675-83.
21. Vogl TJ, Naguib NN, Zangos S, et al. Liver metastases of neuroendocrine carcinomas: interventional treatment via transarterial embolization, chemoembolization and thermal ablation. Eur J Radiol 2009;72(3):517–28.
22. Roche A. Hepatic chemo-embolization. Bull Cancer 1989;76:1029–37.
23. Carrasco CH, Charnsangavej C, Ajani J, et. al. The carcinoid syndrome: palliation by hepatic artery embolization. Am J Roentgenol 1986; 147:149–54.
24. Schell SR, Camp ER, Caridi JG, et al. Hepatic artery embolization for control of symptoms, octreotide require-ments, and tumor progression in metastatic carcinoid tumors. J Gastrointest Surg 2002;6:664–70.
25. Deng G, Zhao DL, Li GC, et al. Combination therapy of transcatheter arterial chemoembolization and arterial administration of antiangiogenesis on VX2 liver tumor, CardioVasc Intervent Radiol 2011;34(4):2011824–832.
26. O'Toole D, Maire F, Ruszniewski P. Ablative therapies for liver metastases of digestive endocrine tumours. Endocr Relat Cancer 2003;10:463–68.
27. Kolmannskog F, Kolbenstvedt AN, Schrumpf E, Hanssen LE. Side effects and complications after hepatic artery embolization in the carcinoid syndrome. Scand J Gastroenterol 1991; 26:557–62.
28. Saxena A, Chu TC, Bester L, Kokandi A, et. al. Factors predicting response and survival after yttrium-90 radioembolization of unresectable neuroendocrine tumor liver metastases. Ann Surg 2010;251(5):910–16.
29. Kennedy AS, Dezarn WA, McNeillie P, et al. Radioembolization for unresectable neuroendocrine hepatic metastases using resin 90Y-micro spheres: early results in 148 patients. Am J Clin Oncol 2008;31(3):271–79.
30. Modlin IM, Pavel M, Kidd M, Gustafsson BI. Review article: somatostatin analogues in the treatment of gastroenteropancreatic neuroendocrine (carcinoid) tumours. Aliment Pharmacol Ther 2010;31(2): 169–88.
31. Bruns C, Lewis I, Briner U, et al. SOM230: a novel somatostatin peptidomimetic with broad somatotropin release inhibiting factor (SRIF) receptor binding and a unique antisecretory proile. Eur J Endocrinol 2002;146:707–16.
32. Kvols LK, Moertel CG, O’Connell MJ, et al. Treatment of the malignant carcinoid syndrome: evaluation of a long-acting somatostatin analogue. N Engl J Med 1986; 315(11):663–66.
33. Oberg K, Kvols L, Caplin M, et al. Consensus report on the use of somatostatin analogs for the management of neuroendocrine tumors of the gastroenteropancreatic system. Ann Oncol 2004;15(6):966–73.
34. Strosberg J, Kvols L. Antiproliferative effect of somatostatin analogs in gastroenteropancreatic neuroendocrine tumors. World J Gastroenterol 2010;16(24):2963–70.
35. Rinke A, Muller HH, Schade-Brittinger C, et al. Placebo-controlled, double-blind, prospective, randomized study on the effect of octreotide LAR in the control of tumor growth in patients with metastatic neuroendocrine midgut tumors: a Report From the PROMID Study Group. J Clin Oncol 2009;27:4656–63.
36. Woltering EA, Mamikunian PM, Zietz S, et al. Effect of octreotide LAR dose and weight on octreotide blood levels in patients with neuroendocrine tumors. Pancreas 2005;31(4): 392–400.
37. Oberg K, Funa K, Alm G. Effects of leukocyte interferon on clinical symptoms and hormone levels in patients with mid-gut carcinoid tumors and carcinoid syndrome. N Engl J Med 1983;309(3):129–33.
38. Biesma B, Willemse PH, Mulder NH, et al. Recombinant interferon alpha-2b in patients with metastatic apudomas: effect on tumours and tumour markers. Br J Cancer 1992; 66(5):850–55.
39. PlÖckinger U, Wiedenmann B. Biotherapy. Best Pract Res Clin Endocrinol Metabol 2007;21(1):145–62.
40. Detjen KM, Welzel M, Farwig K, et al. Molecular mechanism of interferon alfa-mediated growth inhibition in human neuroendocrine tumor cells. Gastroenterology. 2000;118(4):735–48.
41. Strosberg JR, Cheema A, Kvols LK. A review of systemic and liver-directed therapies for metastatic neuroendocrine tumors of the gastroenteropancreatic tract. Cancer Control 2011;18(2):127–37.
42. Kouvaraki MA, Ajani JA, Hoff P, et al. Fluorouracil, doxorubicin, and streptozocin in the treatment of patients with locally advanced and metastatic pancreatic endocrine carcinomas. J Clin Oncol 2004;22(23):4762–71.
43. Kulke MH, Stuart K. Enzinger PC, et al. Phase II study of temozolomide and thalidomide in patients with metastatic neuroendocrine tumors. J Clin Oncol 2006;24(3):401–06.
44. Mitry E, Baudin E, Ducreux M. Treatment of poorly dilerentiated neuroendocrine tumours with etoposide and cisplatin. Br J Cancer 1999;81(8):1351–55.
45. Moertel G, Kvols LK, O’Connell MJ, et al. Treatment of neuroendocrine carcinomas with combined etoposide and cisplatin. Evidence of major therapeutic activity in the anaplastic variants of these neoplasms Cancer 1991;68(2):227–32.
46. Bajetta E, Catena L, Procopio G, et al. Are capecitabine and oxaliplatin (XELOX) suitable treatments for progressing low-grade and high-grade neuroendocrine tumours? Cancer Chemother Pharmacol 2007;59(5):637–42.
47. Kwekkeboom J, Krenning EP, Lebtahi R, et al. ENETS consensus guidelines for the standards of care in neuroendocrine tumors: peptide receptor radionuclide therapy with radiolabeled somatostatin analogs. Neuroendocrinology 2009;90(2):220–26.
48. Kaltsas GA, Papadogias D, Makras P, Grossman AB. Treatment of advanced neuroendocrine tumours with radiolabelled somatostatin analogues. Endocrine-Related Cancer 2005; 12(4):683–99.
49. Khasraw M, Gill A, Harrington T, et. al. Management of advanced neuroendocrine tumors with hepatic metastasis. J Clin Gastroenterol 2009;43(9):838–47.
50. Yao JC, Hainsworth JD, Baudin E, et al. Everolimus plus octreotide LAR (E+O) versus placebo plus octreotide LAR (P+O) in patients with advanced neuroendocrine tumors (NET): Updated results of a randomized, double-blind, placebo-controlled, multicenter phase III trial (RADIANT-2). J Clin Oncol 2011;29(4):abstr. 159.
51. Raymond E, Dahan L, Raoul JL, et al. Sunitinib Malate for the Treatment of Pancreatic Neuroendocrine Tumors. N Engl J Med 2011;364:501–13.
Читайте также:

