Лимфома и противовирусные препараты
Ассоциативная связь неходжкинских лимфом и вирусного гепатита С хорошо известна и многократно описана. В свою очередь, этиотропная терапия способствует вирусологическому и гематологическому ответу большинства неходжкинских лимфом, связанных с ВГС.
В последние годы противовирусные препараты прямого действия сделали возможным проведение лечения для большинства пациентов с ВГС. Недавно были высказаны некоторые опасения в отношении частоты и характера рецидивов ГЦК среди пациентов получавших данную группу препаратов.
Мы представляем описание клинического случая диффузной крупноклеточной В-клеточной лимфомы (ДККЛ) в стадии ремиссии после соответствующего лечения, на фоне вирусного гепатита С с исходом в цирроз печени, который был вылечен с помощью новых противовирусных препаратов прямого действия. Однако, вскоре после достижения УВО, произошел рецидив лимфомы, приведший к летальному исходу.
Связь между вирусом гепатита С (ВГС) и неходжкинской лимфомой (НХЛ) является распространенной, особенно отметим лимфому маргинальной зоны, диффузную крупноклеточную лимфому (ДККЛ) и в меньшей степени фолликулярную лимфому. Лимфомагенез ВГС представляет собой многофакторную модель злокачественной трансформации, включающую несколько механизмов, включая хроническую антигенную стимуляцию, взаимодействие с инфицированным микроокружением и воспалительными цитокинами, а также прямую трансформацию вирусными белками.
Среди ВГС-ассоциированных агрессивных НХЛ, ДККЛ является наиболее часто встречаемой во врачебной практике. Золотым стандартом и первой линией терапии является иммунохимиотерапия R-CHOP (ритуксимаб, циклофосфамид, доксорубицин, винкристин, преднизон). С целью устранения одного из триггеров развития лимфомы и потенциального снижения риска рецидива, следует уделить внимание противовирусной терапии как в комбинации, так и после завершения иммунохимиотерапии.
Недавно проведенное большое когортное исследование показало, что устойчивый вирусологический ответ (УВО) после противовирусного лечения снижает риск рецидива B-клеточной НХЛ по сравнению с группой пациентов не принимавших лечение, направленное против ВГС.
Мы представляем клинический случай — 57-летнего мужчину направленного на лечение хронического гепатита С (ВГС), с В-клеточной НХЛ в анамнезе. У данного пациента была диагностирована ДККЛ (стадия IIA, по классификации Ann Arbor) после биопсии надключичного лимфатического узла, которая показала инфильтрацию злокачественными клетками CD20, CD10, Bcl-6 (40%), MUM1 (30%), положительной экспрессией Bcl-2 и отрицательной D1, CD5, CD23, CD3. Ki-67 был положительным на 50%. Пациенту провели 6 циклов R-CHOP и достигли полного ответа, подтвержденного КТ всего тела и результатами биопсии костного мозга.
Через восемнадцать месяцев после завершения химиотерапии пациент был направлен в гепатологическое отделение для лечения гепатита С. Клиническое исследование показало незначительное повышение уровня аминотрансфераз (АСТ 46, АЛТ 66), вирусная нагрузка была высокой (ВГС-РНК 1.600.000 МЕ/мл) и выявлен 3a генотип, эластичность печени (оцененная с помощью Fibroscan®) показывала значение 17,6 кПа, что соответствовало циррозу (Child A/5, MELD 8).
Проведенная эндоскопия показала небольшое варикозное расширение вен пищевода, тогда как визуализация печени (КТ брюшной полости) отсутствие любых видов очагового поражения или асцита (рис. 1).
На тот момент пациенту проводили лечение в соответствии с рекомендациями Европейской ассоциации по исследованию печени (EASL) c применением противовирусных препаратов прямого действия (ПППД): софосбувир 400 мг и велпатасвир 100 мг в сочетании с рибавирином длительностью 12 недель. Лечение проходило без каких-либо осложнений. Спустя три месяца после окончания лечения было зафиксировано достижение УВО.
Спустя два месяца после достижения УВО, и, несмотря на то, что неоднократно документировалась полная ремиссия ДККЛ (ПЭТ КТ, гематологические показатели), в течение двух последующих лет наблюдения, пациент поступил в стационар с отчетливой болью в правом верхнем квадранте и ухудшением функций печени.
Визуально отмечалась желтизна кожных покровов и склер. КТ показала генерализованную лимфаденопатию, аномальное утолщение конечной подвздошной кишки, гепатоспленомегалию с выраженным асцитом (рис. 2).

Рис. 2. CECT-сканирование. Неоднородная картина печени (ромб), увеличенные парааортальные лимфатические узлы (овалы), камни желчного пузыря (наконечник стрелки), скопление жидкости (звездочки).
Пункционная биопсия печени показала (рис. 3) обширную инфильтрацию ДККЛ в паренхиму печени (этап IV Энн Арбор при рецидиве, IPS: высокий, R-IPS: низкий). На момент исследования профиль ДККЛ был таким же, как и при первичном обращении (CD20+, PAX-5+, CD3-, CD30-). Летальный исход пациента был обусловлен развитием печеночной недостаточности незадолго до получения химиотерапии.
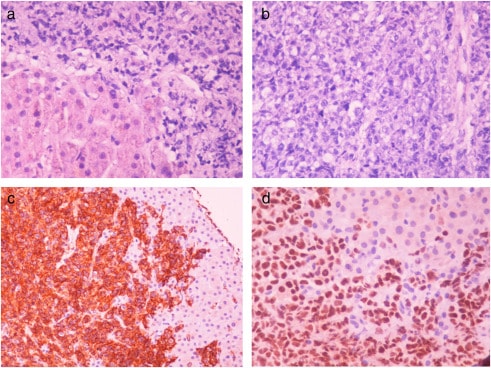
Рис. 3. Биопсия печени с обширной инфильтрацией агрессивной крупной В-клеточной лимфомой.
A и B — окраска гематоксилином и эозином, C — CD20-позитивная цитоплазматическая экспрессия, D— PAX-5, ядерная позитивная экспрессия.
В-клеточная НХЛ тесно связана с ВГС который является триггером хронической антигенной стимуляции. Проводимое этиотропное лечение может привести к вирусологическому и гематологическому ответу у двух третей пациентов с НХЛ, связанных с ВГС.
В мета-анализе 20 исследований, частота ответа при противовирусном лечении составила 73%, при этом, была выявлена сильная корреляция между достижением УВО и лимфомной реакцией. Сообщается, что использование в лечении ПППД снижает частоту возникновения злокачественных В-клеток в периферической крови пациентов, страдающих лимфопролиферативными нарушениями связанными с ВГС, однако моноклональные популяции могут сохраняться после эрадикации вируса.
На данный момент в современной литературе много споров о возможности возникновения рецидива гепатоцеллюлярной карциномы (ГЦК) после применения ПППД в группе пациентов с ВГС и ГЦК. Ряд клинических случаев показал неожиданно высокую частоту и агрессивную картину рецидива ГЦК в данной группе. Тем не менее, недавний систематический обзор и мета-анализ не обнаружили никаких доказательств того, что возникновение или рецидив ГЦК различаются между противовирусным лечением на основе интерферона (ИНФ) или ПППД.
Существует очень мало данных о рецидивах НХЛ после успешной противовирусной терапии ВГС среди пациентов с НХЛ. Недавнее исследование сообщило о возникновении НХЛ после достижения УВО у двух пациентов, получавших софосбувир и ледипасвир без гематологических заболеваний в анамнезе.
В аналогичной работе сообщалось о развитии высокоагрессивной лимфомы мантийной зоны спустя месяц после завершения лечения софосбувиром и рибавирином. В другой серии сообщалось о пяти случаях B-клеточных НХЛ после лечения ПППД, причем все пациенты, кроме одного, достигали не только УВО, но и полной ремиссии НХЛ.
Совсем недавно описание аналогичного случая опубликовали в Японии, в котором пациент проходивший лечение от ДККЛ, имел рецидив с летальным исходом спустя 7 лет после лечения лимфомы: пациент получал софосбувир и ледипасвир, при этом, сразу после достижения УВО, был зафиксирован рецидив агрессивной формы лимфомы.
Механизм возникновения рецидива ГЦК среди пациентов проходившим лечение ПППД пока неясен. Было выдвинуто предположение, что подобные схемы лечения восстанавливают количество и функции ряда иммунных клеток, таких как вирус-специфические CD8+, Т- и NK-клетки.
Кроме того, отсутствие постоянной стимуляции со стороны интерферона после элиминации вируса также может оказывать значительное влияние на внутрипеченочные иммунные реакции. Возможно, именно эти изменения внутрипеченочного иммунологического баланса были связаны с возникновением агрессивного рецидива ГЦК.
На данный момент, ввиду малого числа описанных случаев, нет соответствующих данных для группы пациентов с рецидивом лимфомы.
Восстановление опосредованного Т-клетками и В-клетками иммунного статуса благодаря эрадикации ВГС может привести к нарушению регуляции иммунного ответа, являясь фактором способствующим дополнительной клональной эволюции НХЛ.
Более того, есть подозрение, что ПППД может иметь более низкую антилимфомную активность, чем ИНФ, так как процент пациентов с прогрессом заболевания или гематологическим рецидивом, несмотря на достижение УВО гораздо выше, чем в случае применения ИНФ, который действует как иммунологический модулятор. Другим объяснением возможного снижения эффективности ПППД при ВГС-ассоциированных лимфомах является отсутствие у данной группы препаратов антипролиферативной активности.
В случаях ВГС-положительной ДККЛ была описана решающая роль дисрегуляции сети микроРНК, с последующим подавлением микроРНК-26b (miR-26b) которая напрямую участвует в ослаблении совокупности процессов подавления опухоли. Недавнее исследование показало обратную корреляцию вирусной нагрузки ВГС с экспрессией miR-26b в мононуклеарных клетках периферической крови среди пациентов с ВГС-НХЛ, что было предложено в качестве потенциального биомаркера для прогнозирования реакции лимфомы в данной группы пациентов.
Описанный нами клинический случай ДККЛ и последующим успешным лечением ВГС, вскоре за которым после достижения УВО произошел агрессивный рецидив со смертельным исходом, является редкостью. Это подчеркивает необходимость тщательного наблюдения за пациентами с НХЛ после лечения ВГС используя ПППД, в особенности, после достижения УВО.
Источники:
Коллектив авторов:
- Dimitrios N. Samonakis, Maria Psyllaki et all.
Одним из достаточно распространенных среди пациентов в возрасте 40-50 лет онкологических заболеваний является диффузная В-крупноклеточная лимфома (ДВКЛ). Она представляет собой опухоль, состоящую из аномальных В-лимфоцитов и развивающуюся чаще всего в лимфатических узлах, иногда – вне их.
Опухоль относится к агрессивным и быстрорастущим, поэтому, чем на более ранней стадии была проведена диагностика и начато лечение, тем более благоприятным и перспективным будет прогноз.
Основные причины диффузной крупноклеточной лимфомы
Стоит отметить, что точных причин появления и развития ДВКЛ на сегодняшний день не выделено. Среди возможных предпосылок к диффузной В-клеточной лимфоме специалисты выделяют:
- неблагоприятную экологическую обстановку, в которой пациент находился постоянно на протяжении длительного времени;
- повышенные дозы ионизирующего электромагнитного излучения;
- регулярное непосредственное взаимодействие с химическими, а также потенциально канцерогенными веществами;
- СПИД и другие заболевания иммунной системы;
- наличие в организме пациента других злокачественных образований, провоцирующих рост В–лимфоцитов;
- длительный прием медицинских препаратов, угнетающих иммунную систему (иммуносупрессоров);
- генетическая предрасположенность.
При сочетании нескольких факторов, например, плохой экологии, частого избыточного облучения и контакта с канцерогенами, риск возникновения крупноклеточной лимфомы увеличивается. Также значительно возрастает вероятность развития заболевания при наличии других опухолей, которые лечатся посредством химиотерапии: в этом случае имеет место сочетание другого онкологического заболевания и утраченного после его лечения иммунитета.
Классификация крупноклеточных лимфом
В зависимости от области поражения, данный вид опухолей подразделяют на несколько разновидностей, в частности:
Значимые симптомы Б-клеточной крупноклеточной лимфомы
Опасность заболевания заключается в том, что на начальных стадиях, когда правильно подобранная терапия могла бы дать выраженный позитивный результат, оно зачастую протекает бессимптомно. И только со временем пациента начинают беспокоить те или иные отклонения в функционировании организма.
Симптоматика во многом зависит от того, в каком месте происходит концентрация опухолевых клеток. Общими для любого б-крупноклеточного новообразования являются:
- увеличение лимфатических узлов с последующим проявлением их болезненности;
- повышенная до 38 градусов температура. Чаще всего ее скачок происходит ночью, больной может проснуться от сильного жара или, наоборот, беспричинного озноба;
- ухудшение аппетита, нарушения в работе ЖКТ и, как следствие, резкая значительная потеря веса;
- повышенная потливость, которая может проявляться как днем – при физических нагрузках либо в состоянии покоя, так и ночью – во время сна;
- снижение сопротивляемости организма простудным заболеваниям;
- боли в печени средней и высокой интенсивности. При проведении УЗИ у таких пациентов наблюдается увеличение размеров печени и селезенки.
На более поздних стадиях к ним могут присоединиться онемения и парезы конечностей, проблемы с равновесием, болевые ощущения в суставах, ограничивающие привычную подвижность.
Среди специфических симптомов, связанных с местом расположения пораженных лимфатических узлов, целесообразно упомянуть:
- при локализации в грудной клетке и брюшной полости – кашель, тяжесть и распирание в брюшине, затрудненное дыхание, боли в области поясницы;
- при локализации в районе шеи и подмышечных впадин – отеки лица, шеи, верхних и нижних конечностей, головные боли, проблемы с глотанием, нарушения зрения, паралич лицевых мышц;
- при локализации в области средостения (при первичной ДВКЛ) – боли в груди, одышка в состоянии покоя, отечность лица и шеи, першение и кашель, головокружения и проблемы с глотанием.
Стадии диффузной В-крупноклеточной лимфомы
В онкологической клинической диагностике выделяют четыре стадии этого онкозаболевания. Каждая из них имеет свои подстадии.
- Первая стадия (І) определяется как локализация атопичных клеток в одной группе лимфатических узлов, находящихся в одной половине тела (верхней либо нижней по границе диафрагмы).
- Подстадия І Е предполагает поражение одного органа вне лимфатической системы.
- Вторая стадия (ІІ) диагностируется тогда, когда опухолевой процесс затронул несколько лимфоузлов.
- Подстадия II Е предполагает поражение нелимфатического органа, которое повлекло за собой развитие процесса в находящихся рядом лимфатических узлах.
- Подстадия II S определяется исходя из признаков, описанных в предыдущем пункте, но, помимо регионарных лимфоузлов, процесс затрагивает и другие их группы, а также селезенку.
- Третья стадия (III): основанием для ее определения является наличие опухолей сразу в нескольких группах лимфоузлов, находящихся как выше, так и ниже диафрагмы.
- Подстадия III Е устанавливается при наличии признаков третьей стадии заболевания, осложненных вовлечением в процесс одного нелимфатического органа.
- Подстадия III S диагностируется при поражении нескольких конгломераций лимфоузлов в разных частях тела и селезенки.
- Четвертая стадия (IV) – последняя, с наиболее неблагоприятным прогнозом. Метастазирование в этом случае затрагивает не только лимфатическую систему и несколько отдельных органов вне ее. В онкопроцессы вовлекаются печень, почки, головной мозг, спинной мозг и другие органы.
Как выявить ДВКЛ: методы медицинской диагностики
Первым этапом, позволяющим предположить наличие крупноклеточной лимфомы, становится лабораторный метод. Пациент сдает биоматериал на общие исследования, биохимию, онкомаркеры, ВИЧ, гепатит В и С, коагулограмму и антиглобулиновый тест. Отклонения в результатах не позволяют окончательно диагностировать заболевание, но становятся поводом для дальнейшего обследования.
Установить окончательный диагноз можно только методом биопсии, взятой из пораженного органа. Он и становится следующим этапом диагностики. Также для определения причины возникновения может назначаться генетическое и молекулярно-биологическое тестирование.
И уже затем, с целью уточнения стадии процесса, врач-онколог применяет инструментальные и аппаратные методы – УЗИ, КТ и МРТ, а также, в зависимости от локализации – эхокардиограмму, ФГС, костную сцинтиграфию и другие.
Лечение диффузной В-крупноклеточной лимфомы
Основным методом, позволяющим остановить развитие заболевания, является агрессивная химиотерапия с использованием различных схем с препаратами-цитостатиками и антиметаболитами. Их подбирает лечащий врач индивидуально, исходя из вида опухоли, ее расположения, стадии заболевания, возраста и общего состояния пациента.
Для улучшения результата адьювантно могут назначаться антибактериальные, противовирусные, гормональные и иммуномодулирующие средства.
Если опухолевый процесс затронул один нелимфатический орган, не являющийся жизненно необходимым, его по показаниям удаляют хирургическим путем. Чаще всего это селезенка либо часть кишечника.
После прохождения химиотерапии пациентам назначается лучевая терапия, которую проводит врач-радиолог. Минимальная доза радиоактивного облучения составляет 30 грей, максимальная, при недостаточной эффективности или невозможности проведения агрессивной химиотерапии, — 46 грей.
В случае своевременного обращения за медицинской помощью, правильно разработанной схемы лечения и положительной реакции организма прогноз – продление жизни на срок от 5 до 10 лет. Полному излечению ДВКЛ, к сожалению, не поддается.
Лимфома / Фото: sosud-ok.ru
Лимфомами называют целую группу заболеваний лимфатической ткани. Это злокачественные патологии, при которых лимфоциты, клетки крови, начинают бесконтрольно делиться и накапливаться в лимфатических узлах и внутренних органах, патологически нарушая их работу. Да, к сожалению, лимфома – это злокачественное новообразование со всеми вытекающими отсюда последствиями.
Есть два типа заболевания: лимфогранулематоз, его еще называют лимфомой Ходжкина, и так называемые неходжкинские лимфомы.
Для лимфомы Ходжкина характерно появление в лимфатических тканях специфических патологически крупных (до 20 микрон) клеток. Это довольно редкий тип, чаще им заболевают мужчины. Пиковые значения приходятся на возраст от 25 до 30 лет и от 50 до 55 лет. Но выживаемость у лимфомы Ходжкина высокая, особенно на I и II стадии.
Неходжкинские лимфомы делятся на множество подтипов. Прежде всего их разделяют по типу лимфоцитов, из которых возникла опухоль: В-клеточные или Т-клеточные.
Еще одна классификация – по особенностям течения процесса. Индолентные опухоли развиваются медленно и относительно спокойно, например, это фолликулярные лимфомы, лимфомы маргинальной зоны. А вот агрессивные лимфомы отличаются быстрым, прогрессирующим течением и крайне неблагоприятным прогнозом. К ним относятся, например, лимфома Беркита или В-клеточные крупноклеточные лимфомы.
Лимфома долго маскируется. В 45-55% случаев у пациентов увеличиваются лимфоузлы разных групп, чаще – шейно-надключичных, подмышечных, паховых. При этом они остаются безболезненными, и их размеры не уменьшаются со временем.
При прогрессировании могут появиться симптомы интоксикации:
- значительная беспричинная потеря веса (до 10% массы тела за полгода);
- нарастающая слабость;
- сильная потливость по ночам;
- неожиданные скачки температуры до 38 градусов и выше без явной причины;
- кожный зуд;
- тошнота, рвота, одышка в течение длительного времени.
"К сожалению, часто пациенты обращаются в поликлинику, когда процесс зашел уже слишком далеко и помочь им становится очень сложно. Нужно учиться понимать свой организм и не игнорировать его "жалобы". Чем раньше поставлен диагноз, тем больше шансов на успешное лечение", – подчеркнула Елена Россоха.

Врачи долгие годы пытаются понять, откуда вообще берется рак. Причины лимфомы тоже пока неизвестны. Существуют только теории и предположения.
Например, принято считать, что появление заболевания могут спровоцировать некоторые инфекции и вирусы (вирус Эпштейна-Барра, герпес 8 типа, инфекционный мононуклеоз). Определенную роль могут играть первичный и вторичный иммунодефицит. Именно поэтому лимфома часто встречается у больных туберкулезом и ВИЧ-инфицированных пациентов.
Важны и факторы внешней среды, например, работа с тяжелыми химическими соединениями, пестицидами.
Из-за отсутствия симптомов в начале заболевания и многоликости проявлений болезни на поздних стадиях, лимфому бывает непросто диагностировать. Основной анализ – это микроскопическое исследование образца лимфоидной ткани, полученной при биопсии. С помощью лучевой диагностики определяют стадию процесса. УЗИ необходимо для исследования размеров лимфатических узлов, определения степени поражения, наличия или отсутствия метастазов в органах. Компьютерная томография и ПЭТ КТ позволяют детально изучить место, где расположилась опухоль, ее состав, а также оценить состояние организма в целом. Фиброгастродоуденоскопия (ФГДС) и пункция костного мозга проводятся для определения распространенности лимфомы.
"Иногда пациенты возмущаются, если им назначают дополнительные методы исследования, считая их лишними. Но ведь детальная диагностика необходима врачам для выбора правильной тактики дальнейшего лечения. Чем лучше мы знаем "врага", тем более эффективно можем планировать борьбу с ним", – пояснила собеседница.
Как и всем пациентам с любыми онкологическими заболеваниями им противопоказано длительное пребывание на солнце, загар, физиолечение, общее воздействие высоких температур, например, баня, а также массаж в период лечения.

У пациентов с лимфомами однозначно должно корректироваться питание. Нужно исключить жирное красное мясо, консерванты, продукты с химическими добавками, копчености, газированные напитки, алкоголь.
Во время лекарственной терапии и сразу после нее, так как лечение подразумевает прием агрессивных препаратов, нужно стараться употреблять свежеприготовленную пищу и пить больше жидкости. При этом калорийность еды должна покрывать, но не превышать энергозатраты организма. Наиболее полезны свежие фрукты, овощи и зелень, богатые витамином C, диетическое мясо, злаки, кисломолочные продукты и продукты с высоким содержанием фосфора и железа.
Здоровому-то человеку нужны, а уж больному тем более, прогулки на свежем воздухе и посильные физические нагрузки. Но самое главное, пациент должен стараться получать положительные эмоции. Кто-то любит читать, кто-то смотреть фильмы, а для кого-то большое удовольствие состоит в общении с родными и близкими людьми.
По словам врача, основной метод лечения лимфом всех видов – это лекарственная терапия. В большинстве случаев с помощью препаратов достигается стойкая ремиссия, когда опухоль никак себя не проявляет.
В дополнение к лекарственной терапии и как закрепление ее результатов применяется лучевое лечение. В некоторых случаях может потребоваться трансплантация костного мозга, собственного, очищенного и подготовленного, или донорского.
В план лечения лимфом входит и таргетно-целевая терапия, направленная на опухолевые мишени. В последние годы появились высокоэффективные препараты, которые перепрограммируют собственную иммунную систему человека на поиск и уничтожение опухоли. В онкологическом диспансере эти препараты есть и по показаниям пациенты их получают, сказала Елена Россоха.
Современные возможности диагностики (иммунофенотипирование, МРТ, ПЭТ КТ диагностика), огромное количество новых лекарственных молекул дает возможность онкологам в Алтайском крае лечить таких больных на уровне современных мировых стандартов.
"Большинство специалистов сходятся во мнении, что в ближайшем будущем лимфомы, в том числе и агрессивные, перестанут считаться неизлечимым заболеванием. Когда наши пациенты создают свои семьи и рожают совершенно здоровых малышей – это ли не счастье?! И с каждым годом таких пациентов становится больше", – резюмирует врач.
За помощь в подготовке материале благодарим пресс-секретаря онкоцентра Юлию Корчагину.

В сентябре 2017 года моя мама заболела лимфомой.

Мама из Северодвинска, это Архангельская область. Местные врачи поставили диагноз только через полгода. После этого мы год боролись с лимфомой и на какое-то время победили.
В этой статье я расскажу, сколько мы потратили на лечение и где взяли деньги. Предупреждаю сразу, что конец у этой истории будет печальный.
Как маме диагностировали лимфому
Онкологию начали подозревать только спустя пару месяцев. Тогда сделали биопсию лимфоузлов, но она получилась не с первого раза: несколько раз ее брали неправильно, поэтому результатов не было.
В конце концов диагноз все-таки подтвердили, хотя анализы еще на всякий случай отправили в областную онкологическую больницу в Архангельске для проверки. Это заняло еще три недели.

Что такое лимфома

Обычно первый симптом лимфомы — увеличение лимфоузлов. Не всегда это периферические лимфоузлы, которые можно увидеть при простом осмотре. Иногда в патологический процесс сразу вовлечены внутригрудные лимфатические узлы. Пациента может беспокоить сухой кашель, чувство нехватки воздуха, одышка. Если поражены внутрибрюшные лимфоузлы, то возникает боль, тяжесть, чувство переполнения в области живота.
При этом иногда даже при массивной опухоли у пациента может не быть значимых изменений в анализах крови. Только у части пациентов проявляются симптомы опухолевой интоксикации:
- Снижение массы тела на 10% за последние 6 месяцев.
- Повышение температуры выше 38 °C не менее трех дней подряд без признаков воспаления.
- Очень сильная ночная потливость.
Это все значит, что лимфому не так-то легко диагностировать.
Я узнала об исследовании, которое называется ПЭТ КТ — это метод диагностики онкологических заболеваний, в котором используют позитронно-эмиссионную (ПЭТ) и компьютерную томографию (КТ). Насколько я разобралась, ПЭТ КТ показывает очаги опухоли и помогает оценить развитие болезни.
Это довольно новое исследование: по ОМС в России его стали делать только несколько лет назад. В нашей региональной больнице его не упоминали. Но когда я спросила о нем на врачебном консилиуме, мы без вопросов получили направление.
Оборудование для ПЭТ КТ на тот момент было всего в 17 городах России: Москве, Санкт-Петербурге, Воронеже, Белгороде, Липецке, Екатеринбурге, Красноярске, Орле, Казани, Тамбове, Тюмени, Магнитогорске, Курске, Уфе, Челябинске, Хабаровске и Ханты-Мансийске. Ближайший к Северодвинску город — Санкт-Петербург, поэтому врач дал нам направление в петербургское отделение Российского научного центра радиологии и хирургических технологий. Без направления сделать ПЭТ КТ тоже можно, но это дорого: например, в 2019 году в этом центре исследование всего тела стоило 42 500 рублей.
стоит исследование ПЭТ КТ всего тела в 2020 году
Оказалось, что с городом нам повезло: нас готовы были принять уже через 2—3 дня после звонка в центр. В Москве даже за деньги исследование предлагали сделать самое раннее через полторы недели. По итогам повторной биопсии и результатов ПЭТ КТ врачи подтвердили, что у мамы лимфома, и довольно агрессивная.


Как диагностируют лимфому
Врач может заподозрить лимфому при увеличении лимфатических узлов, но диагноз ставят только по результатам биопсии. Если человек обнаружил у себя увеличенные лимфоузлы — лимфаденопатию — требуется обратиться к врачу. Дальше врач по совокупности клинических данных выбирает дальнейшую тактику обследования. При нарастающей лимфаденопатии — если лимфоузлы продолжают увеличиваться — нужно делать биопсию с обязательным гистологическим и иммуногистохимическим исследованием.

В Санкт-Петербурге на базе Северо-Западного государственного медицинского университета имени И. И. Мечникова работает Центр дифференциальной диагностики лимфаденопатий. Тут жителям Санкт-Петербурга и других регионов делают биопсию лимфоузла с гистологическим и иммуногистохимическим исследованием по ОМС.
Как мы выбрали больницу
Когда мы получили диагноз, стало понятно, что нужно как можно быстрее начинать лечение. Пять лет назад мама уже лечилась от рака шейки матки в областной онкологической больнице и все прошло хорошо, поэтому она была готова снова довериться местным врачам.
Но оказалось, что лимфому в Архангельской области лечат не в онкологической больнице, где хорошее финансирование и материально-техническая база, а в общей областной больнице. По очереди в эту больницу маму могли взять только через два месяца. Это слишком долго.

Мы стали искать подходящие больницы в других городах. Остановились на Центре онкогематологии и трансплантологии при Северо-Западном государственном медицинском университете имени И. И. Мечникова в Санкт-Петербурге. Там мы смогли начать лечение через 10 дней вместо двух месяцев.
Сразу после лечения врач сказал, что если бы мы не поторопились, скорее всего, мама была бы уже мертва. Такой вид лимфомы убивает человека меньше чем за год.
Почему важно время
Существуют разные варианты лимфом, они делятся на индолентные и агрессивные подгруппы.

Агрессивные лимфомы характеризуются высокой скоростью деления опухолевых клеток. Это приводит к быстрому распространению патологического процесса по организму, поэтому так важно в кратчайшие сроки поставить диагноз и начать химиотерапию.
Как получить квоту на лечение
Когда мы выбирали, где лечить лимфому, решили не рассматривать лечение за границей. Как нам сказали врачи, российские стандарты лечения лимфомы совпадают с европейскими, потому нет разницы в эффективности лечения в России и, скажем, в Германии.
Но есть разница в стоимости: лечение гражданам РФ покрывает бюджет. Полиса ОМС для этого не хватит, но можно получить квоту. Т—Ж уже писал, как выглядит процесс получения квоты на операцию в отдельной статье. Я расскажу, как было у нас.

Сначала мы собрали пакет документов:
- Результаты исследований ПЭТ КТ.
- Протокол решения врачебной комиссии архангельской больницы с направлением на лечение по программе высокотехнологичной медицинской помощи и выпиской из карты об анамнезе.
- Справку архангельской больницы о диагнозе мамы.
- Направление на госпитализацию, выданное в северодвинской больнице.
- Заявление о согласии на обработку персональных данных.
С документами мы пришли к своему лечащему врачу больницы в Северодвинске. Она передала документы вместе с заявлением на получение квоты в областную больницу, и мы стали ждать подтверждения. По закону на это у областной больницы три дня.
После этого все наши документы направили в лечебное заведение, которое было указано в заявлении. Как только областная больница подтверждает направление, пациенту выдают 14-значный номер, по которому можно отслеживать процесс на специализированном портале по ВМП.
Через неделю из Центра онкогематологии пришло положительное заключение. Какие документы нужны для госпитализации и когда приезжать, я уточняла по телефону.

Справка архангельской больницы с диагнозом мамы 
Направление на госпитализацию из северодвинской больницы
Приключения перед госпитализацией
По телефону мы договорились с заведующей отделения гематологии в петербургском Центре онкогематологии о сроках госпитализации. И тут начались неприятности.
На фоне долгого приема обезболивающих у мамы открылась язва. Ей сделали полостную операцию, поэтому она не смогла приехать в Санкт-Петербург к дате госпитализации. Был риск, что начало лечения серьезно сдвинется.
Поскольку у мамы были очень неспецифичные для лимфомы симптомы, врачи в Центре онкогематологии хотели еще раз проверить ее биопсию. На это уходит примерно 14 дней. Но начать проверку без биоматериала мамы они не могли, а он был в Северодвинске. Кроме того, они могли провести исследование по ОМС только своим пациентам — а мама еще формально им не была.
мы заплатили за дополнительную биопсию
Результаты анализа подтвердили диагноз архангельских врачей, и маму наконец-то взяли на лечение.
Как маме лечили лимфому
Маме прописали шесть курсов химиотерапии по четверо суток каждый. Курс химиотерапии — это отдельная история с поступлением в больницу, исследованиями, подготовкой к процедуре, самой химией и восстановлением в больнице. Перерыв между курсами — 28 дней.
Чтобы этого избежать, пациенту ставят подключичный порт. Он позволяет избежать многочисленных внутривенных инъекций. Для установки подключичного порта нужна отдельная операция, которую проводит сосудистый хирург. Маме ее тоже сделали по квоте.
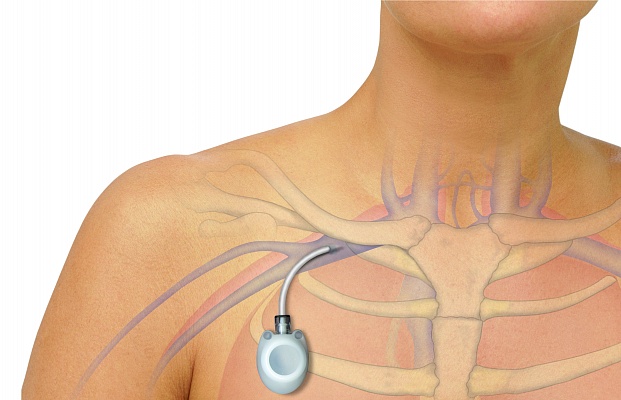
Установка подключичного порта выглядит так. Источник: Городская клиническая больница имени С. С. Юдина
После окончания шести курсов химиотерапии развитие заболевания у мамы остановилось. Далее ей предстояла пересадка костного мозга. В Центре онкогематологии пересадку не проводят, и нам дали направление в другую больницу, Исследовательский центр онкологии им. Петрова — тот самый, где ранее маме делали ПЭТ КТ. Для пересадки костного мозга у мамы дважды брали клетки, но их не хватило. В итоге пересадку не провели.
Квота покрыла все расходы на лечение. Кроме самой химиотерапии и операции по установке подключичного порта в лечение вошли консультации врачей, исследования, медицинские манипуляции вроде забора крови и установки капельницы. Если бы у нас получилось сделать пересадку костного мозга, квота покрыла бы и ее.

Мне было неловко спрашивать врачей, сколько стоит та или иная манипуляция. Судя по словам маминого врача, для россиян лечение всегда бесплатно: если не хватает полиса ОМС, оформляют квоту. Для иностранцев курс стоит от 50 до 200 тысяч и более. На сайте НМИЦ онкологии им. Петрова я нашла стоимость всех услуг.
Для примера я свела в таблицу некоторые процедуры и операции, которые делали маме, и их стоимость.
Читайте также:

