Лейкоз это какое отделение
Вам поставили диагноз: острый лейкоз?
Опухоли кроветворной и лимфоидной тканей составляют приблизительно 8% от всех злокачественных новообразований, и все вместе входят в число 6 самых частых видов злокачественных заболеваний.
Филиалы и отделения, где лечат острый лейкоз
Отдел лекарственного лечения опухолей
Заведующий отделом, д.м.н. ФЕДЕНКО Александр Александрович
тел: 8 (494) 150 11 22
Отдел лекарственного лечения злокачественных новообразований
Заведующая отделом, д.м.н. ФАЛАЛЕЕВА Наталья Александровна
тел: 8 (484) 399 – 31-30
Предлагаем Вашему вниманию краткий, но очень подробный обзор острого лейкоза
Острые лейкозы
Острые лейкозы распространены повсеместно, заболеваемость в разных странах составляет от 2 до 4 случаев на 100 000 населения в год. У взрослых 75-80% всех острых лейкозов составляют ОМЛ, 20-25% приходятся на долю ОЛЛ. Заболеваемость ОМЛ увеличивается с возрастом. Медиана возраста больных ОЛЛ - 14 лет, 60% заболевших моложе 14 лет, 24% - старше 45 лет. Мужчины и женщины заболевают с равной частотой.
Выделяют две большие принципиально различающиеся группы острых лейкозов: острые миелоидные лейкозы (ОМЛ) и острые лимфобластные лейкозы (ОЛЛ).
Диагноз острого лейкоза устанавливается только на основании обнаружения в периферической крови и костном мозге (иногда только в костном мозге) бластных (опухолевых) клеток. Пункцию костного мозга необходимо выполнять во всех случаях, независимо от процентного содержания бластных клеток в крови. При этом обязательными в диагностике является комплексное исследование костномозгового кроветворения: морфоцитохимическое, иммунофенотипическое, цитогенетическое. Такой комплекс диагностических исследований позволяет установить точный диагноз и определить вариант лейкоза. Это имеет принципиальное значение, поскольку различаются не только программы лечения ОЛЛ и ОМЛ, но и есть существенные, а иногда принципиальные отличия в терапии разных подвариантов как ОЛЛ, так и ОМЛ.
Острые лейкозы – являются потенциально излечимым заболеванием. Современная терапия позволяет получить полные ремиссии у 65-75% больных ОМЛ и у 75-90% больных ОЛЛ, но лишь в том случае, если лечение начато непосредственно после установления диагноза и проводится по программе, которая в настоящее время признается оптимальной для данного варианта лейкоза. При правильном лечении в среднем от 25 до 45% взрослых больных, у которых достигнуты полные ремиссии, остаются в этом статусе 5 лет и более, что для большинства случаев может расцениваться как выздоровление. Кроме того, острые лейкозы остаются основным показанием для выполнения аллогенной трансплантации гемопоэтических стволовых клеток, являющейся в большинстве случаев самым эффективным методом их лечения.
Основным методом лечения острых лейкозов является химиотерапия. При этом при ОМЛ используются короткие импульсные интенсифицированные 5-7 дневные курсы химиотерапии; при ОЛЛ - основной принцип лечения заключаются в его непрерывности, длительности программной терапии не менее 2-3 лет, а также многокомпонентности терапии, на каждом этапе которой используются и чередуются несколько противоопухолевых препаратов с различным механизмом действия. Лечение ОЛ после достижения полной ремиссии (консолидирующая терапия) носит риск-адаптированный характер (т.е. интенсивность лечения зависит от прогноза заболевания). В основе разделения больных на группы прогноза лежит ряд признаков: цитогенетические и молекулярно-генетические особенности опухолевых клеток, ответ на начальную противоопухолевую терапию и т.д. Определение группы риска определяет лечебную тактику, особенно - необходимость планирования и выполнения аллогенной трансплантации гемопоэтических стволовых клеток.
Филиалы и отделения Центра, в которых лечат острые лейкозы
Заведующая отделом, д.м.н. ФАЛАЛЕЕВА Наталья Александровна
8 (484) 399 – 31-30, г. Обнинск, Калужской области
Заведующий отделом, д.м.н. ФЕДЕНКО Александр Александрович
Одним из наиболее фатальных заболеваний, которое уносят сотни тысяч жизней по всему миру, является лейкоз. Он может возникнуть в любом возрасте у представителей обоих полов. Особенно агрессивно и тяжело протекает лейкоз у детей.
Лейкоз — это злокачественное заболевание системы крови, при которых вместо нормальных зрелых клеток того или иного ростка кроветворения начинают синтезироваться недифференцированные или бластные.

При этом заболевании в том органе, который продуцирует клетки крови (костный мозг), появляется опухолевая ткань. В зависимости от того, какой именно росток кроветворения поврежден, выделяют различные типы лейкозов и разные типы цитопении.
По мере прогрессирования болезни происходит метастастазирование лейкозных инфильтратов в различные органы и ткани (лимфатические узлы, селезенка и печень). В этих органах со временем формируются очаги некроза.
Без лечения лейкоз приводит к гибели больных в течение нескольких месяцев.
Причины
Несмотря на развитие современной медицины, до сих пор не удалось выявить причину, приводящую к возникновению лейкоза. Факторами, которые значительно повышают риск этого заболевания, являются:
- неблагоприятная наследственность по этому заболеванию,
- курение как фактор риска острого миелобластного лейкоза,
- перенесенная химио- и лучевая терапия по поводу различных заболеваний,
- наличие генетических отклонений,
- воздействие химических веществ,
- Т-лимфотропный вирус, играющий большую роль в появлении острого лимфобластного лейкоза.
Классификация
Существует несколько видов классификации лейкоза. По типу течение выделяют острый и хронический лейкоз. Однако это не значит, что длительно текущий острый лейкоз переходит в хронический, как, например, гастрит или гайморит.
При остром лейкозе морфологической основой выступают бластные клетки, которые начинают вырабатываться вместо зрелых клеток крови (лейкоцитов, эритроцитов и тромбоцитов).
При хроническом лейкозе поломка происходит на той стадии, когда вырабатываются созревающие и зрелые клетки. Он не такой тяжелый и фатальный, как острый, и может длиться годами.
Иногда в его течении наступают периоды обострений, характеризующиеся бластными кризами. Тогда возникает картина, напоминающая острый лейкоз. Однако на фоне хронического лейкоза может начаться и острый лейкоз, если будут продолжать действовать факторы риска.
Острый лейкоз подразделяется на несколько подвидов в зависимости от того, какой росток кроветворения поврежден: лимфо-, миело-, моно-, миеломоно-, эритромиело-, мегакариобластный или недифференцированный лейкоз. Каждый имеет свои отличительные особенности и лечебная тактика не одинакова.
Хронический лейкоз делится на лейкозы миелоцитарного, лимфоцитарного и моноцитарного происхождения. Каждый из них разделяется на несколько подвидов.
По степени дифференцировки опухолевых клеток выделяют: недифференцированные, бластные, клеточные или цитарные лейкозы. Чем ниже степень дифференцировки клеток, тем тяжелее течение заболевания и хуже прогноз.
По общему количеству лейкоцитов лейкозы разделяют на лейкемические (более 80 миллиардов лейкоцитов в литре), сублейкемические (50-80), лейкопенические (лейкоциты ниже нормы, есть бласты), алейкемические (лейкоцитов ниже нормы, бластов нет).
Симптомы
Учитывая многообразие разновидностей лейкоза, симптомов при нем может быть очень много. Они сильно отличаются при острой и хронической форме.
Дебют острого лейкоза очень часто напоминает простудное заболевание или стрептококковую ангину. Повышается температура, появляются симптомы интоксикации, резкая слабость, тошнота, рвота, боли в мышцах, суставах, костях. Однако врачи обращают внимание на наличие язв на деснах и миндалинах, отсутствие реакции на жаропонижающие препараты.
В развернутой стадии преобладают симптомы, которые возникают в результате угнетения того или иного ростка кроветворения: кровотечения, инфекционные осложнения (пневмония, пиелонефрит), сыпь на коже, головокружение, сердцебиение, выпадение волос, ломкость ногтей, боли в животе на фоне увеличения печени и селезенки и многие другие.
Хронический лейкоз нередко долго не обращает на себя внимание. Немалый процент людей узнает об этом диагнозе лишь после получения результатов планового общего анализа крови. Может иметь место слабость, утомляемость, повышенная потливость, сердцебиение, длительный субфебрилитет, тяжесть в левом подреберье.
Однако с наступлением развернутой стадии болезни симптомы становятся более очевидными и напрямую зависят от того, какой тип хронического лейкоза присутствует у больного.
Осложнения
Без лечения больные острым лейкозом достаточно быстро могут погибнуть от различного вида кровотечения, присоединения инфекционных осложнений, ДВС-синдрома и полиорганной недостаточности.
Больные хроническим лейкозом могут прожить до 20-25 лет после постановки диагноза, однако без лечения продолжительность жизни значительно снижается. Причины гибели аналогичны тем, что имеют место при острой форме заболевания.
Диагностика
Подавляющее большинство случаев острого и хронического лейкоза выявляют по результатам общего анализа крови.
После того, как у больного выявили такие отклонения его немедленно направляют в профильный стационар для прохождения обследования и назначения лечения. Пункция костного мозга или трепанобиопсия подвздошной кости позволяет взять фрагмент костного мозга для анализа и гистологической оценки, поставить полный диагноз и назначить максимально подходящее лечение.
Помимо этого больному назначают все необходимые лабораторные и инструментальные обследования.
Лечение
Больные острым лейкозом подлежат немедленному лечению, без которого они могут погибнуть в ближайшее время. Их госпитализируют в онкологическое отделение, где организован режим повышенной стерильности. Последовательно проводят несколько курсов полихимиотерапии.
Основные этапы лечения: достижение ремиссии (4-6 недель), ее консолидация (еще 2-3 курса химии), поддержание ремиссии (3 года). Некоторым больным удается провести трансплантацию костного мозга от подходящего донора.
В результате 70-80% людей удается достигнуть ремиссии, а 20-30% вообще полностью вылечить. Если в течение 5 лет у больного в анализе крови не находят никаких изменений, то он считается здоровым.
При хроническом лейкозе лечение на доклинической стадии, то есть до возникновения симптомов, не проводится. С началом развернутой стадии начинают проводить химиотерапию. В ряде случаев больным показано удаление селезенки, плазмаферез, иногда проводят трансплантацию костного мозга.
Профилактика
Учитывая, что заболевание это не имеет точной причины, защититься от него невозможно. От него не существует ни вакцины, ни профилактических лекарств.
Отвечаем на самые важные вопросы про лейкоз
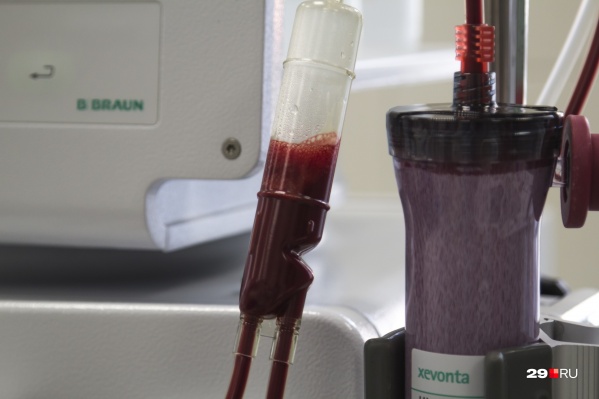
" title="Показать лейкоз может исследование периферической крови
" itemprop="contentUrl">
Показать лейкоз может исследование периферической крови
Фото: Сергей Яковлев
В сентябре мы познакомились с архангелогородкой Вероникой Рожновской, жизнь которой изменилась, когда у её дочери Даши диагностировали лейкоз. Девочка в тот момент училась в пятом классе, а на недомогания врачи не обращали должного внимания. Специалисты отмечают, что рак крови действует тем агрессивнее, чем моложе организм, который поражает болезнь. На другие важные вопросы об этом раке отвечают профессор кафедры онкологии и медицинской радиологии Уральского государственного медицинского университета Сергей Берзин и гематолог из Уфы Нэлли Янтурина.
Лейкоз — опухолевое заболевание клеток крови. При лейкозе происходит патологическая трансформация лейкоцитов и их бесконтрольное деление. В итоге они замещают собой нормальные клетки костного мозга, из которых образуются циркулирующие в крови лейкоциты, эритроциты и тромбоциты.
При хронических лейкозах деление клеток идёт медленнее, и клиника тоже развивается с меньшей скоростью. Лейкозный клон током крови разносится по всей кроветворной ткани. Органами-мишенями, где откладываются метастазы, становятся почки и кости. Оседая в костной ткани, эти клетки, по-другому они называются миеломные, нарушают ее структуру. Это может проявляться частыми переломами, болью в позвоночнике, ребрах. Хронические лейкозы могут годами протекать без каких-либо явных отклонений в самочувствии, тогда выявить их можно только при исследовании крови.
Начало заболевания нередко протекает без выраженных симптомов. Больные отмечают общую слабость, утомляемость, неопределенную боль в костях, непостоянную температуру по вечерам в пределах 37,1–38 градусов. Но уже в этот период у некоторых больных можно обнаружить небольшое увеличение лимфатических узлов, селезенки. В анализе крови тоже будут изменения — повышение или снижение количества лейкоцитов, анемия.
Лейкоз может проявляться разнообразными симптомами. При острой форме пациенты могут жаловаться, что стали часто простывать, у них возникли инфекционные осложнения или синяки на теле, а кого-то будет беспокоить резкая потеря веса, появление шишек на теле или увеличение лимфоузлов.
Симптомы лейкоза неспецифичны, они таковы:
- слабость;
- головокружения;
- высокая температура без явных на то причин;
- боли в руках и ногах;
- кровотечения.
При замещении патологически размножающимися лейкоцитами других клеток крови на первое место выходят анемии и кровотечения из-за уменьшения числа других клеток крови — эритроцитов и тромбоцитов. Из-за накопления лейкоцитов в лимфоузлах, печени или селезёнке эти органы могут увеличиться, но обнаружить эти симптомы уже может только врач.
При лейкозе субстратом опухоли является костный мозг, который находится во всех трубчатых и плоских костях. Здесь же развиваются предшественники крови: эритроциты, лейкоциты и тромбоциты. Когда в ткани начинают развиваться опухолевые клетки, места для нормальных здоровых клеток крови просто не остается. Если в случае с раком желудка пораженный участок можно удалить, вовремя провести химиотерапию и добиться длительной ремиссии, то при раке крови такая тактика не приемлема.
Есть формы острого лейкоза, которые могут развиваться с первых дней жизни человека. Хроническим формам лейкоза подвержены люди старшего возраста. Чем моложе возраст, тем агрессивнее протекает болезнь, но при современных методиках лечения больной может жить до 5–7 лет. На течение хронического миелолейкоза (и это научно доказано) большое влияние оказывает состояние нервной системы больного — если есть стрессы, депрессии, люди сгорают буквально на глазах.
Лечение лейкоза — это достаточно длительный процесс. В среднем на достижение ремиссии при острых лейкозах уходит от 3 месяцев до 2–3 лет.
Первый и самый сложный этап в лечении острого лейкоза — это интенсивная химиотерапия, с помощью которой мы должны убить опухолевые клетки. Пациенты должны находиться в специальном асептическом блоке, в котором созданы стерильные условия, чтобы исключить их контакт с любой инфекцией. Больные в этот момент не имеют никаких собственных факторов защиты, потому что кроветворение у них пострадало от самой болезни и применяемых химиопрепаратов. Для закрепления результатов терапии после этапа восстановления (или поддержки ремиссии) принимается решение о необходимости трансплантации костного мозга.
Пересадку можно делать, если пациента ввели в ремиссию. Она бывает двух видов: аутотрансплантация, когда пересаживается костный мозг самого больного, и аллотрансплантация, в этом случае ткани забирают у донора.
В первом случае у пациента из вены берется периферическая кровь, из нее при помощи сепаратора извлекают стволовые клетки, консервируют и передают на хранение в банк. Затем пациенту проводят сильнейшую химиотерапию, а следом проводят пересадку — так же, через вену, вводят стволовые клетки, и они начинают творить новое потомство. Технически это выглядит как переливание крови. Пересадка может быть сделана и при хроническом лейкозе.
Аллотрансплантация дает хорошие результаты, если доноры — родные сестра или брат, у них самый близкий фенотип. Пересадка даже от двоюродных родственников не всегда бывает столь успешна, но все равно это шанс на то, что человек будет жить.
Лучшие доноры костного мозга — это мужчины в возрасте 30–40 лет, семейные, имеющие постоянное место работы. Желательно — на промышленном производстве, на заводах. Практика показывает, что именно такие люди относятся к донорству с наибольшей ответственностью.
Женщина тоже может стать донором костного мозга. Но здесь важно учесть, что после родов и беременностей в крови у женщин циркулируют антитела, и их лейкоциты уже настроены бороться с чужеродными антигенами. Поэтому результат пересадки может оказаться хуже.
Лейкоз – это злокачественное заболевание, при котором в костном мозге нарушается процесс кроветворения. В результате в кровь попадает большое количество незрелых лейкоцитов, которые не справляются со своей основной функцией – защитой организма от инфекций. Постепенно они вытесняют здоровые клетки крови, а также проникают в различные органы, нарушая их работу.
Рак крови – одно из самых распространенных онкологических заболеваний, которое встречается как у детей, так и у взрослых. Прогноз заболевания зависит от множества факторов: типа лейкоза, возраста пациента, сопутствующих заболеваний. За последние десятилетия были разработаны и постоянно совершенствуются методы эффективного лечения лейкемии.
Лейкемия, белокровие, рак крови.
Leukemia, leucosis, bloodcancer.
Симптомылейкоза могут развиваться остро или постепенно. Они неспецифичны, зависят от типа лейкоза и на начальных этапах могут напоминать грипп или другое инфекционное заболевание.
Симптомами лейкоза являются:
- частые инфекционные заболевания;
- лихорадка;
- слабость, недомогание;
- частые длительные кровотечения;
- гематомы, кровоизлияния на коже и слизистых оболочках;
- боли в животе;
- увеличение лимфатических узлов;
- беспричинная потеря веса;
- головная боль.
Общая информация о заболевании
Все клетки крови – лейкоциты, эритроциты, тромбоциты – образуются в костном мозге – специфической кроветворной ткани, которая находится в костях таза, грудине, позвонках, ребрах, длинных трубчатых костях. Он содержит стволовые клетки, которые дают начало всем клеткам крови. В процессе деления из них сначала формируются лимфоидные и миелоидные стволовые клетки. Из лимфоидных стволовых клеток образуются лимфобласты, а из миелоидных – миелобласты, а также предшественники эритроцитов и тромбоцитов. Из лимфобластов и миелобластов получаются лейкоциты. Бласты отличаются от зрелых лейкоцитов строением и функциями и должны пройти через ряд последовательных делений, в ходе которых образуются все более специализированные клетки-предшественники. После последнего деления из предшественников формируются зрелые, функциональные клетки крови. Таким образом, из лимфоидных стволовых клеток образуются лимфоциты (разновидность лейкоцитов), а из миелоидных – эритроциты, тромбоциты и остальные виды лейкоцитов (нейтрофилы, базофилы, эозинофилы и моноциты). Это зрелые клетки крови, способные выполнять свои специфические функции: эритроциты доставляют кислород к тканям, тромбоциты обеспечивают свертываемость крови, лейкоциты – защиту от инфекций. После выполнения своей задачи клетки погибают.
Весь процесс деления, гибели и созревания клеток крови заложен в их ДНК. При ее повреждении нарушается процесс роста и деления клеток крови, преимущественно лейкоцитов. В кровь попадает большое количество незрелых лейкоцитов, не способных выполнять свою функцию, и в результате организм не справляется с инфекциями. Незрелые клетки очень активно делятся, живут дольше, постепенно вытесняя другие клетки крови – эритроциты и тромбоциты. Это приводит к анемии, слабости, частым длительным кровотечениям, кровоизлияниям. Незрелые лейкоциты также могут проникать в другие органы, нарушая их функцию, – в печень, селезенку, лимфатические узлы, головной мозг. В результате пациент жалуется на боли в животе и в голове, отказывается от еды, худеет.
В зависимости от того, какой тип лейкоцитов вовлечен в патологический процесс и как быстро развивается заболевание, различают следующие виды лейкозов.
- Острый лимфобластный лейкоз – стремительно развивающееся заболевание, при котором в крови и костном мозге появляется более 20 % лимфобластов. Это наиболее частый вид лейкемии, который встречается у детей до 6 лет, хотя взрослые также подвержены ему.
- Хронический лимфоцитарный лейкоз прогрессирует медленно и характеризуется избыточным количеством в крови и костном мозге зрелых мелких круглых лимфоцитов, которые могут проникать в лимфатические узлы, печень, селезенку. Этот вид лейкоза характерен для людей старше 55-60 лет.
- Острый миелобластный лейкоз – при нем в крови и костном мозге находят более 20 % миелобластов, которые непрерывно делятся и могут проникать в другие органы. Острый миелобластный лейкоз чаще поражает людей старше 60 лет, однако встречается и у детей до 15 лет.
- Хронический миелоцитарный лейкоз, при котором повреждается ДНК миелоидной стволовой клетки. В результате в крови и костном мозге наряду с нормальными клетками появляются незрелые злокачественные. Часто заболевание развивается незаметно, без каких-либо симптомов. Хроническим миелолейкозом можно заболеть в любом возрасте, однако наиболее подвержены ему люди 55-60 лет.
Таким образом, при острых лейкозах в костном мозге и крови накапливается большое количество незрелых, бесполезных лейкоцитов, что требует незамедлительного лечения. При хронических лейкозах заболевание начинается постепенно, в кровь попадают более специализированные клетки, способные какое-то время выполнять свою функцию. Они могут протекать годами, не проявляя себя.
Кто в группе риска?
- Курящие.
- Подвергавшиеся радиоактивному облучению, в том числе при лучевой терапии и частых рентгенологических обследованиях
- Длительно контактировавшие с такими химическими веществами, как бензол или формальдегид.
- Перенесшие химиотерапию.
- Страдающие миелодиспластическим синдромом, то есть заболеваниями, при которых костный мозг не вырабатывает достаточное количество нормальных клеток крови.
- Люди с синдромом Дауна.
- Люди, родственники которых болели лейкозами.
- Инфицированные Т-клеточным вирусом 1-го типа, вызывающим лейкемию.
Основные методы диагностики лейкемии
- Общий анализ крови (без лейкоцитарной формулы и СОЭ) с лейкоцитарной формулой – это исследование дает врачу информацию о количестве, соотношении и степени зрелости элементов крови.
- Лейкоциты. Уровень лейкоцитов при лейкемии может быть очень высоким. Однако существуют лейкопенические формы лейкозов, при которых количество лейкоцитов резко снижено за счет угнетения нормального кроветворения и преобладания в крови и костном мозге бластов.
- Тромбоциты. Обычно содержание тромбоцитов снижено, но при некоторых видах хронического миелолейкоза оно повышено.
- Гемоглобин. Уровень гемоглобина, входящего в состав эритроцитов, может быть снижен.
Изменение уровня лейкоцитов, эритроцитов, тромбоцитов, внешний вид лейкоцитов, степень их зрелости позволяют врачу заподозрить у пациента лейкоз. Похожие изменения в соотношении клеток крови возможны и при других заболеваниях – инфекциях, иммунодефицитных состояниях, отравлениях токсическими веществами, – однако при них в крови отсутствуют бласты – предшественники лейкоцитов. Бласты имеют характерные признаки, хорошо различимые под микроскопом. Если они обнаружены в крови, велика вероятность того, что у пациента один из видов лейкоза, поэтому необходимо дальнейшее обследование.
- Лейкоцитарная формула – это процентное соотношение разных видов лейкоцитов в крови. В зависимости от типа лейкоза преобладают различные типы лейкоцитов. Например, при хроническом миелолейкозе обычно повышается уровень нейтрофилов, могут быть повышены базофилы и эозинофилы, причем преобладают их незрелые формы. А при хроническом лимфолейкозе большую часть клеток крови составляют лимфоциты.
- Биопсия костного мозга – взятие образца костного мозга из грудины или костей таза с помощью тонкой иглы, которое проводится после анестезии. Затем под микроскопом определяют наличие в костном мозге пациента лейкозных клеток.
Дополнительно врач может назначить:
- Спинномозговую пункцию для выявления в спинномозговой жидкости, омывающей спинной и головной мозг, лейкозных клеток. Взятие образца спинномозговой жидкости проводится с помощью тонкой иглы, которая вводится между 3-м и 4-м поясничными позвонками после местной анестезии.
- Рентгенография грудной клетки – может показать увеличение лимфатических узлов.
- Цитогенетическое исследование клеток крови – в сложных случаях проводят анализ на хромосомы клеток крови и определяют таким образом тип лейкемии.
Тактика лечения лейкоза определяется типом заболевания, возрастом пациента и его общим состоянием. Оно проводится в специализированных гематологических отделениях больниц. Лечение острого лейкоза необходимо начинать как можно раньше, хотя в случае хронического лейкоза при медленном прогрессировании заболевания и хорошем самочувствии терапия может быть отложена.
Существует несколько методов лечения лейкемии.
- Химиотерапия – это использование специальных препаратов, которые разрушают лейкозные клетки или препятствуют их делению.
- Лучевая терапия – разрушение лейкозных клеток с помощью ионизирующего излучения.
- Биологическая терапия – использование лекарств, действие которых аналогично эффекту специфических белков, производимых иммунной системой для борьбы с раком.
- Пересадка костного мозга – пациенту пересаживают нормальные клетки костного мозга от подходящего донора. Предварительно проводят курс химиотерапии или лучевую терапию в высоких дозах, чтобы уничтожить все патологические клетки в организме.
Прогноз заболевания зависит от типа лейкоза. При остром лимфобластном лейкозе более 95 % пациентов излечивается, при остром миелобластном – около 75 %. При хронических лейкозах на прогноз влияет стадия заболевания, на которой начато лечение. Этот тип лейкоза прогрессирует медленно, и средняя продолжительность жизни пациентов составляет 10-20 лет.
Специфическая профилактика лейкозов отсутствует. Для своевременной диагностики заболевания необходимо регулярно проходить профилактические медицинские осмотры.
Рекомендуемые анализы
- Общий анализ крови
- Лейкоцитарная формула
- Цитологическое исследование пунктатов, соскобов других органов и тканей
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.


- Причины острого лейкоза
- Классификация острого лейкоза
- Симптомы острого лейкоза
- Диагностика острого лейкоза
- Лечение острого лейкоза
- Цены на лечение
Общие сведения
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях - болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
- пре-В-форма
- В-форма
- пре-Т-форма
- Т-форма
- ни Т ни В-форма
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:

Симптомы острого лейкоза
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Диагностика острого лейкоза
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.

Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Читайте также:

