Кт видит кисты и опухоли
Обследование головного мозга с помощью компьютерной и магнитно-резонансной томографии позволяет получить обширный перечень информации о строении, аномалиях, патологических состояниях (отек, сотрясение, энцефалопатия, полипы). Сочетание методов визуализирует опухоли, метастазы, изменения окружающих тканей.
Нативное КТ головного мозга показывает твердые структуры – кости, скопления крови, плотные новообразования. Для изучения сосудистой сети, отслеживания распространения патологического участка проводится контрастирование – внутривенное введение йодсодержащего препарата (ультравист, омнипак, гадовист).
На практике чаще компьютерная томография назначается по следующим показаниям:
- Инсульт – внутримозговое кровоизлияние;
- Диагностика опухолей;
- Обнаружение воспалительных процессов – энцефалит, менингит;
- Безуспешное консервативное лечение неврологических расстройств у пациента;
- Поиск аномалий (врожденных, приобретенных);
- Беспричинные боли головы.
Современная онкология использует сочетание КТ головного мозга и ПЭТ/КТ. Последний метод показывает физико-химические характеристики ткани после введения радиоизотопного средства. Накопление изотопа в патологическом очаге указывает на тип образования, локализацию, область распространения. При ПЭТ сотрясение, энцефалопатия головного мозга не визуализируется, если отсутствуют кровоизлияния, отек.
Полипы гайморовых пазух на КТ-изображениях
Доброкачественные разрастания слизистой оболочки не представляют опасности для здоровья, если не имеют крупных размеров. Опасность полипов – закрытие просвета гайморовой пазухи с увеличением внутричерепного давления. Состояние опасно инсультом. Динамическая компьютерная томография проводится после первичного выявления полипа гайморовой пазухи для оценки характера роста. Отсутствие изменений не требует лечения. Если при повторном КТ-обследовании отмечается увеличение размеров, требуется консультация хирурга для решения вопроса об оперативном удалении образования.
Назначает, когда делать КТ шеи и головы, врач лучевой диагностики. Специалист обладает правом окончательного решения, даже если лечащий доктор имеет другое мнение.
Полипы локализуются не только в околоносовых пазухах, но и полости носа. Разрастания соединительной ткани обнаруживает компьютерная и магнитно-резонансная томография.
Компьютерная томография кист мозга
Причина образования кистозных полостей головного мозга неизвестна. Часто кисты обнаруживаются у новорожденных и никак не проявляются на протяжении жизни. 
Единичная киста головного мозга представляет большую опасность для здоровья. Полости подвергаются динамическому КТ исследованию через определенное время. Одиночные очаги являются воспалительными, злокачественными, паразитарными. За ними требуется наблюдение.
Клиническими симптомами полип и киста мозга не характеризуется. Нозологические формы становятся случайными находками после томографии с контрастным усилением. Инъекция йода в сосуд позволяет определить размеры образований.
Лучше визуализируется киста и полип мозга на МРТ. Компьютерное сканирование при нозологии является уточняющим методом.
После обнаружения кистозной полости назначается ряд обследований для уточнения причины:
- Анализ кала на яйца глистов;
- Определение холестерина;
- Диагностика состояния сердца;
- Проверка здоровья на инфекции.
Кисты верхнечелюстных пазух показывает рентгенография. Оценка изменений на протяжении времени осуществляется рентгеновским способом. Мультиспиральное КТ головы применяется только для обнаружения сопутствующей патологии.
Компьютерная диагностика энцефалопатии
Для диагностики мозговых болезней у детей рациональнее применять МРТ (при возможности сохранения неподвижного положения 15-30 минут). Диагноз энцефалопатии устанавливается после КТ и МР-сканирования. Определяют выбор индивидуальные особенности человека, поставленные диагностические задачи. Информативность способов при правильном подходе можно считать аналогичной.
Цена исследования, радиационное облучение, показания и противопоказания – определяющие факторы.
Ишемические и атрофические изменения четко не прослеживаются при компьютерном сканировании. Состояние обуславливает сопутствующие патологические процессы, на основе которых устанавливается диагноз:
- Диффузные изменения мозговой структуры;
- Расширение желудочков;
- Изменения субарахноидального пространаства;
- Утолщение субкортикального слоя;
- Патологические участки в сером и белом веществе;
- Наличие постишемических кист;
- Лакунарные инсульты (мозговые кровоизлияния).
Дисциркуляторная энцефалопатия сопровождается множественными сосудистыми расстройствами. На основе комплекса нарушений ученые пытаются создать КТ-маркеры, выявление которых позволяет с высокой степенью достоверности установить диагноз.
Важные КТ признаки энцефалопатии:
- Отложение холестерина внутри мозговых артерий. Чем обширнее поражение, тем вероятнее энцефалопатические расстройства;
- Наружная и внутренняя гидроцефалия – скопление жидкости, приводящее к увеличению внутричерепного давления;
- Изменения субкортикального слоя.
- Атрофические, ишемические очаги разной локализации.
Для подтверждения диагноза энцефалопатии сравниваются компьютерные и магнитно-резонансные признаки нозологии. На томограммах за участки атрофии можно принять кисты, неполные инфаркты.
Важный КТ критерий энцефалопатии – феномен лейкоареолизиса. Патология выявлена в 1987 году. После внедрения компьютерного сканирования в медицину обнаружение очагов ишемии размерами до 5 мм в белом веществе при отсутствии гиподенсных участков мозолистого тела, базальных ганглиев, зрительной лучистости вызывало дискуссии у врачей. После использования вентрикулометрии выявлялась гидроцефалия. Комплекс расстройств описывал цереброваскулярные и дисциркуляторные нарушения мозга. Повторное использование способа указывает на прогрессирование гидроцефалии.
Нативное и контрастное КТ мозга обнаруживает ишемию, дисциркуляторные расстройства при энцефалопатии. Для постановки диагноза нужно дополнить полученную информацию подтверждающими фактами:
- Жалобы на частые головные боли;
- Проявления сердечной и дыхательной недостаточности;
- Изменения вязкости, текучести крови;
- Повышение уровня холестерина (определяется липидограммой);
- Обнаружение специальных веществ – гомоцистеин, LE-клетки S-белок.
Комплексная диагностика помогает провести правильное лечение.
Компьютерная томография при опухолях мозга
Злокачественные новообразования сопровождаются многочисленными нарушениями. Нативное КТ опухоль головного мозга показывает на основе прямых и косвенных признаков. После выявления патологического очага проводится контрастное усиление для верификации метастазов, определения размеров очага. Усиление необходимо для оценки перифокальной паренхимы.
Прямые маркеры опухоли головного мозга:
- Понижение или повышение плотности мозгового вещества;
- Участки обызвествления внутри аномального очага;
- Разнородные зоны аномальной плотности.
Описанные маркеры свидетельствуют о наличии аномального очага. При небольших размерах образования диагностика основывается на косвенные проявления:
- Локальный отек мозга вокруг новообразования;
- Атипичное расположение сосудистого сплетения, срединных структур;
- Гидроцефалия;
- Закупорка путей движения спинномозговой жидкости;
- Расширение желудочков.

Выраженность косвенных признаков имеет разную степень. Морфология, расположение, степень отечности зависит от преобладания цереброваскулярного или дисциркуляторного компонента, ишемических, атрофических расстройств. Отложение солей кальция внутри участка повышенного, пониженного сигнала свидетельствует о длительном существовании образования. Описанные критерии характерны для сосудистых опухолей. Внутри новообразования плотность снижена, а вокруг – увеличена.
Показывает КТ опухоль головного мозга после контрастирования лучше. Увеличение гетерогенности после усиление – признак злокачественности. Зона характеризуется множественными участками сниженной и повышенной плотности, фрагментами некроза ткани.
После инъекции контраста КТ мозга при доброкачественных очагах не визуализирует гетерогенность. Низкая интенсивность доброкачественной опухоли после усиления сохраняется. Квалифицированный врач лучевой диагностики по результатам томографии может предварительно предложить вид опухоли головного мозга:
- Очаги сниженной плотности с четкими очертаниями характерны для астроцитомы;
- Глиомы зрительного нерва имеют повышенную плотность, которая усиливается после контрастирования;
- Менингиомы – округлые четки зоны средней плотности. Зона ограничивается от здоровой паренхимы, имеет участки известковых отложений;
- Сигнал от метастазов редко отличается от здоровой паренхимы без контрастирования. После усиления можно верифицировать от коры.
После введения контрастного вещества метастатические очаги четко отграничиваются. Периферическая часть отграничивается от паренхимы четким кольцом за счет отека, некроза, центральной кистой.
КТ или МРТ головного мозга – что показывает при сотрясении
После удара головы крупных кровоизлияний, гематом может не наблюдаться. Сотрясение головного мозга сопровождается рядом клинических симптомов, позволяющих назначить компьютерную томографию.
Критерии постановки диагноза:
- КТ-признаки повреждения костей черепа;
- Потеря сознания после травмы длительностью меньше 5 минут;
- Факт падения или удара по голове;
- Выявление на томограммах блокады прохождения спинномозговой жидкости, отклонения интенсивности сигнала серого и белого вещества.
Человеку после сотрясения мозга КТ назначается по показаниям. Наличие клинических симптомов ухудшения состояния определяется необходимость исследования. На начальной стадии внутри мозговой ткани возникают нарушения микроциркуляции, увеличивается внутричерепное давление. Нарастающее сотрясение мозга требует незамедлительной диагностики. Крупное кровоизлияние приведет к летальному исходу.
Верификацию ушиба лучше проводить с помощью МРТ. Нозология не сопровождается описанными комплексом нарушений. Обследование поможет выявить атрофию, ишемию, цереброваскулярные расстройства.
КТ-критерии отека мозга
Обильное скопление жидкостного компонента внутри мозговой паренхимы визуализируется на компьютерных томограммах. Обширный отек головного мозга при последующем послойном сканировании приводит к расширению желудочков, смещению срединных структур, компрессию основных элементов.
Незначительная отечность обуславливает энцефалопатию. Крупный отек мозга сопровождается рядом морфологических нарушений – цитотоксических, интерстициальных, вазогенных. Признаки отека мозга на КТ специфичны:
- Расширение желудочков;
- Гидроцефалия;
- Расширение передних рогов;
- Увеличение ликворных пространств;
- Изменение объема мозга;
- Деформация анатомических структур.
Изменение анатомии – важное проявление отека мозга, не наблюдаемое при энцефалопатии, сотрясении. Полипы – это дополнительное разрастание слизистой оболочки с включением соединительнотканных волокон. Внутри черепной коробки образования появляются редко.
Дополнительно после травмы может назначаться КТ легких и брюшной полости для исключения осложнений, вторичных заболеваний.
Классическая КТ анатомия головного мозга ориентирована на выявление патологии твердых тканей. Контрастное усиление, МРТ – дополнительные способы диагностики для изучения мягкотканых структур.
Поджелудочная железа представляет собой паренхиматозный орган длиной 15–16 см, расположенный ниже желудка, спереди от позвоночного столба и брюшного отдела аорты. В железе выделяют три отдела: головку, расположенную справа от средней линии и вплотную прилежащую к двенадцатиперстной кишке; хвост, находящийся слева и направляющийся к селезенке, и тело – часть железы между хвостом и головкой.
В поджелудочной железе выделяют две функциональные части: экзокринную и эндокринную. Наибольший объем занимает экзокринная часть, образованная клетками, продуцирующими панкреатический сок, содержащий пищеварительные ферменты. Сок выделяется в боковые протоки, открывающиеся в главный панкреатический проток, который, в свою очередь, открывается в просвет двенадцатиперстной кишки в области Фатерова сосочка, предварительно приняв в себя общий желчный проток.
К эндокринной части поджелудочной железы относятся небольшие скопления клеток, расположенные преимущественно в ее головке, т. н. островки Лангерганса. Эндокринные клетки поджелудочной железы продуцируют инсулин, глюкагон и соматостатин, попадающие в кровь и регулирующие обмен глюкозы и других сахаров.
Кисты, представляющие собой отграниченные скопления жидкости, могут формироваться в любом отделе железы. Истинные кисты не обусловлены воспалительным процессом и имеют выстилку, состоящую из клеток, продуцирующих жидкость. Часть этих кист имеет опухолевую природу, поэтому их обнаружение требует самого внимательного отношения со стороны хирургов и диагностов! Псевдокисты имеют воспалительную природу и не содержат специальной клеточной выстилки. В большинстве случаев их содержимым является панкреатический сок, т. к. кисты сообщаются с панкреатическими протоками. В некоторых случаях псевдокисты могут достигать нескольких сантиметров в размерах.
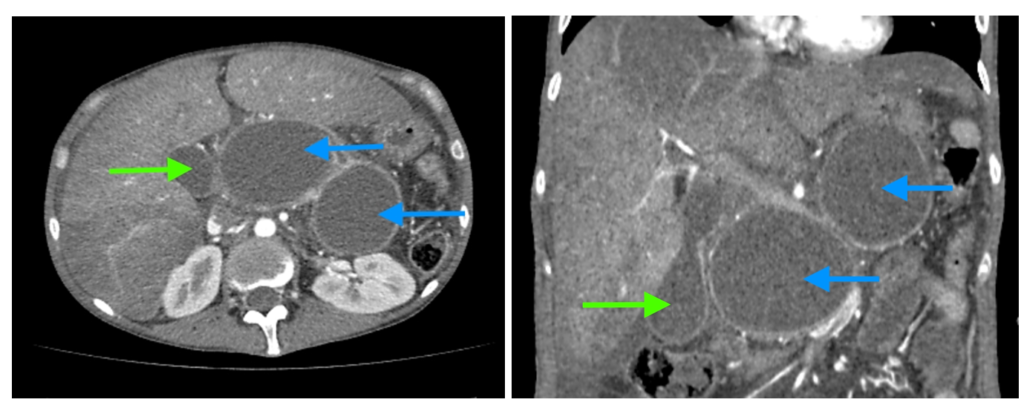
Как выглядят кисты поджелудочной железы? На компьютерных томограммах (КТ) у молодой женщины, злоупотребляющей алкоголем, с множественными эпизодами острого панкреатита в анамнезе, видны две большие псевдокисты (синие стрелки) головки, тела и хвоста поджелудочной железы, сдавливающие на окружающие ткани. Желчный пузырь (зеленая стрелка) увеличен из-за сдавления пузырного протока псевдокистой. Обратите также внимание на признаки алкогольного гепатита: увеличение печени и неравномерное накопление ею контраста, жидкость вблизи ее края.
Жидкостное содержимое кист может иметь различный характер. Так, псевдокисты содержат жидкость, богатую пищеварительными ферментами, например, амилазой. Муцинозные кисты содержат вязкую жидкость, содержащую большое количество белка, продуцируемую внутренней выстилкой кисты. Серозные кисты содержат менее вязкую жидкость и обычно не являются злокачественными.
Классификация кист поджелудочной железы:
Простая панкреатическая киста
Муцинозная цистаденома и цистаденокарцинома
Внутрипротоковая (интрадуктальная) папиллярная муцинозная опухоль ( IPMN )
Рак поджелудочной железы с кистозным компонентом
Кисты как проявления других заболевания: болезнь Гиппеля-Линдау, туберозный склероз, муковисцидоз
Клинические проявления кисты зависят от ее размера и расположения. Образования размером меньше двух сантиметров чаще всего протекают бессимптомно, в то время как кисты большего размера оказывают объемное воздействие на ближайшие структуры и приводят к появлению боли в животе и спине. В результате обструкции общего желчного протока кистой головки поджелудочной железы может возникнуть желтуха. При инфицировании кисты возникает лихорадка, озноб, признаки сепсиса. Редко кисты могут достигать огромных размеров, сдавливая двенадцатиперстную кишку или желудок, и приводя к возникновению непроходимости, проявляющейся болью в животе, рвотой. Кистозный рак может приводить к появлению боли вверху живота с иррадиацией в спину.
Серозная цистаденома: чаще всего является доброкачественной, возникает преимущественно у женщин среднего возраста, локализуется в теле или хвосте поджелудочной железы. Обычно имеет малые размеры и не приводит к появлению какой-либо симптоматики.
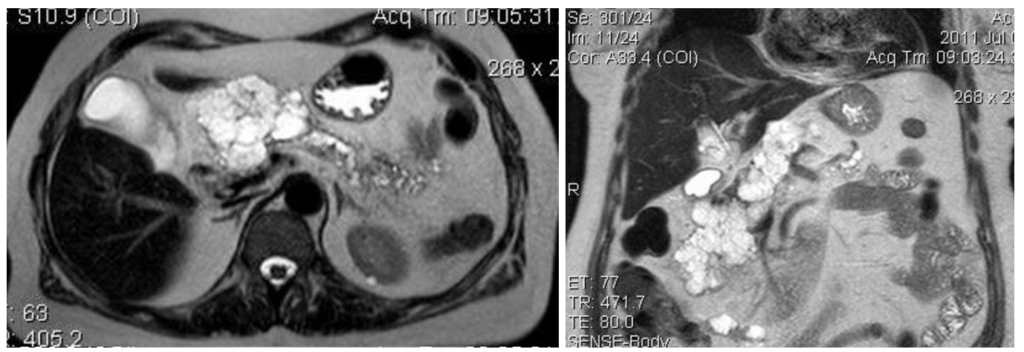
Муцинозная цистаденома: в 30% содержит рак, в остальных случаях рассматривается как предзлокачественное состояние. Так же, как и серозная цистаденома, чаще обнаруживается у женщин среднего возраста, имеет схожую локализацию.
Внутрипротоковая папиллярная муцинозная опухоль (ВПМО): кистозное образование, в котором часто обнаруживается рак, с высокой вероятностью озлокачествления. На момент установления диагноза в 45–65% случаев в ВПМО обнаруживается рак. Чаще всего ВПМО обнаруживаются у мужчин. Опухоль располагается в головке поджелудочной железы, вследствие чего чаще приводит к возникновению симптоматики, обусловленной обструкцией панкреатического и желчного протоков.
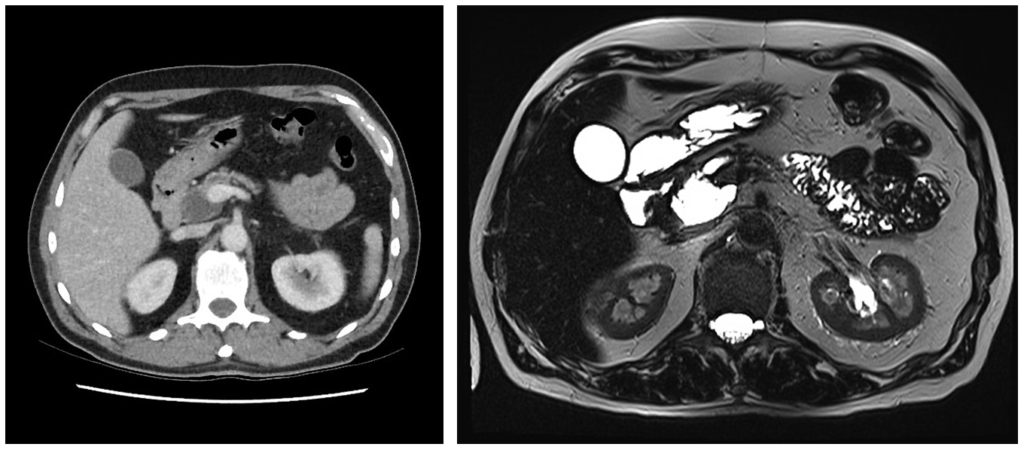
Солидная псевдопапиллярная опухоль: редкое новообразование поджелудочной железы, состоящее как из кистозного, так и солидного компонента, распространенное преимущественно среди молодых женщин с темной кожей, а также женщин азиатского происхождения. Может достигать больших размеров и озлокачествляться.
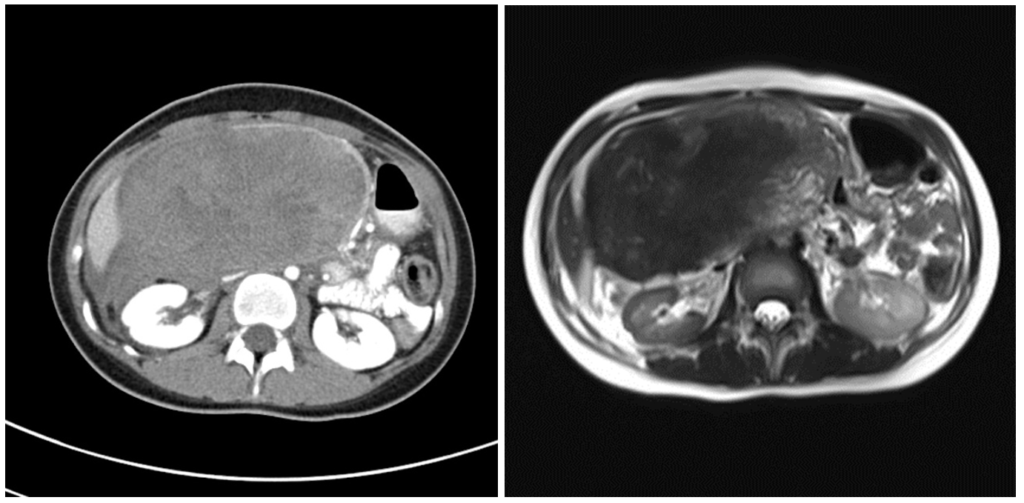
Псевдокисты являются следствием алкогольного, желчекаменного, травматического или постоперационного панкреатита. Содержимое псевдокисты представляет собой омертвевшую ткань железы, подвергшуюся разжижению, воспалительные клетки, а также пищеварительные ферменты в большом количестве, поскольку подавляющее число псевдокист сообщаются с панкреатическими протоками.
Основные методы диагностики кистозных образований — это УЗИ, КТ и МРТ. Поскольку большинство кист не приводит к появлению симптоматики, они часто являются случайной находкой при исследованиях, выполняемых по другому поводу.
КТ и МРТ брюшной полости позволяют наиболее точно обнаружить кистозное образование поджелудочной железы, а также охарактеризовать его структуру, обнаружив признаки, свидетельствующие об опухолевой природе и потенциальной злокачественности процесса. С помощью КТ и МРТ точно видны размеры образования, его границы и распространенность, вовлеченность сосудов, лимфатических узлов и окружающих органов.
Все большее распространение в дифференциальной диагностике вероятно доброкачественных, предраковых или злокачественных кист получает эндоскопическая ультрасонография. Во время процедуры гибкий эндоскоп с небольшим УЗ-датчиком проводится через рот, пищевод и желудок в двенадцатиперстнцю кишку, располагаясь в непосредственной близости к поджелудочной железе, печени и желчному пузырю. Под контролем эндоскопической ультрасонографии появляется возможность выполнить биопсию содержимого кисты с целью ее дальнейшего анализа на опухолевые клетки, амилазу, онкомаркеры. Высокий уровень ракового эмбрионального антигена и наличие клеток опухоли указывает на злокачественный характер кисты.
В большинстве случаев небольшие кисты не требуют никакого лечения, особенно если отсутствуют КТ- или МРТ-признаки их злокачественности. Подозрительные кисты подвергаются динамическому наблюдению с использованием УЗИ, КТ или МРТ; при увеличении размеров кисты и (или) изменении ее структуры выполняется аспирационная биопсия (под контролем ультрасонографии), а затем оперативное вмешательство. В настоящее время только операция позволяет добиться полного излечения. Оперативное лечение показано не только при злокачественных опухолях, но и в случае доброкачественных кист, обуславливающих выраженную симптоматику. Варианты оперативных вмешательств: резекция кисты, панкреатэктомия, панкреатодуоденэктомия (операция Уиппла), возможно, в сочетании с химиотерапией. Помните, что для проведения правильного лечения необходим точный диагноз, а поставить его помогает экспертная оценка результатов КТ и МРТ.
Исследования крови и биологических жидкостей имеют значение для выявления интоксикации при нагноившихся кистах, их прорыве в средостение, при злокачественных новообразованиях.
Выявление анемии, тромбоцитоза, лейкоцитоза, сдвига лейкоцитарной формулы влево поможет в интерпретации клинических и других инструментальных данных.
При диагностике новообразований из смещенной в средостение эндокринной ткани целесообразно определение некоторых показателей обмена веществ и гормонов.
Имеются сообщения о положительном значении определения паратгормона в содержимом кисты средостения при подозрении на развитие ее из тканей паращитовидной железы.
Лучевая диагностика.
Методы лучевой диагностики являются ведущими, как в выявлении опухолей и кист средостения, так и в определении их характеристики и уточнения диагноза. Флюорография сохраняет свою актуальность при обследовании больных с неопределенными общими симптомами и органоспецифической симптоматикой.
Ее обязательно надо проводить в 2-х проекциях для выявления небольших опухолей с ретростернальным и центральным расположением.
Рентгеноскопия (многопроекционная), рентгенография (в 2—3 проекциях), линейная томография позволяют в значительном числе случаев выявить новообразование в средостении, локализовать его.
В ряде случаев удается определить контуры, структуру, распространенность процесса, размеры, пульсацию стенок. По этим характеристикам нередко можно предположить вероятный диагноз.
Признаками наличия образования в средостении на прямой проекции являются сглаживания дуг, формируемых сердцем и сосудами по контурам средостения, а также дополнительные выпячивания по контуру средостения. На боковых рентгенограммах образования выявляются в виде дополнительных теней.
Контуры средостения чаще всего изменяются лишь при новообразованиях больших размеров. Рентгеноскопия и рентгенография в определенной степени позволяет уточнить взаимоотношения новообразования с окружающими органами.
Чрезвычайно важная информация может быть получена при контрастном исследовании пищевода. Его девиация, деформация, обструкция позволит судить о взаимосвязи, взаимоотношении новообразования и пищевода.
Компьютерная томография в настоящее время стала методом выбора в уточняющей диагностике новообразований средостения. Она показана при наличии на рентгенограммах признаков образований в средостении, при рентгенонегативных данных и наличии подозрения на новообразования по клиническим признакам.
Компьютерная томография позволяет оценить внутреннюю структуру образования, отношение к органам средостения.
Магнитно-резонансная томография позволяет уточнить кистозный характер новообразования, распространение его при локализации в реберно-позвоночной борозде, связи со спинно-мозговым каналом, прорастании грудной стенки.
Лучевым методам диагностики принадлежит важная роль в определении возможности злокачественного характера новообразований (табл. 1).

Таблица 1. Основные рентгенологические симптомы доброкачественных и злокачественных новообразований средостения (по Коновалову В.К.)
Ультрасонография позволяет выявить новообразования небольших размеров, дифференцировать солидные образования от полостных, кистозных, крупных сосудов, оценить состояние лимфатических узлов в отдельных зонах, васкуляризацию образований, их распространение на окружающие ткани. С помощью УЗИ можно осуществить прицельную биопсию.
Ангиография показана, при необходимости исключить инвазию или компрессию крупных сосудов, дифференцировать опухоли с аневризмами.
Применение вышеуказанных методов лучевой диагностики резко ограничили использование сложных инвазивных специальных рентгенологических методов. К ним относятся пневмомедиастинография, диагностический пневмоторакс, пневмоперитонеум.
Однако в ряде случаев при рентгенонегативных данных о новообразовании в средостении и при наличии миастенического синдрома пневмомедиастинография позволяет определить тимому. Очень редко пневмоперитонеум может быть применим при дифференциальной диагностике между образованием в кардиодиафрагмальном углу и патологией диафрагмы.
Радионуклидное исследование остается приоритетным при диагностике внутригрудного зоба и рака щитовидной железы (J131, J123, sestamibi — Tc99m, таллий — Тl201), лимфомы (галлий — Ega67), апудомы (октреопид —Jn111), аденомы и карциномы паращитовидной железы (sestamibi —Tc99m, Tl201).
Использование методов лучевой диагностики в определении новообразований средостения зависит от характера предполагаемого процесса.
Липома. Методы диагностики: РГ, КТ, МРТ. В 80% случаев локализуется в области сердечно-диафрагмальных углов. В виде песочных часов может располагаться двумя частями по обе стороны диафрагмы.
Участков кальцинации нет. Контуры ровные или слегка бугристые. При локализации в верхнем этаже форма приближается к шаровидной (рис. 2). Жир достоверно выявляется при КТ благодаря низким коэффициентам ослабления — от -70 до - 130 HU. При МРТ чистый жир имеет одинаково высокую интенсивность сигнала на Т1-и Т2-взвешенных томограммах.
Загрудинный, внутригрудной зоб, аденома щитовидной железы (рис. 2). Методы диагностики: РГ, УЗИ, КТ, МРТ, радионуклидные (сканирование, сцинтиграфия). Может обызвествляться капсула, в ряде случаев в толще образования находят глыбкообразные или кольцевидные известковые включения. Обычно при КТ структура зоба неоднородная из-за наличия кист и/или обызвествлений, плотность повышена; после внутривенного введения контраста плотность длительно повышена.

Рис.1. Рентгенограмма органов грудной полости при линоме средостечения (боковая проекция)

Рис. 2. КТ при аденоме нижнего полюса левой доли щитовидной железы с распространением вниз вдоль вертебрально-костальной щели до аорты с переходом на правую сторону под трахеей, верхней полой веной и далее вниз под непарной безымянной веной до уровня нижней легочной вены
Аденомы и гиперплазии паращитовидных желез. Методы диагностики: УЗИ, КТ, МРТ, сцинтиграфия. Эктопированные паращитовидные железы могут располагаться рядом с вилочковой (рис. 3) или щитовидной железами, а также в аортопульмональном окне. В большинстве случаев они значительно повышают свою плотность после внутривенного усиления.
Тимома. Методы диагностики: РГ, КТ. Чаще располагаются в середине верхнего этажа переднего средостения, асимметрично (рис. 4). Форма овоидная, грушевидная или слегка уплотненная. Контуры ровные, иногда крупноволнистые. Структура чаще однородная.
Злокачественная тимома. Методы диагностики: РГ, КТ. Контуры бугристые.
Кисты. Методы диагностики: РГ, УЗИ, КТ, МРТ, ПЭТ. Представляют собой тонкостенные однокамерные или многокамерные образования, емкость которых варьирует от нескольких миллилитров до 1—2 л (рис. 6). При КТ и МРТ кисты отображаются как одиночные образования с отчетливой капсулой, плотность которых соответствует жидкости.

Рис. 3. Эктопированная светлоклеточная аденома паращитовидной железы (рентгенограмма органов грудной полости в прямой проекции)

Рис. 4. Тимома средостения (рентгенограмма органов грудной полости в прямой проекции)
Дермоиды и тератомы. Методы диагностики: РГ, УЗИ, КТ, МРТ. В 70% случаев тератомы и дермоидные кисты занимают средний этаж переднего средостения (рис. 6), а в 30%— верхний этаж. В нижнем отделе располагаются очень редко, обычно при очень больших размерах.
Важным рентгенологическим признаком служит обнаружение в толще опухоли плотных включений— зубов, челюстей, фаланг, волос и т.п. Другой важный признак — краевое обызвествление в виде скорлупы, встречается в 15% случаев.
Контуры доброкачественных тератом ровные и четкие, злокачественных — бугристые и нечеткие. В дермоидных кистах, осложненных прорывом в бронх или пищевод, определяется скопление воздуха и уровень жидкости. При нагноении дермоидных кист выявляется значительная перифокальная инфильтрация.

Рис. 5. Киста вилочковой железы с распространением под верхнюю полую и непарную безымянную вены (компьютерная томограмма)

Рис. 6. Дермоидная киста средостения. Рентгенограмма органон грудной полости (прямая проекция)
Целомические кисты перикарда. Методы диагностики: РГ,УЗИ, КТ, МРТ. Типичные признаки — полуокруглая тень, примыкающая к сердцу, куполу диафрагмы и передней грудной стенке. Контуры четкие, редко волнистые.
На КТ виден плавный переход медиастинальной плевры с сердечно-сосудистой тени на кисту. Многокамерная киста имеет неправильную форму и полициклические контуры, что нехарактерно для целомических кист.
Бронхогенные и энтерогенные кисты. Методы диагностики: РГ, УЗИ, КТ, МРТ. Локализация вариабельная, но в подавляющем большинстве они располагаются в заднем средостении. Форма овоидная, длинный размер расположен вертикально. Редко встречаются грушевидные формы.
При бронхогенных кистах изредка встречается краевое обызвествление стенок, что не имеет места при энтерогенных кистах. Бронхогенные кисты при КТ визуализируются как овальной формы образования, имеющие однородную структуру, ровные и четкие контуры, широким основанием прилежащие к бронхам (рис. 7).

Рис. 7. Бронхогенная киста дополнительного бронха левого главного бронха: а - рентгенограмма органов грудном полости (прямая проекция); б - КТ
При прорыве кисты в бронхиальное дерево в ней выявляется уровень жидкости. КТ и МРТ-изображения энтерогенных кист идентичны бронхогенным кистам, но они прилежат к пищеводу, вызывая его сдавление и смещение. После внутривенного усиления при КТ плотность содержимого кист не изменяется.
Неврогенные опухоли. Методы диагностики: РГ, КТ, МРТ. В 90% случаев располагаются паравертебрально в области реберно-позвоночного угла (рис. 8). Форма округлая или овоидная. Нервно-сосудистая ножка может быть одиночной (при опухолях, исходящих из нервного ствола): если опухоль происходит из симпатических ганглиев, могут быть 2—3 и более ножек.

Рис. 8. Шваннома средостения (рентгенограмма органов грудной полости в прямой проекции)
Серома. Методы диагностики: РГ, УЗИ, КТ, МРТ. Накопление лимфы с образованием кисты. При кисте грудного лимфатического протока киста локализуется между аортой, пищеводом, трахеобронхиальным деревом и позвоночником (рис. 10).
Менингоцеле. Методы диагностики: РГ, КТ, МРТ. Располагаются в реберно-позвоночном углу, имеет четкие и ровные контуры.
Мезенхимальные опухоли. Методы диагностики: РГ, КТ, МРТ Клиника их может быть бессимптомной или сопровождается признаками сдавления окружающих органов и тканей, зависящих от локализации, размеров опухолей и ее инвазивной активности. Половина мезенхимальных опухолей злокачественные.
Рентгенологически затемнение отмечается большими размерами, исходит из средостения и смещается в плевральную полость. Контуры затемнения могут быть четкими, но это не свидетельствует о доброкачественности ее характера (рис. 11).

Рис. 9. Киста грудного лимфатического протока: а — рентгенограмма органов грудной полости (прямая проекция); б — КТ
Неходжкинские лимфомы. Методы диагностики: РГ, КТ, МРТ. Склонны к диссеминации. Их развитие зависит от типа опухоли. Медленно растущие опухоли (например, фолликулярная мелкоклеточная лимфома) трудно поддается лечению.
Агрессивные лимфомы (например, апластическая, диффузная крупноклеточная) более чувствительны к лечению и в 30—60% случаев могут быть излечены (Block M.I., 2000). Первичная медиастинальная В-клеточная лимфома — подвид диффузной крупноклеточной лимфомы при лечении гистологически характеризуется фиброзом (рис. 11).
Т-клеточной лимфоме свойственно неблагоприятное течение, она резко активизируется при беременности (рис. 12).

Рис. 10. Злокачественная мезенхимома средостения: рентгенограмма органов грудной полости в прямой (а) и боковой (б) проекциях
Лимфогранулематоз (Болезнь Ходжкина). Методы диагностики: РГ, КТ, МРТ. Чаще сначала появляется компактная группа увеличенных лимфатических узлов верхнего этажа средостения. В костях находят склеротические и литические изменения. Развиваются изменения в легких, которые могут быть крайне разнообразными — инфильтраты, грубые тяжистые тени, полоски.

Рис. 11. В-клеточная лимфома (рентгенограмма органов грудной полости в прямой проекции)

Рис. 12. Т-клеточная лимфома у беременной (срок 5 месяцев). Обширное поражение средостения, легкого, надключичных областей. Рентгенограмма органов грудной полости (прямая проекция)
Лимфосаркома. Методы диагностики: КТ, МРТ, ПЭТ. Контуры крупноволнистые, полициклические. При сдавлении крупных бронхов могут появляться ателектазы.
Читайте также:

