Кровотечение изо рта при раке легкого
Кровохарканье может быть довольно длительным. Оно не отражается на состоянии больного, но психологически угнетает. Кровотечение не только ухудшает состояние и все показатели функций организма, но может угрожать жизни.
Лёгочное кровотечение бывает разной интенсивности, специалисты по-разному оценивают его массивность, где-то массивным кровотечением считают суточную потерю стандартного медицинского лотка крови — 600 мл, где-то — более литра.
Виды легочного кровотечения
Отечественные специалисты с 1990 года пользуются классификацией лёгочного кровотечения по трём степеням:
- Первая, А, Б и В — последовательно от 50 до 500 мл суточной потери крови;
- Вторая, А и Б — от 30 мл до 500 мл уже за час;
- Третья степень, А и Б — одномоментно излитие до 100 мл крови или более.
Тактика при разной интенсивности кровопотери различается, и если кровохарканье у пациента не пугает онколога, хоть и вносит коррективы в терапию, то кровотечение из лёгкого требует срочной медицинской и реанимационной помощи.
Как возникает лёгочное кровотечение?
Принципиально кровохарканье возможно при любой серьёзной патологии лёгких и даже при банальном бронхите, при инфекциях и заболеваниях сердца. Но причиной кровотечения из сосудов лёгочных структур чаще всего становятся злокачественные опухоли бронхов. Далее следуют первичные опухоли самой ткани лёгкого и метастазы в лёгкие злокачественных опухолей любых органов. У каждого десятого больного раком лёгкого кровотечение — первый явный симптом болезни, но в среднем кровотечение разной интенсивности в процессе болезни настигает каждого пятого пациента.
Любое случившееся дома кровотечение — беда, лёгочное кровотечение — страшная трагедия, потому что для такого случая просто жизненно необходима срочная эвакуация в специализированное реанимационное отделение. Из доехавших до обычной больницы пациентов тоже выживают только единицы. И погибают они не столько от кровопотери, сколь от асфиксии — заполнения лёгочных альвеол стекающей по бронхам кровью, что нарушает газообмен, а без кислорода жизни нет.
Симптомы легочного кровотечения
Кровотечение может случиться в любое время и даже вовсе беспричинно на фоне полного покоя или умеренной нагрузки. Всё дальнейшее зависит от скорости кровопотери. Если и раньше уже отмечалось кровохарканье, то пациент пугается меньше, но когда кровь идёт горлом страшно всем.
Как правило, при серьёзном кровотечении начинается сильный и неукротимый кашель, к нему присоединяется прогрессирующая одышка, поскольку кровь затекает в альвеолы и отключает в них газообмен. Кровь может пениться, смешиваясь с воздухом. Часто возникает рвота проглоченной кровью, в отторгнутых массах кровь рыжая. Усиливается сердцебиение, пациент покрывается липким холодным потом, руки и ноги холодеют вследствие снижения периферического давления. Уходит кровь, теряются силы.
Диагностика
Для начала необходимо разобраться, действительно ли это лёгочное кровотечение. Установить, что кровит слизистая оболочка ротовой полости или верхних дыхательных путей, помогает ЛОР- осмотр. Далее дифференцируют желудочное и лёгочное кровотечение, при кровотечении из лёгких кровь частично проглатывается и часто бывает рвота, но никогда не бывает жидкого чёрного стула — мелены. Цвет крови не помогает диагностике, потому что кровь из лёгких может быть алой и тёмной, в зависимости от того что повреждено: бронхиальная артерия или веточка лёгочной артерии. Но кровь из лёгких щелочная, а желудочная имеет кислую реакцию рН, это очень быстрая и точная диагностика.
Рентгенологическое исследование органов грудной клетки помогает в половине случаев установить из какого именно лёгкого, правого или левого, поступает кровь, ещё в половине случаев не удаётся локализовать источник. Компьютерная томография с контрастированием тоже установит сторону поражения, а также даст полезную информацию о состоянии систем сосудов бронхиального и малого круга, и чаще рентгена устанавливает точное место, откуда поступает кровь.

Если КТ не смогла найти источник кровотечения, то выполняется бронхоскопия. На первом этапе бронхоскопию выполняют при угрозе жизни, она не столь диагностическое, сколь экстренное лечебное мероприятие. При небольшом кровотечении и при заведомо известном источнике, к примеру, при диагностированной единственной опухоли бронха, просто незаменима ангиография, которая точно укажет на сосуд.
Лечение лёгочного кровотечения
Поскольку половина пациентов к моменту развития лёгочного кровотечения уже прошла лечение первичного рака лёгкого и вступила в период его неуклонного прогрессирования, такие радикальные меры лечения кровотечения, как удаление части или всего лёгкого, у них невозможны. Разумеется, если лёгочное кровотечение выступает первым сигналом о наличии злокачественной опухоли лёгкого или бронха, необходимо решить вопрос о возможности радикальной операции, если другими консервативными способами не удаётся остановить кровь. Плановая операция имеет неоспоримые преимущества, срочное вмешательство имеет целью спасение жизни.
При небольшом кровотечении сначала прибегают к консервативной терапии, с назначением противокашлевых препаратов. При значительном кровотечении на первый план выходят методы интервенционной эндоскопии, но сначала больного вводят в наркозный сон и интубируют трахею. При бронхоскопии воздействуют на источник кровотечения, если таковой найден, а до того промывают бронхи холодными растворами, вводят кровоостанавливающие средства.
Повреждённый сосуд коагулируют или устанавливают в бронхе баллон или тампон на 1-2 суток. Возможна электрокоагуляция, лазерная фотокоагуляция и аргон-плазменная коагуляция повреждённого сосуда. При отсутствии информации о точном нахождении источника кровотечения выполняется эмболизация бронхиальных артерий. Специализированным отделениям доступен мультимодальный подход, когда выполняется коагуляция и эндопротезирование, а после остановки кровотечения на опухоль проводится фотодинамическая терапия и брахитерапия. Этот подход даёт самую высокую отдалённую выживаемость.
Современная медицинская наука предлагает выбор - дело за возможностями конкретного учреждения, в которое направлен пациент.
Кровь при кашле может появиться и из-за обычной ОРВИ, и из-за смертельно опасного заболевания.
Этот симптом — из тех, которые не стоит игнорировать.
Если, прикрыв рот рукой при кашле, вы обнаружили на ладони кровь, и тем более если такие эпизоды повторяются, консультация с врачом обязательна!
А в некоторых случаях медицинская помощь потребуется срочно.
Когда надо немедленно обратиться за помощью
Набирайте 103, 112 или обращайтесь в ближайшее отделение неотложной помощи, если Coughing up blood: MedlinePlus Medical Encyclopedia :
- кашель с кровью начался после падения или травмы грудной клетки;
- крови при кашле много — 2 и более чайных ложек;
- кроме мокроты, кровь появилась в стуле или моче;
- кровохарканье Coughing up blood Causes — Mayo Clinic (так называется процесс выделения крови с мокротой) сопровождается другими симптомами — болью в груди, сильным головокружением, лихорадкой, одышкой.
Такие признаки говорят о серьёзных нарушениях в верхних дыхательных путях, лёгких или сердечно‑сосудистой системе. Если немедленно не обратиться за помощью, можно умереть.
К счастью, кровохарканье сигнализирует об опасных состояниях далеко не всегда.
Сейчас читают 🔥
- Личный опыт: я живу в США во время пандемии
Откуда берётся кровь в мокроте
Вот несколько наиболее распространённых причин Coughing Up Blood Possible Causes | Cleveland Clinic , из‑за которых могут возникнуть сгустки крови при откашливании.
- Бронхит. Это самая популярная Coughing up blood причина кашля с кровью. И она же — одна из наиболее безопасных. Кровохарканье, вызванное бронхитом, не угрожает здоровью и быстро проходит по мере лечения основного заболевания.
- Слишком сильный и затянувшийся кашель, который раздражает горло. Напряжённые попытки прокашляться могут привести к разрыву мелких кровеносных сосудов в слизистой гортани. Это неприятно, но не опасно.
- Воспаления придаточных пазух носа. Гайморит, фронтит способны Кровь в мокроте спровоцировать небольшое кровотечение. Кровь стекает в носоглотку и может стать заметна при откашливании.
- Приём лекарств, разжижающих кровь. К ним относится в том числе популярный аспирин.
- Инородный предмет, попавший в дыхательные пути.
- Пневмония или другие лёгочные инфекции.
- Туберкулёз.
- Хроническая обструктивная болезнь лёгких. Это не одно конкретное заболевание, а обобщающий термин Что такое хроническая обструктивная болезнь легких (ХОБЛ)? . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
- Рак лёгких. Он, а также другие опухоли бронхолёгочной системы становятся причиной кровохаркания в 20% Кровь в мокроте случаев.
- Травмы лёгкого или бронхов.
- Тромбоэмболия лёгочных артерий. Так называют повреждение лёгочной ткани, которое происходит из‑за закупорки одной из артерий тромбом.
- Васкулит (воспаление стенок кровеносных сосудов) в лёгких.
- Тяжёлые болезни сердечно‑сосудистой системы. К ним относятся инфаркт миокарда, кардиомиопатии, пороки сердца. При проблемах с сердцем в лёгочных кровеносных сосудах резко повышается давление, что может вызвать разрыв сосудистых стенок.
Что делать, если у вас мокрота с кровью
Если кровь впервые появилась после приступа сильного кашля на фоне простуды, не переживайте. Скорее всего, речь идёт максимум о бронхите или гайморите. Однако навестить терапевта или лора всё-таки стоит: специалист поставит точный диагноз и пропишет необходимые лекарства. Заодно он предложит вам сделать рентген органов грудной клетки, чтобы наверняка убедиться в отсутствии причин для беспокойства.
Если же с простудой вы справились или её не было вовсе, а кровь в мокроте продолжает появляться, придётся пройти дополнительные исследования. Их назначит всё тот же терапевт или отоларинголог — после того, как расспросит вас о самочувствии, образе жизни, вредных привычках (например, курении).
Постарайтесь рассказывать о симптомах максимально подробно. Это важно для постановки предварительного диагноза. Например, если у вас, кроме кровохарканья, появилась одышка, специалист заподозрит сердечно‑сосудистые проблемы — ту же сердечную недостаточность или стеноз митрального клапана. Если вы отметили, что у вас в последнее время снизился вес, речь может идти о туберкулёзе или опухолях бронхолёгочной системы.
Чтобы подтвердить или опровергнуть тот или иной предварительный диагноз, врач даст вам направление на одно из исследований Coughing up blood :
- Компьютерную томографию (КТ) грудной клетки. В рамках этого анализа медик увидит, в каком состоянии находятся органы дыхательной системы и сердце.
- Бронхоскопию. Врач пропустит бронхоскоп (тонкую гибкую трубку с камерой на конце) через нос или рот в дыхательные пути, чтобы обнаружить кровоточащие участки.
- Клинический анализ крови. Прежде всего он нужен для определения количества белых и красных кровяных телец в вашей крови — они являются маркерами всевозможных воспалений. Кроме того, врача заинтересует уровень тромбоцитов — частиц, которые говорят о том, как быстро кровь сворачивается при повреждениях сосудов, то есть с какой скоростью образуются тромбы.
- Общий анализ мочи.
- Посев мокроты. Этот анализ позволяет обнаружить в мокроте инфекционные микроорганизмы.
- Лёгочную ангиографию. Это тест для оценки кровотока в лёгких.
- Пульсоксиметрию. Вам наденут на палец зонд, который измерит уровень кислорода в крови.
Как только медик определит наиболее вероятную причину кровохарканья, вам назначат лечение. Каким оно будет, зависит Coughing Up Blood Possible Causes | Cleveland Clinic от основного заболевания. Например, при пневмонии или туберкулёзе помогут антибиотики. Если кровотечение вызвано воспалением, вам пропишут препараты‑стероиды. Если речь об опухоли, могут потребоваться химиотерапия или хирургическое вмешательство.
Рак легких – онкологическое заболевание, которым страдают чаще всего курящие люди. Зачастую на первых стадиях рак развивается бессимптомно и человек даже не подозревает, что уже болен. Когда недомогание обретает постоянный характер, человек обращается к врачу, но уже слишком поздно. Не многие знают, как умирают от рака легких больные люди. Это настоящая трагедия не только для самого умирающего, но и для его родных и близких.
Болезнь не развивается по половому признаку, заболеть могут в равной степени, как мужчины, так и женщины.
- Основные симптомы терминальной стадии
- Как умирают больные на терминальной стадии рака?
- Причины смерти больных с 4 степенью рака легких
- Кровотечение
- Осложнения после химиотерапии
- Асфиксия
- Медикаментозная борьба с болью
- Питание и уход за больным
Основные симптомы терминальной стадии
Терминальная стадия рака является последним (четвертым) непоправимым этапом заболевания, когда опухолевые клетки неконтролируемо разрастаются и распределяются по всему организму. Смерть от рака легких на этом этапе наступает неминуемо.
В современной медицине нет эффективной терапии злокачественных опухолей легких. Если на ранних стадиях еще есть шанс на выздоровление, то на 3 и 4 стадии болезнь настолько стремительно прогрессирует, что остановить ее уже невозможно.
Существующие методы лечения способны лишь на небольшое время продлить жизнь больного и облегчить страдания. Рак легких 4 степени характеризуется определенными симптомами, появляющимися перед смертью:
![]()
Сонливость и быстрая утомляемость даже при небольших физических нагрузках. Это связано с замедлением обмена веществ на фоне обезвоживания организма. Больной часто и долго спит. Не стоит его тревожить.- Снижение аппетита. Происходит из-за того, что организм все меньше и меньше нуждается в энергии. Ему становится трудно переваривать тяжелую пищу, например мясо, поэтому больной отказывается его употреблять, требуя простую кашу. Перед смертью человек настолько слаб, что физически не может проглотить пищу. В таком случае больного нужно часто поить водой и увлажнять пересохшие губы. Насильно кормить нельзя.
- Слабость. Возникает из-за недостатка сил. Больной мало ест и соответственно получает мало энергии. Он неспособен на элементарные вещи – поднять голову, повернуться на бок. Близкие должны быть рядом и обеспечить ему комфорт.
- Апатия. Наступает с угасанием жизненных сил. Больной перестает интересоваться окружающими событиями, уходит в себя и замыкается – это естественно для умирающего человека. Постарайтесь просто быть рядом, разговаривайте с больным, держите за руку.
Дезориентация и галлюцинации. Возникают из-за нарушения работы органов и головного мозга в частности (кислородное голодание). У больного могут появиться провалы в памяти, речь стать бессвязной и бессмысленной.

Нужно запастись терпением, обращаться к нему спокойно и мягко, каждый раз называя свое имя.

Резкое изменение температуры тела. Холодеют кисти рук и стопы. Это происходит из-за нарушения циркуляции крови. В последние моменты жизни кровь отливает от периферии к жизненно важным органам. Ногти становятся синюшными. Больного нужно укрыть теплым одеялом.
Симптомы проявляются у каждого больного по-разному. Это зависит от индивидуальных особенностей организма и тяжести заболевания (локализации очагов). Состояние смертельно больного человека с каждым днем стабильно ухудшается.
Как умирают больные на терминальной стадии рака?
Невозможно определить, сколько проживет человек больной раком четвертой стадии. Можно только предполагать, опираясь на конкретные признаки. Процесс умирания при раке легких схож с умиранием от других болезней.
Человек уже осознают, что умирают и готов принять это. В последние дни своей жизни онкобольные, в основном, постоянно погружены в сон, но у некоторых наоборот может начаться психоз и длиться продолжительное время.
Смерть наступает постепенно и поэтапно:
- Предагония. Наблюдаются тяжелые нарушения центральной нервной системы, эмоциональная и физическая активность угнетены, артериальное давление резко снижается, кожные покровы бледнеют. Больной может находиться в таком состоянии длительное время, если будет оказываться специальная помощь.
![]()
Агония. Характеризуется остановкой кровообращения и дыхания на фоне нарушения баланса жизненных функций, когда ткани неодинаково насыщаются кислородом. Именно из-за этого и наступает смерть. Длится этот этап около 2–3 часов.- Клиническая смерть. Человек считается умершим, потому что происходит остановка всех функций организма, кроме процессов обмена в клетках. В других случаях больного можно реанимировать на протяжении 5–7 минут, но при раке 4 стадии этот этап необратим и клиническая смерть всегда переходит в биологическую.
- Биологическая смерть. Последний этап, характеризующийся полным завершением жизнедеятельности всего организма (тканей и головного мозга).
Процесс умирания индивидуален и проходит у каждого больного по-разному. В этот момент для умирающего нужно создать условия спокойного ухода из жизни. Важно помнить, что в последние моменты жизни родственники должны быть рядом и обеспечить неизлечимо больному человеку комфортные условия.
Причины смерти больных с 4 степенью рака легких
При раке легких быстро возникают метастазы, проникающие в кости, соседние органы и головной мозг.
- кровотечение;
- последствия химиотерапии;
- асфиксия (удушье).
Кровотечение в 30–60 % случаев является причиной смерти раковых больных. Все начинается с появления в мокроте крови, количество которой со временем увеличивается. Связано это с увеличением опухоли и появлением язв на слизистой бронхов. Может развиться абсцесс или пневмония. Повреждаются сосуды бронхов с последующими профузными кровотечениями, которые и приводят к смерти.
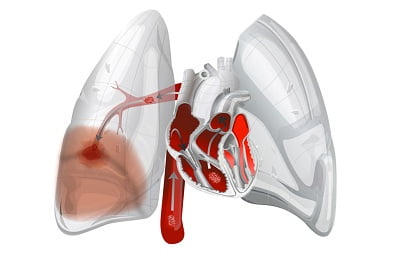
Наиболее опасными считают легочные кровотечения:
- Асфиктическое (легкие наполнены кровью) – реанимационные действия неэффективны, смерть может наступить в течение 5 минут;
- Волнообразное непрерывное – кровь вытекает в легкие.
Осложнения, вызванные раком легких (проникновение метастазов в другие органы), способны вызвать кровотечения в кишечнике, кровоизлияния в мозг из-за которых больной тоже может умереть.
Этот метод лечения используют для уничтожения и приостановления роста опухолевых клеток на начальных стадиях болезни и как дополнительное мероприятие (подготовка больного к хирургическому лечению).
Раковая опухоль с метастазами очень сильно понижает иммунитет. Препараты химиотерапии уничтожают клетки рака, но значительно снижают защитные функции ослабленного организма.
Поэтому сразу после терапии больной может почувствовать облегчение на какое-то время, но потом наступает резкое ухудшение состояния, упадок сил и прогрессирование болезни с летальным исходом.
Жидкость раковых инфильтратов постепенно накапливается в легких и вызывает удушье. Больной начинает задыхаться и умирает. Медицина пока не знает методов облегчения такого состояния больного. Мучения, на которые обречены больные раком легких 4 стадии, трудно описать, но, к сожалению, они все их испытывают.
Медикаментозная борьба с болью
От страданий онкобольных спасают болеутоляющие препараты, которых множество, но только врач может подобрать самый подходящий для конкретного пациента. Боли бывают разной интенсивности, поэтому задача врача – определить индивидуальную дозировку.
Обезболивающая терапия предполагает применение следящих медикаментов:
- сильные опиаты с высоким содержанием наркотических веществ (Морфий, Фентанил, Оксикодон, Метадон, Диаморфин, Бупренорфин, Гидроморфон);
![]()
слабые опиаты с низким содержанием наркотических веществ (Трамадол, Кодеин);- вспомогательные препараты:
- Дексаметазон, Преднизолон – для снятия отека;
- Топирамат, Габалентин – против судорог;
- Диклофенак, Ибупрофен, Аспирин – нестероидные противовоспалительные препараты;
- местные анестетики и антидепрессанты.
При острой боли можно принять безрецептурные обезболивающие препараты, которые продаются в аптеке. Обычно это оральные медикаменты с невысокой ценой. Если боль приобретает постоянный характер, врач может назначить Трамадол (рецептурный) в таблетках или уколах. Пациент должен вести журнал приема препарата по времени, описывать болевые ощущения. На основании этих данных врач скорректирует частоту приема и дозу препараты на сутки.
Когда применяемые лекарства перестанут помогать, онколог назначит сильнодействующие наркотические медикаменты, например Морфин или Оксикодон.
Они хорошо совмещаются с антидепрессантами. Для больных с нарушением глотательной функции или сильной тошнотой подойдут такие лекарственные формы, как ректальные суппозитории, капли под язык (одна доза составляет 2–3 капли), пластыри (наклеиваются раз в 2–3 дня), инъекции и капельницы.
Многие онкобольные боятся развития зависимости к болеутоляющим лекарствам, но это случается крайне редко. Если в ходе лечения состояние улучшилось, можно постепенно уменьшить дозу лекарственного средства. Обезболивающие препараты вызывают сонливость, если больного это не устраивает, врач может понизить дозировку до терпимого предела боли.
Питание и уход за больным
Чем сильнее прогрессирует болезнь, тем больше больной начинает зависеть от помощи окружающих. Он сам не может передвигаться, ходить в туалет, купаться, а со временем даже повернуться в постели.
Для передвижения пациентов в хосписах есть ходунки и инвалидные коляски, безнадежно больным рекомендовано общение с психологом, который морально подготовит их к наступающей смерти.

Если больной начал редко опорожнять кишечник (перерыв более трех дней), а стул стал твердым, ему назначают клизмы или слабительные препараты. Нарушения происходят и в мочевой системе. Зачастую требуется установление постоянного катетера. С угасанием жизненных сил угасает и аппетит больного. С каждым приемом пищи и воды порции становятся все меньше. Когда начинаются проблемы с глотанием, близким остается только увлажнять рот и губы.
Последние дни жизни человека больного раком 4 стадии должны пройти в спокойной атмосфере близких и друзей. С ним можно разговаривать, читать ему книги или включать умиротворяющую музыку. Но порой случается так, что больной больше не хочет жить и думает о суициде, несмотря на все старания и заботу родственников.
Единственное место, где легализована эвтаназия – это штат Орегон. За последние несколько веков медицинская этика подверглась ряду изменений. Если раньше считалось, что заниматься следует только больными, то сейчас немало внимания уделяется и умирающим.
Статистика смертности раковых больных неутешительна. Все осложняется тем, что на ранних стадиях рак может никак не проявляться, а при отсутствии специфического лечения в течение первого года около 90% больных умирает.
Выявить раковые клетки в легких, можно только сдав анализ мокроты, но зачастую изнуряющий ночной кашель (один из признаков рака легких) просто списывают на простудные заболевания. Поэтому все должны своевременно и регулярно проходить профилактическое медицинское обследование.

Предупреждающие знаки о начале ракового заболевания могут быть общими, а могут касаться только определенного органа или могут быть связаны с локализацией опухоли.
Большинство начальных симптомов рака не являются специфическими для него. По этой причине, болезнь может быть проигнорирована больным (и даже врачом), ссылаясь на другие возможные доброкачественные расстройства, или же не учитывает данные сигналы.
Как бы не было, при любых (даже не логических) признаках, рекомендуется обратиться к врачу за консультацией.
Только полное клиническое обследование пациента с лабораторными анализами, с радиографией и с эндоскопией может помочь правильнее поставить диагноз.
Общие симптомы онкологических болезней
Общие признаки рака могут быть очень разными от пациента к пациенту и могут сопровождать его долгое время без указания на рак (особенно в случае внутреннего органа).
Усиление или/и умножение сигналов должно подтолкнуть пациента на медицинскую консультацию.
Самыми вероятными первыми общими сигналами возникновения рака могут быть:
- небольшое повышение температуры, которая не подаётся на лекарственную терапию и не является результатом инфекции;
- заметная потеря веса тела;
- потеря аппетита (особенно к мясным продуктам питания);
- необычная усталость, которая со временем только усугубляется.

Важные признаки рака
Самыми важными симптомами онкологических расстройств считаются:
- кровотечение;
- боль;
- инфекция.
Любое кровотечение (незначительное или обильное) всегда должно быть сигналом тревоги для больного.
Оно может быть результатом повреждения кровеносных сосудов из-за опухоли или же результатом разрыва кровеносного сосуда внутри опухоли.
Кровохарканье и кровь из носа могут послужить сигналом таких онкологических расстройств:
- рак пищевода;
- рак носовых пазух;
- рак гортани;
- рак полости рта;
- рак легкого (присутствие крови в мокроте).
Присутствие крови в моче может быть сигналом таких онкологических болезней:
- рак предстательной железы (у мужчин);
- рак мочевого пузыря;
- рак почки.
Кровопотери у женщин вне менструации (месячных) или возникающие во время половых сношений, а также кровотечения, появляющиеся после менопаузы, могут указывать на такие раковые болезни:
- рак влагалища;
- рак матки.
Данный сигнал может быть первым симптомом рака кишечника.
Рвота с кровью может быть сигналом таких онкологических заболеваний:
Конечно же, боль тоже является важным сигналом раковых расстройств.
Как правило, она — постоянная, специфическая в конкретном месте и усиливается, вызывая у больного бессонницу. С течением времени её труднее и труднее устранить обычными болеутоляющими средствами.
Постоянная головная боль может быть единственным релевантным признаком рака головного мозга.
Боль в животе (постоянная или под видом колик) может указать на рак внутреннего органа (например, кишечника).
Повторные инфекции организма, которые очень трудно лечатся, даже используя антибиотикотерапию, могут быть признаком рака.
Обычно, раковые заболевания способствуют появлению бактериальных инфекций.
Это обусловлено тем, что опухоли вызывают такие изменение в организме:
- разрушение тканей;
- изъязвление слизистых оболочек таких частей тела:
- половых органов;
- ротовой полости;
- гортани.
- сужение внутренних органов (например, мочевыделительной системы или бронхов);
- ослабление иммунной системы.
На фоне данных изменений, повышается вероятность бактериальных инфекций.

В некоторых случаях, появление сгустка крови в вене (тромбофлебит) является первым признаком рака.
Тромбофлебиту нижних конечностей способствуют опухоли в области таза или живота.
Данное нарушение может повторяться, поражая различные (иногда необычные) области. Раковые клетки выделяют некоторые вещества, которые ведут к образованию сгустков крови в венах.
Характерные для органов симптомы рака
Предупреждающие сигналы рака для конкретного органа могут помочь быстрее выявить болезнь.
Главными признаками рака в данных областях являются:
- болезненная остановка еды в пищеводе, сопровождающаяся рвотой (в случае поражения пищевода);
- заметное изменение голоса с появлением хрипа (рак горла или ротовой полости);
- дискомфорт или боль во время жевания (боль отдаёт в уши).
Внезапные или постепенные затруднения в дыхании, вначале при физической нагрузке потом также и в состоянии покоя, часто указывают на рак легкого.
Курящим людям, при появлении или усугублении кашля, рекомендуется обращать особое внимание на лечение.
При раке головного мозга или мозговых оболочек пациент жалуется на такие признаки:
- постоянная головная боль;
- изменения поведения;
- проблемы со зрением;
- параличи;
- рвота утром при просыпании.
Увеличение одного или нескольких лимфатических узлов в подмышечной или в паховой области, а также в зоне шеи может быть признаком рака внутреннего органа или рак лимфатических узлов.
Рак предстательной железы или мочевыделительной системы у мужчин может сопровождаться такими симптомами:
- проблемы при мочеиспускании;
- задержка мочи.
Первыми симптомами рака пищеварительной системы являются:
- чувство тяжести в верхней части живота;
- прекращение кишечного транзита (запоры).
О раке прямой кишки могут говорить ректальные тенезмы (очень болезненные ощущения на уровне прямой кишки).
Быстро прогрессирующая желтуха может быть признаком рака печени или желчного тракта.
Видимые симптомы рака
Некоторые признаки онкологических расстройств могут быть замечены невооруженным глазом.
При появлении болезненного (или даже простого) узелка или другого ненормального образования на уровне кожи, мышц, яичек или молочной железы рекомендуется проконсультироваться с врачом по поводу его природы, особенно если он со временем увеличивается.
Выраженное изъявленное воспаление с неровными краями на уровне кожи, которое не заживает и расширяется, является важным сигналом рака кожи.
Если вы заметили изменения на уровне бородавки или родинки (изменение цвета, увеличение размеров или кровотечение), требуется немедленно проконсультироваться с врачом.
Читайте также:




