Колоноскопия при раке слепой кишки
Рак слепой кишки среди всех злокачественных новообразований толстого кишечника составляет очень небольшую долю в 8%.
Слепая кишка анатомически относится к ободочной части, вернее, к самому началу толстого кишечника, оттого онкологическая статистика не выделяет её злокачественное перерождение из общей группы колоректального рака (КРР). Видоизменённая часть слепой кишки — червеобразный отросток считается отдельной анатомической структурой с собственными злокачественными процессами, морфологически несхожими с новообразованиями кишечника.
- Причины формирования рака
- Разновидности рака слепой кишки
- Признаки заболевания
- Стадии рака и прогнозы
- Заболевания, с которыми путают рак слепой кишки
- Диагностика рака слепой кишки
- Методы лечения
Причины формирования рака
Реальное число заболевших этим видом карциномы можно только предполагать — примерно 2600 взрослых россиян ежегодно, преимущественно перешагнувших во вторую половину своей жизни. Считается, что представители обоих полов имеют одинаковую вероятность развития злокачественного процесса в слепой кишке, к примеру, раком прямой кишки и ануса чаще болеют мужчины.
Доказана значимая роль наследственности в формировании колоректального рака и слепая часть ободочной кишки не исключение, правда, наследственное заболевание встречается только у 5% из всех страдающих КРР. Пациенты с наследственными злокачественными процессами должны активно выявляться ещё в детстве, но как происходит в реальной жизни — тайна.
Толстокишечные карциномы считаются предотвратимыми, поскольку доступно своевременное выявление и лечение предраковых процессов, к которым относятся обладающие высокой потенцией к малигнизации ворсинчатые и аденоматозные полипы. Доказана прямая зависимость между вероятностью рака и размером полипа.
На частоте злокачественного процесса сказывается характер питания, точнее соотношение в диете клетчатки и белковых продуктов, поскольку именно клетчатка ускоряет продвижение каловых масс по толстому кишечнику и уменьшает длительность контакта слизистой с потенциальными канцерогенами белковых продуктов. Таким механизмом объясняют низкую заболеваемость питающихся растительной едой африканцев и жителей азиатских регионов.
Могут подвигнуть развитие злокачественного процесса длительное курение и малая физическая активность, избыточный вес и диабет, как по отдельности, так и в совокупности.
Разновидности рака слепой кишки
Самая частая злокачественная опухоль — аденокарцинома, которая в зависимости от степени агрессивности подразделяется на высокодифференцированную, умеренно и низкодифференцированную. Опухоли с высокой дифференцировкой протекают благоприятнее.
Самый агрессивный рак — недифференцированный, составляющие его клетки практически полностью утрачивают схожесть с нормальными и злобно ведут себя в организме.
Высоко злокачественными считаются нечасто встречающиеся муцинозная аденокарцинома и перстневидно-клеточный, ещё реже в этом отделе кишечника находят не менее агрессивные мелкоклеточный, плоскоклеточный и медуллярный рак.
Признаки заболевания
В начале развития все болезни толстой кишки похожи своими симптомами, поэтому диагностика базируется не на жалобах пациента, а на обследовании — оптимально эндоскопическом.

Близкое к брюшной стенке анатомическое расположение у 70% больных позволяет прощупать локальное уплотнение в животе.
Следующий по частоте встречаемости симптом — быстрое снижение веса почти у половины больных. Механизм негативного явления не удаётся объяснить, предполагается сочетанное влияние кишечного дискомфорта и нарушений аппетита. Как предполагают, возникающая при карциноме анорексия позволяет организму мобилизовать энергетические ресурсы для борьбы с болезнью, а кахексия — следствие повышения метаболизма в результате синтеза раковыми и нормальными клетками специфических белковых продуктов.
У каждого второго заболевание манифестирует функциональными нарушениями дефекации в виде запоров и поносов, нередко с болезненными позывами.
Каждый третий жалуется на частую тошноту, поскольку в кишечной слизистой расположены специальные рецепторы, связанные с рвотным центром головного мозга.
Очень характерно для слепокишечной карциномы редкое развитие кишечной непроходимости — всего 5%. Объяснения просты — предохраняет от фатального осложнения широкий просвет и отличная растяжимость этого отдела и мягкая консистенция кишечного содержимого. Первым симптомом болезни может выступать анемия, обусловленная кровоточивостью опухоли.
Все клинические признаки неспецифичны для рака слепой кишки и возможны при дюжине нераковых болезней.
Стадии рака и прогнозы
Стадирование рака слепой кишки аналогично злокачественным процессам других отделов толстого кишечника:
- 1 стадия — карцинома поразила только слизистую оболочку;
- 2 стадия — опухоль захватила всю толщину кишечной стенки, но не распространилась дальше кишки;
- 3 стадия — любой протяженности новообразование с метастатическими отсевами в лимфатических узлах;
- 4 стадия — метастазы в других органах при любом раковом поражении слепой кишки.
Прогноз определяется распространением злокачественного процесса на начало активного лечения и его морфологической принадлежностью, в первую очередь, степенью агрессивности, за которую отвечает дифференцировка клеток.
Однозначно худшие перспективы обеспечивает большое число пораженных метастазами лимфатических узлов и проникновение злокачественных клеток в глубокие слои кишечной стенки, а также выявление при микроскопическом исследовании удаленной части кишечника обсемененности раковыми клетками сосудов и каналов, в которых проходят сосудисто-нервные пучки — периневральная инвазия.
Прогноз при 1 стадии благоприятнее процесса, обнаруженного в 3 стадии, тем не менее, небольшого размера низкодифференцированные карциномы часто дают ранние метастазы в лимфоузлы и печень, но быстрее отвечают на химиотерапию, правда, клетки активно борются с цитостатиками, вырабатывая сложные механизмы устойчивости к лекарствам.
Прогноз очень индивидуален и, зачастую, онкологи не готовы рассчитать его для пациента даже опираясь на данные научной литературы, но в каждом клиническом случае при планировании лечения обязательно учитываются неблагоприятные гистологические признаки.
Заболевания, с которыми путают рак слепой кишки
Первым пунктом в дифференциальной диагностике ставят крупные полипы и локальные специфические поражение кишечной стенки при туберкулезе и сифилисе, а также редкие формы грибковой патологии — актиномикоз.
В кишечной стенке могут развиваться доброкачественные опухоли из жировой и мышечной ткани, порой достигающие внушительных размеров.
За первичный рак при эндоскопическом обследовании принимаются соединительнотканные капсулированные разрастания вокруг инородных тел — рыбных костей, семечек и прочего случайно проглоченного.
Со слепокишечной карциномой можно спутать опухолевые поражения аппендикса, длительно существующие воспалительные осложнения после удаления аппендицита.
При злокачественных процессах брюшной полости в конгломерат может вовлекаться толстая кишка, особенно при раке яичников и поджелудочной железы.
Во всех ситуациях поставить правильный диагноз может только исследование кусочка патологической ткани под микроскопом, лечение тоже базируется на результатах гистологии.
Диагностика рака слепой кишки
Ведущий метод диагностики — эндоскопическое обследование или колоноскопия и обязательно с биопсией найденной патологии.

При невозможности эндоскопии выполняется рентгенологическое обследование с заполнением кишечника бариевым контрастом — ирригоскопия, но лучше сделать КТ-колонографию.
Выявить метастазы и определиться с вовлечением в раковый конгломерат соседних органов помогает КТ или МРТ брюшной полости. Высокотехнологичная визуализация не всегда способна обнаружить метастатическое обсеменение брюшины, но канцероматоз не укроется от диагностической лапароскопии.
Для выбора оптимальной лекарственной терапии потребуется определиться с генетическими мутациями внутри раковых клеток и микросателлитной нестабильностью, что выполняется параллельно гистологическому исследованию кусочка опухоли, полученного при биопсии или операции.
Раковые маркеры РЕА и Са 19.9 в плазме крови в будущем помогут контролировать течение злокачественного процесса и оценивать результаты лечения. При первичном обследовании не высока вероятность их обнаружения, что не исключает их появление при прогрессировании болезни.
Для планирования хирургического вмешательства потребуется дополнительное обследование, выявляющие ограничения для проведения общей анестезии.
Методы лечения
Онкология постепенно отходит от операций с удалением больших массивов органов и тканей, потому что сохраняющие органы хирургические вмешательства дают такие же результаты, но последствия и отрицательное влияние на жизнь больного несоизмеримо меньше.
При раннем раке, когда опухоль не покинула пределов слизистой оболочки, предпочтительно эндоскопическое вмешательство с удалением поражения без рассечения всей кишечной стенки — это эндоскопическая резекция слизистой.
При 1-3 стадии выполняется либо резекция большого участка, либо удаление всей правой половины — правосторонняя гемиколэктомия, разумеется, убираются все пораженные метастазами лимфатические узлы. При 2-3 стадиях полгода проводится профилактическая химиотерапия, которую начинают не позже 4 недель после хирургии.
Если при 4 стадии опухоль и метастазы в печени или легких можно удалить, то сразу делают двухэтапную операцию. Хирургическое вмешательство дополняется полугодовой химиотерапией.
При неоперабельном процессе формируют обходной путь, для налаживания бесперебойной эвакуации кишечного содержимого во избежание непроходимости. Дальше пациент проходит длительную химиотерапию, если удаётся существенно уменьшить опухолевое поражение, повторно рассматривается возможность и целесообразность хирургического вмешательства.
При генетических мутациях в раковых клетках к химиотерапии добавляют таргетные лекарства. Лучевая терапия не входит в стандарт лечения, но в некоторых клинических ситуациях возможна и полезна.
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
Гистология по своему определению является наукой по изучению развития и строения тканей различных органов и систем человеческого организма.
Это эндоскопическое исследование, благодаря которому врачи имеют возможность изучить слизистую оболочку прямой и сигмовидной кишки.
"все включено" (с анализами, с седацией)
Характерные черты, свойственные геморрою, проявляются по-разному в зависимости от степени прогрессирования болезни.
Лечение колита, к сожалению, невозможно с помощью одних лишь только медикаментов.
Лечение любого типа анальных трещин, прежде всего, направлено на снятие спазма сфинктера и болевого синдрома.
"все включено" (госпитальный комплекс, седация, колоноскопия)
современное лечение всех проктологических заболеваний

Слепая кишка, находясь в правой подвздошной ямке, располагается сразу за тонким кишечником. По сути, это начальный участок толстого кишечника. На передней части слепой кишки находится сальник. Именно он и отделяет ее от стенки брюшной полости.
Тифлит
Особенности строения слепой кишки со стороны физиологии и анатомии делают ее уязвимой для возникновения различных заболеваний. Одним из таких недугов является развитие воспалительного процесса в тканях прямой кишки (тифлит). Симптомы, возникающие при тифлите, напоминают признаки аппендицита. Боли появляются в правой подвздошной области, они проявляют себя значительно сильнее после приема пищи. В то время как болевой синдром при аппендиците не связан с приемом пищи, у пациента с симптомами тифлита возникают такие симптомы:
• появляется тошнота, иногда даже рвота,
• нарушение стула (диарея). Чтобы поставить точный диагноз, и не принять тифлит за гинекологические заболевания или аппендицит, проводится колоноскопия слепой кишки.
Терапия предполагает применение консервативных методов. Как правило, больному назначается:
• прием антибактериальных препаратов, которые имеют широкий спектр действия,
• соблюдение постельного режима,
• щадящая диета. Рекомендации по организации питания и поведению пациента в период лечения дает лечащий врач.
Тифлит может осложняться воспалением тканей, которые окружают прямую кишку. В таких случаях требуется хирургическое лечение.
Как показывает практика, среди различных новообразований в слепой кишке, опухоли злокачественного характера диагностируются в 40% случаев. Отсутствие симптомов при развитии рака делает его особенно коварным и опасным для человека. Врачи считают, что хорошей профилактикой заболевания является колоноскопия слепой кишки и всего кишечника, которую должны проходить обязательно все люди старше 40 лет. Следует насторожиться, если при дефекации выходит кал с примесью крови. Если на это сразу не обратить внимания, возрастает риск развития анемии от постоянной потери крови. Появление крови в кале может отмечаться при геморроидальных трещинах и узлах, поэтому для уточнения диагноза требуется проведение тщательного обследования. Людям, у которых наблюдаются признаки анемии неясного генеза, необходимо проходить обследование для диагностики злокачественных опухолей. С развитием онкологии на более поздних стадиях наблюдается:
• появление болей в правой подвздошной области,
• стремительная потеря веса,
• распространение метастазов в печень проявляется появлением механической желтухи.
В настоящее время существует только один способ лечения рака слепой кишки. Для этого проводится хирургическая операция, при которой производится удаление злокачественного опухолевого образования вместе с пораженным участком кишечника. Преимущественно, при проведении операции не формируется противоестественный задний проход для выхода газа и кала. Наложение колостомы проводится в случае крайней необходимости, когда больного оперируют на поздней стадии заболевания и процедура сопровождается сильным кровотечением. Оперативное вмешательство предполагает не только удаление злокачественной опухоли, но и лимфатических узлов и мягких тканей, пораженных онкологическим процессом. Для снижения риска появления рецидива в послеоперационный период проводится лучевая или химиотерапия. При невозможности проведения операции лечение проводится с помощью химиотерапии, которая позволяет сохранить больному жизнь и улучшить ее качество.
- Анальная трещина
- Анальный зуд
- Болевые ощущения в прямой кишке и промежности
- Болезнь Крона
- Боль в заднем проходе
- Виртуальная колоноскопия
- Выделения из заднего прохода
- Где сделать колоноскопию?
- Геморроидэктомия
- Геморрой
- Заболевания толстой кишки
- Запор
- Как делают колоноскопию?
- Коагуляция (аппаратом WD-2)
- Кокцигодиния
- Колит
- Колоноскопия
- Колоноскопия. Питание
- Криптит
- Кровотечение из ануса
- Лазеротерапия
- Лигирование латексными кольцами аппаратом STORZ
- Медицина, колоноскопия
- Метеоризм
- Методы лечения геморроя
- Наружный геморрой
- Ощущение объемного образования
- Папиллит
- Парапроктит
- Перианальные кондиломы
- Подготовка к колоноскопии
- Полипы прямой кишки
- Проктит
- Радиоволновое удаление
- Рак анального канала
- Свищ прямой кишки
- Синдром раздраженного кишечника
- Склеротерапия
- Сфинктерит
- Учащение стула
- Эпителиальный копчиковый ход
современное лечение всех проктологических заболеваний
Старая цена 1 500 ₽ 1200 ₽ акция 20%
"все включено" (госпитальный комплекс, седация, колоноскопия)
Старая цена от 12 000 ₽ от 9 500 ₽ акция
Лечение любого типа анальных трещин
Старая цена от 20 000 ₽ от 15 000 ₽ акция
Лечение колита, к сожалению, невозможно с помощью одних лишь только медикаментов.
Старая цена от 15 000 ₽ от 10 000 ₽ акция
При лечении геморроя, в зависимости от стадии, применяется весь спектр лечебных средств
История развития колоноскопии
До недавнего времени исследование толстого кишечника осуществлялось с помощью жестких ректосигмоидоскопов. Данный метод диагностики позволял врачу осматривать кишку лишь на протяжении тридцати сантиметров.
Для исследования всего толстого кишечника применялась рентгенография. Однако данный метод не позволял в полной мере диагностировать такие заболевания как полипы и рак кишечника, вследствие этого для более тщательного исследования приходилось прибегать к оперативному вмешательству. Операция заключалась в том, что в стенке кишечника производили пять – шесть разрезов небольшой величины, что позволяло осмотреть все отделы исследуемого органа. Однако данный метод не нашел широкого применения из-за высокого риска развития у пациентов различных осложнений во время или после операции.
В 1970 году была произведена первая сигмоидокамера, которая позволяла обследовать прямую, а также сигмовидную кишку до перехода в нее нисходящей.
Для более обширного исследования толстого кишечника в 1963 году был предложен метод проведения сигмоидокамеры по специальному проводнику. Данный способ заключался в том, что пациент проглатывал поливинилхлоридную трубку, которая через определенное время доходила до прямой кишки. Проглоченная трубка в итоге служила проводником для камеры, однако слепое фотографирование толстого кишечника не приносило должных результатов, поэтому данный способ исследования вскоре был заменен на более современные методы диагностики.
В 1964 – 1965 году были созданы фиброколоноскопы с изгибающимся и управляемым концом, благодаря чему можно было эффективно исследовать толстый кишечник. А в 1966 году была создана новая модель колоноскопа, которая позволяла не только осматривать обследуемый орган, но и фиксировать изображение на фотографиях. Также данный аппарат во время проведения процедуры позволял брать кусочек ткани на гистологическое исследование.
Интересные факты
- Колоноскопия проводится врачом-проктологом или эндоскопистом.
- В течение колоноскопии производится фотосъемка исследуемых участков кишечника, а также видеозапись всей процедуры.
- Детям до 12 лет колоноскопия производится под общим наркозом.
- Известны случаи заражения вирусным гепатитом C при проведении колоноскопии.
- Для всех жителей Германии, чей возраст достиг сорока семи лет, проведение колоноскопии является обязательной процедурой, которую повторяют раз в год.
- В Америке каждый человек после сорока пяти лет раз в год в обязательном порядке проходит процедуру колоноскопии.
Что такое колоноскопия?
Колоноскопия производится при помощи тонкого, мягкого и гибкого фиброколоноскопа или оптического зонда. Гибкость прибора позволяет при исследовании безболезненно проходить все анатомические изгибы кишечника.
Колоноскоп длиннее, чем гастроскоп (100 см), его длина составляет примерно 160 сантиметров. Данный прибор оснащен миниатюрной видеокамерой, изображение передается на экран монитора в многократном увеличении, благодаря чему врач может детально рассмотреть кишечник пациента. Также колоноскоп обладает источником холодного света, что исключает ожог слизистой оболочки при обследовании кишечника.
С помощью колоноскопии можно произвести следующие манипуляции:
- извлечь инородное тело;
- удалить полип;
- удалить опухоль;
- остановить кишечное кровотечение;
- восстановить проходимость при стенозе (сужение) кишечника;
- сделать биопсию (взять кусочек ткани на гистологическое исследование).
Как правило, при проведении колоноскопии делается местная анестезия.
В качестве местной анестезии при колоноскопии могут использоваться следующие препараты:
- луан гель;
- катеджель (гель для урологических исследований);
- дикаиновая мазь;
- ксилокаин гель и другие.
Также в качестве обезболивания при обследовании применяется внутривенное введение обезболивающего и седативного лекарственных средств. А при желании пациента в качестве анестезии может быть произведен и общий наркоз, в данном случае больной будет спать на протяжении всей процедуры.
После обезболивания врач аккуратно вводит колоноскоп через анальное отверстие, после чего последовательно осматривает стенки кишечника. Для лучшей визуализации и более тщательного исследования производится расширение просвета кишечной трубки и разглаживание его складок. Это происходит за счет умеренной подачи газа в кишечник, при этом у пациента может появиться ощущение вздутия живота. По окончании исследования введенный газ удаляется врачом через специальный канал аппарата и ощущения вздутия проходят.
Так как кишечник имеет физиологические изгибы, угол которых составляет примерно девяносто градусов, врач и ассистирующая медсестра в течение исследования будут контролировать продвижение колоноскопа через брюшную стенку с помощью пальпации.
Процедура колоноскопии в среднем длиться от пятнадцати до тридцати минут.
После завершения исследования колоноскоп аккуратно извлекается из кишечника и отправляется на дезинфекцию в специальный аппарат.
Пациент, если ему была произведена местная анестезия или инъекция обезболивающего препарата, по окончании процедуры отправляется домой. В случае если колоноскопия была проведена под общей анестезией, больного после процедуры перевозят в палату, где он будет находиться до тех пор, пока не пройдет действие наркоза.
После обследования все полученные данные врач оформляет в протокол, после чего дает необходимые рекомендации и в обязательном порядке выписывает направление к необходимому специалисту для принятия решений о дальнейших лечебных мероприятиях.
Колоноскопия является достаточно безопасным методом исследования, который, однако, требует высокого уровня профессионализма от врача и тщательной подготовки пациента к проведению процедуры.
В исключительных случаях у пациента во время или после обследования могут возникнуть следующие осложнения:
- перфорация (прободение) стенки толстого кишечника (случается примерно в одном проценте случаев);
- больного может беспокоить незначительное вздутие живота, которое проходит через некоторое время;
- в кишечнике может развиться кровотечение (случается примерно в 0,1% случаев);
- наркоз может привести к остановке дыхания у пациента (случается примерно в 0,5% случаев);
- после удаления полипов могут наблюдаться такие симптомы как болезненные ощущения в области живота, а также незначительное повышение температуры (37 – 37,2 градуса) в течение двух – трех дней.
- слабость;
- снижение работоспособности;
- головокружение;
- боли в области живота;
- тошнота и рвота;
- диарея с прожилками крови;
- температура 38 градусов и выше.
Что выявляет колоноскопия в норме?
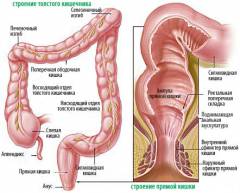
Во время проведения исследования при помощи крошечной эндоскопической камеры, встроенной в фиброколоноскоп, осматриваются внутренние стенки толстого кишечника.
Толстый кишечник представляет собой конечную часть желудочно-кишечной трубки длиной около двух метров. Здесь происходит всасывание воды (до 95%), аминокислот, витаминов, глюкозы и электролитов. В толстом кишечнике находится микробная флора и ее нормальная жизнедеятельность обеспечивает всему организму должный иммунитет. От слаженной работы толстого кишечника зависит состояние здоровья человека. А в случае изменения микробного состава в толстом кишечнике могут наблюдаться различные патологии.
Толстый кишечник состоит из следующих участков:
- слепая кишка;
- ободочная кишка;
- прямая кишка.
Прямая кишка является дистальным (конечным) отделом толстой кишки. Она расположена в полости малого таза, а ее длина составляет 16 – 18 сантиметров.
В прямой кишке выделяют следующие части:
- ампула прямой кишки (более широкая часть);
- анальный канал (более узкая часть);
- анальное отверстие.
С помощью колоноскопии оценивается состояние слизистой оболочки всего толстого кишечника.
Эндоскопические признаки неизмененной слизистой оболочки определяются с помощью следующих показателей:
- цвет слизистой оболочки;
- блеск слизистой оболочки;
- характер поверхности слизистой оболочки;
- сосудистый рисунок слизистой оболочки;
- наложения слизистой оболочки.
В норме цвет слизистой оболочки толстого кишечника имеет бледно-желтую или бледно-розовую окраску. Слизистая оболочка приобретает другой цвет вследствие каких-либо патологических нарушений (например, воспаление толстого кишечника, а также эрозии).
Блеск слизистой оболочки
При осмотре толстого кишечника с помощью колоноскопии большое значение имеет блеск слизистой. В нормальном состоянии слизистая оболочка очень хорошо отражает свет, из-за чего наблюдается ее блеск. Она становится матовой и плохо отражает свет в том случае, если наблюдается недостаточность слизи. Такое состояние слизистой оболочки указывает на наличие патологических нарушений в толстом кишечнике.
Характер поверхности слизистой оболочки
При исследовании толстого кишечника обращается внимание на поверхность слизистой оболочки, которая в норме должна быть гладкой и только слегка исчерченной. Наличие каких-либо новообразований (например, изъявления, бугорки или выпячивания) на стенках кишечника говорит о патологических изменениях.
Сосудистый рисунок слизистой оболочки
Во время проведения колоноскопии при помощи специального газа производят расширение трубки кишечника. При раздувании кишки в подслизистом слое из разветвлений мелких артерий должен образоваться определенный рисунок. Отсутствие или усиление сосудистого рисунка говорит о возможном патологическом растяжении или отеке подслизистой оболочки.
Наложения слизистой оболочки
Наложения вызваны скоплением слизи в толстом кишечнике и в норме они представляются светлыми комочками или озерцами. При патологии данные наложения уплотненные, с примесями фибрина, гноя или некротической массы.
Показания для колоноскопии
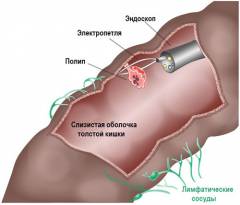
Желудочно-кишечный тракт представляет собой сложную систему органов, задачей которых является переваривание, усвоение и выделение продуктов питания. При постоянной нагрузке, нерегулярном режиме питания, частом приеме острой, жареной и некачественной пищи данная пищеварительная система повреждается. Окончательно разрушают организм сопутствующие заболевания, а также патогенные микроорганизмы.
Для выявления причин, спровоцировавших заболевания, в конечном отделе желудочно-кишечного тракта (толстый кишечник) проводится колоноскопия.
Также обследовать толстый кишечник рекомендуется всем лицам старше пятидесяти лет для раннего выявления злокачественных (рак) и доброкачественных опухолей толстого кишечника.
Подготовка к колоноскопии
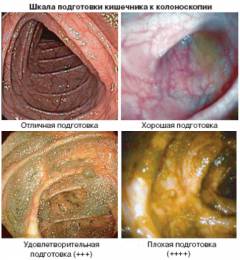
Перед проведением колоноскопии требуется специальная подготовка, именно она является залогом высокой достоверности результатов исследования.
Перед проведением колоноскопии следует соблюдать следующие рекомендации:
- прекратить прием противодиарейных, а также железосодержащих препаратов;
- увеличить потребление жидкости;
- соблюдать все рекомендации врача относительно подготовки.
В настоящее время подготовка к проведению колоноскопии осуществляется за счет приема внутрь специальных слабительных растворов. Однако если у пациента наблюдается склонность к запорам, то в этом случае может быть порекомендовано проведение комбинированной подготовки.
Для этого пациенту предварительно могут назначить:
- прием внутрь касторового масла или масла рицины.
- проведение клизмы.
Необходимое количество масла для приема устанавливается в зависимости от массы тела пациента. Если вес составляет, например, 70 – 80 кг, то назначается 60 – 70 грамм масла, которое необходимо принять на ночь. Если опорожнение с помощью масла прошло результативно, то процедуру рекомендуется провести повторно. Однако следует заметить, что данная подготовка может быть проведена пациентам, у которых отсутствуют противопоказания (например, наличие индивидуальной непереносимости компонентов масел).
Проведение клизмы
Если подготовка осуществляется с помощью слабительных препаратов, то проведение очистительных клизм, как правило, не требуется. Однако если пациент страдает тяжелыми запорами, то в этом случае может быть рекомендовано проведение очистительных клизм в качестве предварительной подготовки.
Чтобы поставить клизму в домашних условиях необходимо:
- Необходимо приобрести кружку Эсмарха;
- Набрать в кружку Эсмарха примерно один – полтора литра теплой воды (комнатной температуры), предварительно закрыв зажим, чтобы предотвратить вытекание воды из наконечника;
- После наполнения клизмы необходимо снять зажим и выпустить поток воды из наконечника, это производится с той целью, чтобы исключить попадание воздуха в кишечник;
- Человек ложится на левый бок (под бок рекомендуется подложить клеенку, а сверху нее полотенце), правую ногу следует выдвинуть вперед, согнув ее в колене на 90 градусов;
- Подготовленную кружку Эсмарха необходимо подвесить на один – полтора метра от уровня кушетки или дивана, на котором лежит человек;
- Затем наконечник необходимо смазать вазелином, чтобы предотвратить травмирование заднего прохода, после чего клизму следует ввести на глубину примерно семь сантиметров;
- Только после того как наконечник был введен в анальное отверстие следует аккуратно снять зажим с клизмы;
- После завершения процедуры наконечник необходимо аккуратно извлечь, медленно подняться и немного походить задержав жидкость в кишечнике примерно на пять – десять минут, для того чтобы очищение прошло наиболее эффективно.
Примечание: Следует заметить, что самостоятельное проведение клизм требует специальных навыков, поэтому к данному способу предварительной подготовки прибегают редко.
После двух суток предварительной подготовки с помощью приема масла внутрь или проведения клизм пациентам с выраженными в анамнезе запорами назначается основной метод подготовки к колоноскопии (слабительные препараты и диета).
За два – три дня до проведения колоноскопии следует придерживаться бесшлаковой диеты, целью которой является эффективное очищение кишечника. При этом из рациона рекомендуется исключить продукты питания, которые вызывают брожение, вздутие живота, а также увеличивают образование каловых масс.
Читайте также:

