Коагуляция сосудов или фототермолиз гемангиом

- Лечение сосудистых поражений
- КТР-лазер
- Склеротерапия
- Виды сосудистых поражений
- Гемангиомы
- Ангиодисплазии
- Телеангиэктазии
- Фото после лечения
Сосудистые звёздочки и другие поражения кожи являются косметической проблемой, которая не влияет на продолжительность жизни, но может влиять на ее качество. Нередко эти сосудистые поражения вызывают у человека неудовлетворенность своим внешним видом, а подчас даже приводят к тяжелым переживаниям, вплоть до депрессии.

Развитие медицинской лазерной техники позволило более эффективно и безопасно воздействовать на различные сосудистые поражения кожи. На сегодняшний день лазерная терапия стала в большинстве случаев безальтернативным методом лечения данной патологии. Наилучшие результаты лазерная коагуляция показала в лечении гемангиом, ангиодисплазий и телеангиэктазий различной локализации.
В нашей клинике используется КТР-лазер , который является представителем последнего поколения селективных сосудистых лазерных аппаратов. Принцип его действия основан на том, что в момент вспышки лазерного света происходит повреждение сосудистой стенки с последующим уменьшением просвета сосуда и его исчезновением. При этом окружающие ткани остаются неизменёнными. После проведения лечения не остается следов, рубцов, что очень важно, особенно при локализации поражений на лице. К числу прочих преимуществ перед другими методами лечения следует отнести отсутствие необходимости обезболивания, небольшую продолжительность процедур и высокую эффективность.

КТР-лазер — это лазерный аппарат на основе Nd:YAG-лазера с удвоенной частотой. Этот аппарат имеет длину волны лазерного света 532 нметра, импульс длительностью 2-50 мсекунд и диаметр пятна 1-7 мм. Для того, чтобы понять принципы действия лазерного излучения на сосуды, следует объяснить некоторые принципы фото- и термофизики.
В коже человека содержатся так называемые хромофоры — группы атомов, которые избирательно поглощают определенный спектр электромагнитного излучения. Основными хромофорами кожи являются гемоглобин, его производные и меланин. Пик поглощения гемоглобина — 577 нм — лежит в желто-зеленом диапазоне видимого света, в отличие от меланина, пик поглощения которого лежит в глубоком инфракрасном спектре. То есть, лучи желто-зеленого спектра будут поглощаться, большей частью, сосудами и значительно меньше — меланином.
Поглощенная световая энергия, преобразуясь в тепловую, вызывает повреждение сосудистой стенки, в результате чего происходит сужение, а затем и полная облитерация сосудов. В этом заключается теория селективного фототермолиза, предложенная Андерсоном (Anderson) и Перриш (Perrish) в 1983 году.

Первые попытки лечения сосудистых звёздочек методом склеротерапии предпринимались еще более ста лет назад, но результат лечения оставлял желать лучшего. Наиболее активно склеротерапия стала применяться с начала 60-х годов. Большую роль в этом сыграл Джордж Феган (G. Fegan).
Склеротерапия заключается во введении специального раствора (склерозанта) в просвет сосуда. После введения склерозанта необходимо создать компрессию на склерозируемые сосуды с помощью эластичных бинтов или специального компрессионного трикотажа.
Продолжительность непрерывной эластической компрессии зависит от диаметра склерозируемых сосудов, и может колебаться от 2 до 15 дней. Под воздействием склерозанта происходит денатурация белков сосудистой стенки и разрушение сосуда.
Неотъемлемой частью склеротерапии является компрессионный трикотаж, который, как правило, одевается сразу после выполнения процедур.
Виды сосудистых поражений кожи

Гемангиомы — это доброкачественные опухоли, представленные очаговым разрастанием эндотелиальных клеток (ангиобластов). Они встречаются у 2-12% новорожденных. Преобладают у девочек в соотношении 3-7:1. Вероятность появления гемангиомы у доношенных детей составляет 10-12% и повышается до 20% у недоношенных.
Гемангиомы проходят стадии роста и регрессии. Они могут отсутствовать при рождении или иметь небольшие размеры и часто остаются незамеченными врачами и родителями. Вскоре после рождения они проходят пролиферативную фазу, характеризующуюся быстрым ростом, которая продолжается несколько месяцев. Затем опухоли вступают в стадию стабилизации. В последующем часть гемангиом могут самостоятельно регрессировать и полностью исчезают к пяти, реже — к десяти годам.

Другая часть может оставаться и даже прогрессировать с возрастом, создавая значительные косметические дефекты. Кроме того, они могут приводить к таким осложнениям как кровотечение, изъязвление, вторичное инфицирование. А крупные капиллярные гемангиомы и смешанные гемангиомы могут приводить к депонированию тромбоцитов и тромбоцитопении с развитием синдрома Казабаха-Мерритт. Глубоко расположенные гемангиомы, особенно с локализацией на слизистых оболочках полностью не рассасываются.

Гемангиомы могут располагаться на любом участке тела, но чаще они встречаются на голове и шее (60%), на туловище (25%) или конечностях (15%). Внешний вид их также может варьировать в зависимости от уровня вовлечения дермы, глубины поражения, локализации, стадии эволюции.
Для лечения, в большинстве случаев, применяют коагуляцию КТР-лазером. Наиболее эффективным его применение наблюдалось у детей с капиллярной гемангиомой в возрасте до 1 года. При воздействии на опухоли в самом начале стадии роста, как правило, для полного исчезновения гемангиомы требуется 1 - 3 процедуры.
Ангиодисплазии относятся к порокам развития сосудов. Они состоят из диспластических сосудов, заполненных эндотелием. Ангиодисплазии встречаются у 0,3—1% новорожденных детей.

Сосудистые пороки развития классифицируются по размеру и типу сосудистых каналов и по характеристикам протекания в них крови или лимфы. Например капиллярные, венозные, лимфотические ангиодисплазии и т.д..
Капиллярные ангиодисплазии чаще всего локализуются на лице в зоне иннервации тройничного нерва. Кроме косметического дефекта они нередко осложняются кровотечениями. Располагаясь на слизистой оболочки рта, глотки и гортани могут затруднять прием пищи и дыхание. А локализация в параорбитальной области может приводить к нарушению зрения и слепоте.
Сосудистые пороки никогда самопроизвольно не исчезают, а нередко даже прогрессируют. Исключение составляет невус Унны, который располагается по задней поверхности шеи и, как правило, с годами исчезает. Наиболее часто встречаемая патология из этой группы — это капиллярная ангиодисплазия. В литературе ее часто называют пламенеющий невус или винное пятно. Она обнаруживается примерно у 0,3% новорожденных и выглядит как пятно красного или фиолетового цвета неправильной формы. С возрастом обычно появляются папулы или узлы, еще более уродующие больного. Размеры винного пятна иногда достигают, чуть ли не половины тела.
Для лечения капиллярных ангиодисплазий наиболее оптимальным методом является лазерная коагуляция КТР-лазером.


Термин телеангиэктазии впервые предложил г-н Фон Граф (Von Graf) в 1807 году, используя его для описания поверхностного сосуда кожи, видимого человеческим глазом. Как правило, это сосуды, диаметр которых составляет от 0,1 до нескольких миллиметров.
В основе появления телеангиэктазий, если они не являются следствием некоторых заболеваний, лежит наследственность. Однако следует заметить, что большое значение в этом процессе имеют некоторые внутренние и внешние факторы, такие, например, как нарушения оттока в венозной системе, солнечная радиация, гормональные факторы. Гормональное влияние в развитии телеангиэктазий хорошо известно. Особенно велико влияние эстрогенов. Установлено, что у трети женщин впервые расширение сосудов появляется во время беременности. Иногда часть из этих сосудов самостоятельно исчезает на 3-6 неделе после родов. Установлена также связь возникновения телеангиэктазий с приемом пероральных контрацептивов.
Телеангиэктазии происходят из поверхностных капиллярных петель. Они могут быть разного цвета: красного, синего, темно-фиолетового, а также отличаться по диаметру. Размер и цвет телеангиэктазии во многом определяется ее происхождением.
Так, красные тонкие телеангиэктазии, не выступающие над поверхностью кожи, и диаметр которых обычно не превышает 0,2 мм, как, правило, развиваются из капилляров и артериол.
Существует много классификаций телеангиэктазий. В клинической практике удобна классификация Редиш (Redisch) и Пельцер (Pelzer), которая разделяет их на 4 типа:
Простые или синусовые (линейные);




Звездчатые или паукообрзные;


Пятнообразные или пантиформные.


Для лечения телеангиэктазий используют различные методики, в зависимости от их локализации, типа, диаметра сосудов. Чаще приходится применять комбинированное лечение, включающее в себя лазерную коагуляцию КТР-лазером и склеротерапию.
В практике педиатров, дерматологов, косметологов и пластических хирургов встречаются больные с ярко выраженными сосудистыми заболеваниями кожи - "винные пятна". Они проявляются в виде сплошных пятен розовой, красной или фиолетовой окраски. Этими сосудистыми патологиями страдают от 1 до 3% населения.
Помимо риска развития осложнений, эти патологии являются постоянным источником психологического дискомфорта, особенно у детей и подростков. Отметим, что капиллярные гемангиомы в более, чем половине случаев могут исчезнуть самостоятельно. Однако, на месте бывшей гемангиомы остаются хорошо видимые следы. Вовремя проведенное адекватное лечение обеспечивает значительно лучшие косметические результаты.
На фотографиях представлены результаты лечения "винных пятен" и гемангиом лазером на парах меди "Яхрома-Мед". Как правило, после 3-5 сеансов лечения удается достигнуть существенного улучшения даже в серьезных случаях. Небольшие по площади дефекты можно вылечить за один-два сеанса. У взрослых пациентов большие по площади патологии бывают резистентны к лечению. В общем случае это серьезные патологии кожи, для лечения которых может требоваться несколько сеансов с интервалом 2 - 3 месяца между ними. Существенное преимущество Яхромы-Мед - возможность излечения патологии без образования шрамов или других осложнений. Это особенно важно, так как большинство "винных пятен" и гемангиом локализуются на лице и шее.
ДО 

ПОСЛЕ
ДО 

ПОСЛЕ
Телеангиэктазии – это “сосудистые сеточки” и “сосудистые звездочки”, видимые на коже человека невооруженным глазом. Диаметр нормальных кровеносных сосудов, находящихся в коже, - около 20 микрон. Расширенные сосуды, диаметром 100 микрон (0,1 мм) и больше, образуют телеангиэктазии. Термин телеангиэктазия произошел от трех латинских слов tel, angio, ectasia, обозначающих расширенный кончик сосуда. Большинство пациентов, обращающихся в косметологические клиники по поводу сосудистых патологий кожи – это пациенты с телеангиэктазиями лица (примерно 60 %). По разным оценкам у 30% взрослого светлокожего населения появляются телеангиэктазии. Причины могут быть разные – чрезмерное солнечное облучение кожи, обморожения, заболевания печени и др. Однако, основным фактором, видимо, является генетическая предрасположенность.Методы удаления телеангиэктазий можно разделить на две категории: селективные и неселективные. К неселективным методам относится популярная в прошлом электрокоагуляция. Электрод одинаково поражает и расширенный сосуд, и находящуюся рядом здоровую ткань. Вследствие этого на месте бывшего сосуда часто образуются рубцы, депигментация, гиперпигментация. Сейчас большинство врачей считают, что такие последствия коррекции косметических дефектов недопустимы.
Селективным методом удаления телеангиэктазий является селективная лазерная коагуляция, основанная на принципах селективного фототермолиза. Лазерный луч избирательно поглощается патологическим сосудом и нагревает его. Температура сосуда поднимается до 60 – 700С, стенки сосуда склеиваются, и сосуд необратимо повреждается. Окружающая ткань мало поглощает лазерное излучение, поэтому почти не нагревается и не повреждается. Таким образом, лазерное излучение избирательно разрушает патологические сосуды. Пациенты со сверхчувствительностью встречаются редко, в этих случаях используется локальное охлаждение тканей. После окончания процедуры пациенты никаких болевых ощущений не испытывают. После процедуры в течение 1 – 2 часов наблюдается небольшая эритема. Считается, что после лазера на парах меди остаются точечные корочки вдоль траекторий следования лазерного луча, которые исчезают в течение 3 – 7 дней. Практически, большая часть врачей подбирает такой режим, что корочки не образуются: Полное или почти полное исчезновение телеангиэктазий лица наблюдается у 90% пациентов. Без проблем лечатся расширенные сосуды щек. Наиболее сложно лечить телеангиэктазии, локализованные на крыльях носа. Здесь требуется особая осторожность. Согласно статистике 15% пациентов с телеангиэктазиями крыльев носа резистентны к лечению.
Исчезновение расширенных сосудов видно непосредственно во время лазерного лечения. Большинство патологических сосудов (но не все) уходят после первого сеанса лечения. Внешность пациента заметно улучшается Если пациент старается не подвергать себя провоцирующим факторам, то новые расширенные сосуды могут вообще не появиться.
Для успешного лечения крупных сосудов врачи должны располагать длинноимпульсными лазерыми , расширяющими диапазон воздействия лазерной энергии.
Эти две группы лазеров скорее дополняют, а не составляют альтернативу друг другу. В случае сосудов с диаметром, превышающим 1,5 мм, наиболее эффективным методом, остается склеротерапия.
Многопрофильная клиника "Центр Лазерной Медицины" г.Краснодар, ул.Северная, 600/1 Мы работаем с 08-00 до 20-00 Семь дней в неделю, 360 дней в году!
Записаться на консультативный прием к опытному врачу, узнать подробнее об услугах и ценах можно по телефону регистратуры: +7 (861) 254-00-77

- Описание метода
- Показания к использованию
- Противопоказания
- Как проходит сеанс
- Что происходит после процедуры
- Уход за кожей после операции
- Побочные эффекты
- Заключение
- Видео по теме
Многие пациенты сталкиваются с таким нежелательным проявлением, как образование сосудистых звездочек на коже. Наиболее часто страдают сосуды на лице и нижних конечностях. Это состояние не является лишь косметической проблемой, требует консультации специалиста и соответствующего лечения. Наиболее оптимальный вариант для борьбы с такими новообразованиями – электрическая или лазерная коагуляция сосудов. Метод подразумевает воздействие электротока или лазера лишь на поврежденные капилляры, при этом здоровые сосуды не затрагиваются. Что же такое коагуляция сосудов и в чем особенности метода, рассмотрим в статье.
Описание метода
Коагуляция сосудов в медицинской практике используется не так давно. Процедуру применяют для лечения купероза и некоторых других заболеваний. Существует лазерная и электрокоагуляция сосудов.
Прижигание дефекта на коже с помощью постоянного и переменного электрического тока с применением специального оборудования называют электрокоагуляцией сосудов. Этот способ применяется для удаления различных новообразований на коже лица и тела. Процедура имеет множество преимуществ. Среди них выделяют:
- кратковременность лечения;
- хорошую эффективность;
- доступность;
- универсальность (используется для удаления многих кожных дефектов);
- относительную безопасность;
- достижение желаемого результата за 1–2 сеанса.
Несмотря на большое количество положительных сторон, метод все же имеет и недостатки. К ним относят:
- способ требует местной анестезии, так как он довольно болезненный;
- эффективность лишь при дефектах небольшого размера;
- иногда после лечения формируются рубцы, требующие коррекции;
- после сеанса краснота и отек могут сохраняться до 10 суток.
Назначает процедуру лечащий врач или косметолог, учитывая показания у пациента. Процедура проводится в условиях амбулатории с помощью специального оборудования. Пребывания в больнице не требуется.
Лазерная коагуляция сосудов с каждым днем набирает все большую популярность. Техника заключается в воздействии лазерного излучения на пораженные сосуды. При этом используются волны разной длины и толщины. Лазерное лечение дает очень хороший результат, реже вызывает побочные эффекты, но требует несколько больше процедур, чем электрическая коагуляция сосудов.
Существует несколько видов процедуры:
- эндовазальная лазерная коагуляция – здесь воздействие лазера осуществляется внутривенно, вследствие чего стенки поврежденного сосуда склеиваются;
- эндоваскулярная – проводится так же, как и предыдущий вариант. Через кожу пациента специальная игла проникает в сосуд, лазер воздействует изнутри, склеивая его. Метод назначается пациентам для удаления сосудистых сеток с диаметром капилляров не более 3 мм;
- фотокоагуляция – сосудистые звездочки и другие дефекты устраняются без проникновения в сам сосуд.
Показания к использованию
Коагуляция сосудов применяется при многих сосудистых патологиях на лице, ногах и других частях тела. Отлично метод работает при лечении варикозного поражения вен нижних конечностей. Длительность сеанса составляет не более 30–40 минут. Уже через несколько часов человек может отправляться домой. Лечение лазером и электричеством не оставляет шрамов, гематом. После процедуры пациент крайне редко испытывает болевой синдром. На коже могут сохраняться лишь незначительное покраснение и отек, которые проходят в течение нескольких дней.
Показания к назначению процедуры:
- наличие варикозных узлов в области ног с нарушением функционирования венозных клапанов;
- трофические изменения вен на ногах;
- трофические нарушения в области нижних конечностей, не поддающиеся консервативной терапии;
- стойкое расширение мелких капилляров кожи (телеангиэктазии);
- доброкачественные опухоли на коже (гемангиомы);
- купероз;
- сосудистые звездочки и сетки на теле;
- родимые пятна, состоящие из капилляров.
При наличии показаний к коагуляции врач предлагает пациенту выбрать один из вариантов лечения. Это может быть лечение лазером или электрическим током. При нарушенной трофике ног лазерная коагуляция позволяет избежать перевязки конечностей пациента, методика считается малоинвазивной, не затрагивает здоровые ткани организма. Но в то же время такой вид терапии может справиться лишь с поражением сосудов не более 10 мм.
Противопоказания
Коагуляция сосудов хорошо переносится пациентами, но процедура имеет свои противопоказания. К ним относят:
- изменения на коже атеросклеротического характера;
- сужение артериального просвета вен;
- воспалительный процесс на коже различной этиологии;
- открытые раны на теле в области обработки;
- ишемическая болезнь сердца;
- тромбофлебит;
- склонность к образованию рубцов келоидного характера;
- вирус иммунодефицита человека;
- проведение косметических процедур менее чем за 2 недели до коагуляции;
- наличие у пациента эпилепсии и других психических расстройств;
- серьезные патологии сердца и сосудов.
При проведении коагуляции сосудов на щеках и крыльях носа врач должен учитывать такие противопоказания, как большое количество красных родинок, онкологические новообразования, свежий загар, недавнее проведение пилинга или чистки лица.
Как проходит сеанс
Специальной подготовки для проведения коагуляции сосудов не требуется. В назначенное время больному нужно явиться в клинику для выполнения лечения. Во время процедуры специалист использует специальный лазерный светодиод, который проникает в область пораженных вен через небольшой прокол. Механизм прижигания больного сосуда заключается в лазерном облучении крови, что влечет за собой образование паровых пузырьков, которые воздействуют на венозную стенку. Этот процесс и называется прижиганием сосудистых клапанов. Сосудистые оболочки словно склеиваются между собой, а ток крови направляется в соседние здоровые сосуды.
Что происходит после процедуры
В течение нескольких суток после выполнения процедуры в области обработанных участков может наблюдаться покраснение и незначительная отечность. С каждым днем эти явления будут менее заметны. Сухие корочки, появляющиеся после воздействия электричества или лазера, исчезают самостоятельно, сдирать их ни в коем случае нельзя. Корочка защищает ранки от попадания инфекции и пыли. Если самостоятельно удалить ее, в микроповреждение могут попасть бактерии, начнется воспалительный процесс.
Что касается внешнего вида кожи, то уже после первой процедуры состояние дермы значительно улучшается. Мелкие сосудистые звездочки исчезают, а более крупные сосуды становятся менее заметными.
Каждый пациент, прошедший через процедуру коагуляции сосудов, должен помнить, что при несоблюдении определенных профилактических мероприятий заболевание может вернуться. Для предупреждения этого явления следует проконсультироваться с лечащим врачом, четко выполнять его рекомендации.
Уход за кожей после операции
Чтобы не навредить коже после перенесения коагуляции, каждому больному рекомендуется придерживаться следующих профилактических мер:
- на 14 дней после операции отказаться от приема ультрафиолетовых ванн, исключить физическое напряжение, чтобы предотвратить сильное кровоснабжение обработанной области;
- исключить купание в открытых водоемах, посещение саун, бассейнов и других мест, где кожа контактирует с водой;
- регулярно обрабатывать дерму средством, содержащим пантенол;
- запрещено наносить косметику на область проведения коагуляции;
- в летнее время перед выходом на улицу дерму обязательно обработать солнцезащитным средством.
Эти рекомендации помогут предотвратить возможные осложнения, ускорить процесс заживления кожи, достичь оптимального варианта лечения.
Побочные эффекты
Как и многие другие техники, коагуляция сосудов иногда вызывает некоторые побочные эффекты. К ним относятся такие состояния:
- при прижигании сосудов глаза может развиться нарушение поля зрения;
- аллергическая реакция – появление на теле высыпаний и красных пятен. Иногда при индивидуальной непереносимости процедуры возникает дерматит;
- присоединение бактериальной инфекции, развитие воспалительного процесса. Это осложнение часто диагностируется у пациентов при неправильном уходе за кожей после процедуры;
- кровотечение – развивается при нарушении техники врачом. Чаще это случается при прижигании крупных сосудов.
Если операцию проводит квалифицированный врач и после сеанса больной придерживается всех рекомендаций специалиста, побочные эффекты возникают крайне редко.
Заключение
Коагуляция сосудов – это действенный и относительно безопасный вид лечения вен и капилляров, который позволяет эффективно справиться со многими дефектами сосудистой системы человека. Грамотное выполнение лечения с помощью профессионального оборудования позволяет решить проблему варикоза и других патологий всего за несколько сеансов без вреда для здоровья пациента.
Возрастающий интерес к использованию лазеров в дерматокосметологии вполне оправдан. Они незаменимы при разрешении целого ряда проблем из области эстетической медицины и хирургической косметологии. В настоящее время существует великое множество лазеров дл
Возрастающий интерес к использованию лазеров в дерматокосметологии вполне оправдан. Они незаменимы при разрешении целого ряда проблем из области эстетической медицины и хирургической косметологии. В настоящее время существует великое множество лазеров для лечения различных по своему характеру заболеваний и дефектов кожи. Эти аппараты отличаются выходными характеристиками, механизмами взаимодействия их излучения с тканями и в большинстве своем предназначены для решения весьма узких и конкретных задач.
В настоящее время патология сосудов кожи является одной из основных причин обращения пациента к дерматокосметологу. Этой патологией страдает около 30 % населения, причем у 3 % из них эти сосудистые изменения имеются с рождения, поэтому очень важно выбрать оптимальный способ лечения подобных образований.
В 1981 г. Anderson и Parrish предложили концепцию селективного фототермолиза — о возможности избирательного воздействия лазерного света на хромофоры кожи. За прошедшие годы эта концепция многократно подтвердилась, и в настоящее время она служит теоретическим обоснованием лечения сосудистых и пигментных дефектов кожи.
Результат воздействия света на биологическую ткань определяют три фактора: длина волны света, длительность воздействия и плотность поглощенной энергии.
Длина волны. Главными хромофорами кожи являются меланин — пигмент эпидермиса — и гемоглобин — красный пигмент крови. Коллаген не влияет на выбор лазера для лечения сосудистых дефектов кожи, так как поглощает волны различной длины примерно одинаково. Меланин и оксигемоглобин представляют собой важнейшие компоненты при выборе волновой характеристики излучения. Каковы оптимальные длины волн для воздействия на эти хромофоры?
Из рисунка 1, на котором представлены адсорбционные спектры хромофоров кожи, видно, что хромофоры кожи — меланин и оксигемоглобин — поглощают волны различной длины видимого спектра с различной интенсивностью. Меланин поглощает целый диапазон длин волн, однако в сине-зеленом спектре поглощение более интенсивное (график построен в логарифмическом масштабе). Гемоглобин имеет кривую поглощения с локальным максимумом около 578 нм. Именно эта длина волны оказалась оптимальной для селективного воздействия на гемоглобин, так как поглощение меланина здесь меньше, а глубина проникновения света в ткань больше, чем в сине-зеленом спектре. Далее в красном спектре гемоглобин в меньшей степени поглощает свет, поэтому волны красной и инфракрасной длины менее эффективны для лечения сосудистых заболеваний кожи. Таким образом, для селективной коагуляции сосудистых дефектов кожи предпочтительно выбрать желтые длины волн вблизи максимума поглощения гемоглобина.
Длительность воздействия. Воздействие должно быть весьма непродолжительным, чтобы энергия, сообщенная световым импульсом кровеносному сосуду, пошла на его нагрев, не успев передаться окружающим тканям. А чтобы поднять температуру сосуда на несколько десятков градусов, источник света должен обеспечивать высокую плотность энергии.
Сосудистые патологии кожи вполне успешно устраняются лазерами уже более трех десятков лет. Наиболее эффективными, как с точки зрения теории селективного фототермолиза, так и на практике, оказались импульсные лазеры желтого света — лазер на красителях с ламповой накачкой (Flashlamp Pulsed Dye Laser — FPDL) и лазер на парах меди (Copper Vapor Laser — CVL). Иногда для лечения сосудистых патологий кожи применяется неодимовый лазер на гранате (Nd:YAG), с нелинейным кристаллом титанил фосфата калия (КТР) лазер, для удаления сосудов ног — Nd:YAG, александритовый и диодные лазеры с разными длинами волн. В последнее время нашли применение в этой области импульсные источники света. Все эти аппараты отличаются выходными характеристиками, а также особенностями воздействия на живую ткань.
Импульсные лазеры, излучающие желтый свет. Использование именно этих лазеров с точки зрения теории селективного фототермолиза является оптимальным для лечения сосудистых патологий кожи [3].
В лазере на красителях с ламповой накачкой (например, модели ScleroPlus и Vbeam фирмы Candela) с длиной волны 585 нм используется мощная импульсная дуговая лампа (лампа-вспышка), возбуждающая жидкий краситель, протекающий через стеклянную кювету, размещенную в резонаторе. Лазер на красителе нуждается в водяном охлаждении. Кроме того, краситель является органическим, токсичным веществом, а растворитель огнеопасен, что повышает требования безопасности при эксплуатации прибора. Требуется регулярная замена красителя, и, следовательно, эксплуатация лазера обходится довольно дорого.
Авторы большинства статей, опубликованных в международных журналах, признают, что этот тип лазера является одним из наиболее эффективных и безопасных для лечения самого широкого спектра сосудистой и другой патологии кожи.
Лазер на парах бромида меди (модели Yellow Star, Pro Yellow, Dual Yellow) также генерирует две длины волны — 511 и 578 нм, как и лазер на парах меди, так как активную среду составляют атомы меди. Но для получения атомов меди используется диссоциация паров бромида меди в электрическом разряде. Это позволяет снизить рабочую температуру разрядного канала до 500°. Однако сложные плазмохимические процессы в активной среде таких лазеров заметно снижают срок службы лазерной трубки по сравнению с лазерами на парах чистой меди.
Другие лазерные системы и источники света. В лазере KTP (модель VersaPulse V), с длиной волны 532 нм, используется удвоение частоты Nd:YAG лазера. Для удаления сосудистых дефектов кожи применяются только системы с импульсом 2–50 мс. KTP-лазер содержит сложную оптическую часть и требует серьезного технического обслуживания как лазера накачки, так и кристалла, служащего для удвоения частоты. Кроме того, как видно на рисунке 1, длина волны 532 нм не является оптимальной для селективной коагуляции сосудов. Желтый свет с длиной волны 577–578 нм более предпочтителен и безопасен для лечения сосудистых заболеваний, чем зеленое излучение 532 нм. Это происходит из-за того, что коэффициент поглощения гемоглобином и оксигемоглобином и глубина проникновения в ткань желтого излучения существенно выше, чем зеленого, несмотря на меньшую длину волны последнего. При переходе от зеленого спектра излучения к желтому коэффициент поглощения меланином излучения снижается. Таким образом, эффект от лечения менее выражен, а риск возникновения рубцов выше при длине волны 532 нм (зеленое излучение), что обусловлено низким уровнем коэффициента поглощения гемоглобином и оксигемоглобином и высоким уровнем коэффициента поглощения излучения меланином при данной длине волны (532 нм) по сравнению с аналогичными показателями при длине волны 578 нм.
Nd:YAG, александритовый и диодные лазеры излучают волны разной длины (1064, 755 и 810 нм соответственно) и находят применение при удалении более глубоко залегающих патологических сосудов — здесь используется свойство излучения этих лазеров более глубоко проникать в биологическую ткань. Но излучение этих лазеров не может селективно воздействовать на кровеносные сосуды, так как в диапазоне 700–1100 нм коэффициент поглощения гемоглобина в среднем в 100 раз меньше, чем на желтой длине волны (рис. 1), поэтому можно ожидать появления различных побочных эффектов, включая шрамы. Эти лазеры нежелательно применять для удаления сосудов на лице.
В импульсных источниках света IPL, или импульсных лампах (например, Photoderm, Quantum SR), используется импульсная лампа большой мощности, из спектра которой узкополосным фильтром выделяется нужная спектральная область, обычно 515–1200 нм.
На сегодняшний день это наиболее широко рекламируемые аппараты на рынке дерматологического и косметологического оборудования. Однако их использование вызывает споры среди специалистов. Недостатки этих аппаратов, причем в большинстве случаев непреодолимые, часто преподносятся как достоинства. Реклама утверждает, что прибор — импульсная лампа излучает и воздействует на организм волнами различной длины. Это действительно так, однако при этом умалчивается о том, что, в отличие от лазеров, все эти волны излучаются одновременно, и сделать с этим ничего нельзя. Поставляемые в комплекте фильтры способны убрать только часть излучаемого спектра, все остальные длины волн в диапазоне, например, 550–1100 нм (в зависимости от используемого фильтра) излучаются одновременно (рис. 1). Воздействие на ткани оказывается неселективным, волны в зависимости от длины поглощаются различными хромофорами. Кроме того, глубина проникновения этих длин волн варьирует от долей миллиметра до сантиметров, что представляет серьезную опасность при лечении кожи лица, особенно в периорбитальной области. Даже при наличии защитных очков существует опасность повреждения глаз пациента глубоко проникающими волнами при работе в периорбитальной области.
Если при сосудистой патологии для достижения лечебного эффекта лазера на красителе (FPDL) или лазера на парах меди плотность энергии устанавливается в диапазоне 6–8 Дж/см 2 , то рекомендуемая плотность энергии импульсной лампы составляет около 50 Дж/см 2 , т. е. почти в 10 раз выше(!), большая часть этой энергии идет на неконтролируемое нагревание тканей пациента.
Если бы мы смогли вырезать фильтрами узкую полосу спектра излучения вблизи максимума поглощения гемоглобина, что было бы наилучшим решением проблемы с точки зрения теории селективного фототермолиза, то на диапазон от 575 до 585 нм пришелся бы 1 Дж/см 2 (из 50 Дж/см 2 ), т. е. только эта энергия приходится на желтый диапазон спектра, который является наилучшим для селективной коагуляции сосудов. Остальные длины волн, присутствующие в излучении импульсной лампы, производят неконтролируемый и непредсказуемый нагрев тканей пациента. Этим объясняются высокий риск рубцевания и развития гипопигментаций после воздействия импульсной лампы, высокий уровень резистентности при лечении сосудистых патологий, необходимость большого количества сеансов (до 20) лечения.
Второй серьезный недостаток IPL состоит в невозможности сфокусировать излучение определенной мощности в достаточно маленькое пятно — типичный размер светового пятна IPL — 8 мм х 35 мм. Это ограничение IPL следует из некогерентной природы излучения импульсной лампы, фокусировка излучения в маленькое пятно возможна только для лазеров; для сравнения: размер светового пятна импульсного лазера на красителе может быть 2–3 мм, а лазера на парах меди — 0,6–1 мм в диаметре. Поэтому импульсная лампа не подходит для лечения мелких сосудистых дефектов кожи в области носа, носогубного треугольника, в уголках глаз и т. д. Кроме того, болевой эффект при воздействии импульсной лампы сильнее, чем после лазера, а побочные эффекты в виде отека и эритемы более выражены и держатся дольше, несмотря на принимаемые меры.
Таким образом, область применения импульсных ламп в лечении сосудистых патологий кожи ограничена неселективностью их воздействия и высоким риском развития побочных эффектов, включая образование шрамов.
Основные характеристики аппаратов и названия фирм производителей перечисленных лазерных и широкополосных источников света представлены в таблице.
В Лазерном центре кафедры дерматовенерологии ГМА им. И. И. Мечникова (Санкт-Петербург) за последние 10 лет накоплен опыт терапии самых разнообразных заболеваний и дефектов кожи посредством различных лазерных аппаратов, позволяющий проводить сравнительную оценку эффективности применения каждого из них для конкретной нозологии. За последние 5 лет лечение проводилось у 3000 пациентов с различной патологией кожи сосудистого генеза.
Сосудистая дисплазия — это нарушение организации кровеносного сосуда, чаще всего выражающееся в виде недоразвития, дегенерации или даже отсутствия одного или нескольких морфологических составляющих сосудистой стенки, вследствие прямого или опосредованного воздействия на нее факторов внешней или внутренней среды; данное нарушение проявляется расстройствами функции и макроскопическими изменениями строения сосудистой стенки, чаще всего в виде дилатации последней.
Среди опухолевых сосудистых образований наиболее часто встречались капиллярные (22,0%) и смешанные капиллярно-кавернозные гемангиомы (20,0%). Характерной особенностью всех вышеперечисленных новообразований является их практически абсолютная доброкачественность. То же самое можно сказать и в отношении пиогенной гранулемы, являвшейся причиной 12,5% обращений к врачу больных с новообразованиями кожи сосудистого происхождения. Из опухолей, расцениваемых как условно доброкачественные, наиболее часто встречались кавернозные гемангиомы (10,0%) и ангиокератомы (3,0%). Все перечисленные образования кожи требуют своевременного лечения с косметической целью. Случаи же диагностики настоящих злокачественных сосудистых опухолей, таких, как ангиоэндотелиома и ангиосаркома, были лишь единичными.
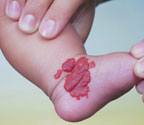
Особая тактика лечения существует при звездчатых гемангиомах. Мощность на выходе световолокна — 0,5–0,7 Вт, время экспозиции — 0,2 с.
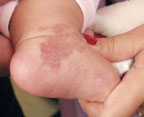 |
| Рисунок 2. Капиллярная гемангиома ноги младенца в возрасте 1 года до лечения (а) и через 1 мес после лечения (б) |
При лечении кавернозных гемангиом режим работы выбирается следующим образом: мощность — 0,7–0,8 Вт, время экспозиции — 0,3 с. Вся поверхность обрабатывается однократными или двойными импульсами.
Результаты фотокоагуляции сосудов проявляются непосредственно во время сеанса. Поверхность кавернозной гемангиомы белеет.
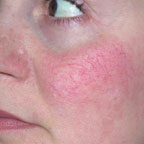
Для лечения телеангиэктазии в области лица мощность выбирается 0,5–0,6 Вт, время экспозиции — 0,1–0,2 с (рис. 3, а, б).
Для лечения телеангиэктазии на ногах устанавливается мощность 0,6–0,8 Вт, время экспозиции — 0,2–0,3 с. Коагуляция выполняется путем точечного воздействия на сосуды, расстояние между точками воздействия — 0,5–
1 мм. Во время обработки лазерный луч должен быть сфокусирован точно в сосуд, а не параллельно ему. Для удобства работы можно использовать увеличение.
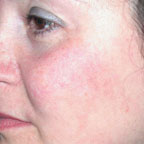 |
| Рисунок 3. Телеангиэктазии в области щек у пациентки в возрасте 21 г. до лечения (а) и через 2 нед после лечения (б) |
Процедура умеренно болезненная, большинство пациентов переносят ее без анестезии. Особенно впечатляющий медицинский и косметологический эффект дает комбинация лазерного лечения и склеротерапии: для сосудов малого (0,1–0,4 мм) и среднего (0,4–1 мм) диаметров проводится селективная лазерная коагуляция, непосредственно после этого для вен более 1 мм в диаметре выполняется склеротерапия. Склеротерапия осуществляется по Fegan или Sigg с последующей компрессией эластичными бинтами. Препараты: фибро-вейн 0,2% и этоксислерол 0,5 %. После склеротерапии выполняется бинтование.
Преимуществами лазерного метода лечения является то, что риск образования рубцов и травмирования окружающих тканей минимальный, период заживления значительно сокращается. Метод можно использовать во всех возрастных группах, а также у пациентов, имеющих сопутствующую соматическую патологию. Процедура занимает мало времени, бескровна, не требует анестезии.
С. В. Ключарева, кандидат медицинских наук
И. В. Пономарев, кандидат физико-математических наук
ГМА им. И. И. Мечникова, Физический институт им. П. Н. Лебедева, Санкт-Петербург, Москва
Читайте также:

