Интрадуральная опухоль что это
Интрамедуллярные опухоли — новообразования, возникающие в спинномозговом веществе, то есть внутри позвоночника, в полости его канала. Эта область входит в число сложнейших в нейрохирургии.
В статье вы узнаете о симптомах, причинах и способах лечения таких опухолей.
Что такое интрамедуллярная опухоль спинного мозга
Опухоли, находящиеся в позвоночном канале, классифицируются по гистологическому происхождению и по характеру роста. Но одно остается всегда неизменным — они начинают развитие в паренхиме спинного мозга. Такой вид опухолей считается редким и составляет 4-10% от всей численности опухолей ЦНС.
Такие опухоли развиваются исключительно в спинном мозге, за его оболочку не выходят, но формируют характерное выпячивание. Разрастание бывает интенсивным вплоть до полного заполнения субдурального пространства. Чаще всего такой вид опухолей локализуется в шейном отделе позвоночника.
Пометка! Интрамедуллярные опухоли, как правило, доброкачественные по своей природе и растут медленно. Удаление таких структур —, сложная и опасная процедура. Специалисты не могут дать развернутого ответа на вопрос, почему в некоторых ситуациях такие опухоли перерождаются в злокачественные.
Точные причины возникновения интрамедуллярных опухолей назвать сложно.
Скорее, можно выделить ряд факторов, дающих начало такому развитию. К ним относятся:
- чрезмерное радиационное воздействие,
- интоксикация организма вредными химическими веществами, например, при постоянном контакте с химикатами и канцерогенами в силу трудовой деятельности,
- продолжительное курение,
- возраст — риск развития такого вида опухолей только увеличивается после 45 лет (однако в ряде случаев заболевание диагностируется у детей),
- наследственная предрасположенность.
В первую очередь интрамедуллярные опухоли шейного отдела спинного мозга делятся на доброкачественные и злокачественные. Первые характерны медленным развитием либо опухоль пребывает в неизменном состоянии.
В этом случае у пациента самые высокие шансы на полнейшее излечение. Злокачественная природа опухоли заявляет о себе быстрыми темпами роста клеток. Погибая, эти клетки передают своим потомкам злокачественный характер.
Виды интрамедуллярных опухолей:
- Астроцитома (30%) — редкий вид, бывает как доброкачественной (25%), так и злокачественной (75%), берет свое развитие из астроцитов — нейроглиальных клеток. Если у взрослых ее локализация, как правило, шейный отдел позвоночника, то у детей — грудной. Заболеванию наиболее подвержены дети до 10 лет. Такая опухоль часто дает развитие кистам, они растут медленно, но их размеры могут быть абсолютно разными, вплоть до действительно внушительных.
- Эпендимома (63%) по своей природе чаще доброкачественная. Относится к интрадуральному экстрамедуллярному образованию позвоночника (внутреннему). Опухоль развивается из-за неправильного деления клеток эпендимального эпителия. Как правило, место ее локализации — это уровень конуса конского хвоста или шейный отдел позвоночника. Структуру чаще всего имеет однородную, строго ограниченную, это дает хорошую возможность ее оперировать с полностью благоприятным исходом для пациента. Даже в случае с доброкачественной эпендимомой после ее удаления могут возникать рецидивы (если какой-то фрагмент опухоли не был удален). Риск развития рецидивов составляет примерно 16%.
- Гемангиобластома (7,5%) — незлокачественное образование с крайне медленным ростом. Представляет собой массу сосудистых образований. Локализация — торакальная область (50%) или шейная (40%). Поражает в основном мужчин. Как правило, самый опасный возраст — 40-60 лет. Если была проведена квалифицированная операция и гемангиобластома была успешно иссечена, то риск рецидивов минимален. Однако, в 25% случаев данной опухоли сопутствует болезнь Гиппеля-Линдау, тогда все обстоит гораздо хуже. В этом случае даже удаление опухоли в полном объеме не становится панацеей от повторного ее развития, и она заново может возникнуть в любом отделе ЦНС.
- Олигодендроглиома (3%) — редчайшая опухоль 2-3 степени злокачественности. Возникает как следствие мутации олигодендроцитов, клеток, которые формируют миелиновую поверхность нервных волокон спинного мозга. Возраст пациентов, как правило, 30-45 лет, и чаще это мужчины. В случаях заболевания всегда показано оперативное вмешательство, но спустя 1-2 года после него может наступить кризис. Не может быть иссечена в полном объеме из-за ее прорастания в кровеносные сосуды. Чаще всего такая опухоль имеет четко ограниченный контур, сверху может быть киста.
- Дермоид и эпидермоид чаще поражает женщин, как правило, в области конуса конского хвоста.
- Липома развивается с одинаковой степенью вероятности как у женщин, так и у мужчин. Расположение — в основном шейно-грудной отдел. Среди индивидуальных симптомов — паралич одной или обеих конечностей. Если опухоль расположена в нижних отделах позвоночника, то среди симптомов будет отмечаться нарушение работы сфинктеров.
Симптомы
При каждом конкретном виде опухоли клиническая картина индивидуальна. Симптомы зависят также от стадии заболевания, размера новообразования и его расположения, темпов развития.
Все симптомы делятся по категориям:
- Проводниковые. Сюда относятся нарушения функций конечностей.
- Корешковые. Проявляются в болях различной продолжительности и характера. Могут добавляться неврологические признаки.
- Сегментарные. Это утрата чувствительности конечностей, как частичная, так и полная. Снижение двигательной активности пациента, вегетососудистые признаки.
Кроме этого нередки нарушения мочеиспускания, дефекации (особенно у детей до года), изменение положения головы, онемение затылочных мышц, кривошея. При расположении опухоли в грудном отделе часто возникают сколиозы. У ребенка может наблюдаться задержка развития навыков передвижения, он может вовсе отказываться ходить или находиться на ногах, сидеть.
В некоторых случаях замечается снижение восприимчивости к боли, температурам. Редко, но бывают визуальные проявления в виде уплотнения над позвоночником.
Диагностика
Для диагностики пациента назначают следующие исследования:
- КТ — один из точнейших видов диагностического исследования, он дает возможность делать послойные снимки, но он не может отличить разные виды опухолей.
- Рентген позвоночника не всегда бывает результативен. Как правило, с его помощью диагностируют крайние стадии болезни, когда нарушения в позвоночнике очевидны. Иногда назначается рентген с контрастом (миелография).
- Люмбальная пункция — забор на исследование цереброспинальной жидкости. О наличии патологии говорит уже корешковая категория. Боли, вытекание ликворной жидкости в месте прокола. Как правило, при таких опухолях в этой жидкости сильно возрастает уровень белка — в 95% всех случаев.
- Осмотр специалистом на предмет исследования основных человеческих рефлексов.
- МРТ — самый эффективный метод исследования этого вида опухолей. Он распознает все имеющиеся патологии в позвоночнике. Однако, этот метод может дать ошибку при отличии эпендимомы и астроцитомы.
- Радионуклидное исследование — это введение в организм специфического вещества с радиоактивными компонентами, дающими излучение. По этому излучению и обнаруживается очаг поражения.
- Биопсия — рассмотрение под микроскопом фрагмента ткани. Образец берется с помощью тонкой иглы, вводимой в предполагаемый очаг поражения. Не всегда есть возможность взять кусочек на исследование, порой приходится делать это уже в процессе операции. Однако, это единственный 100% метод распознавания доброкачественного или злокачественного образования.
Лечение
Пока единственный возможный вариант радикального лечения интрамедуллярной опухоли спинного мозга — это хирургическое удаление. Оно выполняется, исходя из размера и вида опухоли, возраста и состояния здоровья пациента.
Операция проводится бригадой нейрохирургов на современном оборудовании, с использованием специальных инструментов, специально предназначенных для проведения операций в трудных местах. Иногда при вмешательстве используется ультразвук, он помогает удалить остаточные фрагменты опухоли, а то и устранить ее полностью.
Надо добавить, что опухоль в позвоночном столбе редко когда удается иссечь полностью, ведь она проникает в сам спинной мозг. Цель операции —, минимизировать проникновение в позвоночный столб и спинальную область.
Конечно, в случае полного удаления прогноз будет наиболее благоприятным, особенно в случае с эпендимомой. Вот при астроцитоме полное иссечение — большая редкость. Это связано с тем, что она имеет размытые границы, плохо отличаемые даже с помощью микроскопа.
Важно! После операции, как правило, назначается курс химиотерапии. Она применима для любой опухоли.
Лучевая терапия показана в тех случаях, когда оперативное вмешательство в силу объективных причин невозможно. В случаях, когда опухоль дает метастазы, такое лечение неизбежно. Преимущество лучевой терапии —, купирование болевого синдрома у тех пациентов, к опухоли которых хирург не смог подобраться для ее удаления. Иногда химиотерапия проводится в комплексе с лучевой терапией.
Последствия
Дать точный прогноз на будущее не может ни один врач. Дальнейшая жизнь и трудоспособность пациента напрямую зависят от степени заболевания, расположения опухоли, клинической картины, успешности и своевременности проведенной операции и сопутствующего лечения. Наиболее раннее диагностирование и операция во много раз увеличивают шансы пациента на успешное выздоровление.
Основное осложнение в отдаленном периоде после радикального хирургического лечения — это продолженный рост и рецидив опухоли.
Заключение
Не менее важна правильная реабилитация. В это время пациент принимает лекарственные средства, направленные на восстановление нормального кровоснабжения в спинном мозге. Помимо этого потребуются массажи, лечебная физкультура, противопролежневая терапия, физиотерапия.
В ходе реабилитации важно устранить боль, дефекты осанки, вернуть пациенту двигательную активность, провести общее укрепление организма. Больному запрещено в это время поднимать тяжести и набирать вес, рекомендуется избегать переохлаждений.
- Опухоли спинного мозга
- Экстрадуральные опухоли спинного мозга
- Интрадуральные экстрамедуллярные опухоли спинного мозга
- Эпидуральный абсцесс спинного мозга
- Спинальное эпидуральное кровоизлияние и гематомиелия
- Острая грыжа (экструзия) межпозвонкового диска
- Другие нетипичные компрессионные поражения спинного мозга
Опухоли спинного мозга
Опухоли позвоночного канала делят на первичные и вторичные (метастазы). Эти опухоли могут располагаться над (экстрадуральные или эпидуральные) и под твёрдой мозговой оболочкой спинного мозга (интрадуральные). Подоболочечные (интрадуральные) опухоли могут располагаться вне и внутри паренхимы спинного мозга (интрамедуллярные, экстрамедуллярные).
Экстрадуральная опухоль, оттесняющая спинной мозг кпереди и в бок.
В клинической практике у врача невропатолога или нейрохирурга чаще встречаются экстрадуральные опухоли спинного мозга. Экстрадуральные опухоли спинного мозга — это метастазы опухолей органов, расположенных рядом с позвоночником. Особенно часто наблюдают метастазы из предстательной и молочной желез и легких, а также лимфомы и плазмоцитарные дискразии. Развитие метастатической эпидуральной компрессии спинного мозга описано практически при всех формах злокачественных опухолей человека. Первым симптомом эпидуральной (экстрадуральной) компрессии спинного мозга обычно служит жалоба пациента на локальную боль в спине. Боль в спине может усиливаться в положении лежа и вынуждая больного просыпаться из-за ней по ночам. Болям в спине часто сопутствуют отдающие (иррадиирующие) корешковые боли, которые усиливаются при кашле, чиханье или напряжении. Часто боли в спине и локальная болезненность при пальпации за много недель предшествуют другим симптомам эпидурального (экстрадурального) сдавления спинного мозга.
Неврологические симптомы у пациента при эпидуральном (экстрадуральном) сдавлении спинного мозга обычно развивается в течение нескольких дней или недель. Первым проявлением синдрома сдавления спинного мозга служит прогрессирующая слабость в конечностях. Слабость в конечностях может в конце нести все признаки поперечной миелопатии с парапарезом и уровнем расстройств чувствительности.
Экстрадуральная опухоль, оттесняющая спинной мозг кзади.
При обычной рентгенографии позвоночника можно обнаружить разрушение либо компрессионный перелом тела позвонка на уровне, соответствующем синдрому поражения спинного мозга. Сцинтиграфия костной ткани еще более информативна. Наиболее показательна компрессия спинного мозга при обследовании спинного мозга на КТ, МРТ и миелографии (с контрастированием). Участок горизонтального симметричного расширения и сдавления спинного мозга, компримированный экстрамедуллярным патологическим образованием, заметен по границам блокады субарахноидального пространства (ликворный блок). При ликворном блоке у пациента выявляются также изменения со стороны соседних позвонков.
Лечебная тактика при экстрамедуллярном сдавлении спинного мозга опухолью может быть консервативной и оперативной. В нейрохирургическом стационаре пациенту с экстрамедуллярной компрессией спинного мозга опухолью может быть произведена операция ламинэктомия. Суть операции ламинэктомии заключается в расширении костного окна на участке компрессии спинного мозга опухолевыми массами. При консервативном методе лечения больных с экстрамедуллярным сдавление спинного мозга применяют большие дозы кортикостероидов в сочетании фракционной лучевой терапией. Исход такого метода лечения будет зависеть от типа опухоли и ее чувствительности к лучевой терапии. После момента введения кортикостероидов в течение двух суток выраженность слабость мышц ног (парапареза) у больных часто уменьшается. При некоторых неполных ранних синдромах поперечного поражения спинного мозга может быть целесообразно нейрохирургическое лечение. В любом случае требуется индивидуальный анализ тактики лечения с учетом радиочувствительности опухоли, локализации других метастазов и общего состояния больного. Не зависимо от выбранной лечебной тактики (оперативное лечение, лучевая терапия), она должна быть применена больному быстро. При подозрении на сдавление спинного мозга (спинальная компрессия) пациенту назначают кортикостероиды.
Спинальные метастазы формируются при распространении раковой опухоли на позвоночный столб с током крови из очагов их первичного возникновения.
Интрадуральные экстрамедуллярные опухоли спинного мозга по скорости роста уступают экстрадуральным опухолям. Интрадуральные экстрамедуллярные опухоли гораздо реже сдавливают спинной мозг. Среди интрадуральных экстрамедуллярных опухолей спинного мозга чаще встречаются менингиомы и нейрофибромы. Такие опухоли спинного мозга как гемангиоперицитома или другие оболочечные опухоли в клинической практике наблюдаются у пациентов редки.
В начале поражения спинного мозга интрадуральной экстрамедуллярной опухолью у больных возникают корешковые расстройства чувствительности и синдром асимметричных неврологических нарушений. При компьютерной томографии спинного мозга (КТ) и миелографии выявляется типичная картина смещения (дислокации) спинного мозга в сторону от опухоли, находящейся в субарахноидальном пространстве спинного мозга.
Интрадуральная экстрамедуллярная опухоль, оттесняющая спинной мозг в сторону.
Незначительное увеличение содержания белка в спинномозговой жидкости (СМЖ, ликворе) выявляется у пациентов при онкологических компрессионных миелопатиях всех типов. В случае формирования ликворного блока субарахноидального пространства спинного мозга концентрация белка в спинномозговой жидкости (СМЖ, ликворе) возрастает до 1000-10000 мг/л. Это обусловлено задержкой ликвородинамики из каудального мешка в субарахноидальное пространство полости черепа, где происходит его обратное физиологическое всасывание (резорбция спинномозговой жидкости, ликвора).
В нормальном ликворе взрослого человека практически отсутствуют клеточные элементы. Их количество в спинномозговой жидкости (СМЖ, ликворе) при интрадуральных экстрамедуллярных опухолях спинного будет небольшим или нулевым. Следует учитывать, что цитологическое исследование спинномозговой жидкости (СМЖ, ликвора) не позволяет выявить опухолевые клетки. Содержание глюкозы в ликворе пациента так же может быть в пределах нормы, если опухоль не сопровождается распространенным карциноматозным менингитом оболочек спинного мозга.
Интрадуральная интрамедуллярная опухоль, располагающаяся в центре спинного мозга.
Эпидуральный абсцесс спинного мозга
Лечение эпидурального абсцесса спинного мозга у пациентов не вызывает затруднений. Эпидуральный абсцесс важно вовремя диагностировать в начале возникновения заболевания, не спутав его с опухолевым поражением спинного мозга. К возникновению эпидурального абсцесса спинного мозга предрасполагают следующие заболевания:
- фурункулез затылочной области волосистой части головы
- бактериемия (сепсис, "заражение крови")
- небольшие травмы спины
Эпидуральный абсцесс спинного мозга может развиться как осложнение после операции на структурах позвоночника (при грыжах межпозвонковых дисков, вертебропластике и т.д.) или люмбальной пункции. Причиной образования эпидурального абсцесса, который по мере увеличения в размере сдавливает спинной мозг, служит остеомиелит позвоночника. Очаг остеомиелита позвоночника может быть небольшим и не выявляться на обычных рентгенограммах. Для точной диагностики остеомиелита у больного необходимо проведение мультиспиральной компьютерной томографии позвоночника (МСКТ, КТ).
При эпидуральном абсцессе спинного мозга у пациента в течение нескольких дней или недель отмечается:
- повышение температуры неясного характера
- несильные боли в спине
- локальная болезненность при пальпации
- корешковая боль (появляется позднее)
Увеличиваясь в размере, эпидуральный абсцесс сдавливает спинной мозг. Такая нарастающая экстрамедуллярная компрессия спинного мозга вызывает неврологический синдром его поперечного поражения, иногда с полным перерывом. В случае нарастания клиники сдавления спинного мозга при эпидуральном абсцессе необходима его срочная декомпрессия посредством операции ламинэктомии и дренирования полости гнойника. В послеоперационном периоде больному с эпидуральным абсцессом спинного мозга необходимо назначение антибиотиков, подобранных на основании чувствительности бактериального посева. Как и при любом инфекционном процессе неполное дренирование полости гнойника часто приводит к развитию хронического гранулематозного и фиброзного процесса. Применение антибиотиков в этом случае не устранит у пациента сдавливающее воздействие на спинной мозг. Сдавливающие спинной мозг затёчные абсцессы при туберкулезе на данный момент в развитых странах встречаются редко.
Спинальное эпидуральное кровоизлияние и гематомиелия
В случае кровоизлияния в спинной мозг (гематомиелия) в субарахноидальное и эпидуральное пространство у больного за несколько минут или часов может развиться клиническая картина острой поперечной миелопатии. Кровоизлияния в спинной мозг (гематомиелия) сопровождается сильными болями в спине. Источником кровоизлияния при гематомиелии может быть:
- артериовенозная мальформация (АВМ, ангиома, гемангиома) спинного мозга
- кровоизлияние в опухоль
- антикоагулянтная терапия варфарином при тромбозах венозных синусов головного мозга
- спонтанное кровоизлияния в спинной мозг (возникает у больных чаще всего)
Эпидуральные кровоизлияния спинного мозга могут развиться в результате:
- незначительных травмы позвоночника
- люмбальной пункции
- антикоагулянтной терапии варфарином
- вторично на фоне заболеваний крови
Жалобе пациентов на боль в спине и корешковой боли при кровоизлияния в спинной мозг (гематомиелии) нередко предшествует возникновению слабости на несколько минут или часов. Слабость и боль может быть значительно выраженной, вынуждая пациентов при движении принимать анталгические положения. Эпидуральная гематома на уровне поясничных сегментов спинного мозга сопровождается утратой коленных и ахилловых рефлексов, тогда как при ретроперитонеальных гематомах обычно выпадают только коленные рефлексы.
Экстрадуральная гематома на МРТ позвоночника, возникшая у пациента после операции по удалению гемангиомы.
При диагностике спинального кровоизлияния у пациента на миелографии определяется объемный процесс. Компьютерная томография позвоночника (КТ) данную гематому иногда не обнаруживают, поскольку сгусток крови не удается отличить от расположенной рядом костной ткани.
Гематомы спинного мозга могут образовываться в результате спонтанных кровотечений. Сгустки крови могут обусловливаться такими же факторами, что и эпидуральные кровоизлияния, давая в субдуральном и субарахноидальном пространствах особенно выраженный болевой синдром. При эпидуральном кровоизлиянии спинномозговая жидкость (СМЖ, ликвор), как правило, чистая или содержит малое число эритроцитов. При субарахноидальном кровоизлиянии ликвор сначала кровянистый, а позднее приобретает выраженный желто-коричневый оттенок (ксантохромия) из-за присутствия в ней пигментов крови. Кроме того, в ликворе могут выявляться плеоцитоз и снижение концентрации глюкозы. Это создает ложную картину, схожую с бактериальным менингитом.
Интраспинальная (интрамедуллярная) гематома может быть вызвано спонтанным разрывом внутренней сосудистой мальформации, такой, как телеангиэктазия в сером веществе. Чаще оно является результатом травмы. Если кровотечение началось в центральной области, оно обычно распространяется вверх и вниз вдоль оси спинного мозга на несколько сегментов и обозначается как гематомиелия. Клинически развивается острый синдром, который может очень напоминать хронический синдром, характерный для сирингомиелии.
Спинальное эпидуральное кровотечение встречается редко. Обычно оно обусловлено не травмой, а разрывом сосудистой мальформации, чаще всего мелкососудистой гемангиомы (АВМ, ангиома) в эпидуральном пространстве или рядом с ним в костях позвоночника. При рентгенографии выявляются вертикальные трабекулы в губчатом веществе кости позвоночника, характерные для ангиомы. Кровь не всегда собирается в области ангиомы. Гематома обычно развивается над дорсальной частью среднегрудного отдела спинного мозга. Она может вызвать острую корешковую боль на уровне кровотечения. Затем развивается синдром поперечной миелопатии с парестезиями, сменяющимися чувствительными выпадениями. Двигательный парез начинается в пальцах и стопах и поднимается до уровня компрессии спинного мозга. В таких случаях показана немедленная консультация нейрохирурга.
Острая грыжа (экструзия) межпозвонкового диска
Грыжи (экструзии) межпозвонкового дисков в поясничном и шейном отделе позвоночника — довольно распространенная патология у современного человека. Экструзии межпозвонковых дисков грудного отдела позвоночника реже служат причиной сдавления (компрессии спинного) мозга. Обычно грыжи дисков, способные вызвать сдавление спинного мозга и миелопатию, на грудном уровне развиваются после травмы позвоночника.
Разрушение шейных межпозвонковых дисков (экструзии, грыжи) с сопутствующим остеоартрозом межпозвонковых суставов и гипертрофией задней продольной и жёлтой связки (шейный спондилёз) вызывает хроническую миелопатию на шейном уровне спинного мозга у пожилых пациентов.
На МРТ шейного отдела позвоночника грыжа диска C5-C6 сдавливает спинной мозг на шейном уровне и вызывает компрессионную миелопатию.
Первичные опухоли спинного мозга встречаются достаточно редко, составляя лишь 2-4% всех первичных опухолей центральной нервной системы. Опухоли позвоночника обычно разделяют в зависимости от их локализации на три группы: экстрадуральные, интрадуральные экстрамедуллярные и интрамедуллярные. Выбор хирургического доступа к интрадуральным образованиям основывается в первую очередь на двух факторах: локализации образования и его интра- или экстрамедуллярного расположения. Обзор наиболее распространенных у взрослых интрамедуллярных и экстрамедуллярных опухолей позвоночника приведен, соответственно, в таблицах ниже.
Современные методы лучевой диагностики — магнитно-резонансная томография и КТ-миелография — эффективно позволяют дифференцировать интра- и экстрамедуллярные опухоли. Интрамедуллярные образования обычно можно резецировать из заднего или задненаружного доступов, тогда как интрадуральные экстрамедуллярные образования могут потребовать использования переднего, переднебокового, бокового, заднебокового или заднего доступов.
В данной статье мы рассмотрим наиболее часто используемые открытые доступы для резекции интрадуральных экстрамедуллярных и интрамедуллярных опухолей. В современной литературе существует ряд публикаций, посвященных резекции этих типов опухолей с использованием малоинвазивных хирургических доступов. Однако пока хирург полностью не овладеет этими методиками, мы рекомендуем пользоваться традиционными открытыми доступами.

а) Показания для операции при интрадуральной опухоли позвоночника:
- Неврологический дефицит.
- Гистологическая верификация опухоли.
- Рецидив опухоли.
б) Относительные противопоказания:
- Отсутствие неврологического дефицита.
- Дискразии форменных элементов крови и факторов свертывания.
- Множественная сопутствующая патология.
- Неблагоприятный прогноз (ожидаемая продолжительность жизни менее 3-6 месяцев).

в) Техника операции при интрадуральной опухоли позвоночника:
2. Укладка пациента:
- При операциях из заднего или задненаружного доступа пациента укладывают в положение на животе, для предотвращения смещения тела в ходе операции при ротации стола пациента фиксируют к столу ремнями.
- При операциях из бокового или переднебокового доступа пациента укладывают в положение на боку
- При операциях из переднего доступа пациента укладывают в положение на спине.
- Под все костные выступы и участки тела пациента, подвергающиеся давлению, необходимо подложить мягкие подушки.
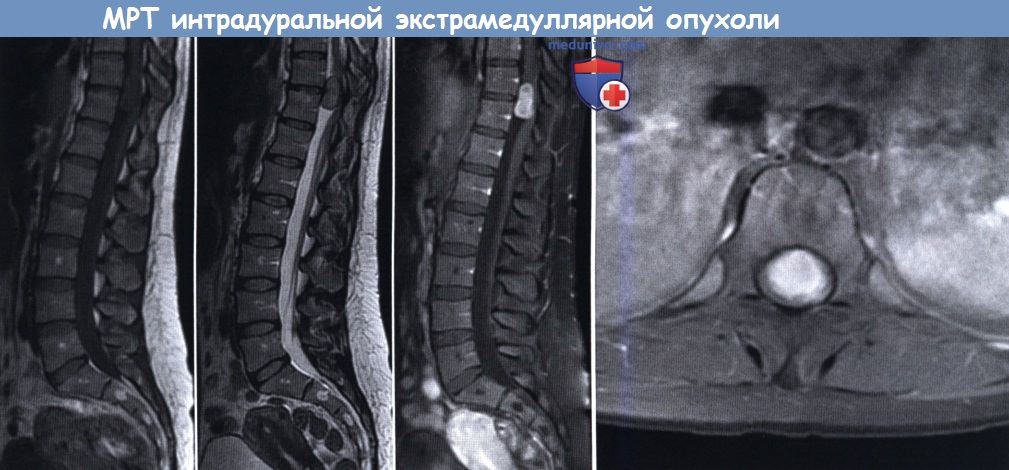
МР-картина интрадурального экстрамедуллярного гомогенно накапливающего контраст образования, что соответствует шванноме
(слева направо: сагиттальные МР-сканы в режиме Т1, Т2 и Т2 с контрастным усилением, аксиальный МР-скан в режиме Т1 с контрастным усилением).
- С помощью флюороскопии или рентгенографии промаркируйте зону планируемого доступа.
- Для большей свободы доступа или герметичного восстановления целостности дурального мешка по окончании операции доступ должен быть несколько шире границ образования.
- При открытых вмешательствах из заднего доступа паравертебральные мышцы мобилизуют во избежание избыточной травматизации и кровоточивости поднадкостнично с помощью электроножа или элеватора Кобба с марлевой салфеткой.
- Если вы плохо знаете передние или переднебоковые доступы, имеет смысл пригласить на этап доступа хирурга смежной специальности — общего или кардиоторакального хирурга.
- Задачей доступа является достаточно широкая резекция в т.ч. костных элементов позвонков, однако выполняемые ляминэктомии, спондилоэктомии и резекции ребер по возможности не должны приводить к дестабилизации позвоночного столба.
- В связи с тракцией спинного мозга при изменении положении тела интрамедуллярные опухоли грудопоясничного отдела в положении на животе будут располагаться примерно на 1 см краниальней по сравнению с положением на спине, тогда как все предоперационные обследования выполняются, как правило, на спине.

а - Задний доступ к шванноме на уровне Т10-Т11, поднадкостничная мобилизация паравертебральных мышц.
б - Задний доступ к шванноме на уровне Т10-Т11, обнажен дуральный мешок.
4. Вскрытие дурального мешка. Следующие этапы операции выполняются с использованием операционного микроскопа. Перед вскрытием дурального мешка необходимо добиться адекватного гемостаза, что позволит избежать в послеоперационном периоде проблем, связанных с попаданием крови в субарахноидальное пространство, а также обеспечит хорошую визуализацию непосредственно во время операции. Более точно локализовать опухоль в режиме реального времени позволяет интраоперационное ультразвуковое исследование.
После того как будет локализована опухоль и обеспечен хороший гемостаз, по обе стороны планируемого разреза твердой мозговой оболочки для предотвращения попадания крови в субарахноидальное пространство укладываются влажные марлевые салфетки. Анестезиолог должен быть предупрежден о предстоящем вскрытии дурального мешка и должен быть готов к возможной быстрой потере значительного объема спинномозговой жидкости (СМЖ). Твердую мозговую оболочку удерживают с помощью микропинцета и рассекают по средней линии скальпелем № 15, оставляя интактной при этом паутинную оболочку спинного мозга.
Затем в разрез твердой мозговой оболочки между ней и паутинной оболочкой вводится диссектор Вудсона и твердая мозговая оболочка далее рассекается скальпелем на необходимом протяжении, если необходим доступ к большей степени к боковым отделам субдурального пространства, разрез дурального мешка может быть расширен поперечно в направлении корешков с образованием Т-образного доступа. Также с этой целью можно ротировать в ту или иную сторону операционный стол. Для удержания краев разреза твердой мозговой оболочки в раскрытом состоянии и предотвращения попадания крови в субарахноидальное пространство на края разреза мы накладываем несколько швов из плетеного нейлона №4-0. С помощью этих швов края разреза дурального мешка фиксируются к паравертебральным мышцам или простыням, либо они захватываются зажимами, которые свободно свисают по обе стороны операционного доступа. Наконец выполняется разрез паутинной оболочки. Выполняемый в ходе операции нейрофизиологический мониторинг позволяет более точно идентифицировать те или иные нервные образования, а также документировать функцию спинного мозга во время операции в судебно-медицинских целях.
5. Доступ к интрадуральным экстрамедуллярным опухолям. Границы интрадурального экстрамедуллярного образования с целью минимизации прямого давления и каких-либо манипуляций со спинным мозгом определяют с помощью микроинструментов, например, из набора Ротона. Каудальней конуса спинного мозга корешки для улучшения визуализации образования можно аккуратно смещать в ту или иную сторону. Для демаркации границ опухоли и отделения ее от спинного мозга используют влажные марлевые салфетки. На этом этапе может быть выполнена биопсия образования со срочным гистологическим исследованием. При нейрофибромах и шванномах выполняется электростимуляция пораженного корешка, которая позволяет определить, какая часть опухоли может быть безопасно удалена.
При менингиомах для широкой и радикальной резекции опухоли необходимо обнажить весь пораженный участок твердой мозговой оболочки. Для достижения оптимального долгосрочного результата при менингиомах 2 степени и выше по классификации ВОЗ необходима широкая радикальная резекция опухоли. При менингиомах 1 степени частота рецидивов опухоли достаточно невелика, поэтому широкая радикальная резекция здесь уже не так важна.
6. Доступ к интрамедуллярным опухолям. Резекция интрамедуллярных опухолей выполняется практически исключительно с использованием заднего доступа. Начальные этапы доступа в точности такие же, как описано выше для интрадуральных экстрамедуллярных опухолей. Под операционным микроскопрм твердая мозговая оболочка рассекается срединным разрезом по всей протяженности образования. Если планируется только биопсия опухоли, доступ можно ограничить. Образование может быть и не видно со стороны наружной поверхности спинного мозга, поэтому место и протяженность доступа следует планировать на основе данных предоперационного обследования. Для интраоперационной локализации образования и планирования протяженности миелотомии может быть эффективно ультразвуковое исследование. Доступ к расположенным срединно образованиям осуществляется посредством срединной миелотомии, к расположенным эксцентрично образованиям — также посредством срединной миелотомии либо в области входа в спинной мозг дорзального корешка. Следует помнить, что задняя срединная борозда спинного мозга, используемая для срединной миелотомии, на фоне отека спинного мозга далеко не всегда может быть легко идентифицирована. В подобных случаях поверхностные сосуды спинного мозга также не могут служить надежными ориентирами, позволяющими локализовать центральную зону между двумя точками входа в спинной мозг дорзальных его корешков.
Ключевым моментом безопасной резекции интрадуральной опухоли является определение рабочей зоны между тканью опухоли и окружающей нормальной тканью спинного мозга. Зона эта формируется постепенно за счет аккуратного разведения краев разреза спинного мозга с помощью микродиссекторов и микропинцетов. Если граница между тканью опухоли и нормальным веществом спинного мозга хорошо видна, однако опухоль плотно спаяна с окружающей тканью, резецировать патологическую ткань начинают от центра опухоли, целью в таком случае будет максимально радикальная резекция. В течение всей операции необходимо следить, чтобы к краям разреза спинного мозга не прилагалось слишком избыточное прямое или непрямое тракционное усилие, также не следует тянуть за фрагменты опухоли, если они интимно спаяны с окружающим веществом спинного мозга. После завершения основного этапа операции мягкая мозговая оболочка ушивается отдельными узловыми швами с использованием нерассасывающегося монофиламентного или подобного ему шовного материала № 8-0.
8. Закрытие операционной раны. По завершении удаления опухоли зона резекции осматривается на предмет возможных остатков образования или источников кровотечения. Остатки крови с целью минимизации риска развития в послеоперационном периоде менингита необходимо отмыть путем обильного орошения теплым физиологическим раствором. Объем выполненной резекции опухоли можно оценить с помощью ультразвукового исследования.
Швы, фиксирующие края разреза дурального мешка, удаляются и дуральный мешок ушивается отдельными узловыми или непрерывным швом. С этой целью можно использовать плетеный (нейлон 4-0) или монофиламентный (нейлон или гортекс 5-0 или 6-0) шовный материал. При малоинвазивных вмешательствах разрез дурального мешка может быть восстановлен с использованием нитиноловых U-клипс (Medtronic, Minneapolis, MN). При менингиомах для закрытия дефекта дурального мешка, вызванного иссечением опухоли, показана пластика твердой мозговой оболочки. На рынке для этой цели представлен целый ряд материалов. Как вариант, пластика может быть выполнена с использованием широкой аутофасции бедра. Дефект дурального мешка во избежание формирования псевдоменингоцеле должен быть восстановлен герметично, для оценки герметичности выполненного шва просят анестезиолога поднять и некоторое время удерживать положительное давление в легких на уровне 30-40 мм водн.ст. При выявлении дефекта он может быть ушит описанными здесь способами либо восстановлен с помощью заплатки из аллогенного материала или аутомышцы. Если добиться герметизации дурального мешка невозможно, устанавливается люмбальный дренаж для сброса СМЖ в послеоперационном периоде и снижения тем самым интратекального давления в зоне шва твердой мозговой оболочки. Для снижения риска формирования псевдоменингоцеле в подобных случаях зона шва дополнительно укрывается коллагеновым матриксом. Можно с этой целью воспользоваться и другими одобренными FDA средствами, например, спинальным герметиком DuraSeal. В послеоперационном периоде дополнительно можно использовать позвоночные брейсы, способствующие увеличению внутрибрюшного давления, препятствующего истечению СМЖ.
Наконец операционная рана ушивается послойно. Паравертебральные мышцы сближаются и ушиваются редкими швами из рассасывающегося шовного материала № 0. Фасция ушивается плотно непрерывным или узловыми швами также с использованием рассасывающегося шовного материала № 0. Наконец, тем способом, который предпочитает хирург, ушивается клетчатка и кожа.

Удаление эпендимомы С3 из заднего доступа.
На сагиттальном МР-скане в режиме Т2 видно гиперинтенсивное объемное образование спинного мозга (слева);
по выполнении срединной миелотомии предлежит интрамедуллярная инкапсулированная опухоль красно-лилового цвета (справа). 
а - Резекция шванномы T10—Т11 из заднего доступа. Опухоль была удалена, выполнен тщательный гемостаз. Признаков значимого повреждения спинного мозга не наблюдается.
б - Резекция шванномы Т10-Т11 из заднего доступа. Разрез дурального мешка ушит нитью Гортекс 6-0 непрерывным блокированным швом.
в - Резекция шванномы Т10-Т11 из заднего доступа. Зона шва твердой мозговой оболочки укрыта коллагеновым матриксом для снижения вероятности развития в отдаленном послеоперационном периоде псевдоменингоцеле.
г) Послеоперационное ведение:
- Объем выполненной резекции необходимо оценить при МРТ с контрастным усилением.
- В раннем послеоперационном периоде с целью обезболивания назначаются пероральные опиоды или проводится пациент-контролируемая внутривенная анальгезия.
- Рекомендуется ранняя мобилизация пациентов, физиотерапия и реабилитация.
- В отдаленном послеоперационном периоде плановые осмотры пациента обязательно должны включать рентгенологическое обследование. После ляминэктомии на нижнешейном или шейно-грудном уровне высока вероятность формирования нестабильности или деформации позвоночника, особенно это касается молодых пациентов.
д) Осложнения операции:
- В послеоперационном периоде достаточно часто наблюдаются следующие транзиторные явления: спинальная головная боль, моторные и/или сенсорные нарушения (особенно, если проводилась миелотомия)
- Стойкий неврологический дефицит.
- Эпидуральные гематомы.
- Псевдоменингоцеле/ликворея, инфекция операционной раны, менингит, постляминэктомическая деформация позвоночника.
е) Заключение. В настоящей статье приведены наиболее часто используемые для резекции большинства интрадуральных экстрамедуллярных и интрамедуллярных опухолей хирургические доступы. Задние доступы, обеспечивающие возможность варьировать объем резекции задней и латеральных костных стенок спинномозгового канала, рассечения зубовидной связки и ротации спинного мозга, дают возможность безопасно резецировать большинство интрадуральных образований вне зависимости от их взаимоотношений со спинным мозгом. При некоторых вентрально расположенных опухолях иногда все же может возникнуть необходимость использования переднего доступа. Если характер доступа или объем костной резекции может привести к дестабилизации позвоночника, то еще до операции необходимо решить вопрос о его стабилизации с использованием тех или иных металлоконструкций.
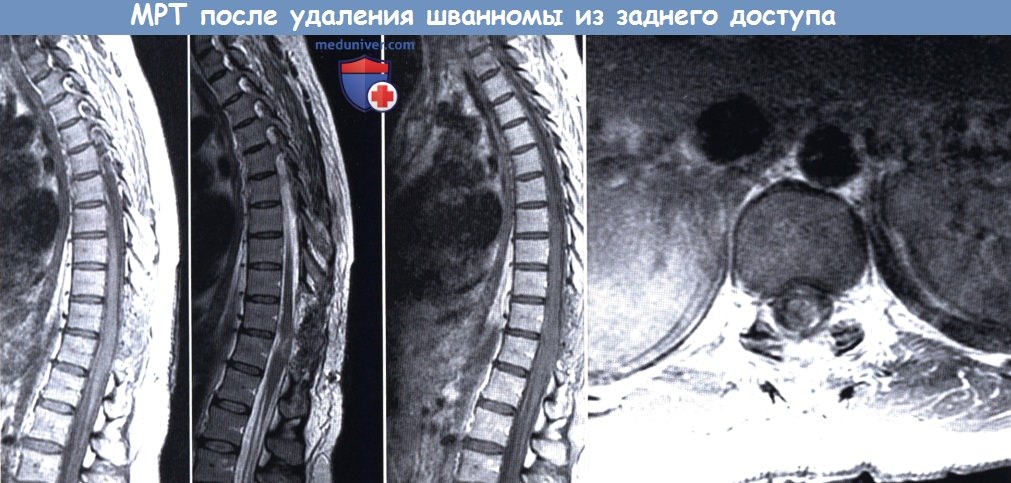
МРТ после резекции шванномы из заднего доступа: признаков остатков образования не наблюдается
(слева направо: сагиттальные МР-сканы в режиме Т1, Т2 и Т1 с контрастным усилением, аксиальный МР-скан в режиме Т1 с контрастным усилением).
Читайте также:

