Кисты в околоплодных водах что это такое
Что такое амниотическая жидкость?
Водная оболочка (амнион или плодный пузырь), представляет собой замкнутый мешочек. Внутри него находится плод, окруженный околоплодными водами. Стенки амниона очень тонкие, но прочные и эластичные: они хорошо растягиваются и очень упругие. В норме водная оболочка прозрачная, гладкая и имеет блестящий, перламутровый оттенок.
Амниотическая жидкость (околоплодные воды) вырабатывается стенками амниона и заполняет его полость. За весь период беременности околоплодные воды постоянно меняют (полная смена происходит каждые три часа) свой количественный и качественный состав в прямой пропорции от срока беременности и роста малыша. С каждой неделей объем жидкости неукоснительно возрастает в среднем на 40-50 мл. Максимальный объем отмечается к 37-38-й неделе беременности и в среднем составляет 1000-1500 мл. К концу беременности количество вод может уменьшиться до 800 мл в результате повышенного выведения жидкости из организма женщины. Количество вод определяется по вычислению индекса амниотической жидкости (ИАЖ) во время УЗИ.
Воды прозрачны, не имеют специфического запаха, по вязкости и консистенции действительно напоминают воду. Примерно на 1/3 воды состоят из мочи ребенка, его выделений из легких и через кожу, а также в состав входит: глюкоза, жиры, соли, мочевина, кислород, углекислый газ, витамины, антигены, соответствующие группе крови плода и гормоны. К водам могут примешиваться чешуйки эпидермиса (слущенные клетки кожи плода), продукты деятельности сальных желез кожи и пушковые волосы. Если околоплодные воды имеют оттенки зеленого цвета, это указывает на внутриутробную гипоксию плода.
Таблица ИАЖ содержит данные нормального объема амниотической жидкости для каждой недели беременности и предельно допустимые отклонения от общепринятых показателей. Если показатель ИАЖ выходит за пределы верхней границы этих норм, то, в соответствии со сроком беременности, врач говорит о многоводии. Если индекс превышает норму незначительно, то принято говорить об умеренном многоводии.
Срок беременности, недели
Средний нормальный показатель, мм
Вероятные колебания, мм
Какую функцию они выполняют?
В течение беременности водная оболочка защищает малыша от механического повреждения (травм, ушибов, ударов), создает комфортную среду обитания, участвует в обмене веществ, предохраняет от сжатия пуповину, препятствует образованию сращений между кожей малыша и стенками матки, предохраняет от попадания инфекций из половых путей. Малыш постоянно заглатывает жидкость, тренируя пищеварительную, выделительную и дыхательную системы.
В процессе родов плодный пузырь давит на шейку матки, обеспечивая ее раскрытие. При физиологических родах плодный пузырь разрывается в первом периоде родов при полном или почти (5-6 см) полном раскрытии шейки матки. Своевременный разрыв плодного пузыря не только способствует нормальному процессу сглаживания и раскрытия шейки матки, но и сохраняет благоприятные условия для плода во время схваток. Пока плодные оболочки целые, то малышу опасность инфекции не угрожает. Помимо этого сокращающиеся стенки матки непосредственно не охватывают плод, не нарушают кровообращение между матерью и плодом. Отхождение вод после раскрытия шейки матки 3 см и более редко изменяет обычное течение родов. Отсутствие плодного пузыря в начале родов может привести к развитию слабости родовой деятельности.
Когда воды мало
Если количество вод к концу беременности менее 300-500 мл, врачи диагностируют маловодие. Это не заболевание, а следствие тех или иных осложнений.
Среди причин, приводящих к маловодию, чаще выделяют такие, как гестоз, гипертоническая болезнь у матери, инфекционно-воспалительные заболевания (токсоплазмоз, цитомегаловирусная, микоплазменная инфекция и др.), пороки развития выделительной системы плода (закупорка мочеиспускательного канала, мочеточников), фетоплацентарная недостаточность, хроническая гипоксия.
Предположить уменьшение количества околоплодных вод врач может при отставании высоты стояния дна матки и окружности живота от нормативных показателей для предполагаемого срока беременности, а также при снижении двигательной активности плода. При наружном исследовании отчетливо определяются части плода, выслушиваются сердечные тоны, матка при этом плотная. Более точное определение степени выраженности маловодия возможно при ультразвуковом исследовании. Диагноз маловодия устанавливается при проведении УЗИ. Допплерометрическое исследование кровотока в системе "мать - плацента - плод", также необходимо, так как при маловодии может отмечаться нарушение кровотока.
Крайне неблагоприятным прогностическим признаком является выявление выраженного маловодия во втором триместре беременности, т.е. на сроках 18-26 недель. При развитии маловодия в эти сроки происходит прерывание беременности, внутриутробная гибель плода или новорожденного в первые дни жизни. По мере снижения количества околоплодных вод нарастает задержка роста плода (гипотрофия), определяемая с помощью ультразвуковой фетометрии. При I степени гипотрофии отмечается отставание показателей фетометрии от нормативных показателей на 2 недели, при II - на 3-4 недели, при III - более чем на 4 недели. Маловодие также может привести к развитию внутриутробных пороков и внутриутробному инфицированию.
Когда маловодие умеренное, беременность обычно донашивают до конца, экстренное кесарево сечение делают в исключительных случаях. Маловодие в родах требует вскрытия околоплодного пузыря, из-за недостаточного количества вод формируется плоский пузырь, который мешает полноценной родовой деятельности.
Когда воды много
Чаще всего причинами многоводия являются: сахарный диабет, наличии острого или хронического инфекционного процесса у матери, резус-конфликт, сердечнососудистые заболевания, аномалии развития плода (врожденные пороки развития центральной нервной системы и желудочно-кишечного тракта).
Многоводие делится на острое (резкое увеличение количества вод, сопровождающееся одышкой, недомоганием, болями, тяжестью в животе, отеками) и хроническое, когда количество вод увеличивается постепенно, не вызывая существенных недомоганий.
При развитии многоводия наблюдается значительное увеличение размеров матки: окружность живота и высота стояния дна матки. Матка напряжена, части плода прощупываются с трудом, при этом плод легко меняет свое положение, и может наблюдаться его чрезмерная двигательная активность. Сердечные тоны плода прослушиваются нечетко. В диагностике многоводия важная роль принадлежит ультразвуковому исследованию. Во время исследования определяется величина вертикального кармана (ультразвуковой критерий оценки количества околоплодных вод): при легкой степени многоводия его величина составляет 8-11 см, при средней степени - 12-15 см, при выраженном многоводии этот показатель достигает 16 см и более.
При хроническом многоводии легкой степени беременность протекает благоприятно, роды происходят в срок, но параллельно проводится лечение заболевания, которое стало причиной многоводия. При выраженном многоводии часто наступают преждевременные роды. При нарастающем нарушении кровообращения у беременной (выраженные отеки, тяжелая одышка) иногда возникает необходимость искусственного прерывания беременности.
А если воды подтекают или преждевременно изливаются
Если произошел разрыв плодных оболочек до начала родовой деятельности – это называется преждевременным разрывом плодных оболочек, или преждевременным излитием околоплодных вод. По статистике, с этим сталкивается каждая десятая женщина, причем чаще первородящие.
Симптомы излития вод зависят от того, в каком месте произошел разрыв. Чаще всего пузырь разрывается непосредственно над шейкой матки; такой разрыв называют центральным. При нем воды изливаются потоком, это происходит неожиданно и одномоментно. Пропустить такое явление просто невозможно!
Если разрыв произошел высоко и отверстие прикрывается стенкой матки, такой разрыв называется высокий боковой. В этом случае воды будут постоянно подтекать в небольших количествах, смачивая гигиеническую прокладку в течение 2-3 часов. При этом никаких болевых ощущений может не быть вообще. Опасность в том, что это явление легко спутать с недержанием мочи или обильными вагинальными выделениями. Выяснить, что произошло на самом деле, можно самостоятельно с помощью диагностической тест-прокладки FRAUTEST amnio. Положительный результат теста позволяет в домашних условиях разобраться, подтекают воды или нет и быстро принять решение о том, что делать дальше.
Физический контакт с диагностическими компонентами в данном тесте отсутствует, риск инфекции (если пузырь действительно потерял свою целостность) – минимальный.
При подозрении на подтекание околоплодных вод следует срочно обратиться к врачу в женской консультации или в приемное отделение любого родильного дома. При выявлении разрыва плодного пузыря женщину обязательно госпитализируют.
Причины преждевременного разрыва
Причинами могут быть следующие:
- перерастяжение плодных оболочек (возникает при многоплодной беременности, крупном плоде, многоводии);
- патологические состояния шейки матки (вялая, неэластичная шейка матки, чаще у женщин после 30 лет, первородящих) вследствие длительного воспаления, рубцовая деформация после разрывов предыдущих родов, рубец на шейки после прижигания эрозии до первых родов;
- неправильное положение плода (поперечное, косое и тазовое предлежание плода, крупная головка плода);
- неправильные размеры и форма таза (изменение строения костей таза);
- изменение со стороны плодных оболочек (повышенная проницаемость, низкая эластичность, нарушение плодово-плацентарного кровотока, инфицирование, перенашивание).
Если пузырь лопается до 34 недель и у ребенка еще не созрели легкие, врачи делают все, чтобы продлить беременность, часто защищая малыша и маму антибиотиками от возможной инфекции. В это время будущей маме назначат лекарства, с помощью которых дозреют легкие младенца, а шейка матки подготовится к родам. Если же срок беременности больше 34 недель, женщину начинают готовить к родам.
Медицинский эксперт статьи


Как отмечают специалисты, киста плаценты при беременности является реакцией органа на воспаление (на начальных этапах формирования плаценты подобные образования считаются нормой).
Плацента обладает множеством функций, но основное её предназначение в обеспечении кислородом плода. Помимо этого плацента поставляет все необходимые будущему ребенку питательные вещества, вырабатывает гормоны, защищает плод от проникновения большинства небезопасных веществ и бактерий. Ряд исследований показал, что плацента способствует формированию иммунитета у новорожденного.
Плацента играет важную роль во время беременности, поэтому врачи уделяют внимание не только состоянию здоровья будущей матери и её ребенка, но и проверяют состояние плаценты.
Если киста плаценты диагностируется позже, то это говорит каком-либо воспалении в недавнем времени. Киста ограничена от оставшейся части плаценты и не снабжается кровью, чем больше она по размеру, тем сильнее нарушен кровоток. При одиночной кисте небольшого размера практически исключается вред для ребенка, но при выявлении множественных кист нарушается плацентарное кровообращение, в этом случае принимают меры по профилактике плацентарной недостаточности.

[1], [2], [3], [4], [5]
Код по МКБ-10
Причины кисты плаценты при беременности
Киста плаценты при беременности развивается из-за воспалительного процесса. До двадцатой недели беременности воспаление является следствием приспосабливания организма, в этот период плацента интенсивно формируется, что и приводит к незначительным воспалениям в матке. Появление кисты во время роста плаценты служит некоторой защитой от воспаления и его последствий.
Появление кисты после двадцатой недели говорит о патологии, поскольку на этом сроке никаких воспалительных процессов быть не должно.
Киста может появиться также в результате перенесенной инфекции, травм, рубцовых изменений в стенках матки после абортов, кесарева сечения и т.п.

[6], [7], [8], [9], [10], [11]
Симптомы кисты плаценты при беременности
Киста плаценты при беременности обычно не проявляет себя и развивается не вызывая каких-либо симптомов. Киста обнаруживается во время ультразвукового исследования.
При единичной кисте небольших размеров, специального лечения не требуется. В этом случае врач наблюдает за развитием патологического образования. Единичная киста занимает немного места на плаценте и, несмотря на то, что этот участок отрезан от кровоснабжения, существенной роли для ребенка это не играет. Если кисты множественные, они занимают довольно большую площадь (или одна киста очень больших размеров), нарушается плацентарное кровоснабжение, в этом случае женщина может заметить, что движения ребенка стали менее активными, вялыми (однако не всегда сниженная активность ребенка указывает на появление кисты).
Диагностика кисты плаценты при беременности
Киста плаценты при беременности выявляется при ультразвуковом исследовании.

[12], [13], [14]
К кому обратиться?
Лечение кисты плаценты при беременности
Единичная киста плаценты при беременности обычно не требует лечения. При выявлении одной кисты небольшого размера врач, скорее всего, станет наблюдать за ней. В случае если киста не разрастается и не появляются новые образования, она оставляется в покое до родов (после рождения ребенка плацента выходит наружу и киста больше не беспокоит женщину).
При множественных кистах обычно назначается профилактика плацентарной недостаточности. При кисте кровоснабжение нарушается, но небольшая единичная киста не приводит к серьезным осложнениям, в то время как множественные образования могут привести к тому, что ребенок не получает питательных веществ и кислорода в необходимом количестве.
В качестве профилактики плацентарной недостаточности используются препараты улучшающие обмен веществ, кровоток и регенерацию тканей:
Инстенон – комбинированное средство, которое улучшает обмен веществ, сердечную деятельность и кровообращения мозга у плода. Препарат используется в комплексном лечении для устранения негативных последствий нехватки кислорода для нервной системы будущего ребенка.
Инстенон обычно назначается по 1-2 таблетке 2-3 раза в день, курс лечения определяется индивидуально лечащим врачом.
Хорошо способствует плацентарно-маточному кровообращению и расширению сосудов Эуфиллин. Препарат используется в форме таблеток или инъекций. В каждом конкретном случае дозировка подбирается индивидуально, как правило, назначается по 0,5 – 1 таблетки 3 раза в день. Доза для внутривенного введения препарата подбирается врачом с учетом скорости выведения в каждом отдельном случае.
В гинекологической практике широко используется Актовегин, который улучшает кровообращение между матерью и плодом, способствует росту плода. Препарат производится из телячьей крови и обладает минимальными побочными эффектами, в крайне редких случаях возникают аллергические реакции. Актовегин используется в виде раствора для внутривенного или внутримышечного введения и таблеток. На первых этапах лечения используется раствор для инъекций, дозировка определяется индивидуально, в зависимости от состояния женщины. Обычно, назначается по 10-20 мл два раза в день, через 5-10 дней, по усмотрению лечащего врача, возможен переход на таблетированную форму лечения.
Традиционное лечение можно дополнить эффективными средствами народной медицины, которые помогут устранить кислородное голодание и недостаток питательных веществ у плода. Для этих целей хорошо подходят настойки или отвары из листьев подорожника, березы, черной смородины, плоды рябины, цветы липы, боярышника, а также березовый сок.
Профилактика кисты плаценты при беременности
Киста плаценты при беременности является следствием воспалительных процессов в ней. Нормой считается появление небольших кист на сроке до 20 недель, когда идет формирование плаценты, в этом случае никаких профилактических мер проводить не стоит. На более поздних сроках появление кисты считается патологией и требует тщательного контроля.
Воспалительные процессы матки могут стать причиной появления кисты во время беременности. Чтобы этого не допустить, необходимо своевременно лечить заболевания половых органов, соблюдать личную гигиену.
Прогноз кисты плаценты при беременности
Киста плаценты при беременности, в случае если она одна и имеет небольшие размеры, в большинстве случаев имеет благоприятный прогноз. Такая киста не приводит к значительному нарушению кровоснабжения и не лишает ребенка в утробе матери необходимых для развития веществ и кислорода.
Многочисленные образования на плаценте или киста большого размера могут практически полностью перекрыть кровоснабжение. В этом случае прогноз зависит от своевременного и эффективного лечения. Обычно используемые для улучшения метаболизма и кровоснабжения препараты показывают хороший результат и позволяют женщине доходить до конца срока и родить здорового ребенка.
Киста плаценты при беременности - результат патологических процессов, однако, не всегда такие образования представляют опасность для ребенка и матери. Мелкие кисты не угрожают здоровью будущего малыша и не требуют лечения. Как правило, при выявлении одной небольшой кисты врачи предпочитают следить за её развитием при помощи УЗИ.
Если киста не разрастается, то её оставляют в покое до родов. В том случае если киста интенсивно увеличивается или появляются все новые образования, врач может принять решение провести профилактику плацентарной недостаточности, чтобы усилить кровоснабжение и приток кислорода и питательных веществ к плоду.

- Что такое многоводие
- Почему развивается
- Виды и степени тяжести
- Диагностика состояния
- Чем грозит многоводие
- Симптомы при многоводии
- Особенности терапии
- Профилактика
Что такое многоводие
Это ситуация, когда количество жидкости в амниотической полости превышает 1,5 литра. Частота патологии составляет около 1,2% от общего количества родов. Многоводие при беременности чаще встречается во II–III триместре.

Многоводие при беременности
Околоплодная жидкость имеет большое значение для формирования и роста плода:
- обеспечивает свободу движений и перемещения малыша;
- предохраняет пуповину от сдавливания;
- охраняет от толчков и шума извне;
- поддерживает стабильную температуру;
- участвует в процессе питания ребенка;
- выводит экскреты метаболизма;
- способствует формированию иммунитета и гормонального баланса.
Амниотическая жидкость давит на шейку матки, способствуя ее раскрытию. Излитие передних вод в процессе родов облегчает продвижение ребенка. Так как воды стерильны, они омывают и обеззараживают родовые пути.
Почему развивается
Околоплодные воды (ОПВ) включают в себя альвеолярную жидкость и мочу плода. Они постоянно движутся и обновляются каждые 3 часа. В сутки ребенок заглатывает около 4 литров. Если количество образовавшейся жидкости превышает ее расход, формируется многоводие.
Основные причины – инфицирование околоплодных вод, что чаще связано с заболеванием матери. Это могут быть ОРВИ, воспаления мочеполовой системы, а также инфекции, передающиеся половым путем. Опасность появления патологии возрастает в следующих ситуациях:
- сахарный диабет у беременной;
- заболевания сердца и сосудов;
- конфликт по группе и резус-фактору;
- крупный плод.
Нередко при многоплодной беременности патология наблюдается у одного ребенка, тогда как другой испытывает маловодие. Более 60% случаев приходится на невыясненную этиологию.
Виды и степени тяжести
Многоводие проявляется в виде острой или хронической формы. В зависимости от того, сколько образовалось жидкости, есть три степени патологии:
- До 3000 мл.
- От 3000 до 5000 мл.
- Свыше 50000 мл.
Острая патология чаще встречается на сроке до 20 недель. Характеризуется стремительным началом, болями, резко увеличивается размер живота. Количество ОПВ нарастает по часам. Матка находится в тонусе, передняя брюшная стенка отечная. Нарушается дыхание беременной, а сердцебиение плода плохо прослушивается.
Хронический процесс развивается постепенно, чаще на поздних сроках. Клинические признаки слабо выражены. Так как женщина свыкается с определенным дискомфортом своего положения, некоторые симптомы остаются без внимания. Поэтому распознать многоводие без специального обследования сложно.
Диагностика состояния
Обычно симптоматика проявляется, когда объем жидкости превышает 3 литра. Поэтому первую степень доктор может выявить при общем осмотре и на основании данных инструментального обследования. С помощью УЗИ рассчитывают индекс амниотической жидкости, результат выражается в миллиметрах.
Изменения ИАЖ по неделям: норма и референсные значения:
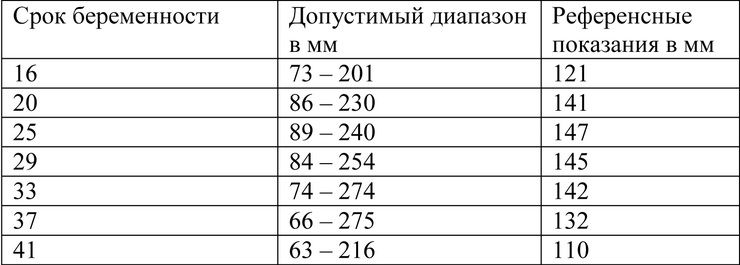
ИАЖ норма по неделям
Если, например, на 20 неделе в анализе цифры индекса немного превышают верхнюю границу, это означает, что у женщины развивается относительное или умеренное многоводие. Такое состояние не опасно для плода. Регулярный контроль позволяет вовремя обнаружить осложнения.
Чем грозит многоводие
Многоводие может быть опасным для беременной и ребенка. В начале срока это частая рвоты, угроза самопроизвольного аборта. Возникает плацентарная недостаточность. Ребенок страдает от нехватки кислорода и питания, задерживается его развитие.
В поздний период гестации возможно возникновение следующих осложнений:
- токсикоз;
- неправильное предлежание младенца;
- аномалии развития нервной системы, органов ЖКТ;
- раннее отслаивание плаценты, кровотечение, гибель ребенка;
- угроза инфицирования плода;
- преждевременные роды.
Патология, возникшая перед родами, опасна ранним отхождением вод. Возникает риск выпадения петли пуповины и ее передавливания ручкой или ножкой. Нарушение кровообращения грозит ребенку асфиксией. Дальнейшие последствия – это отставание в психофизическом развитии, слабый иммунитет, склонность к простудам.
Для роженицы после излития вод возможно прекращение родовой деятельности, отсутствие схваток. Роды затяжные, появляется необходимость в срочном оперативном вмешательстве. Длительный и сложный послеродовой период с кровотечением и воспалительными заболеваниями.
Симптомы при многоводии
Будущая мама должна внимательно относиться к любым изменениям в своем состоянии. Есть ряд признаков, которые являются поводом для посещения женской консультации:
- повышенная утомляемость;
- систематическая тяжесть в лобковой области;
- учащенное дыхание и пульс;
- постоянные отеки на ногах;
- окружность живота по пупку превышает 120 см;
- широкие, красно-фиолетовые растяжки на животе;
- усиление флюктуации при движении.

Лечение многоводия при беременности назначает врач
Женщина страдает от приступов рвоты. Испытывая недостаток кислорода, малыш проявляет активность, а избыток свободного места повышает риск обвития пуповиной. При осмотре доктор может обнаружить, что положение дна матки не соответствует периоду беременности.
Особенности терапии
В зависимости от степени тяжести как острая, так и хроническая форма многоводия при беременности требует пребывания в стационаре или регулярного посещения консультации. Предварительно женщина сдает анализы и проходит ряд инструментальных исследований для выяснения причин патологии.
Проводится постоянный контроль артериального давления, отеков и массы тела. Раз в неделю выполняют УЗИ и допплерографию. Если женщина находится в больнице, ежедневно проверяют ЧСС плода и тонус матки. В особом случае прибегают к амниоцентезу – выводят некоторое количество ОПВ.
Обычно лечение проводят по универсальной схеме:
- препараты для улучшения кровообращения;
- лекарства, содержащие соли калия и магния;
- мочегонные средства;
- витаминные комплексы.
Если есть резус конфликт, понадобится иммуноглобулин. При наличии внутриутробной инфекции лечение проводят антибиотиками.
Будущей маме следует соблюдать диету. Меню должно быть разнообразным и сбалансированным, содержать достаточное количество микроэлементов и витаминов. Следует ограничить количество соли и специй, крепкие бульоны, маринованные продукты.
Важно знать, многоводие не лечится народными методами!
Профилактика
Чтобы не пришлось столкнуться с подобной патологией, нужно перед планированием зачатия пройти обследование и пролечить хронические заболевания. Важно вовремя встать на учет, не пропускать плановые посещения, выполнять все рекомендации доктора. Для предупреждения многоводия нужно вести здоровый образ жизни, который включает отсутствие стрессов, правильное питание, полноценный сон, прогулки на свежем воздухе. Во время вынашивания не допускать вредных привычек, снизить физические нагрузки.
Патология, обнаруженная на начальном этапе, быстро и эффективно устраняется. Беременность будет в радость, роды пройдут легко, малыш появится на свет вовремя и будет здоровым.
Субамниотические кисты плаценты относят к локальным патологическим изменениям, приводящим, по данным ряда авторов, к плацентарной недостаточности. В то же время Ю.Г. Вишевская приводит описание двух случаев пренатальной ультразвуковой диагностики субамниотической кисты плаценты с благоприятным исходом. В обоих случаях проводилось динамическое наблюдение: обе кисты регрессировали в разные сроки беременности. Патологии со стороны плода, околоплодных вод и пуповины не было выявлено. Обе беременности закончились рождением нормальных детей.
Субамниотические кисты плаценты определяются в виде анэхогенных однокамерных образований над плодовой поверхностью плаценты, размеры их могут колебаться от 0,5 до 7-8 см. По мнению A.M. Стыгараи М.В. Медведева, субамниотические кисты чаще всего являются следствием субамниотических гематом, возникающих в конце I - начале II триместров беременности. При этом гематомы первоначально имеют анэхогенную, а в дальнейшем - гетерогенную структуру, что может явиться причиной их ошибочной интерпретации как опухолей плаценты. Через 4-8 нед содержимое гематомы приобретает эхографические признаки кисты.
Среди опухолей плаценты наиболее часто обнаруживаются хориоангиомы. Первое описание сосудистой опухоли плаценты встречается уже в 1798 г. В последующем под разными названиями приводится описание около 400 случаев этой опухоли. Термин хориоангиома был предложен R. Beneke в 1900 г.
Хориоангиома - это нетрофобластическая опухоль, исходящая из сосудов хориона. Она может являться как первичной опухолью плаценты, так и метастатической опухолью карциномы шейки матки, молочной железы, меланомы, фетальной нейробластомы. В работе D. Ollendorff и соавт. представлены данные о возможности метастазирования хориокарциномы в легкие матери.
По своему происхождению хориоангиома относится к аномалиям развития сосудов хориона. Частота встречаемости хориоангиом, поданным разных авторов, колеблется от 1 : 7000 до 1: 50 000 случаев и зависит от размеров опухоли. Чаще диагностируются образования, размеры которых превышают 5 см (0,2-4 : 10 000 родов), опухоли меньших размеров встречаются значительно чаще (14-139 : 10 000 родов). Маленькие хориоангиомы нередко обнаруживаются патоморфологами случайно при рутинном исследовании плацент. В настоящее время принято считать, что маленькие по размерам опухоли не имеют клинического значения.
Хориоангиома является, как правило, одиночной опухолью, но может быть представлена несколькими мелкими узлами. Обычно она располагается на плодовой поверхности плаценты. Реже хориоангиома может локализоваться на материнской поверхности плаценты, на амниальныхоболочках, прикрепляясь к плаценте сосудистой ножкой, а также на корне пуповины.
Первое сообщение о пренатальной диагностике хориоангиомы относится к 1978 г.. При ультразвуковом исследовании хориоангиома представляет собой образование с четкими контурами сложной эхоструктуры с кистозным и солидным компонентом. Иногдахориоангиомы бывают гомогенными с множественными эхогенными септами или образованиями, локализованными на плодовой поверхности плаценты, пониженной эхогенности с неоднородной структурой. При прогрессировании беременности эхогенность опухоли может меняться. С. Caldwell и соавт. и L. Вгасего и соавт. диагностировали диффузный тип хориоангиомы с множественными округлыми эхонегативными включениями в плаценте больших размеров.
В ряде случаев узлы хориоангиомы имеют большое эхографическое сходство с миоматозными узлами, гематомами в стадии организации, гидатидомольной трансформацией плаценты, липомой плаценты. В отличие отхориоангиом миоматозные узлы локализованы под материнской поверхностью плаценты, а не на ее плодовой поверхности. Гематомы любой локализации имеют изменяющуюся во времени эхоструктуру. Дифференциальный диагноз между хориоангиомой и гидатидомольной трансформацией плаценты весьма проблематичен в связи с высоким эхографическим сходством.
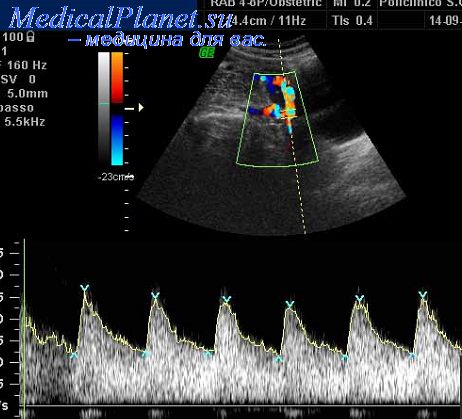
Реальную помощь в верификации хориоангиомы может оказать ЦДК. Поданным H.Schulman и соавт. и И.И. Рябова и соавт., при допплерографии в хориоангиоме регистрируются кривые скоростей кровотока, подобные кривым в артерии пуповины. При исследовании в режиме ЦДК внутри опухоли визуализируются сосуды разного калибра. Сосудистая сеть опухоли может иметь непосредственную связь с сосудами плаценты и пуповины.
Течение беременности при хориоангиоме плаценты зависит в первую очередь от размеров опухоли. Наиболее часто при хориоангиоме отмечается многоводие. Степень выраженности многоводия зависит от размеров опухоли. Многоводие отмечается у 18-35% пациентов с большим узлом.
Хориоангиомы больших размеров могут приводить к формированию артериовенозных шунтов. Это создает реальную угрозу адекватному развитию плода за счетувеличения венозного возврата к сердцу плода и усиления сердечного выброса. Следствием таких изменений является тахикардия, гиперволемия и кардиомегалия, а также отеки и антенатальная гибель. В некоторых случаях гемодинамические нарушения приводят к фетальной анемии, которая в свою очередь способствует возникновению ЗВРП. В случае, если опухоль непосредственно не вовлечена в фетальный кровоток, в артерии пуповины плода регистрируется обычные типы кривых скоростей кровотока. При формировании артериовенозного шунта в сосудах опухоли и в артерии пуповины обычно регистрируется нулевой или отрицательный диастолический кровоток, однако, по мнению Ю.В. Войковой и соавт., компенсаторно-приспособительные механизмы в плаценте могут нивелировать отрицательное воздействие хориоангиомы на развитие плода.
В настоящее время нет доказательных данных о достоверной связи хориоангиом с врожденными пороками плода. Однако прослеживается взаимосвязь между опухолью и единственной артерией пуповины (2,7% по сравнению с 0,7% в группе контроля), атакже между гемангиомами кожи плода и хориоангиомой (12,2% против 2,1% в контроле). В работах З.М. Дубоссарскои и соавт. и А.Е. Волкова и соавт. отмечено, что хориоангиома часто сочетается с пороками развития плода, в частности с сердечно-сосудистыми аномалия ми. По данным P.P. Ибрагимова, хориоангиома может сочетаться с гидроцефалией.
По мнению ряда авторов, имеется определенная ассоциация междухориоангиомой и хромосомными аномалиями (ХА).
Читайте также:

