Кармические причины опухоли клиновидной пазухи

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Злокачественные опухоли клиновидной пазухи в отоларингологии встречаются очень редко и представлены эпителиомами и саркомами.
Чаще всего они возникают у взрослых и одинаково часто, как и злокачественные опухоли остальных околоносовых пазух, у лиц мужского и женского пола.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Симптомы злокачественных опухолей клиновидной пазухи
В начальном периоде опухоли развиваются медленно и бессимптомно (латентный период) в течение длительного периода. В развитой стадии часто симулируют хронический гнойный сфеноидит.
В период экстерриторизации являются причиной тяжелых осложнений: ретробульбарный неврит зрительного нерва, амавроз, синдромы поражения гипофиза, менингит, тромбоз пещеристого синуса. Появление этих осложнений свидетельствует о наступлении инкурабельного состояния, доступного лишь паллиативному или симптоматическому лечению.
На этой стадии при задней риноскопии определяются опухолевые разрастания, пролабирующие через переднюю, наиболее тонкую стенку клиновидной пазухи и ее естественные сообщения с носоглоткой. При более обильных опухолевых вегетациях они могут проникать в носоглоточное отверстие слуховой трубы, вызывая односторонние или двусторонние явления евстахиита и тубоотита. Прорастание опухоли в стенки слуховой трубы является началом карциноматоза среднего уха. Диагностике способствует ренгенография черепа в боковой проекции, при которой в области клиновидной пазухи опухоль визуализируется в виде плотной тени, выходящей за пределы костных границ пазухи.
Диагностика злокачественных опухолей клиновидной пазухи
Дифференцировать злокачественные опухоли клиновидной пазухи следует от опухоли гипофиза, фибромы носоглотки, третичного сифилиса. Обычно поражение гипофиза опухолью приводит к синдрому гипоталамо-гипофизарной недостаточности, проявляющейся признаками снижения продукции тройных гормонов гипофиза, в том числе адренокортикотропного и соматотропного, а также многих других инкретов. Клиническая картина гипоталамо-гипофизарной недостаточности чрезвычайно разнообразна - от микросимптомов, обусловленных нарушением секреции отдельных гормонов, до гипофизарной кахексии, протекающей тяжело и стремительно и заканчивающейся гипофизарной комой (адинамия, ступор, гипонатриемия, гипогликемия, судороги, гипотермия) и в сочетании с общей раковой интоксикацией - быстро наступающей смертью.

[11], [12], [13], [14]
Сфеноидит
Прием ведет к.м.н. Боклин А.К.

- Как и любой синусит, сфеноидит может быть острым и хроническим.
- Типичным симптомом сфеноидита – головная боль, чаще не локализованная в затылочной области, глазнице, темени, висках.
- Диагноз ставится только после клинического обследования.
- Для лечения сфеноидита доступны различные методы, но предпочтительна эндоскопическая хирургия (сфенотомия).
Острая форма любого синусита, в том числе и сфеноидита (синусит клиновидной пазухи) обычно возникает в результате респираторных инфекций. Параназальные пазухи вовлечены почти в каждый ринит или насморк. В 5-10% случаев возникает также бактериальный сфеноидит.
Что такое острый сфеноидит?
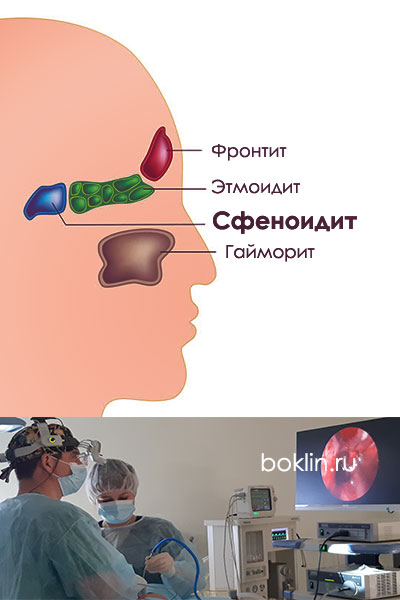
Параназальные пазухи – заполненные воздухом образования в черепе, которые связаны узкими проходами с полостью носа. К ним относятся верхнечелюстные, эмоидальные, лобные и клиновидные (сфеноидальные) пазухи. Они гораздо реже воспаляется чем, например, гайморова (верхнечелюстная) пазуха. Однако сфеноидит достаточно сильно подвержен хроническому течению заболевания.
В околоносовых пазухах образуются выделения и слизь, которые в норме поступают через соустья в носовую полость. Однако если эти проходы закупориваются отеком слизистой от простуды или от других причин, то отток отделяемого нарушается. Тогда существует опасность скопления бактериальной или вирусной инфекции в пазухах.
В 90% случаев сфеноидит является вирусным (грипп, ОРЗ и др.) и только в ходе продолжения заболевания бактерии присоединяются к этому процессу (бактериальная суперинфекция).
Что такое хронический сфеноидит?
Если сфеноидит длится более 12 недель, его называют хроническим, что затрудняет его лечение обычными нехирургическими методами.
Какие симптомы вызывает сфеноидит?
- Острая головная боль, особенно при ее наклоне.
- При сфеноидите боль, чаще не локализованная, а разлитая и ощущается в затылочной области, глазнице, темени, висках.
- Лихорадка, плоть до высоких цифр (39 о C).
- Заложенность носа – не во всех случаях.
- Накопление выделений и слизи в области носоглотки (часто гнойных).
- Ощущение неприятного запаха и привкуса.
Сфеноидит чаще сочетается с гайморитом и фронтитом. Одиночная локализация встречается достаточно редко.
Какие осложнения сфеноидита?
Если воспалительный процесс не проходит из-за отсутствия или неправильного лечения, то инфекция мигрирует в рядом расположенные отделы. Впоследствии из-за этого может возникнуть менингит, энцефалит (скопление гноя в мозговых оболочках), абсцессы и тромбоз сосудов головного мозга. Другие осложнения включают ухудшение зрения, вплоть до необратимой слепоты.
Как врач диагностирует сфеноидит?
ЛОР-врач после предварительного осмотра и опроса пациента, проводит клиническое обследование с помощью назальной эндоскопии. С помощью эндоскопии можно обнаружить воспалительные (гнойные) очаги в околоносовых пазухах.
Для диагностики сфеноидита необходимо выполнение Компьютерной томографии (КТ) пазух носа.
Как лечится сфеноидит?
Существует два варианта лечения сфеноидита:
- Медикаментозный.
- Хирургический.
Обезболивающие препараты, такие как парацетамол или ибупрофен, подходят для лечения острой боли.
Противоотечные средства, такие как ксилометазолин, псевдоэфедрин или фенилэфрин в форме капель для носа или спреев для носа, способствуют дренажу секрета из околоносовых пазух и клиновидной в том числе.
Кортикостероиды (кортизон), такие как мометазон или флутиказон, могут использоваться в качестве назального спрея.
Если симптомы не проходят более 10 дней, и они усиливаются, или наблюдается высокая температура, это свидетельствует о присоединении бактериальной инфекции. Тогда врачом назначается терапия антибиотиками.
В случае если медикаментозное лечение не помогает, тогда назначается хирургическое лечение. Наиболее эффективным методом является эндоскопическая сфенотомия – это минимально травматическое воздействие с низким риском осложнений. Так же эта процедура позволяет в более короткие сроки восстановиться пациенту, выписка из стационара обычно происходит через сутки после операции.
Злокачественная опухоль представляет собой разрастание раковых клеток в тканях полости носа, а также его пазух. По мере прогрессирования заболевания поражаются лобные, гайморовы и клиновидная придаточные пазухи, решетчатый лабиринт.
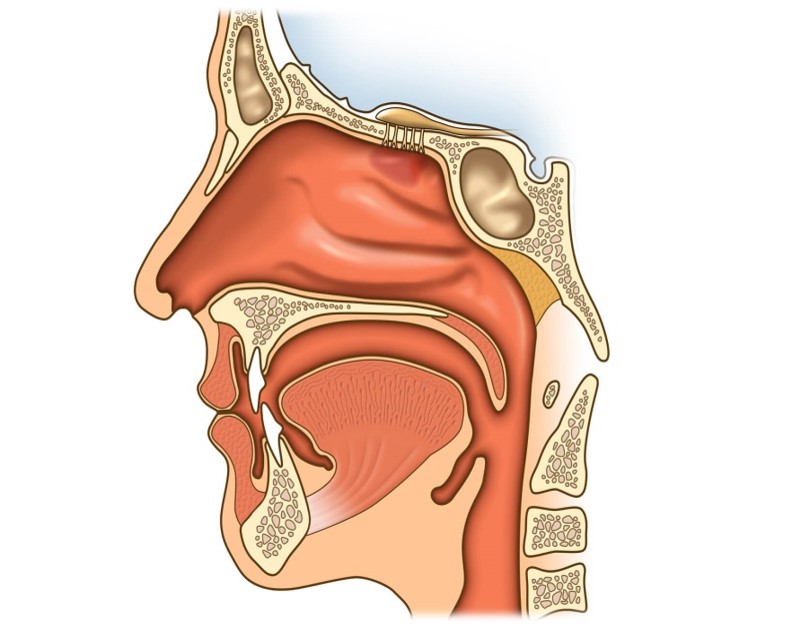
Строение носа и его пазух
Анатомическое строение носа состоит из полости и околоносовых пазух. Носовая полость ограничена пятью границами:
- задняя граница – хоана;
- передняя граница – плоскость, отделяющая нос от преддверия;
- верхняя стенка – свод, отделенный дырчатой пластиной, костью и телом клиновидной кости;
- нижняя стенка – дно;
- наружная стенка – медиальная сторона гайморовых пазух.
Неотделимая часть носа – его пазухи:
- верхнечелюстные (гайморовы) – парный воздухоносный орган, локализующийся на теле верхнечелюстной кости;
- клиновидная (основная, сфеноидальная) – расположена в теле клиновидной кости в точке перехода передней черепной ямки в переднюю;
- решетчатый лабиринт (ячейки решетчатой кости) – парный орган, локализующийся в центре между глазниц сбоку от небной, слезной, лобной клиновидной, верхнечелюстных костей;
- лобные – парный орган, расположенный сзади от надбровных дуг на лобной кости.
В основном опухоль развивается в верхнечелюстных пазухах, постепенно охватывая решетчатый лабиринт и всю полость носа. Намного реже очаг поражения диагностируется в лобных и клиновидной пазухах.
Классификация
В зависимости от локализации патологического процесса онкологические процессы делятся на несколько групп:
| Поражение эпителиального слоя | Плоскоклеточный рак |
| Веррукозный рак | |
| Спиноцеллюлярный рак | |
| Аденокистозный рак | |
| Мукоэпидермоидный рак | |
| Слизистая аденокарцинома | |
| Аденокарцинома | |
| Переходно-клеточный рак | |
| Недифференцированный рак | |
| Другое | |
| Поражение мягких тканей | Фибросаркома |
| Злокачественная фиброксантома | |
| Рабдомиосаркома | |
| Злокачественная гемангиоперицитома | |
| Нейрогенная саркома | |
| Другое | |
| Поражение костно-хрящевой ткани | Остеома |
| Хондрома | |
| Остеогенная саркома | |
| Хондросаркома | |
| Другое | |
| Поражение кроветворной и лимфоидной ткани | Экстранодальная β – клеточная лимфома маргинальной зоны MALT – типа |
| Болезнь Ходжкина | |
| Диффузная β – клеточная лимфома | |
| Анапластическая крупноклеточная лимфома, периферическая Т- клеточная лимфома | |
| Смешанные опухоли | Злокачественная меланома |
| Тератома | |
| Эстезионейробластома | |
| Злокачественная меланома | |
| Другое | |
| Вторичные опухоли | |
| Неклассифицируемые опухоли |

Причины возникновения
Онкологические процессы развиваются на фоне хронической гиперпластичности. Исходя из практики, рак носа и его пазух становится следствием осложнений:
- кисты радикулярного или фолликулярного типа;
- гнойного железисто-фиброзного полипозного риносинусита;
- гнойного полипозного риносинусита, осложнения которого вызваны дисплазийным и метаплазийным разрастанием эпителия;
- гиперпластического гайморита с дисплазией;
- хронического фронтита;
- пигментного невуса;
- перфорации перегородки носа;
- лейкоплакии.
На развитие злокачественной опухоли влияют такие диагнозы, как плоскоклеточная папиллома, гемангиома, фиброматоз, остеобластокластома, плеоморфная аденома малой слюнной железы.
Рак носа диагностируется в любом возрасте, но большее распространение болезни зафиксировано в пожилом возрасте после 60 лет. Злокачественная опухоль среди всех онкологических патологий занимает 35 место. В группу риска входят:
- пациенты, которые удаляли полипы в носу или прижигали их;
- люди, работающие на вредном производстве. Вдыхание канцерогенов и химикатов сказывается на состоянии слизистой оболочки;
- неблагоприятная экология и другие факторы внешней среды.
Симптомы
На первых стадиях развития рак носа развивается бессимптомно. Врачи неправильно диагностируют опухоль, принимая ее за хроническое воспаление.
Первые признаки опухоли носа и придаточных пазух:
- выделения. Сначала больной замечает заложенность одного носового прохода, нарушается дыхание с одной стороны, что объясняется прорастанием опухоли в полость. Через время опухает лицо, смещаются глазные яблоки, и усиливается выработка слизи. При поражении гайморовых пазух секрет слизисто-гнойный с примесью крови;
- болевой синдром. Поначалу возникает головная боль. При опухоли решетчатого лабиринта голова болит уже в начале развития болезни. Боль в носу появляется уже на поздней стадии рака. Она распространяется на виски, глаза и уши, поэтому больной порой не может определить точную локализацию очага. При раке гайморовых пазух усиливается зубная боль.
Неврологические признаки рака носа и его пазух, например, онемение щек и верхней губы, нарастают уже на поздних стадиях, когда опухоль разрастается и выходит в крылонебную ямку.
Специфические признаки
На поздних стадиях развития онкологии появляются характерные клинические особенности, по которым распознают локализацию опухоли.
Так, рак гайморовых пазух вызывает смещение глазных яблок вперед, припухлость щек, снижение остроты зрения. При поражении заднебоковой и задней стенки опухает височная ямка, развивается экзофтальм. Полная непроходимость носовых ходов указывает на рак медиальной стенки. Опухоль решетчатого лабиринта распознаются по слезотечению, деформации внутреннего уголка глаза, изменению формы нижнего века.
Уже на поздних стадиях развитиях появляется носовое кровотечение, выпячивание глазных яблок усугубляется, деформируется твердое небо, увеличиваются заглоточные, шейные и околоушные лимфатические узлы.
Клинические особенности некоторых видов опухоли носа
Эстезионейробластома формируется из клеток нейроэпителия. Опухоль располагается в верхней части носового хода, постепенно охватывая пазухи, мозг, основание черепа и орбиту. На снимках выглядит в качестве мягкотканого полипа, который дает метастазы в средостение, шейные лимфатические узлы, кости, легкие, плевру . Этот вид рака носа встречается у пожилых людей, мужчин среднего возраста и детей. Заболевание прогрессирует тремя путями – обостряется ринологическая симптоматика при поражении решетчатого лабиринта, гайморовых пазух, глазницы, обостряется носоглоточная симптоматика при распространении опухоли в носоглотку, хоану или решетчатый лабиринт или обостряется неврологическая симптоматика при прорастании раковых клеток в основание черепа.
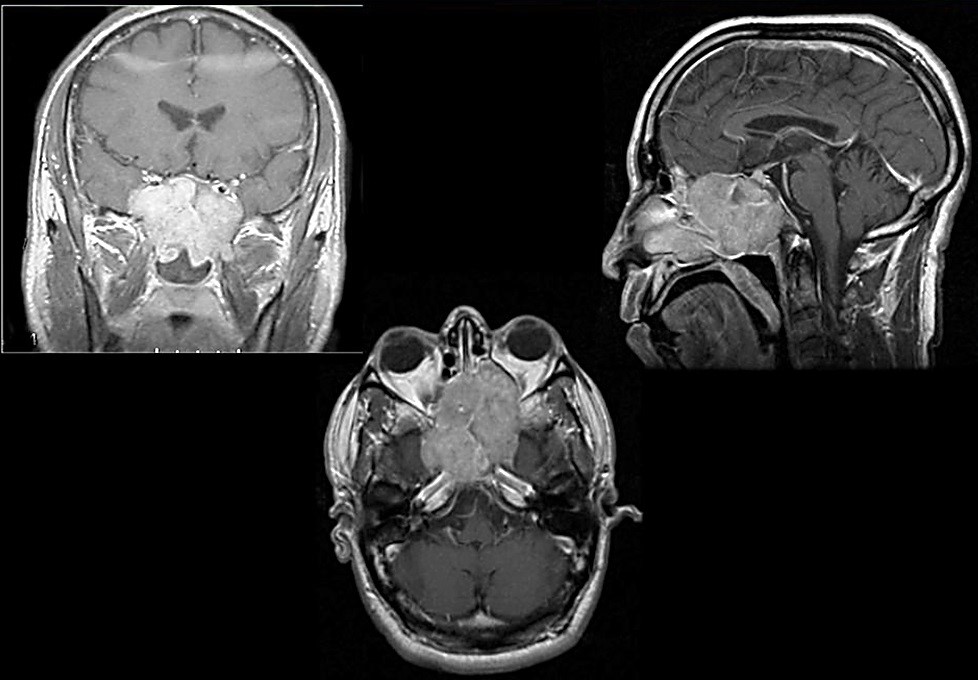
Диагностика
На первичном осмотре врач проводит внешний осмотр, пальпирует ткани. Специалист отмечает асимметрию лицевых черт из-за опухоли мягких тканей. При риноскопии выявляется сужение просвета полости носа и/или носоглотки, а орофарингоскопия устанавливает спазм жевательных мышц, из-за которого рот открывается не полностью. Если при пальпации лимфатических узлов на шее с обеих сторон чувствуются уплотнения, то это указывает на метастазы.
После консультации доктор выдает направление на анализы. Проводится цитологическое исследование лимфатических узлов и гайморовых пазух. Назначается гистологическое исследование – биопсия лимфатических узлов и тканей носовой полости.
Следующий этап – инструментальное обследование:
- КТ/МРТ пазух носа, верхней челюсти, основания челюсти и глаз. Томография указывает точную локализацию очага опухоли, его распространения на окружающие ткани. Если на снимках есть области затемнения, назначается более детальное обследование;
- фиброларингоскопия для углубленного осмотра носоглотки;
- УЗИ органов брюшной полости и шеи для поиска метастазов;
- рентгенография грудной клетки для поиска отдаленных метастазов;
- фибробронхоскопия для поиска метастазов в средостении;
- ФГДС для поиска метастазов в желудочно-кишечном тракте;
- ангиография для поиска метастазов в магистральных сосудах;
- КТ/МРТ, ПЭТ органов грудной клетки и брюшной полости для поиска метастазов;
- пункция гайморовых пазух, носовой полости для определения клеточного состава опухоли и ее структуры.
После уточнения диагноза врач устанавливает стадию развития болезни:
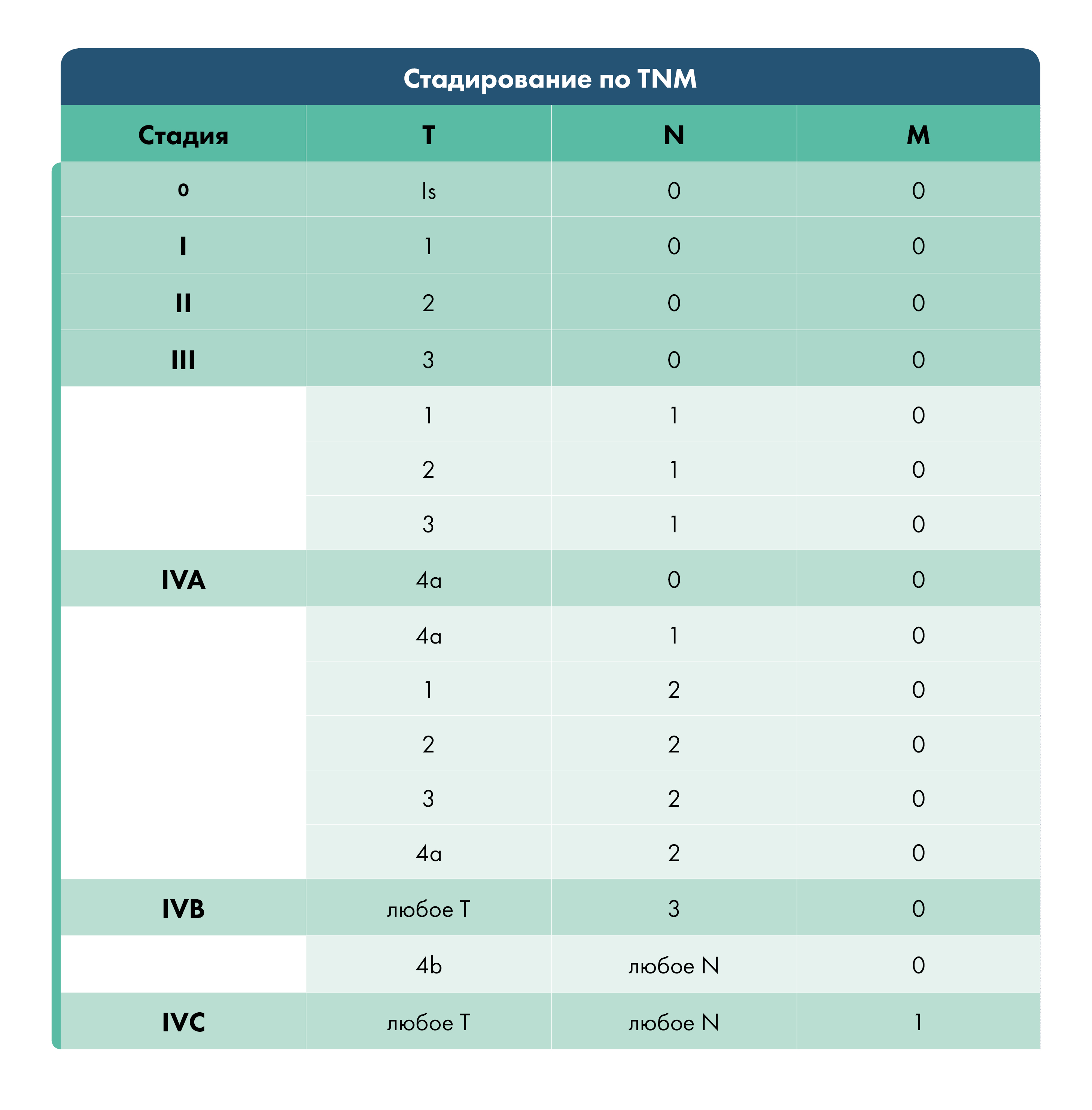
Лечение
Тактика лечения определяется врачом, исходя из клинических особенностей и стадии развития болезни.
Большинство опухолей лечатся хирургическим путем. Осуществляется открытая или эндоназальная операция. Так, например, злокачественная опухоль слизистой оболочки и пазух носа оперируется через наружный доступ. Врач обнажает анатомические структуры полости, верхней челюсти, решетчатой пазухи и глазницы. Операции предшествует лучевое облучение, суммарная очаговая доза которого не превышает 50 гр.
Операции в зависимости от степени тяжести:
| 1 стадия | Опухоль удаляется вручную через доступ в полости носа. Если очаг небольшой, то возможно удаление методом криодеструкции |
| 2 стадия | Проводится открытая операция. Наружная стенка и носовые раковины иссекаются, резецируются клетки решетчатой пазухи и отделы верхней челюсти при наличии раковых клеток в верхнечелюстной пазухе |
| 3 и 4 стадия | Верхняя челюсть резецируется. Если поражена глазница, то она полностью иссекается. Остаются только костные стенки |
При метастазировании удаляют первичный очаг, а также иссекается шейная клетчатка. Операция Крайля проводится редко при массовом поражении шейных лимфатических узлов.
Больные низкодифференцированными видами рака подвергаются лучевому облучению, а также химиотерапии. Кроме того, препараты назначаются по следующим показаниям:
- верифицированные опухоли по результатам гистологии и цитологии;
- отдаленные метастазы;
- метастазы в регионарных лимфатических узлах;
- рецидив;
- ненарушенная функциональность сердечно-сосудистой системы, почек, печени и органов дыхания;
- показатели крови удовлетворительны – количество тромбоцитов более 100000, гранулоцитов – более 200, а гемоглобин и гематокрит в порядке нормы;
- личный отказ пациента от операции;
- коррекция неоперабельной опухоли в операбельную.
Назначаются платины, метотрексат, блеомицин, фторурацил, доксорубицин.
Таргетная терапия назначается при лечении плоскоклеточного рака головы и шеи с метастазами после курса химиотерапии, местно-распространенного плоскоклеточного рака головы и шеи вкупе с облучением. Также таргетные препараты используются при неэффективности химиотерапии при лечении рецидивирующего плоскоклеточного рака.
Профилактика
Для предотвращения злокачественных опухолей носа и его пазух важно своевременно лечить воспаление носовых структур, не допускать развитие гиперпластических процессов и сразу удалять полипы.
В дальнейшем после пройденного курса лечения больные наблюдаются у онколога. Первые два года следует проходить осмотр ежемесячно, следующие пять лет – раз в полгода. При повышенном риске рецидива плановые обследования назначаются индивидуально.
Список литературы по теме:

Авторская публикация:
Захарова Ю.И.
Ординатор отделения опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
В детском возрасте основные пазухи слабо развиты и только к 20-летнему возрасту они приобретают определенную форму и величину. Величина их и форма весьма разнообразны: они могут быть едва выражены, а иногда могут достигать значительных размеров и простираться до блуменбахова ската.
Нередко наблюдаются случаи одновременной пневматизации и малых крыльев основной кости. Некоторые авторы придают последнему моменту определенное значение, рассматривая его как фактор, предрасполагающий к образованию ретробульбарного неврита при воспалительных процессах в основной пазухе. Наши наблюдения этого не подтверждают.
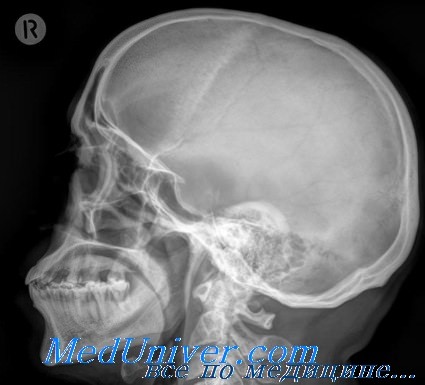
Основные пазухи мало доступны клиническому исследованию; при рентгенологическом исследовании также не всегда удается обнаружить в них изменения, когда таковые в действительности имеются. Вследствие большого отстояния пазух от пленки, изображение их получается на рентгенограмме недостаточно четким.
Обычно при исследовании основных пазух применяются аксиальные проекции. Необходимо производить снимки и в боковой проекции, благодаря чему можно получить более ясное представление о величине и степени их пневматизации. При воспалении основных пазух рентгенологические симптомы будут выражаться в затемнении пораженной пазухи.
При полипозном перерождении слизистой может наблюдаться неравномерное затемнение пазухи. То же самое отмечается и при опухолях, когда опухоль не заполнила еще полностью пазухи.
Как мы уже указывали, близкое соседство основных пазух с каналом зрительного нерва создает благоприятные условия для перехода воспалительного процесса на зрительный нерв. Заболевание основной пазухи является часто причиной неврита зрительного нерва. Изменения в зрительном нерве могут быть обусловлены и опухолью основной пазухи.
Мукоцеле редко наблюдается в основной пазухе. Нам пришлось наблюдать только один случай мукоцеле основной пазухи. Вследствие тесного анатомического взаимоотношения между основными пазухами и нервами, иннервирующими глазное яблоко, могут наблюдаться параличи этих нервов при заболевании основных пазух. Чаще всего наблюдается паралич отводящего нерва.
Мы считаем здесь целесообразным отметить значение рентгенологического исследования при носоглоточных опухолях. Эти опухоли, прорастая из носоглотки, часто проникают в основную пазуху. Нередко первые симптомы носоглоточной опухоли проявляются со стороны органа зрения.
Глазные симптомы проявляются в виде птоза, диплопии, особенно часто наблюдается паралич VI нерва. Иногда развивается и полная офталмоплегия. Нередко при этом наблюдается симптомокомплекс Горнера (легкое опущение верхнего века, узкий зрачок и слабо выраженный экзофталм). Носоглоточная опухоль, вовлекая в процесс основную пазуху, верхнюю сфеноидальную щель, может вызвать экзофталм и симулировать ретробульбарную опухоль.
При рентгенологическом исследовании в сагиттальных проекциях довольно часто обнаруживается затемнение решетчатой и гайморовой полости, а на аксиальном и боковом снимке — изменения со стороны основной пазухи. Такая комбинация, когда в процесс вовлечены передние придаточные полости носа и основная пазуха, должна навести на мысль о наличии носоглоточной опухоли, так как при воспалительных процессах этого почти не наблюдается. Следует обратить внимание на характер затемнения.
Завуалирование этих полостей указывает, по мнению Майера, на то, что опухоль проросла в носовую полость и закрыла выводные протоки придаточных полостей, что приводит к застою секрета в полостях. При этом, повидимому, сдавливаются отводящие кровеносные сосуды, вследствие чего образуется застойный отек слизистой придаточных полостей с увеличением экссудации. При частичном затемнении одной из полостей можно думать о непосредственном прорастании опухоли в полость. На боковом снимке отмечается неравномерное затемнение основной пазухи и стушеванность ее границ. При инфильтративпом росте опухоли может наступить разрушение турецкого седла.
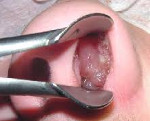
Рак полости носа и околоносовых пазух – злокачественные опухоли, поражающие носовую полость, верхнечелюстные, лобные, решетчатую или клиновидную придаточные пазухи. Проявляется ощущением давления, затруднением носового дыхания, выделениями из носа и носовыми кровотечениями. В ряде случаев отмечаются онемение и ощущение мурашек на коже лица, экзофтальм, лицевые деформации и выпадение зубов. Диагноз рака околоносовых пазух и носовой полости устанавливается с учетом анамнеза, данных внешнего осмотра, риноскопии, рентгенографии, КТ, МРТ и результатов биопсии. Лечение оперативное в сочетании с предоперационной радиотерапией и химиотерапией.
- Причины
- Классификация
- Симптомы рака полости носа
- Диагностика
- Лечение
- Прогноз
- Цены на лечение
Общие сведения
Рак полости носа и околоносовых пазух – новообразования эпителиального происхождения, локализующиеся в носовой полости и придаточных синусах. Составляют 1,5% от общего количества онкологических заболеваний. Обычно поражают людей старше 40 лет. Мужчины болеют чаще женщин. Рак околоносовых пазух в 75% случаев возникает в зоне верхнечелюстного синуса, в 10-15% - в носовой полости и основной (решетчатой) пазухе, в 1-2% - в зоне клиновидного и лобного синусов. Рак полости носа и придаточных синусов распространяется на близлежащие ткани, включая костные структуры, метастазирует в регионарные лимфоузлы, но очень редко дает отдаленные метастазы. Лечение осуществляют специалисты в сфере онкологии, отоларингологии и челюстно-лицевой хирургии.

Причины
Причина рака полости носа пока не выяснена, но установлены три группы факторов, способствующих развитию данной патологии: профессиональные вредности, хронические воспалительные процессы и вредные привычки. Риск развития рака околоносовых пазух и носовой полости повышается при постоянном контакте с вредными веществами, вдыхаемыми в процессе выполнения профессиональных обязанностей. Наибольшая вероятность возникновения онкологических поражений наблюдается у пациентов, занимающихся деревообработкой, обработкой кожи и производством никеля. Особенно значим контакт с химическими соединениями, используемыми при производстве мебели. По статистике, у краснодеревщиков рак полости носа и придаточных пазух становится причиной гибели в 6,6 раз чаще, чем в среднем по популяции.
Большую роль в развитии рака околоносовых пазух и полости носа играет курение. Некоторые специалисты в числе факторов риска указывают употребление алкоголя. Вероятность развития этой группы заболеваний увеличивается при хроническом рините, риносинусите, гайморите (воспалении надчелюстных пазух), фронтите (воспалении лобных пазух), сфеноидите (воспалении клиновидной пазухи) и этмоидите (воспалении решетчатого лабиринта). Имеет значение национальность пациентов – рак околоносовых пазух и носовой полости чаще выявляется у жителей Китая и Средней Азии.
Классификация
В связи с особенностями локализации выделяют пять видов данной патологии: рак полости носа и четыре типа рака околоносовых пазух: верхнечелюстной, фронтальной, основной и решетчатой. С учетом особенностей гистологического строения различают семь разновидностей опухоли: плоскоклеточный, переходноклеточный, мукоэпидермоидный, аденокистозный и недифференцированный рак, аденокарцинома и прочие виды рака.
При определении прогноза и тактики лечения используют сложную классификацию TNM, в которой отражены особенности каждой стадии рака околоносовых пазух (прорастание тканей, уровень поражения тех или иных близлежащих органов) с учетом локализации. В клинической практике нередко пользуются упрощенной классификацией:
- 1 стадия – рак полости носа и околоносовых пазух не распространяется на костные структуры, регионарные лимфоузлы не задействованы.
- 2 стадия – новообразование распространяется на костные стенки, но не выходит за пределы пазухи, лимфоузлы интактны.
- 3 стадия – рак околоносовых пазух и носовой полости разрушает кость и прорастает в соседние полости, есть метастазы в регионарных лимфоузлах.
- 4 стадия – опухоль прорастает скуловые кости, нижнюю челюсть и кожу лица. Регионарные лимфоузлы теряют подвижность, спаиваются с окружающими тканями с образованием инфильтратов или распадом.
Из-за редкого отдаленного метастазирования в этой классификации не отражен вариант рака околоносовых пазух с гематогенными метастазами.
Симптомы рака полости носа
Симптомы этой группы болезней отличаются большим разнообразием. Картина заболевания определяется локализацией, размером и видом новообразования. На начальных стадиях обычно наблюдается бессимптомное течение или скудные проявления, напоминающие хронический ринит либо синусит. Пациенты с раком околоносовых пазух предъявляют жалобы на боль в зоне придаточных пазух, головную боль, заложенность носа и носовые выделения. Некоторые больные отмечают снижение обоняния. Иногда первым признаком болезни становится увеличение регионарных лимфоузлов.
Остальные проявления обусловлены локализацией рака полости носа и околоносовых пазух и повреждением близлежащих анатомических структур. При опухолях внутренних отделов гайморовой пазухи наблюдаются боль в верхней челюсти, отдающая в ухо либо висок, сильная головная боль, выделения и кровотечения из соответствующей половины носа. При новообразованиях в задненаружном отделе верхнечелюстного синуса возможны затруднения при приеме пищи, вызванные прорастанием рака околоносовой пазухи в жевательные мышцы.
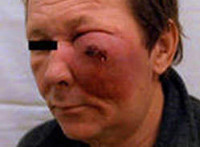
Опухоли передненижнего отдела гайморовой пазухи могут распространяться на верхнюю челюсть и твердое небо, вызывая интенсивную зубную боль, потерю зубов и образование язв на деснах. При прорастании таких новообразований в жевательные мышцы и височно-нижнечелюстной сустав выявляются затруднения при попытке открыть рот. При поражении мягких тканей лица отмечаются лицевые деформации. Отек век, слезотечение, сужение глаза или экзофтальм характерны для рака околоносовой пазухи, локализующегося в верхней части задневнутренней зоны верхнечелюстного синуса. Рак лобных пазух проявляется резко выраженными болями в области лба, отеком век, смещением глаза и деформацией лица.
Диагностика
Диагноз рака околоносовых пазух и полости носа основывается на жалобах, данных анамнеза, результатах осмотра и дополнительных исследований. При сборе анамнеза отоларинголог выясняет наличие вредных привычек, профессиональных вредностей и хронических воспалительных заболеваний. При внешнем осмотре врач обращает внимание на деформации лица, состояние век, наличие одностороннего экзофтальма, возможность свободных движений нижней челюстью и т. д.
Рак полости носа обнаруживаются при проведении риноскопии. Фарингоскопия позволяет выявлять вторичные изменения, обусловленные прорастанием рака околоносовых пазух в ротовую полость и полость носоглотки. Наряду с фарингоскопией осуществляют фиброскопию, в процессе которой специалист изучает поверхность носоглотки и берет с измененного участка образец ткани для гистологического исследования. При расположении опухоли в придаточном синусе врач выполняет пункцию с забором материала.
Всех пациентов с подозрением на рак полости носа и придаточных пазух направляют на обзорную рентгенографию соответствующей области. При возможности проводят рентгенографию с использованием контрастного вещества, КТ и МРТ. При подозрении на прорастание рака околоносовых пазух в полость черепа назначают рентгенографию черепа. В некоторых случаях осуществляют диагностическую гайморотомию. Для выявления гематогенных метастазов выполняют рентгенографию грудной клетки и УЗИ брюшной полости.
Лечение
Лечебная тактика при раке околоносовых пазух и носовой полости определяется индивидуально с учетом локализации, размера, гистологического типа и распространенности новообразования. Как правило, используют комбинированную терапию, включающую в себя хирургическое вмешательство, химиотерапию и радиотерапию. В предоперационном периоде пациентам с раком полости носа и околоносовых синусов назначают дистанционную телегамматерапию и химиотерапию. Операцию проводят через 3 недели после окончания химио- и радиотерапии.
Объем хирургического вмешательства зависит от вовлечения различных органов и анатомических структур. В ряде случаев при раке околоносовых пазух приходится выполнять экзентерацию глазницы, удаление верхней челюсти и другие травматичные операции. При прорастании новообразования в полость черепа к участию в оперативном лечении привлекают нейрохирурга. В послеоперационном периоде назначают антибиотики и сосудосуживающие средства, проводят радио- и химиотерапию. При серьезных косметических дефектах осуществляют пластические операции в отдаленном периоде. При распространенном и рецидивирующем раке полости носа и синусов лечение консервативное.
Прогноз
Прогноз при раке околоносовых пазух и носовой полости в первую очередь зависит от стадии заболевания. На 1-2 стадии средняя пятилетняя выживаемость после хирургического удаления новообразования составляет 75%. Применение комбинированной терапии позволяет повысить этот показатель до 83-84%. На 3-4 стадиях выживаемость резко снижается. При метастазах в регионарных лимфатических узлах до 5 лет с момента постановки диагноза удается дожить всего 37% пациентов, получавших комбинированную терапию. При использовании только лучевой терапии или только оперативного вмешательства пятилетняя выживаемость на этой стадии по различным данным колеблется от 18 до 35%. Трехлетняя выживаемость на 4 стадии составляет чуть более 30%.
Читайте также:

