Капельница при раке почек

Многие больные, страдающие онкологическими заболеваниями, испытали на себе проявление синдрома интоксикации. Поэтому давайте разберём в этой статье, какими симптомами сопровождается интоксикация при онкологии? Что ждёт онкологических больных в терминальной стадии? Какие методы на дому и в стационаре способны максимально помочь организму при интоксикации? Существуют ли народные средства детоксикации?
Но прежде всего, уместным будет разобраться в понятиях. Многие думают, что онкология, это только раковые опухоли. На самом деле, онкология — понятие, объединяющее все злокачественные опухоли, возникающие в разных органах и развивающиеся вследствие перерождения любой ткани организма. Раковая же интоксикация более узкий термин — это группа новообразований из эпителиальной ткани и является разделом онкологии.
Симптомы интоксикации организма у онкологических больных
Проявления онкологической интоксикации зависят от расположения опухоли, стадии процесса, размера новообразования, наличия метастазов, их количества и прочего.
При интоксикации организма у онкологических больных общие симптомы наблюдаются следующие:
- головная боль;
- повышение температуры;
![]()
тошнота, рвота, неустойчивый стул, пониженный аппетит;- общая слабость, быстрая утомляемость, сонливость;
- ощущение перебоев в сердце, тахикардия, перепады артериального давления;
- снижение веса;
- возможно, появление одышки;
- бледность кожи, акроцианоз (посинение кончика носа, ушей), синюшность губ;
- признаки почечной и печёночной недостаточности;
- в крови повышается количество лейкоцитов и СОЭ (скорость оседания эритроцитов), снижается уровень белка, эритроцитов, возникают и другие изменения.
В терминальной (то есть конечной) стадии онкологических заболеваний симптомы эндотоксикоза ярко выражены и протекают наиболее тяжело по сравнению с ранними фазами. Больные испытывают сильную слабость, большую часть дня они лежат. Настроение снижено, они унылы, раздражительны, апатичны, плаксивы и тревожны. Аппетита практически нет. Наблюдается сильно истощение. Появляется патологическое нерегулярное, аритмичное дыхание. Они сильно потеют, периодически повышается температура. Онкологическим больным знакома постоянная ноющая боль в мышцах и суставах. Артериальное давление снижено. Кожа может иметь желтушный или даже сероватый оттенок.
Методы дезинтоксикационной терапии при онкологии
Одной из причин возникновения интоксикации организма при онкологии на ранних стадиях является циркуляция продуктов метаболизма клеток новообразования в крови, на поздних — распад опухоли. Поэтому упор надо делать на лечение основного заболевания. Детоксикацию проводят при подготовке к оперативному лечению, а также во время химиотерапии и лучевой терапии.
У каждого метода дезинтоксикационной терапии при онкологии имеются показания и противопоказания. Применение их во многом зависит от клинических проявлений, вида опухоли, состояния организма, стадии заболевания.
Метод основан на создании разведения крови (гемодилюции). Внутривенно капельно вводят до нескольких литров растворов:
- глюкозы;
- бикарбоната натрия;
- альбумина и другие.
При достижении наводнения организма делают инъекцию Фуросемида. При этом контролируются сердечно-сосудистые показатели, дыхательная функция и другие значения гомеостаза.
Этот метод базируется на установке дренажей в брюшной полости. В верхние трубки вливают до 20 литров жидкости в первые сутки, а через нижние она самостоятельно выливается.
Таким образом, из брюшной полости происходит вымывание токсинов. Процедура длится 2–3 дня.
Энтеросорбция заключается в приёме сорбента в большой дозе (до 1 грамма на 1 килограмм веса больного).
Лекарство больной принимает самостоятельно или его вводят через зонд в разведённом состоянии. Курс лечения продолжается до 5 дней.
Непрямое окисление крови проводится с помощью гипохлорита натрия (ГХН). Внутривенно вводится ГХН, который участвует в дезинтоксикации при онкологии печени, поджелудочной железы, почек, сопровождающейся их недостаточностью.
Обезвреживание токсинов происходит за счёт образования активного кислорода. По времени сеанс может длиться до 6 часов. Всего используют для очистки организма 2–3 процедуры. Непрямое окисление применяют в случае полиорганной недостаточности у тяжёлых больных.
Гемодиализ не проводится при злокачественных опухолях в запущенных стадиях и при онкологии кроветворной системы, а также при 2 и более выраженных сопутствующих заболеваниях. Для каждого больного расписывают индивидуальную программу диализа. Сеанс гемодиализа длится 4–5 часов.
При плохой переносимости гемодиализа используют временную замену на изолированную ультрафильтрацию. Она эффективна в случае развития отёчного синдрома у онкологических больных.
Гемофильтрация состоит из проведения крови через гематологический фильтр и восполнения жидкости электролитными растворами. Таким образом, происходит замещение до 7 литров жидкости без снижения объёма крови.
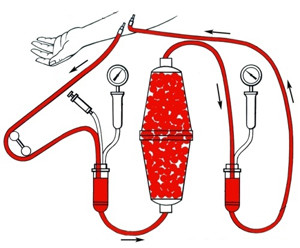
Гемосорбция применяется для выведения из крови токсинов с крупной и средней молекулярной массой. Осуществляется доступ в две вены. Кровь пропускается через специальный аппарат с 200–400 граммами сорбента. Длится процедура 50 минут, проводят её 2–3 раза в день.
Гемосорбция противопоказана при:
- кровотечениях;
- полиорганной недостаточности;
- низком артериальном давлении;
- нестабильности сердечно-сосудистых показателей;
- обезвоживании.
Этот метод основан на замещении плазмы. Её забирают в объёме от 700 миллилитров до полутора литров в течение одной процедуры. Вместо неё вливают:
- замороженную плазму;
- Реополиглюкин;
- Полиглюкин;
- белковые растворы.
Детоксикацию проводят за 1–4 процедуры. Такие методы очистки при онкологии осуществляют снижение крупномолекулярных соединений и в меньшей степени — низкомолекулярных.
Народные методы очистки организма при онкологии

Как ещё снять интоксикацию при онкологии? Существуют народные методы, которые основаны на приёме растительных сборов в маленьких дозах с плавным её увеличением до максимальной и с последующим постепенным снижением. Лечение проводится под тщательным контролем общего состояния больного.
Применять растительные яды фитотерапевты рекомендуют с большой осторожностью, особенно у ослабленных больных. Назначает такое лечение только врач. Далее, будут приведены щадящие способы, которые можно применять в домашних условиях без ограничения дозы.
- Отвар из семян льна, корня солодки. На один стакан отвара можно добавить одну чайную ложку мёда. Если кислотность желудка снижена, в отвар добавляют 1–2 столовые ложки сока облепихи или граната. Приготовление: 1,5 столовые ложки семян, щепотка корня солодки на 200 миллилитров воды. Варить на маленьком огне полчаса. Приём: полстакана через каждые 2 часа, плюс на ночь.
- Отвар геркулеса кипятить на молоке 30 минут, затем процедить.
- Чай из иголок сосны или пихты, луковой шелухи и шиповника. Залить кипятком и оставить на ночь. Принимать в любых количествах.
При онкологии применяются разные методы очистки. Часть из них может проводиться в стационаре, часть — амбулаторно и на дому. Приведёнными народными рецептами можно пользоваться всем. Остальные методы очистки выполняются под руководством врача, они подбираются индивидуально с учётом течения заболевания, развития интоксикации и состояния больного.
Рак почки (или почечно-клеточный рак) – злокачественное новообразование, которое развивается из клеток эпителия проксимальных канальцев или собирательных трубочек (микроскопические структуры, в которых формируется моча и регулируется ее состав). Он составляет примерно 3% среди всех онкозаболеваний, с равной частотой поражая и мужчин и женщин. Обычно болеют лица старше 60 лет. Почти в половине случаев опухоль обнаруживают случайно, при ультразвуковом обследовании почек по поводу других патологий или в профилактических целях. Это позволяет начать лечение на относительно ранней стадии, когда возможности выздоровления достаточно высоки (правда, примерно четверть случаев заболевания все равно диагностируется на относительно поздних стадиях).
Лечение начинают с оперативных методов, которые до сих пор остаются основными. Если необходимо, их дополняют иммуно – и таргетной терапией, химио- и лучевое воздействие при этой патологии назначают крайне редко.
Хирургическое лечение рака почки
Самый часто применяемый метод с начала XX века и по сей день остается удаление органа вместе с окружающей жировой клетчаткой и надпочечником.

Показания к радикальной нефрэктомии:
- размер опухоли более 4 см в сочетании с невозможностью резекции почки (при T1 – 2 N0M0).
- местнораспространенный рак: прорастание за пределы фасции Герота – соединительнотканного образования, отграничивающего околопочечную клетчатку: но без отдаленных метастазов. Допускается поражение одного из группы регионарных лимфоузлов (T 3 – 4, N 0 – 1, M0).
- распространение новообразования на область почечной и/или нижней полой вены.
- как симптоматическая мера – для уменьшения опухолевой интоксикации, болей, обильной кровопотери с мочой.
- паллиативная нефрэктомия показана при метастатическом раке перед проведением таргетной терапии.
Вместе с почкой могут удалить и лимфоузлы, вопрос о лимфаденэктомии онколог решает индивидуально в зависимости от размера опухоли и вероятности метастазирования.
Операция может быть проведена как традиционным открытым доступом, так и лапароскопическим методом. Лапароскопия менее травматична и реже вызывает осложнения, но ее целесообразно выполнять только пока опухоль не проросла соседние структуры.
Удаление части органа вместе с новообразованием в пределах здоровых тканей. Такая операция предпочтительна при опухоли небольшого размера и нормальной функции второй почки.
Абсолютные показания к резекции (когда альтернативных вариантов нет):
- онкология единственной почки;
- опухоли обеих почек;
- почечная недостаточность при которой креатинин сыворотки крови > 250 мкмоль/л.

Относительные показания к резекции:
- хроническая почечная недостаточность, креатинин сыворотки 150 – 250 мкмоль/л;
- другая урологическая патология (камни, гиперплазия простаты) при сохраненной функции почек.
Наиболее оправдана резекция почки при раке 1 стадии: новообразование до 4 см, не выходит за пределы органа, лимфоузлы не поражены и метастазов нет. Иссечение обычно делают открытым способом, но в последнее время начали развиваться лапароскопические и роботизированные методики.
Технически сложная операция, которую выполняют при невозможности обычной резекции, в ситуациях, когда сам орган необходимо сохранить. Почку отделяют от сосудистого пучка, переносят на лед (замороженный физиологический раствор) и удаляют новообразование, после чего тщательно восстанавливают все поврежденные структуры, помещают орган в организм и сшивают сосуды (иногда приходится устанавливать протез артерии). Охлаждение позволяет сохранить почку жизнеспособной несмотря на относительно длительное вмешательство.
Разрушение новообразования с помощью быстрой заморозки (криоаблация) или под воздействием радиочастотных электромагнитных волн, которые нагревают ткани до температуры коагуляции белка. Эти методики рекомендованы пациентам с небольшими опухолями, в ситуации, когда общее состояние не позволяет провести обычную операцию.
Криодатчик или источник электромагнитных волн вводят чрескожно в район опухоли под контролем КТ или МРТ, после чего новообразование охлаждают до температуры – 40 градусов.

И криоаблация (криодеструкция) и радиочастотная аблация могут быть сделаны и во время обычной операции с открытым доступом – в этом случае их сочетают с резекцией почки.
Противопоказания к хирургическому лечению могут быть связаны с общим состоянием пациента, когда есть риск, что он не перенесет операцию и с распространенностью новообразования, когда удалить опухоль одномоментно невозможно.
При метастатическом раке применяют средства таргетной терапии и иммунотерапии.
Фармакотерапия
Таргетная терапия при раке почки (от английского target – мишень) – это лечение препаратами, блокирующими функцию злокачественных клеток на уровне конкретных молекулярных механизмов, которые существуют только в измененных структурах и обеспечивают развитие карциномы. В отличие от традиционных химиопрепаратов, которые подавляющих все активно делящиеся клетки, таргетные препараты более избирательны.
- Сорафениб (Нексавар): 400 мг 2 раза в сутки;
- Сунитиниб (Сутент): 50 мг/сут;
- Пазопаниб (Вотриент): 800 мг 1 раз в сутки;
- Акситиниб: начальная дозировка 5 мг/сут, при нормальной переносимости в течение 2 недель – эскалация дозы до 7 мг 2 раза в сутки, при нормальной переносимости еще через 2 недели – до 10 мг 2 раза в сутки;
- Бевацизумаб (Авастин): 10 мг/кг 1 раз в 2 недели;
- Нивалумаб: 3 мг/кг раз в 2 недели;
- Темсиролимус (Торисел): 25 мг 1 раз в неделю;
- Эверолимус (Афинитор): 10 мг 1 раз в сутки.
Конкретную комбинацию препаратов и схемы лечения подбирает онколог, исходя из общего состояния пациента, прогностических маркеров, переносимости того или иного средства, реакции опухоли на проводимое лечение.
Препараты альфа-интерферона делают раковые клетки узнаваемыми для лимфоцитов. Параллельно они усиливают и активность натуральных киллеров: особого вида лимфоцитов, отвечающих за уничтожение опухолевых клеток и клеток, пораженных вирусами. Кроме этого, средства на основе интерферона замедляют деление раковых клеток и активируют их апоптоз (естественную гибель).
В качестве монотерапии рекомбинантные интерфероны эффективны на ранних стадиях рака почки в сочетании с радикальной нефрэктомией. При диссеминированных же формах (множественных метастазах) они позволяют замедлить процесс, но вероятность излечения составляет 15 – 20%.
Интерфероны используют в комбинации либо с препаратами таргетной терапии, либо в сочетании с интерлейкином-2, который не влияет непосредственно на опухолевые клетки, но стимулирует активность Т – и В – лимфоцитов, естественных киллеров, регулирует выработку гамма-интерферонов. Таким образом, он подавляет активность атипичных клеток опосредованно, через активацию иммунной системы.
Химиотерапия при раке почки применяется крайне редко, так как эта опухоль малочувствительна к химиопрепаратам. Поэтому ее назначают только пациентам, нечувствительным к иммуно – и таргетной терапии. Используемые препараты:
- Капецибин;
- Гемцитабин;
- Цисплатин;
- Доксорубицин;
- 5-фторурацил.
Лучевая терапия
Рак почки нечувствителен к лучевому воздействию. Но при метастазах в головной мозг ЛТ улучшает качество и продолжительность жизни, которая, иначе, не превышает месяца.
Восстановительный период
Реабилитация после удаления почки – процесс небыстрый, так как операция обширная и травматичная. Кроме того, оставшийся единственный орган несет двойную нагрузку. Раньше считалось, что это не имеет значения, так как доноры почки после удаления органов не страдают. Но у пациентов с раком почки вероятность развития почечной недостаточности выше, чем у здоровых доноров, поэтому им необходимо регулярно контролировать функцию органа.
Первые сутки после операции больному можно только лежать на спине.
Поскольку полная неподвижность провоцирует тромбозы, необходимы компрессионные чулки. Обязательна гимнастика: движения стопами вверх-вниз, вправо-влево. Для профилактики застойных пневмоний нужны дыхательные упражнения, например, можно надувать воздушные шарики.
Первые 2 – 3 месяца восстановления физические нагрузки ограничены: категорически запрещается поднятие тяжестей (подразумевается вес больше 3 кг.). Разрешены неспешные прогулки.
Диету придется соблюдать всю жизнь: ограничить соль, и продукты с высоким ее содержанием: маринады, консервы и полуфабрикаты. Избыток соли задерживает жидкость и перегружает оставшуюся почку. Суточная норма потребления – 5 г, и это число включает и соль, уже имеющуюся в продуктах.
Несмотря на то что при хронической почечной недостаточности белок ограничивается, после нефрэктомии содержание белка в пище должно быть 0,6 – 0,8 г/кг массы тела.
Первые 5 лет необходимо диспансерное наблюдение и регулярные обследования, в том числе и для контроля функции оставшегося органа. Если она не страдает, через 5 лет наблюдение снимают. Когда имеются патологии единственной почки (пиелонефрит, мочекаменная болезнь, кисты), диспансерная курация становится пожизненной.

- Опухоли почки
- Метастазы рака почки
- Как часто и у кого встречается рак почки?
- Диагностика опухолей почек
- Лечение рака почки на разных стадиях
- Цены в Европейской онкологической клинике на лечение рака почки
Опухоли почки
Второй характеристикой опухоли почки, как впрочем и большинства других опухолей, является потеря спецификации клетки – так как клетка быстро делится, она просто не успевает специализироваться. Таким образом, опухоль почки в первом приближении можно характеризовать, как массу клеток, бесконтрольно делящихся и потерявших способность к специализации. Чем меньше специализирована клетка опухоли для выполнения своей функции, чем быстрее она делится и чем больше его способность к распространению по кровеносным и лимфатическим сосудам, тем опухоль злокачественнее.
Почти 90 % опухолей почки злокачественны. Оставшиеся 10 процентов приходятся на ангиомиолипомы и другие, гораздо более редкие доброкачественные опухоли почки. Между тем, даже доброкачественные опухоли почки вполне могут быть опасны для здоровья. Например – ангиомиолипома может повредить сосуды почки, вызывая кровотечение. Что же касается злокачественных опухолей или рака почки, то тут мы сталкиваемся с повреждением функционирующей почечной ткани, ее сосудов и кровотечением, с метастазированием в кости, легкие, головной мозг и, соответственно, нестерпимыми болями.
Метастазы рака почки
Метастазирование — это распространение опухоли по кровеносным или лимфатическим сосудам. Опухоли, как и всему живому в организме, требуется питание, обеспечиваемое сосудами. Вот в эти сосуды и попадают 1-2 клетки из основной опухоли, которые распространяются на различные органы. Для рака почки характерно метастазирование в кости и легкие, а также в печень, надпочечники и головной мозг.
рака почки, как и основная опухоль, нарушает функцию органа, где развивается. Например, метастаз рака почки в легкие вызывает упорный кашель, метастаз в кости — страшные, изнуряющие боли, от которых помогают только сильнодействующие наркотические препараты. К сожалению, часть пациентов, обративших к врачу, уже имеют отдаленные метастазы в тех или иных органах. Это резко ухудшает прогноз течения заболевания, так как приходится бороться не с одной опухолью, а, по сути, с опухолями множеством опухолей в нескольких органах.
Как часто и у кого встречается рак почки?
Диагностика опухолей почек
При подозрении на рак почки пациенту назначают общий анализ мочи, общий и биохимический анализы крови.
Один из наиболее информативных методов диагностики рака почки – компьютерная томография. Она помогает оценить размер, форму и локализацию злокачественного новообразования, обнаружить очаги в лимфатических узлах и других анатомических структурах за пределами почек. Исследование нередко дополняют внутривенным контрастированием. Введение контраста противопоказано при нарушении функции почек.
Магнитно-резонансную томографию применяют реже, чем КТ. Она показана, когда пациенту нельзя проводить компьютерную томографию с контрастом, если имеется подозрение на прорастание опухоли в нижнюю полую вену или другие крупные сосуды, для обнаружения метастатических очагов в головном и спинном мозге.

Ангиография – рентгенография с контрастирование сосудов, почки. Она помогает в диагностике заболевания и планировании хирургического лечения.
Позитронно-эмиссионная томография помогает обнаружить вторичные очаги рака в различных частях тела. Суть метода в том, что в организм пациента вводят вещество, которое обладает слабой радиоактивностью и накапливается в опухолевых клетках. Затем выполняют снимки с помощью специального аппарата, и на них опухолевые очаги хорошо видны.
В отличие от других онкологических заболеваний, биопсия при раке почки проводится редко. Обычно результатов других исследований хватает для того, чтобы принять решение о необходимости хирургического вмешательства. Уже после операции удаленную опухоль направляют в лабораторию, чтобы подтвердить диагноз. Биопсию проводят, если другие исследования не позволяют разобраться, показана ли операция. В случаях, когда хирургическое вмешательство противопоказано, исследование опухолевой ткани помогает определиться с тактикой лечения.
В медицине нет категоричных, стопроцентных ответов. Какова цель операции по удалению рака почки? Удалить опухоль? Удалить почку с подлежащими структурами? Удалить только первичный очаг опухоли, а потом бороться с метастазами теми или иными способами? Перенесет ли пациент операцию, каково его общее состояние? Какую именно операцию выбрать для конкретного больного? На эти вопросы должен ответить онкоуролог, перед тем, как предложить хирургическое, консервативное или комбинированное лечение. В основном, это зависит от стадии рака почки, расположения опухоли, наличия метастазов в лимфатические узлы и общего состояния здоровья пациента.

Это зависит главным образом от стадии, на которой была диагностирована опухоль, и начато лечение. Пятилетняя выживаемость (процент пациентов, оставшихся в живых спустя 5 лет) наиболее высока для I стадии и составляет 81%. На II и III стадиях она, соответственно, составляет 74 и 53%. При IV стадии — 8%.
Стадия рака почки зависит от размеров и расположения опухоли. Так, рак почки первой стадии — это опухоль меньше 7 см, не выходящая за пределы почки. Рак почки второй стадии — это опухоль меньше 10 см, также не выходящая за пределы почки. А вот рак почки третьей стадии — это уже опухоль любых размеров, ограниченная почкой, либо повреждающая надпочечник, почечную вену, но имеющую метастаз в ближайших лимфатических узлах. Рак почки четвертой стадии может быть любых размеров, однако при этой стадии опухоль либо выходит за пределы почечной фасции, либо имеются больше одного метастаза в ближайших лимфатических узлах, либо имеются метастазы в легкие, кости, печень или головной мозг.
Стадию рака почки определяют в соответствии с международной классификацией TNM. Рядом с каждой из трех букв аббревиатуры указывают индекс, описывающий характеристики первичной опухоли (T), поражение регионарных лимфатических узлов (N), наличие отдаленных метастазов (M):
T1 – опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр не более 4 см (T1a) или 4–7 см (T1b).
T2 - опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр 7–10 см (T2a) или более 10 см (T1b).
T3 – злокачественное новообразование распространяется на почечную вену и ее ветви, на надпочечник на одноименной стороне, паранефральную клетчатку, не прорастая фасцию Героты (T3a), на нижнюю полую вену ниже (T3b) или выше (T3c) диафрагмы или врастает в стенку вены.
T4 – опухоль распространяется за пределы фасции Героты.
N0 – опухолевые очаги в регионарных лимфоузлах отсутствуют.
N1 – обнаруживается опухолевый очаг в одном лимфоузле.
N2 – обнаруживаются опухолевые очаги в двух и более регионарных лимфоузлах.
M0 – отдаленных метастазов нет.
M1 – отдаленные метастазы присутствуют.
В зависимости от значений T, N и M, выделяют четыре стадии рака почки:
- Стадия I: опухоль в почке не более 7 см (T1), лимфоузлы не поражены, отдаленных метастазов нет.
- Стадия II: первичная опухоль более 7 см (T2), отсутствуют очаги поражения в лимфатических узлах и отдаленные метастазы.
- Стадия III: злокачественная опухоль распространяется на соседние структуры (T3) и/или поражен один регионарный лимфатический узел (N1).
Стадия IV: опухоль распространяется на соседние структуры (T4), либо поражено 2 и более регионарных лимфоузла (N2), либо обнаружены отдаленные метастазы (M1).
Опухоль почки размером 2 см может быть расположена вблизи почечных сосудов и ее удаление технически может быть невозможным. Однако данные литературы указывают, что если нет метастазов в лимфатические узлы и отдаленные органы, то опухоль почки до 7 см можно удалять с сохранением почки, что, безусловно, лучше полного удаления почки и инвалидизации пациента.
Лечение рака почки на разных стадиях
Выбор тактики лечения при раке почки в первую очередь определяется стадией опухоли и состоянием здоровья пациента.
При стадиях I и II возможно хирургическое лечение. Стандартным вариантом считается нефрэктомия. К органосохраняющим операциям прибегают реже, в частности, при опухолях в единственной почке. Кроме того, на выбор объема операции влияет размер опухоли. Также удаляют близлежащие лимфатические сосуды, особенно если они увеличены, окружающую жировую клетчатку.
При III стадии рака почки основным методом лечения также является нефрэктомия, при этом должны быть удалены все регионарные метастазы. Если опухоль прорастает в почечную или нижнюю полую вену или мигрирует в их просвете в виде опухолевого тромба, пораженные ткани также нужно удалить, при этом может потребоваться подключение пациента к аппарату искусственного кровообращения.
При высоком риске рецидива после операции применяют адъювантную терапию таргетным препаратом сунитинибом. Пациенты получают его в течение года.
Если хирургическое вмешательство противопоказано, прибегают к радиочастотной аблации, эмболизации.
На IV стадии подходы к лечению могут быть разными, в зависимости от степени распространения рака в организме. В некоторых случаях возможно хирургическое лечение, в том числе циторедуктивные операции, во время которых хирурги не могут убрать опухоль полностью, но стараются удалить как можно больший ее объем. В редких случаев возможно удаление основной опухоли в почке и единичных вторичных очагов в других органах. После операции назначают курс таргетной терапии, иммунотерапии.
При неоперабельном раке почки основными методами лечения становятся иммунотерапия и таргетная терапия.

В некоторых случаях рак почки удается выявить на ранних стадиях, когда опухолевые клетки не распространяются за пределы органа. Но зачастую заболевание диагностируют на более поздних стадиях. Во-первых, это связано с тем, что рак почки может очень долго протекать бессимптомно. Во-вторых, для этого типа рака на данный момент не существует рекомендованных скрининговых исследований.
Все симптомы можно разделить на ренальные (связанные с поражением почек) и экстраренальные.
Среди ренальных проявлений рака почки наиболее характерны три:
- Гематурия (примесь крови в моче) – самый распространенный и зачастую первый симптом. Он возникает более чем у половины пациентов с раком почки. Моча приобретает красный цвет, при этом боль не беспокоит либо носит острый характер и возникает после гематурии. Этим злокачественная опухоль отличается от неопухолевых заболеваний почки, например, мочекаменной болезни, при которой обычно сначала возникает боль, а потом появляется примесь крови в моче. Гематурия периодически исчезает, но через некоторое время снова появляется, причем, промежутки между кровотечениями сокращаются. Количество крови в моче не зависит от размеров опухоли.
- Боли беспокоят около половины пациентов. Острая боль после гематурии возникает из-за того, что сгустки крови перекрывают просвет мочеточника. Тупые сильные боли зачастую говорят о плохом прогнозе.
- Пальпируемая опухоль – симптом, который выявляет врач во время осмотра примерно у трети пациентов.
Все три симптома одновременно встречаются у одного из десяти пациентов с раком почкеи. Обычно при этом выявляют запущенные опухоли.
Среди экстраренальных симптомов в первую очередь стоит отметить повышение температуры тела. У 5% больных лихорадка – единственное проявление заболевания. У некоторых пациентов повышается артериальное давление, отмечается покраснение лица из-за увеличения количества эритроцитов в крови, у мужчин – расширение вен мошонки (варикоцеле). На поздних стадиях снижается аппетит, пациент теряет вес без видимой причины, постоянно ощущает утомление, недомогание.
Читайте также: