Какие желчные протоки поражаются при опухоли клацкина

-
7 минут на чтение

Опухоль Клацкина (холангиокарцинома) – это раковое заболевание, которое берет свою основу из эпителиальной выстилки желчных протоков, нередко затрагивает внутрипеченочный, околоворотный либо дистальный отделы билиарного дерева. Чаще всего встречается в околоворотной зоне (около 56% от общего числа заболевания). Характерной особенностью считается локализация ракового узла на выходе протоков желчи из печени. Подобное отличие усложняет постановку диагноза и назначение терапевтических мер.
- Заболеваемость
- Куда дает метастазы
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Возможные осложнения
- Прогноз
Заболеваемость
Опухоль Клацкина – патология опасная, располагается возле печени, но часто поражает внутренние ткани органа. Развивается и растет очень медленно, метастазы появляются на поздних стадиях патологии.
Первые стадии, которые поддаются терапевтическим мерам, протекают бессимптомно, что затрудняет своевременную постановку точного диагноза. Чаще распознается заболевание на запущенных степенях, когда проведение операции становится невозможным. По этой причине имеет высокий показатель смертельных исходов.
Холангиокарцинома не отличается распространенностью. По статистике, составляет 2% от всех раковых заболеваний. Если брать отдельно раковые образования печени и желчевыводящих протоков, то опухоль Клацкина составляет примерно 10%.
Впервые опухоль изучалась в 1965 году врачом Джералдом Клацкиным, который работал в Йельском университете в Америке. Он осуществлял прижизненную и посмертную морфологическую диагностику патологических процессов, исследовал 13 случаев патологии, описывал характерные особенности и отличия.
Чаще заболевание диагностируется у людей от 50 до 70 лет, причем мужчины страдают подобной патологией чаще. Ученые такую особенность объясняют тем, что у мужчин нередко диагностируется склерозирующий холангит — редкая патология печени, заключающаяся в воспалении и закупорке печеночных протоков. Именно это заболевание часто провоцирует развитие опухоли Клацкина.
Отрицательные факторы окружающей среды, регулярное поражающее влияние канцерогенов позволяют все чаще выявлять патологию у молодых людей до 45 лет. За последние годы, как и все другие онкологические заболевания, холангиокарцинома встречается все чаще.
Формируется опухоль из внепеченочного и внепеченочного эпителия. Многие ученые доказывают, что свое начало патология берет из-за мутирования гена супрессора, продукт которого обеспечивает профилактику опухолевой трансформации клеток.
По структуре холангиокарцинома в 90% ситуаций представлена аденокарциномой, в оставшихся 10% — плоскоклеточным раковым узлом.
Куда дает метастазы
Распространение метастазов наблюдается в печень, ворота печени, близлежащие лимфатические узлы панкреатодуоденального комплекса, не исключено формирование в брюшной полости. На четвертой стадии метастазирование проходит в желудок, поджелудочную железу, во все отделы кишечника.
Классификация
Классификация опухоли Клацкина основывается на следующие параметры:
- Вид новообразования.
- Отличительные черты.
- Месторасположение опухоли.
- Возникновение аномальных процессов в печени.
- Степень метастазирования.
В зависимости от месторасположения определяются несколько типов поражения.
Внутрипеченочный наблюдается у 25% случаев холангиокарциномы. Его начальное формирование происходит в желчных путях непосредственно в печени.
Внепеченочный подразделяется на:
- Проксимальную форму – опухоль захватывает протоки, которые расположены непосредственно рядом с общим желчным ходом.
- Дистальную форму – формирование начинают в области протоков, которые протекают через поджелудочную железу.

- Онкогепатология
![]()
Ольга Владимировна Хазова- 29 ноября 2019 г.
Чаще всего диагностируется проксимальная внепеченочная форма ракового новообразования. Очень редко патология способна формироваться сразу в нескольких протоках – в подобных случаях говорят о мультифокальном раковом образовании.
Опухоль Клацкина – это злокачественная патология, которая поражает желчевыводящую систему. По особенностям формирования подразделяется на следующие виды:
- Внутрипотоковый – такая форма имеет хороший прогноз, но встречается редко. Пятилетняя продолжительность жизни после R0-резекций варьирует от 20 до 40%, при невозможности хирургии — не превышает 1 года.
- Инфильтративный рак – полное закрытие желчных путей происходит позже, метастазы наблюдаются чаще, а возможность осуществления хирургии достаточно мала.
- Массивный – распространение поражения идет к просвету прохода, представляет собой ограниченное новообразование (полип). Распространение в ткани диффузное.
Согласно системе TNM, выделено четыре стадии патологии:
- Первая степень – наиболее легкая. Раковый узел не выходит за пределы слизистого эпителия и мышечной ткани.
- Вторая стадия – патология поражает наружные ткани протока.
- Третья стадия – наблюдается распространение метастаз в печень, однако расстояние не превышает 2 см.
- Четвертая степень – самая последняя, характеризуется глубокими поражениями слоев печени, отдаленные метастазы проникают в желудок, поджелудочную железу, все отделы кишечника.
Метастазирование протекает по лимфатическим сосудам. На начальных стадиях поражаются региональные лимфоузлы и ткани, ворот печени. При прогрессировании заболевания паражаются отдаленные системы, ткани и органы.
Причины
Выделены следующие заболевания, которые способны вызвать опухоль Клацкина:
- Мочекаменная болезнь мочевого пузыря, желчных протоков.
- Воспалительные реакции хронического характера.
- Врожденные аномалии желчевыводящей системы.
- Гепатит любой формы.
- Инфекционные патологии.
- Наличие паразитов в организме.
- Заболевания кишечника.
- Наследственная предрасположенность – особенно это касается синдрома Линча, при котором наблюдается рак толстого кишечника и желчного пузыря.
Нередко присутствуют такие причины, как:
- Вредные условия труда.
- Регулярный тесный контакт с токсичными веществами.
- Несоблюдение правильного режима питания, потребление вредной пищи в больших количествах.
Онкологические заболевания относятся к числу наиболее опасных, ведь их лечение представляет довольно сложный процесс. Многие из них диагностируются слишком поздно, что приводит к безуспешности любого рода терапии. К одному из таких заболеваний относится опухоль Клацкина или, как ее еще называют, холангиокарцинома.
Что это такое
Опухоль Клацкина (внутрипеченочный рак, холангиокарцинома) представляет собой онкологическое заболевание, которое локализуется в желчных протоках. Поражению подвергаются верхние отделы протоков, при этом опухоль может локализоваться в одном или сразу в двух протоках.
Опасность этой болезни заключается в очень сложной диагностике, поэтому своевременно удается поставить диагноз только 2% от всех случаев. Остальные пациенты оказываются наедине со своим заболеванием, что ведет к медленному ожиданию смерти. Как бы жестоко это не звучало, но позднее выявление этого заболевания не позволяет лечить его операбельным способом, поэтому больному не остается ничего другого, как лишь облегчать симптомы с помощью обезболивающих средств.
Наглядно об опухоли вам расскажут в этом видео.
Причины
Опухоль Клацкина считается достаточно редким заболеванием, поэтому ее изучение еще продолжается. В частности, медики не до конца знают о тех факторах и причинах, которые становятся следствием образования опухоли. Согласно тем сведениям, которые получают врачи от заболевших, клинические признаки очень схожи со склеротическим холангитом, который практически в половине случаев и ведет к образованию опухоли.
Опухоль локализуется в области печени, поэтому различные вредные привычки только усугубляют ситуацию. Более того, злоупотребление ими может и стать следствием появления онкологии. Таким образом, можно выделить несколько факторов, влияющих на появление опухоли Клацкина:
- употребление табака;
- чрезмерное употребление спиртного;
- употребление наркосодержащих средств;
- несбалансированное питание, а также употребление в пищу вредных продуктов;
- воздействие на организм различных токсичных веществ;
- наличие у больного гепатита или других заболеваний подобного рода также может являться следствием появления опухоли.
Именно поэтому, при малейших проявлениях заболевания нужно полностью отказаться от подобного рода привычек, чтобы была хоть какая-то возможность победить недуг.
Симптомы
Опухоль Клацкина очень плохо поддается диагностике на ранней стадии, поэтому пациент должен быть максимально внимателен к состоянию своего здоровья, а также к тем сигналам, которые подает ему организм.
Если у вас наблюдаются следующие признаки, то стоит немедленно обратиться к врачу:
- Пожалуй, главным признаком этого заболевания считается появление желтухи, что объясняется неправильным оттоком желчи.
- Постоянное ощущение зуда.
- Неприятные ощущения, а также боли тянущего характера в области печени.
- Отсутствие аппетита, что ведет к значительной потере массы тела.
- Организм больного оказывается истощен, что видно невооруженным взглядом по его внешнему виду.
- Повышенная температура тела также является симптомом появления опухоли, хоть и незначительным.
- Изменяется цвет каловых масс и мочи. Кал становится более светлым, а моча наоборот, темнеет.
Обратите внимание! Если у больного наблюдается выраженная желтушность лица, то это является явным признаком развития какого-либо онкологического заболевания, поэтому нужно учитывать этот факт.
Анатомическая классификация Н. Bismuth — М.В. Corlett используется для определения распространения таких опухолей.
Тип I — опухоль общего печеночного протока без инфильтрации его бифуркации (области слияния желчных протоков).
Тип II — опухоль распространяется на область слияния желчных протоков без вовлечения долевых протоков, обструкция опухолью общего печеночного протока.
Тип IIIа — преимущественная инвазия бифуркации и правого печеночного протока.
Тип IIIb — преимущественная инвазия бифуркации и левого печеночного протока.
Тип IV — мультицентрическое распространение опухоли или опухолевая инвазия обоих печеночных протоков и их ветвей.
Методы диагностики
Холангиокарцинома тяжело поддается диагностике, поэтому для ее выявления должно быть задействовано множество лабораторных тесов и исследований. Самое первое, что врач назначает пациентам — это общий анализ крови, по результата которого он принимает решение о целесообразности дальнейших исследований. 
Так, если в данном анализе зафиксированы следующие факторы, то это может говорить о начале развития заболевания:
- увеличение показателей щелочной фосфатазы и билирубина;
- повышенный уровень лейкоцитов;
- анемия при поздней стадии заболевания.
Однако, стоит отметить тот факт, что общий анализ крови не дает стопроцентной уверенности в диагнозе, поэтому назначаются следующие виды исследований:
- Ультразвуковое исследование, позволяющее увидеть состояние печени наглядно, с учитывая возможные злокачественные образования.
- Может быть назначена компьютерная томография, позволяющая диагностировать возможные поражения лимфоузлов и желчных протоков.
- МРТ проводится с помощью введения в печень специальной жидкости, что позволяет оценить состояние структуры протоков и самой печени.
- Рентгеноскопия позволяет оценить состояние желчевыводящих путей.
Внимание! В ходе лабораторных исследований особое внимание уделяется выявлению онкологических тел, вроде CA 199 и CA 125.
Лечение
Мы уже говорили о том, что опасность этого заболевания заключается в невозможности ранней диагностики. Получается, что выявить болезнь можно только на поздней стадии, когда эффективность лечения становится крайне незначительной. Но это не говорит о том, что лечить опухоль не имеет никакого смысла, ведь отсутствие терапии ведет к значительному уменьшению продолжительности жизни больного.
В среднем, если человека не лечить от этой болезни, то он живет не более полугода.
Что касается операции, то ее эффективность также крайне мала. Это объясняется поздней стадией заболевания, когда после оперативного вмешательства выживает примерно 20% от всех пациентов, что естественно нельзя назвать успешным лечением. Операция также противопоказана, если оказываются поражены кровеносные сосуды печени.
Хирургическое лечение также представляет несколько способов, в зависимости от стадии заболевания:
- Холедохотомия. Желчный проток рассекается продольно, после чего удаляется опухоль.
![]()
- Лобэктомия. Такая операция целесообразна, если желчные ходы поражены на одной области печени. Само оперативное вмешательство сводится к удалению части пораженной печени.
![]()
К сожалению, успех таких операций не велик. Это объясняется запущенностью самого процесса болезни, а также большим количеством удаляемых тканей.
Существует несколько факторов, при которых оперативное вмешательство признается целесообразным:
- опухоль не распространилась на кровеносные сосуды;
- желчные протоки не поражены новообразованием.
Во всех остальных случаях опухоль признается неоперабельной. Единственным выходом для больного становится поддержание своего здоровья при условии, что его болезнь уже никогда не излечится, т. е. паллиативное лечение. К методам данной терапии можно отнести:
- искусственное осуществление оттока желчи из желчевыводящих путей;
- химиотерапия;
- шунтирование;
- воздействие на организм ультразвуковыми лучами.
При комплексном подходе к лечению, когда используется сразу несколько методов терапии, позволяет немного улучшить прогноз относительно жизни больного. Но и тут приходится констатировать, что смерть неизбежна — больные могут прожить с данным заболеванием не более пяти лет. Если же опухоль Клацкина локализуется непосредственно в самой печени, то тут прогноз еще менее утешительный — продолжительность жизни пациента достигает всего пару недель.
Опухоль Клацкина – это онкологическая патология, область поражения которой охватывает желчный проток. Это редкое заболевание открыл Джеральд Клацкин в шестидесятых годах. Второе название образования – холангиокарцинома. Код по МКБ-10 относит данную болезнь к номеру С22, что говорит о склонности к метастазированию. Холангиокарцинома носит злокачественный характер, признаки метастазирования отмечаются уже на начальном этапе развития. Новообразование растёт быстро, формируется из ткани печёночного эпителия.
Преимущественно это явление встречается у мужчин, достигших возраста пятидесяти лет. Болезнь часто встречается у жителей Азии, Дальнего Востока и Японии. Статистика гласит, что опухоль составляет всего 2% от числа встречающихся онкологических образований.
Разновидности новообразования
Классификация патологии базируется на патологических изменениях, поражающих печёночный эпителий, месте расположения, типаже опухоли, характере роста и развития. В зависимости от прогрессирования различают внутрипротоковую, массивную и инфильтрирующую патологии. Массивная холангиокарцинома трудно поддаётся излечению, так как представляет собой ограниченный глубоко прорастающий в ткани узел.
В зависимости от места расположения выделяют внутрипечёночную и внепечёночную разновидности новообразования. Внутрипечёночная опухоль поражает желчный проток, находящийся внутри жизненно важного органа. Внепечёночная патология локализуется в желчном проходе и близ поджелудочной железы. Данный вид образования может быть как единичным, так и множественным.
В медицинской практике часто встречается проксимальный рост внепечёночной патологии.
Отталкиваясь от строения новообразования, различают слизистую, железистую и плоскоклеточную формы. Самой распространённой считается железистая холангиокарцинома.
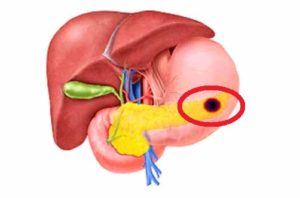
Каждое онкологическое образование предполагает распределение на стадии. Рак печени обнаруживает четыре главных стадии развития:
- Стадия 1 – опухоль не распространяется дальше границы слизистой и мышечной прослойки печени.
- Стадия 2 – патология врастает во внешнюю прослойку желчного протока.
- Стадия 3 – новообразование осуществляет инвазию вглубь печени на два
- Стадия 4 – раковое образование глубоко внедряется в печень, кишечник, желудок и другие близлежащие органы желудочно-кишечного тракта. Остаётся риск метастазирования в лимфоузлы.
Опухоль Клацкина подает первые признаки на последних стадиях прогрессирования, что становится причиной позднего обращения за медицинской помощью. При переходе рака в четвёртую стадию дальнейшее терапевтическое лечение или хирургическое вмешательство становятся безрезультатными. Врач назначает пациенту прохождение симптоматической терапии для облегчения протекания болезни. Врачи-онкологи рекомендуют проходить регулярную диагностику внутренних органов кишечного тракта во избежание метастазирования патологии в неизлечимые стадии болезни.
Преимущественно в медицинских учреждениях используют классификацию по Бисмуту-Корлету, составленную в 1975 году. Согласно упомянутой классификации выделяют следующие типы раковых новообразований печени:
- Тип 1 – образование не перекрывает печёночный проток и позволяет желчи покидать человеческий организм.
- Тип 2 – опухоль препятствует нормальному функционированию желчного протока и провоцирует нерегулярное выделение желчных веществ.
- Тип 3 – патология преимущественно блокирует правый печёночный проток.
- Тип 4 – наличие ракового образования создает обструкцию левого печёночного протока.
- Тип 5 – патология блокирует два печёночных протока одновременно.
Причины возникновения
Основные причины появления холангиокарциномы до сих пор не выяснены, но на этот счёт высказывается ряд теоретических предположений. С указанным явлением нередко сталкиваются люди, болеющие склеротическим холангитом, поэтому учёные расценивают это состояние как предраковое. Также, обратив внимание на то, что печень является природным фильтром человеческого организма, напрашивается вывод: ежедневно употребляющиеся продукты оказывают прямое влияние на функционирование органов желудочно-кишечного тракта, включая печень. Если у человека в рационе наличествуют продукты, содержащие избыток сахара или фруктозы, жирная, острая, засоленная пища и алкогольные напитки, происходит интенсивная нагрузка на печень, что может привести к возникновению онкологии.
Врачи выделяют теоретические причины возникновения патологии:
- желтуха механическая как основной фактор формирования данного явления;
- наличие камней в протоках желчного пузыря;
- паразитарные инвазии;
- алкогольная, наркотическая и никотиновая зависимость;
- неправильный режим питания и наличие вредных продуктов в рационе;
- генетическая предрасположенность;
- болезни органов желудочно-кишечного тракта;
- сбой работы обмена веществ;
- хронические воспалительные процессы внутренних органов малого таза;
- заболевание Крона;
- врождённые патологические изменения желчного пузыря и протоков;
- различные болезни печени;
- химическое воздействие токсичных веществ на организм человека;
- неоднократное заражение различными инфекциями.
Болезнь чаще диагностируется у пациентов, страдающих от хронического язвенного колита и холангита.
Симптоматика
Рак печени не подаёт никаких признаков на ранних этапах развития, так как желчные протоки остаются нетронутыми и желчь продолжает выводиться из человеческого организма. Патология перекрывает желчевыводящий проток, увеличиваясь в размерах, и препятствует выведению желчного вещества.
Диспепсические расстройства являются самыми распространёнными симптомами онкологии печени. Данные признаки предполагают возникновение зуда и зелёного оттенка кожи. Это происходит из-за того, что желчь не имеет возможности покинуть организм естественным путём, всасывается в кровь и покидает тело человека через поры кожного покрова. При возникновении холангиокарциномы каловые массы становятся светлее, а моча темнее, так как желчь не попадает в кишечник и в составе мочи повышается уровень содержания продуктов желчного вещества.
Переходя на последнюю четвёртую стадию развития, опухоль Клацкина провоцирует возникновение болевых ощущений и чувства тяжести в правом подреберье.
К характерным симптомам патологии принадлежат:
- ухудшение аппетита;
- резкое снижение массы тела;
- тошнота и рвота;
- диарея;
- повышение температуры тела;
- слабость и ухудшение общего самочувствия человека;
- болевые ощущения в области живота;
- неприятный привкус во рту;
- зудящие высыпания на кожных покровах;
- быстрая утомляемость.
При возникновении комплекса симптомов следует сразу обратиться за медицинской помощью и пройти детальное обследование органов желудочно-кишечного тракта.
Постановка диагноза
Своевременное постановление диагноза – залог успешного лечения опухоли Клацкина. При проведении консультации врач слушает жалобы пациента и, в зависимости от природы недомоганий, назначает сдачу анализов. Для лабораторных исследований понадобится общий анализ крови, мочи и каловых масс. Повышение уровня щелочных фосфатаз и билирубина подтверждает наличие патологического образования в печени. Также при раке печени наблюдается повышение уровня лейкоцитов в крови.
В зависимости от полученной информации во время первичного обследования пациента, врач формирует дальнейшие способы точной постановки диагноза. Диагностика осуществляется следующими способами:
- Компьютерная томография позволяет получить информацию о размерах, месте локализации и форме опухоли. Данный метод применим при наличии новообразования достигшего одного сантиметра и больше. КТ является информативным и безопасным способом обследования и даёт возможность детально визуализировать опухоль внутренних органов желудочно-кишечного тракта вплоть до мелких сосудов и нервных окончаний.
- Магнитно-резонансная томография даёт точные данные о стадии, размерах и локализации холангиокарциномы. При помощи МРТ можно получить трёхмерное изображение патологии, что является детальным и информативным снимком. Указанный тип диагностики является более результативным, чем КТ.
- Позитронно-эмиссионная томография применяется для детального обследования внутренних органов человека и даёт возможность определить наличие онкологии органов кишечного тракта. Данная методика применима при образованиях, достигших больше одного сантиметра.
- Ультразвуковое исследование внутренних органов является традиционным методом и помогает определить размеры и степень поражения печени и близлежащих органов.
- Биопсия осуществляется для детального гистологического исследования образцов тканей новообразования и помогает определить дальнейшее лечение пациента.
- Рентген – классический метод обследования, способствующий определению проводимости желчных протоков.
Самыми результативными методами признаны КТ и МРТ. Исследования дают полную картину о природе, размерах и локализации опухоли, что играет главную роль в выборе методики лечения больного.
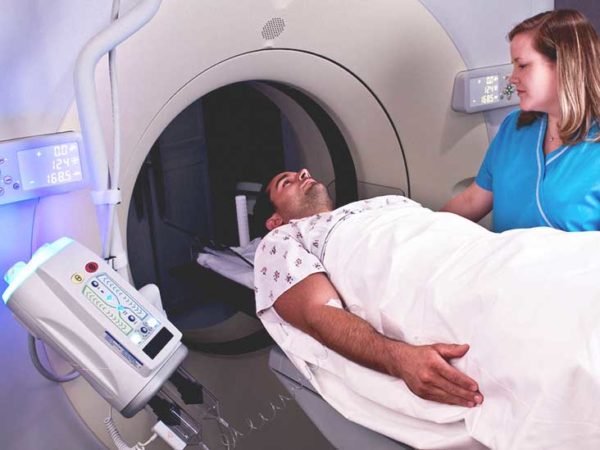
Лечение
Избавление от данного явления представляет сложность, так как онкологическое новообразование находится во внутреннем органе. Проблематичной является также диагностика на ранних этапах по причине того, что патология имеет латентную форму развития. Если удаётся поставить пациенту диагноз на начальной стадии, возможно удаление посредством хирургического вмешательства. Удаление производится следующими способами:
- Холедохотомия осуществляется посредством иссечения онкологического новообразования и вскрытия желчных протоков. Метод позволяет высосать желчные накопления и удалить камни, препятствующие нормальному выделению желчи. Холедохотомия применима при небольших размерах патологии.
- Использование лобэктомии предполагает удаление поражённого участка печени вместе с новообразованием. После удаления клетки печени быстро восстанавливаются, поэтому волноваться по этому поводу не стоит. Вдобавок метод считается результативным, несмотря на обширное оперативное вмешательство.
- В случае метастазирования в область желудочной железы, двенадцатиперстной кишки, полости желудка и желчного пузыря онкологи и хирурги рекомендуют делать операцию Уиппла. Вместе с опухолью и участками поражённых органов иссекаются лимфатические узлы. Вмешательство представляет опасность для человеческой жизни, так как число летальных исходов после удаления патологии таким способом составляет 40%.
При обширном распространении ракового процесса в области печени и близлежащих органов возможна пересадка поражённого органа. Эта ликвидация холангиокарциномы, являющаяся опасной и дорогостоящей, оставляет серьёзные послеоперационные травмы, несовместимые с жизнью. Пересадку печени и частичное удаление метастазированных органов проводят у 15% пациентов. После хирургического вмешательства следует пройти лучевую и химическую терапию в целях ликвидации оставшихся раковых клеток. В течение курса пациенту назначают витаминные комплексы и препараты, укрепляющие состояние иммунитета.

Если хирургическое вмешательство больному противопоказано, врачи прибегают к паллиативной помощи. Этот метод предполагает прохождение облечения, химиотерапии, дренирования желчевыводящих протоков, ультразвуковое воздействие и шунтирование. Паллиативная помощь позволяет увеличить срок продолжительности жизни больного на пять лет. Если новообразование быстро прогрессирует и распространяется на соседние тканевые структуры внутренних органов, возможен летальный исход. Срок жизни пациента длится от нескольких недель до нескольких месяцев.
Лечение данной болезни следует осуществлять комплексно, используя клинические рекомендации лечащего врача.
Прогноз жизни
С помощью современных медицинских технологий и методов диагностики стало возможным продлять продолжительность жизни пациентов до пяти лет и дольше. Прогноз напрямую зависит от размеров опухоли, стадии и степени распространения на близлежащие внутренние органы. Также важен возраст пациента и общее состояние организма. Положительный эффект наблюдается при лечении холангиокарциномы на ранней стадии развития. Прогнозы для онкобольных на четвёртой стадии болезни неблагоприятны. После проведения хирургического вмешательства и химической терапии пациент может прожить ещё два года. Больные раком печени умирают не от болезни, а от осложнений, возникающих после операции. Последствиями становятся абсцесс, цирроз печени и болезни близлежащих органов желудочно-кишечного тракта.
Так как избавиться от рака печени проблематично, стоит принимать профилактические меры. Важно обратить внимание на употребляемые продукты и режим питания. Чтобы предотвратить появление онкологии, нужно избавиться от никотиновой, алкогольной зависимости, перейти на правильное питание, внедрить в режим дня физические нагрузки и избегать стрессовых ситуаций. Важно регулярно проходить обследования и консультироваться с врачом.
Читайте также:




