Какие боли при опухоли правой почки

В структуре онкологических заболеваний рак почки занимает 10 место, но следует учитывать, что в последние годы отмечено трехкратное увеличение количества пациентов, страдающих от злокачественных образований в почках.
Мужчины заболевают чаще, чем женщины, что, видимо, объясняется распространением курения среди мужской части населения и более вредными условиями труда. Особенно тревожит тот факт, что лечение рака почки все чаще требуется молодым людям, хотя ранее данное заболевание поражало в основном лиц пожилого возраста.
Самая распространенная форма болезни – почечно-клеточный рак. На него приходится более 40% зарегистрированных случаев. Намного реже встречаются образования в почечной лоханке и мочеточнике (по 20%). Саркомы (мезенхимальные образования) составляют не более 10% от числа зарегистрированных случаев.
Факторы риска
Рак почки у мужчин намного чаще встречается, чем у женщин. Данный вид онкологии встречается в основном после 55 лет. Причины рака почки точно не известны, но существуют факторы, которые способны вызвать развитие онкологического процесса в почках:
- ожирение;
- возраст после 50 лет;
- курение;
- гипертония;
- бесконтрольный прием гормональных средств, диуретиков, анальгетиков;
- длительное воздействие химических токсинов (работа на резино-каучуковых, бумажных, ткацких производствах, а также работа с нефтепродуктами, солями тяжелых металлов, красителями);
- вирусная инфекция;
- поликистоз почек, нефросклероз;
- употребление жирной пищи;
- сахарный диабет;
- хроническая почечная недостаточность;
- травмы почек;
- наследственная предрасположенность (у ближайших родственников имеется онкология почек);
- диализ.
У курящих людей сильно (в 2 раза) увеличивается вероятность развития онкологического процесса в почках, а также в легких, гортани, желудке, мочевого пузыря.
Классификация
Морфологические варианты неоплазии крайне вариабельны, что объясняет наличие нескольких гистологических классификаций. Согласно гистологической классификации, принятой ВОЗ, к основным видам злокачественных опухолей почки относят:
- Почечноклеточные опухоли (светлоклеточную карциному, тубулярную карциному, медуллярную карциному, папиллярную карциному, зернисто-клеточную карциному и др.)
- Нефробластические опухоли (нефробластому или опухоль Вильмса)
- Мезенхимальные опухоли (лейомиосаркому, ангиосаркому, рабдомиосаркому, фиброзную гистиоцитому)
- Нейроэндокринные опухоли (карциноид, нейробластому)
- Герминогенные опухоли (хориокарциному)
Международная TNM-классификация 1997 г. является общей для различных видов рака почки (T — размер первичной опухоли; N – распространенность на лимфатические узлы; M – метастазы в органы-мишени).
- T1 – опухолевый узел менее 7 см, локализация ограничена почкой
- Т1a – размер опухолевого узла до 4 см
- Т1b – размер опухолевого узла от 4 до 7 см
- T2 – опухолевый узел более 7 см, локализация ограничена почкой
- Т3 – опухолевый узел прорастает в околопочечную клетчатку, надпочечник, вены, однако инвазия ограничена фасцией Герота
- Т3а – инвазия паранефральной клетчатки или надпочечника в границах фасции Герота
- Т3b – прорастание почечной или нижней полой вены ниже диафрагмы
- T3c – прорастание нижней полой вены выше диафрагмы
- Т4 – распространение опухоли за пределы почечной капсулы с поражением прилегающих структур и органов-мишеней.
По наличию/отсутствию метастатических узлов принято различать стадии: N0 (признаки поражения лимфоузлов отсутствуют), N1 (выявляется метастаз в единичном регионарном лимфоузле), N2 (выявляются метастазы в нескольких регионарных лимфоузлах). По наличию/отсутствию отдаленных метастазов различают следующие стадии: М0 (отдаленные метастазы в органах мишенях не выявляются), М1 (обнаруживаются отдаленные метастазы, как правило, в легких, печени или костях).
Метастазирование — это распространение опухоли по кровеносным или лимфатическим сосудам. Опухоли, как и всему живому в организме, требуется питание, обеспечиваемое сосудами. Вот в эти сосуды и попадают 1-2 клетки из основной опухоли, которые распространяются на различные органы. Для рака почки характерно метастазирование в кости и легкие, а также в печень, надпочечники и головной мозг. Метастаз рака почки, как и основная опухоль, нарушает функцию органа, где развивается.
Например, метастаз рака почки в легкие вызывает упорный кашель, метастаз в кости — страшные, изнуряющие боли, от которых помогают только сильнодействующие наркотические препараты. К сожалению, часть пациентов, обративших к врачу, уже имеют метастазы в отдаленные органы. Это резко ухудшает прогноз течения заболевания, так как приходится бороться не с одной опухолью, а, по сути, с опухолями в нескольких органах.

Симптомы рака почек
Для ранних стадий рака почки достаточно характерно бессимптомное течение. Одними из ранних проявлений рака почек могут являться боль в процессе мочеиспускания и почечные колики. Поскольку забрюшинное пространство трудно пропальпировать, зачастую первые клинические признаки выявляются на поздних стадиях, когда новообразование уже имеет солидные размеры.
Важнейшие признаки рака почек:
- болевой синдром (появляется при прорастании в близлежащие ткани или при закупорке мочеточника);
- гематурия (кровь и кровяные сгустки в моче);
- пальпируемая патологическое образование в области поясницы;
- повышение АД (причиной гипертензии является сдавление мочеточника или магистральных сосудов, а также продуцирование ренина опухолью);
- гипергидроз (повышенная потливость);
- отеки ног;
- нарушение функциональной активности печени (печеночная недостаточность);
- лихорадочная реакция;
- варикоцеле (варикоз вен семенного канатика является следствием обтурации или сдавления опухолью нижней полой вены).
Тупая боль позволяет предполагать растяжение капсулы, а острая часто свидетельствует о кровотечении в области почечной лоханки.
Неспецифические клинические признаки:
- анемия (малокровие);
- общая слабость и быстрая утомляемость;
- потеря аппетита;
- уменьшение веса или кахексия (истощение).
Данные симптомы являются общими для всех разновидностей онкологических заболеваний.
Одной из специфических особенностей рака почек является то, что опухоль нередко приводит к повышению уровня секреции ряда биологически активных соединений (в т. ч. гормонов и витамина D).
Симптоматика исчезает после радикальной операции, но появляется вновь при рецидиве.
Диагностика рака почки
В диагностике рака почки применяют следующие методы:
- Ультразвуковое исследование почек (УЗИ)
- Рентгенологическое исследование с применением контрастирующих препаратов — внутривенная урография
- Компьютерная томография
- Магнитно-резонансная томография (МРТ)
- Окончательный диагноз любого рака ставится только на основании гистологического исследования образца опухоли (биопсия) или опухоли целиком.
Распространение и внедрение в клиническую практику высокотехнологичных методов диагностики опухолей (ультрасонография, мультиспиральная компьютерная и магнитно-резонансная томография) привели к росту выявляемости инцидентального почечно-клеточного рака (инцидентальные опухоли почек — опухоли, не проявившие себя клинически и обнаруженные случайно в ходе диспансеризации или обследования по поводу других заболеваний). Если в 1970-е годы такие опухоли выявлялись менее чем в 10 % случаев, то на рубеже XX—XXI вв. они составляли почти 60 % от всех случаев выявления рака почки.
Выявляемость рака почки на ранних стадиях заболевания продолжает желать лучшего. Так, в 2012 году в России 21,5 % больных обратилось в онкологические учреждения уже при наличии отдалённых метастазов, и ещё 20,1 % имели исходно III стадию заболевания. С учётом того, что примерно у 50 % пациентов, перенёсших радикальную нефрэктомию на ранней (М0) стадии заболевания, впоследствии возникают метастазы, необходимость в противоопухолевой лекарственной терапии рано или поздно возникает более чем у половины больных.
Хирургические операции
Частичную нефрэктомию почки проводят при ограничении опухоли верхней или нижней ее частями, или при наличии у пациентов только одной функционирующей почки.
Радикальную (полную) нефрэктомию почки выполняют вместе с надпочечником с применением общего наркоза. При необходимости удаляют окружающую ткань вместе с соседними лимфатическими узлами. Операцию проводят посредством большой лапаротомии или 4-5 меньшими разрезами (лапароскопической радикальной нефрэктомией), чтобы врач смог увидеть свои манипуляции в полости брюшины с помощью лапароскопа. На нем есть источник света и объектив, воспроизводящий на мониторе изображение. Через отверстия вставляют инструмент, чтобы отделить почки от структур, что их окружают. При увеличении одного из разрезов врачом удаляется почка. Этот метод оперативного лечения ускоряет выздоровление после реабилитации.
После проведения нефрэктомии возможны осложнения:
- возникает кровотечение, пневмоторакс (воздух вне легких – в грудине), грыжа, инфекция;
- отказывает оставшаяся почка;
- повреждаются окружающие органы: селезенка, поджелудочная железа, толстый или тонкий кишечник, а также кровеносные сосуды (полая вена, аорта).
Больные с наличием тяжелой болезни сердца могут не перенести операцию на почке, поэтому используют артериальную эмболизацию в области паха: введение катетера в артерию, поставляющую кровь к патологической почке. Небольшую желатиновую губку вставляют в катетер для отключения кровоснабжения. При этом будет разрушаться опухоль и сама почка. Затем ее удаляют, если пациент сможет перенести операцию.
Регресс после операции может составить 0,5%. Выживаемость в течение 5 лет – до 40%.
Химиотерапия при раке почки
При раке почек больным в большинстве случаев назначается химиотерапия.
Пациент по определённой схеме должен принимать специальные препараты. При проникновении в кровь больного особые медикаменты начинают оказывать воздействие на организм. Химиотерапия приносит положительный эффект только в совокупности с другими лечебными методиками. Её основное предназначение заключается в воздействии не только на злокачественные новообразования, но и на метастазы, которые могут поразить любой внутренний орган больного.
Врачи очень осторожно подходят к выбору медицинских препаратов, которыми будет проводиться пациенту курс химиотерапии. Они стараются выбирать те лекарственные средства, которые способны максимально продлить жизнь, замедляя скорость деления раковых клеток.
На сегодняшний день наиболее эффективными препаратами для проведения химиотерапии являются:
- Нексавар – способен полностью прекратить образование новых кровеносных сосудов злокачественного новообразования, которые обеспечивают ему питание. Данный препарат назначают даже больным, находящимся на 4 стадии развития рака почек;
- Сутент – способен заблокировать кровеносные сосуды, обеспечивающие питание злокачественному новообразованию. Данный препарат назначается курсами, каждый из которых длится не более 4-х недель;
- Ингибитор – оказывает пагубное воздействие непосредственно на злокачественное новообразование. Во время приёма этого медицинского препарата рядом расположенные с опухолью ткани не повреждаются. Больные очень хорошо переносят курс химиотерапии с этим медикаментом.
Это терапия, проводимая при лечении рака почки, для увеличения сопротивляемости организма к раковым клеткам.
Используется на последних стадиях рака. Существуют случаи регресса рака почки у больных с метастазами. Иммунотерапию могут прекратить вследствие большого количества побочных эффектов. К ним относятся: тошнота, рвота, лихорадка, снижение веса, снижение аппетита, головные и мышечные боли, усталость.

8-сантиметровая карцинома, расположенная у нижнего полюса почки.
При любом онкологическом заболевании, а особенно при раке почки, пациент должен правильно питаться. Врачи настоятельно рекомендуют больным придерживаться диетического питания.
Необходимо полностью исключить следующие продукты:
- копчёности;
- маринады и соления;
- газированные напитки;
- кофе и крепкий чай;
- кондитерские изделия, особенно с кремом;
- рыбные и мясные консервы;
- фасоль, горох, нут и другие виды бобовых;
- мясные и рыбные бульоны;
- сосиски и колбасы;
- сало и жирное мясо и т. д.
Больной раком почки должен полностью отказаться от употребления алкоголя и алкоголесодержащих напитков.
В ежедневном рационе пациента, имеющего злокачественное новообразование должны присутствовать следующие продукты:
- крупы;
- молочные и кисломолочные продукты;
- куриные и перепелиные яйца;
- пророщенные злаки;
- растительная пища;
- фрукты и т. д.
В ограниченных количествах следует употреблять следующие продукты:
- нежирное мясо (отварное);
- нежирная рыба (отварная);
- сливочное масло;
- сливки;
- соль и специи и т. д.
Ежедневный рацион больного (состоящий из 4-6 приёмов пищи), в совокупности, не должен превышать 3 кг. Объём выпиваемой жидкости необходимо сократить до 1л, чтобы не давать большую нагрузку на почки.
Профилактика
К сожалению, от онкозаболеваний (почек в том числе) не застрахован никто. Но можно и поберечь свой организм. Соблюдайте простые правила:
- постарайтесь жить без никотина;
- следите за весом. Это важно не только для внешности, но и для здоровья;
- питайтесь правильно и полюбите фрукты с овощами;
- вовремя лечите все доброкачественные новообразования почек;
- не забывайте проходить медосмотр и обследование всего организма регулярно;
- просто повышайте защитные функции организма и собственный иммунитет.
Рак почки вполне излечим. Более того, выживаемость при правильном лечении у этого недуга достаточно высокая. Это значит, что вы и ваши близкие обязаны бороться с этим недугом.
Прогноз для жизни
Прогноз в случае рака почки определяется стадией заболевания.
На 1 стадии полностью излечиваются 90 % больных., в то время как при диагностике заболевания на 4 стадии прогноз неблагоприятный, тяжело добиться даже однолетней выживаемости.
Прогноз после удаления рака остается часто неутешительным, а выживаемость составляет не более 70%, при этом около половины пациентов имеют высокий риск возникновения местного рецидива, зачастую весьма злокачественного по своему течению. Большинству больных после радикального лечения рака почки устанавливается группа инвалидности, что связано с потерей органа и возможным нарушением привычного образа жизни и трудоспособности в последующем.

- Опухоли почки
- Метастазы рака почки
- Как часто и у кого встречается рак почки?
- Диагностика опухолей почек
- Лечение рака почки на разных стадиях
- Цены в Европейской онкологической клинике на лечение рака почки
Опухоли почки
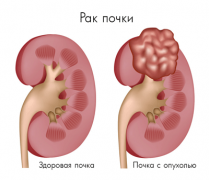
Второй характеристикой опухоли почки, как впрочем и большинства других опухолей, является потеря спецификации клетки – так как клетка быстро делится, она просто не успевает специализироваться. Таким образом, опухоль почки в первом приближении можно характеризовать, как массу клеток, бесконтрольно делящихся и потерявших способность к специализации. Чем меньше специализирована клетка опухоли для выполнения своей функции, чем быстрее она делится и чем больше его способность к распространению по кровеносным и лимфатическим сосудам, тем опухоль злокачественнее.
Почти 90 % опухолей почки злокачественны. Оставшиеся 10 процентов приходятся на ангиомиолипомы и другие, гораздо более редкие доброкачественные опухоли почки. Между тем, даже доброкачественные опухоли почки вполне могут быть опасны для здоровья. Например – ангиомиолипома может повредить сосуды почки, вызывая кровотечение. Что же касается злокачественных опухолей или рака почки, то тут мы сталкиваемся с повреждением функционирующей почечной ткани, ее сосудов и кровотечением, с метастазированием в кости, легкие, головной мозг и, соответственно, нестерпимыми болями.
Метастазы рака почки
Метастазирование — это распространение опухоли по кровеносным или лимфатическим сосудам. Опухоли, как и всему живому в организме, требуется питание, обеспечиваемое сосудами. Вот в эти сосуды и попадают 1-2 клетки из основной опухоли, которые распространяются на различные органы. Для рака почки характерно метастазирование в кости и легкие, а также в печень, надпочечники и головной мозг.
рака почки, как и основная опухоль, нарушает функцию органа, где развивается. Например, метастаз рака почки в легкие вызывает упорный кашель, метастаз в кости — страшные, изнуряющие боли, от которых помогают только сильнодействующие наркотические препараты. К сожалению, часть пациентов, обративших к врачу, уже имеют отдаленные метастазы в тех или иных органах. Это резко ухудшает прогноз течения заболевания, так как приходится бороться не с одной опухолью, а, по сути, с опухолями множеством опухолей в нескольких органах.
Как часто и у кого встречается рак почки?
Диагностика опухолей почек
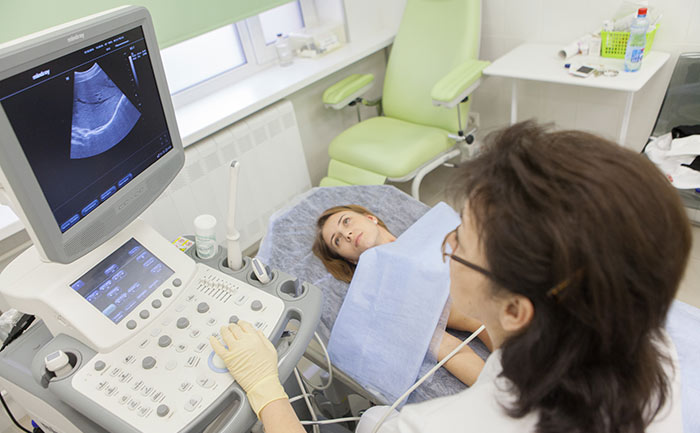
При подозрении на рак почки пациенту назначают общий анализ мочи, общий и биохимический анализы крови.
Один из наиболее информативных методов диагностики рака почки – компьютерная томография. Она помогает оценить размер, форму и локализацию злокачественного новообразования, обнаружить очаги в лимфатических узлах и других анатомических структурах за пределами почек. Исследование нередко дополняют внутривенным контрастированием. Введение контраста противопоказано при нарушении функции почек.
Магнитно-резонансную томографию применяют реже, чем КТ. Она показана, когда пациенту нельзя проводить компьютерную томографию с контрастом, если имеется подозрение на прорастание опухоли в нижнюю полую вену или другие крупные сосуды, для обнаружения метастатических очагов в головном и спинном мозге.

Ангиография – рентгенография с контрастирование сосудов, почки. Она помогает в диагностике заболевания и планировании хирургического лечения.
Позитронно-эмиссионная томография помогает обнаружить вторичные очаги рака в различных частях тела. Суть метода в том, что в организм пациента вводят вещество, которое обладает слабой радиоактивностью и накапливается в опухолевых клетках. Затем выполняют снимки с помощью специального аппарата, и на них опухолевые очаги хорошо видны.
В отличие от других онкологических заболеваний, биопсия при раке почки проводится редко. Обычно результатов других исследований хватает для того, чтобы принять решение о необходимости хирургического вмешательства. Уже после операции удаленную опухоль направляют в лабораторию, чтобы подтвердить диагноз. Биопсию проводят, если другие исследования не позволяют разобраться, показана ли операция. В случаях, когда хирургическое вмешательство противопоказано, исследование опухолевой ткани помогает определиться с тактикой лечения.
В медицине нет категоричных, стопроцентных ответов. Какова цель операции по удалению рака почки? Удалить опухоль? Удалить почку с подлежащими структурами? Удалить только первичный очаг опухоли, а потом бороться с метастазами теми или иными способами? Перенесет ли пациент операцию, каково его общее состояние? Какую именно операцию выбрать для конкретного больного? На эти вопросы должен ответить онкоуролог, перед тем, как предложить хирургическое, консервативное или комбинированное лечение. В основном, это зависит от стадии рака почки, расположения опухоли, наличия метастазов в лимфатические узлы и общего состояния здоровья пациента.

Это зависит главным образом от стадии, на которой была диагностирована опухоль, и начато лечение. Пятилетняя выживаемость (процент пациентов, оставшихся в живых спустя 5 лет) наиболее высока для I стадии и составляет 81%. На II и III стадиях она, соответственно, составляет 74 и 53%. При IV стадии — 8%.
Стадия рака почки зависит от размеров и расположения опухоли. Так, рак почки первой стадии — это опухоль меньше 7 см, не выходящая за пределы почки. Рак почки второй стадии — это опухоль меньше 10 см, также не выходящая за пределы почки. А вот рак почки третьей стадии — это уже опухоль любых размеров, ограниченная почкой, либо повреждающая надпочечник, почечную вену, но имеющую метастаз в ближайших лимфатических узлах. Рак почки четвертой стадии может быть любых размеров, однако при этой стадии опухоль либо выходит за пределы почечной фасции, либо имеются больше одного метастаза в ближайших лимфатических узлах, либо имеются метастазы в легкие, кости, печень или головной мозг.
Стадию рака почки определяют в соответствии с международной классификацией TNM. Рядом с каждой из трех букв аббревиатуры указывают индекс, описывающий характеристики первичной опухоли (T), поражение регионарных лимфатических узлов (N), наличие отдаленных метастазов (M):
T1 – опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр не более 4 см (T1a) или 4–7 см (T1b).
T2 - опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр 7–10 см (T2a) или более 10 см (T1b).
T3 – злокачественное новообразование распространяется на почечную вену и ее ветви, на надпочечник на одноименной стороне, паранефральную клетчатку, не прорастая фасцию Героты (T3a), на нижнюю полую вену ниже (T3b) или выше (T3c) диафрагмы или врастает в стенку вены.
T4 – опухоль распространяется за пределы фасции Героты.
N0 – опухолевые очаги в регионарных лимфоузлах отсутствуют.
N1 – обнаруживается опухолевый очаг в одном лимфоузле.
N2 – обнаруживаются опухолевые очаги в двух и более регионарных лимфоузлах.
M0 – отдаленных метастазов нет.
M1 – отдаленные метастазы присутствуют.
В зависимости от значений T, N и M, выделяют четыре стадии рака почки:
- Стадия I: опухоль в почке не более 7 см (T1), лимфоузлы не поражены, отдаленных метастазов нет.
- Стадия II: первичная опухоль более 7 см (T2), отсутствуют очаги поражения в лимфатических узлах и отдаленные метастазы.
- Стадия III: злокачественная опухоль распространяется на соседние структуры (T3) и/или поражен один регионарный лимфатический узел (N1).
Стадия IV: опухоль распространяется на соседние структуры (T4), либо поражено 2 и более регионарных лимфоузла (N2), либо обнаружены отдаленные метастазы (M1).
Опухоль почки размером 2 см может быть расположена вблизи почечных сосудов и ее удаление технически может быть невозможным. Однако данные литературы указывают, что если нет метастазов в лимфатические узлы и отдаленные органы, то опухоль почки до 7 см можно удалять с сохранением почки, что, безусловно, лучше полного удаления почки и инвалидизации пациента.
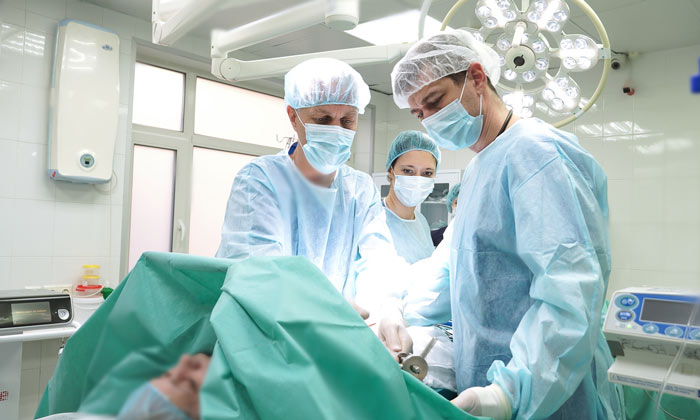
Лечение рака почки на разных стадиях
Выбор тактики лечения при раке почки в первую очередь определяется стадией опухоли и состоянием здоровья пациента.
При стадиях I и II возможно хирургическое лечение. Стандартным вариантом считается нефрэктомия. К органосохраняющим операциям прибегают реже, в частности, при опухолях в единственной почке. Кроме того, на выбор объема операции влияет размер опухоли. Также удаляют близлежащие лимфатические сосуды, особенно если они увеличены, окружающую жировую клетчатку.
При III стадии рака почки основным методом лечения также является нефрэктомия, при этом должны быть удалены все регионарные метастазы. Если опухоль прорастает в почечную или нижнюю полую вену или мигрирует в их просвете в виде опухолевого тромба, пораженные ткани также нужно удалить, при этом может потребоваться подключение пациента к аппарату искусственного кровообращения.
При высоком риске рецидива после операции применяют адъювантную терапию таргетным препаратом сунитинибом. Пациенты получают его в течение года.
Если хирургическое вмешательство противопоказано, прибегают к радиочастотной аблации, эмболизации.
На IV стадии подходы к лечению могут быть разными, в зависимости от степени распространения рака в организме. В некоторых случаях возможно хирургическое лечение, в том числе циторедуктивные операции, во время которых хирурги не могут убрать опухоль полностью, но стараются удалить как можно больший ее объем. В редких случаев возможно удаление основной опухоли в почке и единичных вторичных очагов в других органах. После операции назначают курс таргетной терапии, иммунотерапии.
При неоперабельном раке почки основными методами лечения становятся иммунотерапия и таргетная терапия.

В некоторых случаях рак почки удается выявить на ранних стадиях, когда опухолевые клетки не распространяются за пределы органа. Но зачастую заболевание диагностируют на более поздних стадиях. Во-первых, это связано с тем, что рак почки может очень долго протекать бессимптомно. Во-вторых, для этого типа рака на данный момент не существует рекомендованных скрининговых исследований.
Все симптомы можно разделить на ренальные (связанные с поражением почек) и экстраренальные.
Среди ренальных проявлений рака почки наиболее характерны три:
- Гематурия (примесь крови в моче) – самый распространенный и зачастую первый симптом. Он возникает более чем у половины пациентов с раком почки. Моча приобретает красный цвет, при этом боль не беспокоит либо носит острый характер и возникает после гематурии. Этим злокачественная опухоль отличается от неопухолевых заболеваний почки, например, мочекаменной болезни, при которой обычно сначала возникает боль, а потом появляется примесь крови в моче. Гематурия периодически исчезает, но через некоторое время снова появляется, причем, промежутки между кровотечениями сокращаются. Количество крови в моче не зависит от размеров опухоли.
- Боли беспокоят около половины пациентов. Острая боль после гематурии возникает из-за того, что сгустки крови перекрывают просвет мочеточника. Тупые сильные боли зачастую говорят о плохом прогнозе.
- Пальпируемая опухоль – симптом, который выявляет врач во время осмотра примерно у трети пациентов.
Все три симптома одновременно встречаются у одного из десяти пациентов с раком почкеи. Обычно при этом выявляют запущенные опухоли.
Среди экстраренальных симптомов в первую очередь стоит отметить повышение температуры тела. У 5% больных лихорадка – единственное проявление заболевания. У некоторых пациентов повышается артериальное давление, отмечается покраснение лица из-за увеличения количества эритроцитов в крови, у мужчин – расширение вен мошонки (варикоцеле). На поздних стадиях снижается аппетит, пациент теряет вес без видимой причины, постоянно ощущает утомление, недомогание.
Почему болит, классификация болезней
У женщин болезни почек встречаются чаще, чем у мужчин. В зависимости от факторов, которые приводят болевому синдрому в области почки, выделяют 2 группы причин:
- Специфические – боль в правой почке является результатом развития патологических процессов непосредственно в органе мочевыделительной системы, например, мочекаменная патология, пиелонефрит, гломерулонефрит и другие заболевания.
- Неспецифические – боль в правой почке не связана напрямую с заболеваниями органа, локализуется возле нее, например, воспаление червеобразного отростка слепой кишки, межпозвоночная грыжа.
К физическим причинам боли правой почки относятся травмы, повреждения, полученные в ходе хирургических манипуляций, отравление организма ионизирующим излучением, воздействие электрического тока.
К химическим причинам относится отравление организма ионами калия, кальция, натрия, которые находятся непосредственно в крови и, при увеличении их концентрации, могут привести к развитию заболеваний. Отрицательное воздействие на парные органы оказывает продолжительный прием некоторых лекарственных препаратов.
К биологическим причинам боли в почке с правой стороны следует отнести патогенные микроорганизмы (микробы, вирусы), паразитирующие организмы, активные вещества и медиаторы, которые вырабатываются организмом.
В зависимости от времени появления заболевания, которое привело к развитию правостороннего болевого синдрома, выделяют такие причины болезни:
- врожденные – патологические процессы возникают вследствие:
- генетической предрасположенности – у родителей и близких родственников имеются заболевания почек, которые имеют высокий риск унаследования;
- вредные привычки матери (курение, алкоголизм, наркомания);
- прием некоторых лекарственных препаратов во время первого триместра беременности, когда происходит закладка и развитие парных органов;
- инфекционные заболевания, которые в процессе вынашивания ребенка могут привести к генетическим мутациям и нарушению процесса развития почек.
- приобретенные – являются результатом перенесенных травм или операций в области брюшной полости, проникновения инфекции, нарушением обменных процессов, а также могут иметь наследственный характер.
Профилактика
Поскольку уже понятно из-за чего может болеть правая почка, нужно также рассмотреть меры профилактики, которые помогают избежать развития патологий, которые вполне могут быть опасными для жизни. Очень важно сбалансировать питание, чтобы организм получал необходимое количество жиров, белков и углеводов.
Врачи также рекомендуют заниматься легкими видами спорта. Нельзя постоянно быть задействованным на труде, где необходимо поднимать большой вес. Очень важно одеваться по погоде, чтобы в случае понижения температуры не переохладить, а еще хуже, не застудить почки.
Чтобы не допускать инфицирования почек, нужно учить ребенка еще с детства правилам личной гигиены, ведь мочеполовая система устроена таким образом, что патогенные микроорганизмы в нее попадают не только при прямом контакте, но и извне. Нужно отказаться от употребления алкоголя и некоторых лекарств, поскольку они нагружают почки.
Ситуация, когда справа болит почка, встречается очень часто, а симптомы недомогания различаются. Все системы должны работать слаженно, так как сбои могут привести к негативным последствиям.
Признаки болезни почки
Если болит почка с правой стороны, симптомы могут быть разнообразными:
- рост показателей артериального давления на фоне повышенного внутрипочечного давления;
- расстройство диуреза: рези, боль, дискомфорт в области промежности и малом тазу в процессе опорожнения мочевого пузыря, отделение урины незначительными порциями, увеличение или уменьшение суточного объема мочи, изменение ее цвета, выпадение осадка или появление примесей крови;
- учащение пульса;
- тахикардия;
- головная боль;
- аллергические реакции в виде сыпи, зуда и покраснений кожных покровов;
- субфебрильная температура тела или повышение показателей термометра до критических отметок;
- лихорадка;
- озноб;
- отечность тела;
- расстройства в работе органов пищеварительного тракта: тошнота, рвота, диарея, метеоризм, задержка опорожнения кишечника.
Характеристика болевого синдрома
Боль в почке справа в зависимости от ее причины, общего состояния пациента, а также наличия других патологических процессов может иметь различный характер:
- ноющая и тянущая;
- почечные колики, отдающие в пах;
- острая боль;
- сильный болевой синдром, отдающий вправо в области живота и поясницы;
- боль, иррадиирующая в ногу.
Появление резкой и стреляющей боли называется почечной коликой. Возникает в результате нарушенного оттока урины, что приводит к значительному переполнению чашечно-лоханочной системы и увеличению давления на ткани.
Вызывать такие ощущения может:
- Пиелонефрит – воспалительная патология, в результате которой происходит поражение тканей чашечно-лоханочной системы, паренхимы.
- Гломерулонефрит – аутоиммунная воспалительная патология, которая проявляется как ответная реакция на проникновение инфекционных агентов в полость парных органов. Поражает клубочки.
- Нефролитиаз – мочекаменная патология, при которой происходит скопление и образование песка и конкрементов в парных органах. Болевой синдром возникает в результате разрежения эпителия. Может приводить к обструкции органов мочевыделительной системы, что нарушает процесс отхождения урины.
Тянущая боль с правой стороны может быть причиной инфекционно-воспалительных процессов в органе – пиелонефрита и гломерулонефрита. Основными признаками патологии является нарушение диуреза, повышение температуры тела.
Нередко может болеть правая почка при ее опущении (нефроптоз), аномалий в строении сосудистой системы, кистозных и опухолевых новообразованиях.
Для первой патологии характерно смещение правого органа, что проявляется возникновением болевого синдрома, нарушениями в работе органов пищеварительного тракта, расстройствами диуреза, повреждением нервных окончаний, в результате чего больной испытывает постоянное чувство усталости, раздражительности, головные боли.
Аномалии в строении сосудистой системы почки проявляются в виде гипертензии на фоне роста внутрипочечного давления.
Тянуть почку может при злокачественных новообразованиях. Кроме дискомфорта пациент может испытывать чувство слабости, усталости. Нередки расстройства работы органов пищеварительного тракта: тошнота, рвота, диарея или запор. Особенностью болезни является стремительное снижение массы тела без видимых причин, частые депрессии.
Опухолевые, кистозные новообразования могут нарушать отток урины, что создает благоприятную среду для развития патогенной флоры, впоследствии могут привести к присоединению воспалительной патологии. Продолжительный застой урины оказывает давление на ткани органа и приводит к их отмиранию.
Ноющая боль в поясничной области и промежности свидетельствует об инфекционных заболеваниях почки, что привело к ее смещению. Стрелять в правом боку и отдавать в пах может при мочекаменной патологии, что указывает на движение конкрементов из почки по мочеточникам в нижние отделы органов мочевыделительной системы.
Если болит именно правая почка, а чувство дискомфорта распространяется на правую ногу, при этом другая симптоматика слабовыраженная, возможно у пациента происходит смещение правого органа – развивается нефроптоз.
О злокачественных, доброкачественных, кистозных новообразованиях также может свидетельствовать боль. Почка при этом претерпевает существенные изменения, которые приводят к постепенному отмиранию тканей, развивается почечная недостаточность.
Если болит почка с правой стороны и ноет в области бедра, при этом нарушается отхождение мочи, повышается отечность тела, и ухудшается состояние кожных покровов, у больного происходит гидронефротическая трансформация. Данная патология приводит к растяжению чашечно-лоханочной системы, паренхимы органа, повышению внутрипочечного, артериального давления.
Боли в области правой почки могут указывать на другие патологические процессы в организме:
- заболевания позвоночника, для которых характерны поясничные боли, усиливающиеся при наклонах и изменении положения тела;
- невралогические расстройства, которые приводят к онемению поясничной области спины и ног, мурашкам и слабости;
- перенапряжение мышечного аппарата спины в результате физических нагрузок;
- воспалительные заболеваний половых органов;
- у женщин часто боли в поясничной области возникают во время менструации или беременности, что связано с давлением плода на внутренние органы;
- у мужчин часто боли с правой стороны возле почки могут быть признаком аденомы простаты;
- полиморфизм – патология, при которой существуют аномалии в строении и расположении органов, в случае, если почка или другой орган находится не на своем месте, может возникать болевой синдром, который отдает вверх.
Основные заболевания, провоцирующие боль
В основном боль, которая ощущается в пояснице справой стороны, свидетельствует о следующих патологиях:
- проблемы с позвоночником, которые могут быть следствием таких болезней как защемление нервов, нарушение циркуляции крови, различные травмы позвоночника и разрушение костных тканей;
- нарушение легочной системы, в результате чего диагностируется пневмония, бронхит, кашель, воспаление или наличие онкологических опухолей;
- проблемы с пищеварительной системой, которые являются следствием холецистита, панкреатита, язвы, раковых заболеваний и кишечных колик;
- причиной могут быть заболевания почек, такие как почечная недостаточность, пиелонефрит, воспаление и МКБ;
- проблемы с селезенкой, желчным и печенью, также проявляются такой болью.
Боль считается только поверхностным симптомом и если пренебрегать такими сигналами своего организма, то можно спровоцировать массу проблем связанных со своим здоровьем. В том случае если такие симптомы и появляются не систематически и быстро исчезают, это ни является причиной не обращаться за помощью. Не стоит подвергать свою жизнь опасности и экспериментировать со здоровьем.
Диагностика
При дискомфорте и боли в почке необходимо обратиться за консультацией к урологу и нефрологу. Специалисты проведут опрос пациента и первичный осмотр. В зависимости от того, в каком месте сосредотачивается боль и результатов опроса, врач ставит первичный диагноз, для подтверждения которого необходимо пройти лабораторную и инструментальную диагностику.
Общеклинические анализы позволяют определить наличие воспалительного процесса в организме, в частности, анализ урины указывает на наличие инфекционно-воспалительного процесса в почках и других органах мочевыделительной системы. Обязательным также является биохимический анализ мочи, который позволяет определить возбудителя патологического явления и его устойчивость к каждой группе антибактериальных препаратов.
Среди инструментальных способов наибольшей популярностью пользуется ультразвуковое исследование. Данный метод позволяет определить, от чего возник болевой синдром на основании состояния органа и его сосудистой системы, а также установить наличие патологических процессов. Для оценки функционирования органа назначается рентгенологическое исследование с введением контрастирующего вещества.
В случае недостаточности данных пациента направляют на компьютерную или магнитно-резонансную томографию. Эти два метода позволяют получить более точные данные о состоянии и работоспособности правой почки благодаря возможности сделать снимки в различных плоскостях.
Аномалии развития, расположения внутренних органов
Существует естественный полиморфизм заболевания, когда боль из правой почки стреляет не вниз, а вверх, сопровождается другими нехарактерными симптомами. Необходимо помнить о возможности наличия у человека зеркального расположения органов. Сердце находится справа, правая и левая почка поменялись местами, остальные органы расположены в нехарактерных для себя местах.
Своевременное обращение к врачу при появлении малейших жалоб на дискомфорт, боль и другие неприятные ощущения позволит подобрать индивидуальный план обследования, выявить источник заболевания, назначить адекватное полноценное лечение.
Лечение
Что делать, если болит правая почка? В зависимости от вида боли, ее проявления, факторов, которые привели к возникновению, а также состояния органа, лечащий врач назначает консервативное лечение медикаментозными препаратами или хирургическое вмешательство.
Медикаментозная терапия направлена на устранение симптомов и первопричины патологического процесса.
Для лечения инфекционно-воспалительного процесса (пиелонефрит, гломерулонефрит) назначаются антибактериальные, противомикробные препараты, которые активны в отношении возбудителя, выявленного в ходе диагностики.
Для снижения болевого синдрома, облегчения процесса отхождения конкрементов рекомендуют спазмолитические и обезболивающие препараты (Дротаверин, Но-шпа, Спазган). Для восстановления нормального оттока урины и профилактики отеков используются диуретики (Лазикс, Фуросемид).
Для улучшения общего состояния могут использоваться гормональные и антигистаминные средства. Для поддержания иммунитета назначаются иммунопротекторы, витаминно-минеральные комплексы.
Пациентам с выраженною болезненностью и дисфункцией почек показан диализ – вне почечная очистка крови от токсических соединений при помощи специального оборудования.
Важно в ходе лечения снизить нагрузку на парные органы. Для этого врачи рекомендуют придерживаться диеты, которая основана на рекомендациях лечебного стола №7. Больному на время терапии и восстановления необходимо отказаться от жирной, жареной, консервированной, копченой, соленой пищи. Исключить газированные, сладкие и алкогольные напитки, сократить потребление хлебобулочных изделий. Разрешается кушать много овощей, фруктов, постной рыбы и мяса. Важно следить за питьевым режимом. При мочекаменной патологии диета подлежит корректировки в зависимости от органического и химического происхождения конкрементов.
Если лечить болезнь при помощи консервативной терапии не получается, рекомендовано оперативное вмешательство. В зависимости от причины болей назначаются следующие виды операций:
- контактная или дистанционная литотрипсия, чрескожная нефролитотрипсия при нефролитиазе;
- лапароскопия при мочекаменной патологии, опухолях, кистах;
- открытые полостные операции используются крайне редко при наличии противопоказаний к другим методам или в качестве экстренной помощи.
Боли в правой почке могут быть свидетельством множества заболеваний мочевыделительной системы: пиелонефрит, гломерулонефрит, нефролитиаз, кисты, опухоли, нефроптоз и другие. Кроме этого, локализация боли в области парных органов могут указывать на наличие патологических процессов в других органах.
Как часто нужно проходить профилактический осмотр
Лицам, перенесшим какое-либо из заболеваний почек, следует постоянно следить за состоянием здоровья, соблюдать режим питания, укреплять организм. Необходимо находиться под наблюдением лечащего врача.
Людям, которые перенесли острое заболевание, достаточно осмотра 1 раз в год. Им проводятся общеклинические анализы, ультразвуковое исследование. Если больных беспокоят какие-либо жалобы, врач может расширить объем проводимых процедур.
Если у пациентов имеется хроническое заболевание почек, диспансерное наблюдение может осуществляться 1 раз в 3, 6 и 12 месяцев. Кратность зависит от вида и стадии патологии, устанавливается лечащим врачом.
Пациентам важно помнить о диспансерном наблюдении, рекомендациях по соблюдению определенного образа жизни. Только такой подход поможет сохранить собственное здоровье и избежать рецидивов различных заболевания почек в будущем.
В первую очередь профилактика заключается в том, чтобы не дать заболеть одной из почек. Человеку следует придерживаться активного образа жизни и правильного сбалансированного питания, которое оказывает мощный эффект на деятельность почек. Важно употреблять в пищу те продукты, которые не будут нагружать орган. Помимо этого, важно не допускать переохлаждения организма, чтобы не спровоцировать боли и колики в жизненно важном органе.
Маленьких детей следует приучать к соблюдению правил личной гигиены, которые будут особо важны для девочек, поскольку строение их внутренних органов разнится с мужским и существует больший риск развития различных заболеваний, к примеру, воспалительного характера. Кроме того, существуют определенные лекарственные препараты, способные провоцировать боли в почках, посему применение медикаментов следует согласовывать с лечащим доктором, ведь только он может правильно подобрать препарат и назначить верную его дозировку.
Когда боли в правой стороне уже подверглись лечению, важно не допустить их повторного появления. Таким пациентам следует систематически посещать специалиста и соблюдать специальное диетическое питание (чаще всего стол № 7). Диета направлена на нормализацию пищеварительных процессов, улучшение оттока мочи и регуляцию давления.
Блюсти диетическое питание важно не только в ходе терапии болей в органе, но и после прекращения курса лечения, дабы эффект смог продержаться максимально долго. В меню диетического питания должно быть сокращено количество белка, соли и жидкости. Преобладать в рационе должна пища, в составе которой содержится большое количество витаминов и минералов.
Читайте также:

