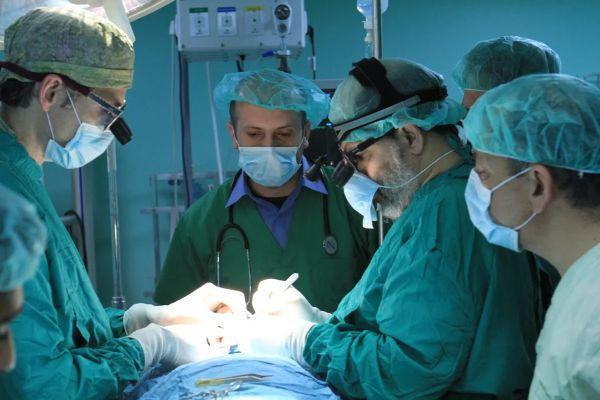
Как берут пункцию из опухоли головного мозга

Пункция головного мозга – многоцелевая медицинская манипуляция, с помощью которой преследуются одна или несколько лечебных и диагностических целей. Пункцией (уколом) называют любое проникновение иглой или троакаром в полость вены, другого сосуда, органа, для получения материала для исследований и диагностики, оптимизации функций и устранения препятствий, выполнения операций.
Современные методики позволяют совмещать операционные и диагностические цели, достигая их одновременно.
Взятие жидкости на анализ не исключает применение других диагностических методов. Современные технологии позволяют параллельно проводить УЗИ, определяя место дислокации, например, кисты. Такой комбинацией можно успешно провести удаление новообразования.
Бояться пункции не стоит – это не только метод диагностики, но и способ лечения, который применялся и ранее, но в опосредованном виде.
Что такое пункция головного мозга
Проникновение в черепную коробку в месте расположения отделов головного мозга проводят реже, чем другие манипуляции в местах менее опасных и грозящих негативными последствиями. Хотя любой прокол может стать причиной осложнений, если проведен непрофессионально, затронул какие-то важные сегменты или стал источником проникновения инфекции. В осуществлении каждой инвазивной манипуляции есть особенности, характерные для конкретного отдела, разработанные методики и меры предосторожности.
Пункция головного мозга (церебральная пункция) – это собирательное название для лечебной или диагностической процедуры, осуществляемой по показаниям, в строго определенном месте назначения:
- в нижних частях височной или лобной долей;
- над барабанным пространством или сосцевидным отростком;
- вентрикулярная, в области боковых желудочков;
- в пределах ЦНС, для получения пробы на исследование спинного и головного мозга одновременно.

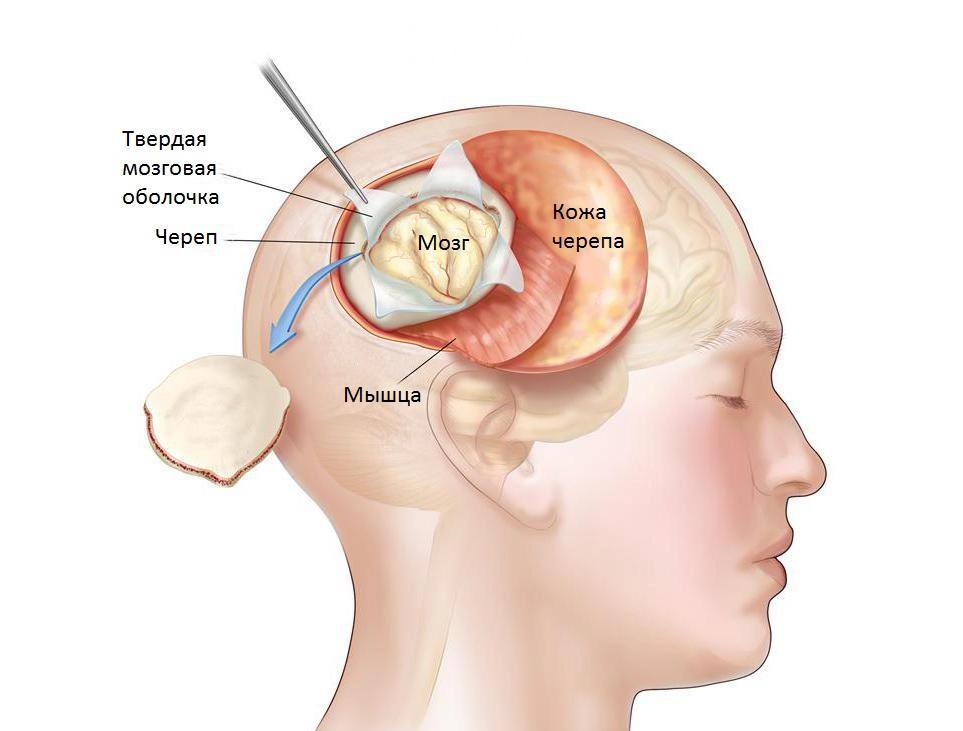
Для проведения процедуры используется специальная игла и скальпель, трепанационное окно выпиливается специальной фрезой, а костное кровотечение останавливают втиранием воска или электрокоагуляцией. Для регуляции вытекания ликвора есть специальное приспособление – мандрен. В большинстве случаев процедура проводится под местной анестезией, с соблюдением всех необходимых условий стерильности и подготовки стерильного операционного поля.
Однако, на всякий случай готовится большая операционная, которая в редких случаях может быть использована для проведения открытой операции на головном мозге. Такой сценарий возможен при появлении операционных осложнений – повреждения сосуда, попадания в полость воздуха или введения иглы на непредвиденную высоту.
Хотя иногда причиной дальнейшей оперативной тактики становится недостаточно исследованная патология, дислоцированная непосредственно в мозге (гнойник, абсцесс, киста, новообразование).
Для чего делают – диагностическая и лечебная цели
Получение ликвора для определения тактики лечения, анализа и диагностических прогнозов осуществляется с целью достижения определенного результата и перед назначением пункции задачи строго разграничиваются. Однако бывают ситуации, когда церебральная пункция с целью исследования, забора ликвора, как материала для проведения диагностики, превращается в шунтирование или выведение избыточной жидкости для понижения давления внутри черепа.
Вентрикулярный прокол (проникновение в боковые желудочки мозга) помогает врачам в достижении нескольких целей:
- осуществления диагностики, путем получения важной биологической жидкости для исследования;
- замеров внутричерепного давления или проведения исследований с рентгеноконстрастным веществом;
- операций, проводимых с помощью специального аппарата – вентрикулоскопа, или проведения шунтирования в ликворной системе;
- снижения внутричерепного давления с помощью вывода спинальной жидкости, если естественная система оттока не работает.
Отработанная техника и меры предосторожности позволяют проводить операции по мере необходимости, прибегая только к местному наркозу. Методики и пути проникновения отработаны на многолетней практике, а полученные данные в большинстве случаев помогают провести более эффективное лечение, основанное на объективных сведениях.
Как берут пункцию головного мозга
Операция проводится под местной анестезией при строгом соблюдении всех правил санитарной обработки сначала разреза, а затем распила кости специальным инструментом, после чего через отверстие начинает вытекать ликвор, который забирают для облегчения состояния пациента и проведения анализов.
Операционное поле ограничивается стерильной тканью, а отток биологической жидкости строго контролируется, как же, как и возможное кровотечение при появлении трепанационного отверстия.
Необходим учет всех показаний и противопоказаний, возможных препятствий к проведению операции. Тщательная санитарная обработка на каждом этапе, подготовка запасных инструментов, большой операционной, внимательный мониторинг состояния больного на каждом этапе.

Мандрен и другой инструментарий нужно тщательно дезинфицировать
Манипуляция проводится при положении больного на спине, когда голова склонена к груди. Линию разреза нейрохирург определяет на ощупь.
Есть метод проникновения через орбиту (так называемый, метод по Доглиотти), а есть другая методика – по Германовичу, разработавшему проникновение через височную кость снизу.
Как избежать осложнений и последствий
Осложнения – редкие явления при проведении пункции ГМ. Специфичность области исследования предполагает меры предосторожности для избегания ятрогенных последствий.
Высокая стерильность, перманентная обработка места разреза и краниального отверстия (с помощью воска или электрокоагуляции). использование специального инструментария, широкой и тупой иглы, на строго определенной глубине – все это необходимо, чтобы сделать процедуру без осложнений и последствий.
Компетенция врача
Взятие биологической жидкости для анализа или облегчения состояния больного относят к оперативным вмешательствам высокой степени сложности. Проведение процедуры находится в сфере профессиональной деятельности нейрохирурга и анестезиолога. Первый должен непременно обладать большим практическим опытом, чтобы в случае осложнений перевести процесс из пункции в операцию на открытом мозге.
Никто не застрахован от ошибок или осложнений в процессе операции. Результатом может стать кровотечение и гематома, повреждение собственно мозгового вещества или его сосудов, смещение структур головного мозга или его быстрый отек.
Пункция головного мозга у новорожденных детей
Вентрикулярная пункция у младенцев осуществляется через большой родничок, и это не создает таких сложностей, как у взрослых, с окостеневшим сводом черепа, требующим специально фрезы. Примерное течение мало чем отличается от взрослого (если не считать инвазии костей), только игла вводится не на 4, а на 1.5 см. Одновременно проводится измерение давления биологической жидкости и забор в пробирку для исследования ее состава.
Противопоказания
Нельзя прибегать к осуществлению процедуры, если есть признаки серьезных патологий головного мозга – отеков, дислокации, гематом после полученного травмирования или пережитого шока.
Травма ГМ и ее последствия – основное препятствие к проведению подобной диагностики, так же, как беременность и большая кровопотеря. Не рекомендуется проведение пункции и при инфекционных процессах в области спины и поясницы, при наличии пролежней, абсцессов или гнойников.
Стоимость в РФ
В Москве цена процедуры стартует от 5 тыс. руб, и может увеличиваться, в зависимости от престижности клиники и работающих в ней светил мировой медицины. В провинции цены существенно ниже, но сложность выполнения и ответственность хирурга предполагают, что эта категория вмешательств не из дешевых.
Что это такое? Пункция – это медицинская процедура прокола иглой органа или его полости в лечебных и диагностических целях. Пункция бывает двух видов:
- Диагностическая. Прокалывается орган и забирается часть биологического материала, например, при люмбальной пункции (прокол спинного мозга) забирается цереброспинальная жидкость, которая отправляется на лабораторное исследование для изучений ее свойств.
- Лечебная. Цель – улучшить состояние пациента. Например, при гипертензивном синдроме делается пункция желудочков мозга. Забирается часть жидкости. Это понижает внутричерепное давление и приносит облегчение больному. В 19 веке и начале 20 делалась пункция сосудов – кровопускание при артериальной гипертензии. Сейчас он неактуален.
Пункция может быть самостоятельным методом диагностики и лечения, так и применяться в комбинации с другими методами. Например, пункция может проводиться под контролем ультразвукового исследования. На монитор выводится мозг, где выявляется киста. В режиме реального времени в кисту вводится игла. Комбинация методов дает высокую точность и безопасность процедуры.
Особенности процедуры
Прокол в пределах центральной нервной системы делается для головного и спинного мозга.
Пункция головного мозга назначается в случае, когда есть подозрения на наличие гноя. Частые локализации гнойного образования:
- нижних лобных долях;
- височной области;
- среднее ухо;
- область сосцевидного отростка.
Технология прокола головного мозга зависит от локализации патологического процесса. Как прокалывается мозг, если нужен доступ к передним рогам боковых желудочков:
- Пациент лежит на спине. Голова склоняется к груди.
- Определяется место укола. Оно дезинфицируется йодом два раза.
- Прикидывают точку прокола, нанося маркер зеленкой.
- Вводится местная анестезия.
- Кожа разрезается скальпелем. В этом же месте в черепе делается отверстие, которое называется трепанационным окном.
- Получив доступ к головному мозгу, хирург производит крестообразный надрез на твердой мозговой оболочке. Тут же вводят антикоагулянт – это предотвращает кровотечение.
- Вводится канюля глубиной в 6 см. Ее вводят параллельно надрезу. Когда хирург попадает в полость – он чувствует провал.
- Сквозь отверстие начинает вытекать жидкость. Ее цвет, плотность и запах зависит от природы воспаления или новообразования. Например, при гнойном воспалении жидкость имеет неприятный запах и зеленый цвет, вытекает медленно. По скорости выхода жидкости судится внутричерепное давление: чем оно выше, тем быстрее вытекает гной. Так, при высоком давлении жидкость может струится.
Забирается жидкость объемом в 5 мл. Она отправляется в лабораторию, а хирург очищает область вмешательства и зашивает кожу.
Как берут жидкость из задних рогов боковых желудочков:
- Больной принимает лежачее положение на животе. Голова ложится так, чтобы сагиттальный шов шел по срединной линии.
- Подготовка такая же, как и при пункции передних рогов.
- Кожа разрезается параллельно шву. Хирург берет иглу и вводит ее под наклоном. Обычно максимальная глубина прокола достигает 3 см.
- Технология забора материала и завершающий этап повторяет методику пункции передних рогов.

Прокол спинного мозга называется люмбальной пункцией. Иглу вводят в субарахноидальное пространство в спинном мозгу на уровне поясницы. Цель прокола – изучение параметров цереброспинальной жидкости или введение спинномозговой анестезии.
Как прокалывается спинной мозг:
- Пациент лежит или сидит. Если в положении лежа – больной укладывается на бок. Ноги сгибаются и приводятся к животу. Спина максимально согнута, а руки обхватывают колени.
- Врач пальпирует позвоночники: он выискивает промежуток между третьим и четвертым поясничным позвонком. Такой выбор определяется тем, что в это месте наименьшая вероятность повредить спинном мозг. Детям спинной мозг прокалывается ниже третьего поясничного позвонка.
- Прокол спинного мозга приносит много боли, поэтому пациенту вводят местный анестетик. Обычно используется 2% раствор новокаина объемом в 7-8 мл.
- Между выступающими частями позвонков вводится игла Бира. Она вводится с уклоном кверху. Постепенно ее проталкивают вглубь. Хирург почувствует опору – это связки позвоночника. После их прокола (примерно на глубине 5-6 см, у детей – 2 см) врач почувствует провал – он попал в спинномозговой канал.
- После изъятия иглы начинает вытекать спинномозговая жидкость – это признак правильного выполнения процедуры. Бывает, что игла впирается в кость. В таком случае врач повторяет процедуру заново – до тех пор, пока не достигнет спинномозгового канала.
- После взятия жидкости пациент должен лежать на животе в течение двух часов. Прокол заклеивается стерильной салфеткой.
После процедуры в месте пункции обычно ощущается боль, появляющаяся в ответ на снижение давления внутри черепа. Она проходит в среднем на 5 день.
Показания
Прокол иглой головного мозга проводится при таки показаниях:
- Нейроинфекции и воспалительные заболевания мозга.
- Нейросифилис, туберкулез мозговых оболочек.
- Геморрагический инсульт, кровоизлияние в желудочки мозга и субарахноидальное пространство.
- Черепно-мозговая травма, сопровождающаяся отеком.
Для чего делают люмбальную пункцию:
- Подтвердить или опровергнуть наличие нейроинфекции, например, менингита или энцефалита.
- Ввести антибиотик или химиотерапевтический препарат.
- Снизить внутричерепное давление.
Противопоказания
Абсолютное противопоказание для прокола спинного и головного мозга – подозрение или подтвержденный дислокационный синдром, при котором смещаются структуры мозга. Внезапное снижение внутричерепного давления сместит отделы мозга, что может вызвать неотложное состояние, например, остановку дыхания или сердца.
Возможные осложнения
Вероятные осложнения после пункции головного и спинного мозга:
- Смещение структур, что вызывает дислокационный синдром.
- Холестеатома – образование полости в спинном мозгу, которая содержит мертвые эпителиальные клетки.
- Кровотечение.
- Головная боль, тошнота, головокружение.
Биопсия в области головного мозга – инвазивная процедура, в ходе которой выполняется забор образца ткани для гистологического исследования. Методы инструментальной нейровизуализации позволяют выявлять точную локализацию опухолевого или другого патологического процесса. Биопсия мозга – самый достоверный метод диагностического исследования, который дает представление о морфологической структуре, клеточном строении новообразования.
Показания для проведения биопсии
Биопсия представляет собой иссечение образца ткани, который затем подвергается микроскопическому исследованию. Процедура позволяет дифференцировать новообразование, появившееся в мозге. Это обязательное мероприятие, если возникли подозрения на развитие онкологического заболевания. Основным показанием к проведению является необходимость выявления морфологической структуры и природы внутримозгового образования, которое может быть:
- Злокачественной или доброкачественной опухолью.
- Кистой, гранулемой.
- Очагом кровоизлияния.
- Очагом абсцесса.
Биопсия мозга – это такое исследование, которое проводят для выявления характера повреждений и клеточного строения мозговой ткани при геморрагическом инсульте, рассеянном склерозе (анализ на олигоклональные антитела), болезни Альцгеймера, что указывает на универсальность метода в дифференциальной диагностике многих патологий. Другие возможные показания:
- Нейродегенеративные заболевания, в том числе губчатая энцефалопатия.
- Церебральный токсоплазмоз.
- Воспалительные заболевания ЦНС.
Степень необходимости подобной диагностики определяет лечащий врач индивидуально в каждом случае. При подозрении на опухолевый процесс результаты гистологического исследования позволяют корректно выбрать тактику лечения. Противопоказания к инвазивному вмешательству включают:
- Терминальное состояние больного.
- Очаг сложной локализации. Если объемное образование находится в отделе мозга, который отвечает за жизненно-важные функции.
- Нарушение свертываемости крови. Из-за риска кровотечения в ходе вмешательства.
- Системные заболевания в анамнезе (красная волчанка, ревматизм, болезнь Бехтерева).
Вмешательство не проводится, если невозможно выполнить местную анестезию или общий наркоз, если врач может получить необходимые сведения о патологическом процессе при помощи других диагностических методов. Любые манипуляции, затрагивающие мозг, связаны с большим риском осложнений. Негативные последствия после проведения биопсии в зоне головного мозга чаще связаны с повреждением мозговых структур и вторичным инфицированием.
Виды диагностики
Перед проведением биопсии опухоли, расположенной в головном мозге, выполняются диагностические исследования, в том числе нейровизуализация (КТ, МРТ), электроэнцефалография, при необходимости ангиография (исследование кровеносной системы мозга) и вентрикулография (исследование желудочковой системы мозга). Различают виды биопсии:
- Открытая. Выполняется в ходе нейрохирургической операции посредством краниотомии с целью удаления опухоли.
- Стереотаксическая. Малоинвазивное вмешательство выполняется при помощи стереотаксической рамы или системы навигации.
- Пункционная. Сквозь отверстие в черепной кости в ткань мозга вводят иглу, при помощи которой производится забор небольшого фрагмента мозгового вещества.
Среди всех видов открытая биопсия в области головного мозга проводится чаще других и сопряжена с наибольшим риском травматизма и осложнений. Высокая частота применения связана с обязательным забором фрагмента материала в ходе операции по удалению интракраниального новообразования. Диагностическая процедура открытого типа проводится под общей анестезией параллельно с основной операцией.
Стереотаксическая биопсия занимает второе место по частоте проведения, если имеются подозрения на развитие опухоли в головном мозге. Этот метод выбирают, когда из-за труднодоступной локализации очага или тяжелого состояния больного невозможно сделать полноценную операцию по удалению опухоли. Считается информативным и наиболее безопасным методом исследования.
Этапы процедуры
Чтобы разобраться, как делают биопсию в зоне головного мозга, необходимо получить представление о порядке процедуры. Подготовительный этап включает комплексное обследование, в том числе лабораторные анализы, консультации кардиолога, флеболога, анестезиолога. За несколько часов до вмешательства пациент не принимает пищу и воду.
Важно своевременно сообщить врачу о наличии аллергии на медикаментозные средства и регулярном применении лекарств, препятствующих тромбообразованию. Если пациент принимает тромболитики, перед инвазивным диагностическим исследованием, терапия временно приостанавливается. Этапы процедуры открытого типа:
- Выполнение разреза на кожных покровах головы.
- Формирование отверстия в черепной коробке.
- Удаление фрагмента костной ткани черепа с образованием трепанационного окна.
- Отслаивание мозговых оболочек.
- Резекция (частичное или полное удаление) новообразования.
- Закрытие трепанационного окна костной тканью или специальной пластиной.
После завершения нейрохирургических манипуляций, образец ткани новообразования отправляют в лабораторию с целью исследования клеточного строения. Этапы выполнения стереотаксической биопсии в области головного мозга зависят от вида используемого оборудования. Последовательность манипуляций при использовании координирующей стереотаксической рамы:
- Определяется точная локализация патологического очага при помощи нейровизуализации (преимущественно МРТ).
- Используются анестезирующие средства для местного обезболивания или общий наркоз.
- В области головы устанавливается стереотаксическая рама.
- Крепится МРТ-локализатор с контрастными метками (специальное устройство для ограничения площади вмешательства).
- Выполняется сканирование в формате КТ.
- Объединяются результаты исследования МРТ и КТ для достижения максимальной точности при создании точек внедрения.
- Делается надрез кожных покровов головы.
- Просверливается отверстие в черепной кости.
- Вводится игла, которая движется под контролем диагностического комплекса МРТ или КТ.
- Осуществляется забор материала.
Исследование с использованием рамы позволяет прицельно приблизиться к очагу опухолевого или другого патологического процесса с точностью до 1 мм. Длительность вмешательства составляет порядка 6 часов. Через сутки после завершения процедуры больного выписывают из стационара. Последовательность манипуляций при использовании системы навигации:
- Проводится исследование в формате МРТ или КТ, чтобы получить такие сведения, как особенности строения мозга пациента, локализация и размеры патологического очага.
- Результаты нейровизуализации переносятся в навигационную систему.
- Создается модель мозга в проекции 3D.
- Изучается изображение с целью определения оптимальной точки внедрения и траектории движения иглы.
- Пациенту вводятся анестезирующие средства.
- Делается надрез на кожных покровах головы.
- Формируется диагностическое отверстие.
- В полость черепной коробки под контролем системы навигации вводится пункционная игла, оснащенная камерой и светодиодной подсветкой.
- Осуществляется забор материала.
Биопсия головного мозга с использованием системы навигации проводится с минимальным негативным влиянием на здоровые ткани мозга, потому что предварительно выполняются такие расчеты, как самый короткий и безопасный путь к опухолевому очагу. Врач получает возможность выбрать траекторию, которая огибает участки, отвечающие за жизненно-важные функции, благодаря чему значительно уменьшается риск осложнений.
Время процедуры при биопсии в зоне головного мозга с использованием системы навигации значительно сокращается в сравнении с вмешательством при помощи стереотаксической рамы. Сокращение длительности процедуры связано с предварительным планированием действий.

При пункционной биопсии делают надрез на кожных покровах в проекции, где локализуется опухоль. Через отверстие, просверленное в кости черепа, в патологический очаг вводится пункционная игла для получения образца материала. Процедура стереотаксического и пункционного типа ассоциируется с минимальным повреждением мозгового вещества, оболочек и костной ткани.
Возможные осложнения
Манипуляции и вмешательства в области внутренних отделов головы требуют от врача повышенной аккуратности и внимательности. Случайное повреждение мозговых структур чревато серьезными последствиями, в числе которых нарушение функций мозга, появление неврологического дефицита (нарушение двигательной активности, зрения, слуха, парезы, параличи, эпилептические приступы). Осложнения, которые могут возникнуть вследствие нейрохирургических процедур:
- Нарушение мозгового кровотока.
- Интракраниальные кровоизлияния, кровотечение.
- Инфекционные поражения.
- Отек мозговой ткани.
- Судорожный синдром.
- Коматозное состояние.
Судорожный синдром может периодически наблюдаться длительное время, как результат повреждения участка мозгового вещества. Неврологический дефицит может носить постоянный или преходящий характер.
Биопсия в области головного мозга – процедура, сопряженная с высоким риском осложнений. Является обязательным диагностическим исследованием при подозрении на опухолевые процессы, протекающие внутри черепной коробки. В остальных случаях целесообразность проведения вмешательства определяет врач индивидуально для каждого пациента.
Для многих пункция головного мозга подсознательно считается опасной, но на самом деле это не так. Если ее проводит опытный врач, то она абсолютно безопасна. Именно благодаря ей можно обнаружить в тканях мозга гнойники, определить содержимое новообразований и состояние других патологий.
Но есть и ряд опасностей, с которыми можно столкнуться при этой процедуре. Давайте разбираться.

Осложнения: как избежать
Пункцию проводят специальной иглой, которая, проникая в ткань мозга, может сделать забор жидкости из нее. Чтобы прокол был безопасным, нужно соблюдать ряд правил:
- Область головы, в которой будет делаться прокол, должна быть тщательно продезинфицирована. Сначала ее обрабатывают перекисью водорода, а после обильно смазывают йодом.
- Для процедуры нельзя использовать обычную иглу, только специальную, пункционную, у которой тупой конец. Ее производят достаточно широкой и оснащают мандреном.
- В наличии должно быть 2 иглы, одна из которых будет запасной, если первую перекроет мозговая ткань.
- Прокол должен производиться на глубину не более 4 см. Только так можно обеспечить безопасность забора и препятствовать проникновению гнойного секрета в мозговые желудочки.
- Перед процедурой больной должен опорожниться.
- Необходима полная неподвижность пациента, поэтому его могут зафиксировать специальными приспособлениями.
Области проведения, показания, противопоказания
Такое исследование проводят в областях, где есть подозрение на образование гноя, чаще всего это:
- нижняя часть лобной доли;
- нижняя часть височной доли;
- барабанное пространство;
- около сосцевидного отростка.

Пункция берется для диагностики патологий головного мозга, таких как:
- инфекционное поражение ЦНС;
- воспалительный процесс в ЦНС;
- бактериальные, вирусные, грибковые болезни;
- заражение тканей головного мозга туберкулезом или сифилисом;
- кровотечение субарахноидального типа;
- инсульт любого типа;
- травмы черепа;
- рассеянный склероз;
- новообразования любого типа;
- патологии невралгического плана;
- отечность мозговых тканей;
- проблемы с сосудистой системой.
Важно! Перед процедурой пациент в специальной анкете должен отметить список препаратов, которые он принимает на данный момент, есть ли у него аллергия на анестетики или лекарства и нет ли у него проблем со свертываемостью крови.
Процедура запрещена, если:
- пациент находится на любой стадии беременности;
- он находится в состоянии травматического шока;
- потерял много крови;
- есть внутричерепные гематомы;
- диагностирован абсцесс головного мозга;
- присутствует обильный отек мозга;
- диагностирована гипертензия;
- на спине присутствуют обильные инфекционные и гнойные поражения;
- есть поясничные пролежни;
- головной мозг травмирован.
Как проводят процедуру
Для чего делают процедуру определили, теперь нужно разобраться с методиками ее проведения. Они бывают разными и напрямую зависят от области, где производят забор жидкости.

Вентрикулярную процедуру этой области проводят следующим образом:
- Пациент лежит на спине, когда нужно выявить опухоль в мозге. Обычно больной ложится на здоровую сторону, чтобы врачу было удобнее произвести пункцию с пострадавшей стороны.
- Голову слегка наклоняют к грудной клетке.
- Место прокола тщательно дезинфицируется и дважды промазывается йодом.
- Прорисовывают линию прокола, которая должна проходить с ориентиром на стреловидный шов, проходя точку Кохера. Ее покрывают слоем раствора бриллиантовой зелени.
- Голову закрывают стерильной простыней.
- Любым местным анестетиком, на который у больного нет аллергии, обезболивают зону прокола, чаще всего это Новокаин.
- С помощью скальпеля делают надрез по намеченной линии.
- Делают распил трепанационного окна на оголенном черепе.
- На твердой мозговой оболочке нейрохирург делает крестообразный надрез. Втирают воск или производят электрокоагуляцию. Зачем? Чтобы остановить кровотечение, причем последний способ наиболее эффективный.
- Канюлю вводят в мозговые ткани на глубину не более 5-6 см так, чтобы она шла параллельно линии надреза. При проколе стенки бокового желудочка врач ощутит небольшой провал.
- Через погруженную канюлю начнет вытекать желтоватый ликвор. Проникнув в полость желудочка, врач фиксирует иглу и с помощью мандрена регулирует объем и скорость забираемой жидкости.
Важно! Категорически запрещен быстрый забор ликвора. Это должно делаться покапельно.
Часто в полости желудочка присутствует высокое давление, и если его не контролировать, то жидкость будет выходить струей. Это приведет к тому, что у больного начнутся невралгические проблемы.
Допустимый объем забора жидкости находится в диапазоне 3-5 мл. Важно отметить, что параллельно с подготовкой помещения для пункции готовят и операционный зал, т. к. есть высокий риск того, что воздух может попасть в исследуемую зону, или глубина прокола будет избыточной, что может спровоцировать травму кровеносного сосуда. В этих случаях больной будет в срочном порядке прооперирован.

В случаях проведения пункции детям используют методы забора ликвора по Доглиотти и Геймановичу:
- В первом случае прокол проводят через орбиту.
- Во втором — через нижнюю часть височной кости.
Оба эти варианта обладают существенным отличием от традиционной процедуры — их можно повторять столько, сколько потребуется. Грудничкам эту процедуру проводят через незакрытый родничок, просто разрезав кожу над ним. При этом существует серьезная опасность того, что у малыша разовьется свищ.
Технология забора ликвора из области проводится в следующем порядке:
- Пациент ложится на живот. Его голову плотно фиксируют таким образом, чтобы сагиттальный шов приходился строго в срединной полости.
- Подготовительный процесс идентичен вышеуказанной процедуре.
- Разрез тканей черепа проводят параллельно стреловидному шву, но так, чтобы он прошел по точке Денди, которая должна быть строго на его середине.
- Берут иглу номер 18, которая используется строго для этого вида пункции.
- Ее вводят под наклоном, направляя острие иглы в наружный верхний край орбиты на глубину не более 7 см. Если процедуру проводят ребенку, то глубина прокола не должна превышать 3 см.
Принцип проведения процедуры аналогичен двум предыдущим:
- больной должен лежать на боку, т. к. операционным полем будут боковая часть головы и ушная раковина;
- линия разреза будет идти в 3,5 см от наружного слухового хода и на 3 см выше его;
- часть кости на этом участке будет удалена;
- сделают разрез на твердой оболочке мозга;
- введут на 4 см пункционную иглу, направляя ее к верху ушной раковины;
- проведут забор ликвора.

Клиническая картина после процедуры
Безусловно, симптоматика после пункционного забора у всех разная, но ее можно объединить в общую клиническую картину:
- Боли в области головы разной интенсивности и продолжительности.
- Длительное подташнивание и рвотные позывы.
- Судорожность и обморочное состояние.
- Сбой в работе сердечно-сосудистой системы.
- Нарушение дыхательной функции, в редких случаях больному может понадобиться искусственная вентиляция легких.
- Невралгические проблемы.
От опыта нейрохирурга и его умений напрямую зависит, будет ли у пациента вышеуказанная симптоматика. Процедура должна быть выполнена строго по медицинской инструкции, что сможет гарантировать отсутствие осложнений после пункции.
Важно не только правильно зафиксировать пациента, но и точно определить зону прокола. Обработка зоны воздействия важна как на этапе подготовки к процедуре, так и после нее. По завершении забора обязательно накладывают стерильную повязку.
Важно, чтобы больной в момент проведения пункции не ощущал никакого дискомфорта, а боли и подавно.
Ввиду того что процедуру чаще всего назначают для диагностики патологий, то она, как и любое другое диагностическое мероприятие, должна быть безболезненной. Пациент все время будет находиться в сознании, поэтому он должен незамедлительно сообщить врачу о возникшем дискомфорте. Это поможет избежать ряда осложнений. Врач изменит технологию или вовсе прервет процедуру.
Пункция — важная процедура в медицине, а забор ликвора из мозга и подавно. Перед ее проведением пациент пройдет ряд исследований, которые помогут выявить возможные противопоказания. Не стоит беспокоиться, пункцию головного мозга доверяют проводить только опытным специалистам, которые знают свое дело.
Читайте также:

