К морфологическим проявлениям лейкозов не относится
Лейкозы – генерализированные опухоли системы крови с обязательным поражением костного мозга.
Общепризнано, что лейкозы - это полиэтиологические заболевания.
1. Физические факторы: ионизирующее излучение, УФО, вибрация, перепады температур;
2. Химические вещества: воздействие бензола, нитритов, нитратов, пестицидов, лекарств, стероидных гормонов, бутадиона, левомицитина, ароматических аминов, метаболитов триптофана, тирозина, лейцина (более 500 веществ);
3. Вирусы: постоянно находятся в клетках организма в латентном состоянии, под влиянием факторов активируются и происходит мутация клетки. В настоящее время выделен вирус, который вызывает Т- клеточный лейкоз.
4. Иммунологическая недостаточность: врожденная - из-за дефекта вилочковой железы наблюдается склонность к инфекциям, приобретенная - из-за воздействия цитостатиков, облучения;
5. Наследственная предрасположенность: не стабильность хромосом, транслокации хромосом (семейные лейкозы);
6. Неполноценность репаративных процессов в клетках.
Классификация основана не на клинике, а на особенностях морфологического субстрата лейкозов (клеток, составляющих лейкоз).
Острые лейкозы – опухоли, при которых морфологическим субстратом являются бластные клетки, не способные к дифференциации и созреванию в зрелые клетки.
Дифференциация различных видов острых лейкозов основывается на морфологических, иммунологических, цитохимических исследованиях. Более точным является иммунотипирование с помощью моноклональных антител.
Хронические лейкозы – опухоли, при которых лейкозные клетки сохранили способность дифференцироваться и созревать до зрелых форм, морфологическим субстратом являются зрелые и созревающие клетки. Хронические миелопролиферативные заболевания - хронический миелоидный лейкоз (ХМЛ), эритремия, миелофиброз, хронический моноцитарный лейкоз др. Хронические лимфопролиферативные заболевания - хронический лимфоцитарный лейкоз (ХЛЛ), миеломная болезнь и др.
ОСТРЫЕ ЛЕЙКОЗЫ – злокачественные опухоли, происходящие из стволовых или близких к ней клеток - предшественниц (1-4 классов). Морфологическим субстратом являются бластные клетки, утратившие способность к дифференцировке и созреванию или сохранившие способность к извращенной псевдодифференциации до клеток, напоминающих миелобласты, лимфобласты.
Лейкоциты – у 50 – 70% лейкоцитоз от 10 х 10 9 /л до 400 х 10 9 /л за счет бластов;
– у 30 – 50% лейкопения или норма.
Лейкоцитарная формула – преобладают бластные клетки, иногда до 90% и небольшой процент зрелых клеток. Бласты обычные, типичные или выраженная атипия: крупные или мелкие с дегенеративными изменениями, очень хрупкие, ломкие.
Лейкемическое зияние = лейкемический аборт = провал – это состояние в крови или костном мозге, когда при подсчете лейкограммы или миелограммы встречается большое количество бластов и немного зрелых клеток, созревающих клеток нет. Признак острого лейкоза.
Анемия. Количество эритроцитов и гемоглобина снижено, нормохромия, нормоциты, ретикулоцитопения.
Тромбоциты значительно снижены.
Биохимия: Повышение концентрации мочевой кислоты в сыворотке и моче как критерий интоксикации. Диспротеинемия.
Пункция костного мозга: В 95 % случаев наблюдается тотальная бластная гиперплазия костного мозга, более 30 % бластов, лейкемическое зияние выражено, дегенеративные изменения в лейкоцитах и других клетках.
МОРФОЛОГИЯ ЛЕЙКОЗНЫХ КЛЕТОК:
1. Размеры: увеличение (в 2 –3 раза) или уменьшение, анизоцитоз лейкоцитов.
2. Ядро: ядерно-цитоплазматическое соотношение увеличивается в пользу ядра. Контуры ядра деформированы, количество хроматина повышено, распределено неравномерно, вакуолизация, сегментация, стадии митоза.
3. Нуклеолы: число их увеличено (8 и более) размеры ядрышек составляют 1/3 – 1/2 диаметра ядра, если более 1/3 – признак злокачественности клетки.
4. Цитоплазма: повышается ее базофильность, вакуолизация, иногда вакуоли содержат зернышки. При остром миелобластном лейкозе – азурофильная зернистость и образования в форме палочек, напоминающие кристаллы – тельца Ауэра.
Хронические миелопролиферативные заболевания: хронический миелоидный лейкоз (ХМЛ), морфологический субстрат, особенности лейкозных клеток, лабораторная диагностика, картина крови.
Хронический миелоидный лейкоз (ХМЛ) – опухоль системы крови, возникающая из мутировавшей стволовой клетки или близкой к ней клетки-предшественницы. Клетки возникшего опухолевого клона сохраняют способность дифференцироваться и созревать до зрелых форм. Основной морфологический субстрат лейкоза – созревающие и зрелые гранулоциты.
По морфологическим характеристикам лейкемические гранулоциты вначале существенно не отличаются от нормальных, но принципиально отличаются в функциональном отношении. В их цитоплазме снижена активность ферментов (щелочной фосфатазы, миелопероксидазы и др.), характерна более мелкая зернистость, нарушена фагоцитарная активность клеток.
РАЗВЕРНУТАЯ СТАДИЯ. ЛАБОРАТОРНАЯ ДИАГНОСТИКА:
Диагноз ХМЛ устанавливают по данным анализа крови.
Концентрация гемоглобина и количество эритроцитов, как правило, в пределах нормы, однако у части больных уже могут быть признаки анемии или эритроцитоза.
Наиболее характерным для ХМЛ является лейкоцитоз 20,0 - 30,0 х 10 9 /л и более (до 600 х 10 9 /л), главным образом за счет нейтрофилов разной степени зрелости.
Наблюдается сдвиг влево до единичных промиелоцитов, у некоторых больных – до бластных клеток. Количество миелоцитов и метамиелоцитов (юных), как правило, значительное – 5 % и более. Количество палочкоядерных нейтрофилов небольшое.
Характерный гематологический признак ХМЛ – увеличение количества эозинофилов и базофилов (эозинофильно-базофильная ассоциация).
В некоторых случаях увеличивается только число эозинофилов или базофилов. Большое количество базофилов – плохой прогностический признак.
Морфология гранулоцитов на этапе диагностики ХМЛ существенно не изменена. Самое частое нарушение (уменьшение количества и размера гранул в цитоплазме нейтрофилов (гипо- и агрануляция нейтрофилов). При подсчете лейкоцитарной формулы эту особенность нейтрофилов следует учитывать, так как миелоциты, метамиелоциты можно принять за лимфоциты или моноциты, тем более что, цитоплазма нейтрофилов может отставать по степени зрелости от ядра (диссоциация в созревании ядра и цитоплазмы) и окрашиваться в сиреневый или голубовато-сиреневый цвет.
СОЭ – чаще в пределах нормы или соответствует клиническому состоянию больного (инфекция, анемия или др.).
Количество тромбоцитов соответствует норме, у некоторых больных может наблюдаться тромбоцитоз или тромбоцитопения. Отклонение от нормы количества тромбоцитов неблагоприятно в прогностическом отношении.
Пункция костного мозга не обязательна. Выявляют гиперплазию гранулоцитарного ряда, коэффициент лейко/эритро составляет 20:1, 30:1. Костный мозг повторяет периферическую кровь.
КРИТЕРИИ ДИАГНОСТИКИ ХМЛ:
1. клиническая картина: относительно хорошее самочувствие, умеренное увеличение селезенки, в некоторых случаях и печени;
2. лейкоцитоз с тенденцией к росту за счет гранулоцитов;
3. сдвиг нейтрофилов влево до промиелоцитов или бластов;
4. отсутствие грубых дегенеративных изменений нейтрофилов (токсигенной зернистости и др.);
5. повышенное количество эозинофилов и (или) базофилов;
6. в костном мозге выявляется гиперплазия гранулоцитарного ростка;
7. обнаружение Рh΄ – хромосомы и онкогена BCR/ABL.
В сыворотке крови больных ХМЛ выявляют повышенный уровень витамина В12, гистамина, мочевой кислоты (часто пропорционально степени интоксикации).
Относительно доброкачественная моноклоновая опухоль превращается в злокачественную поликлоновую. Появляющиеся новые клоны злокачественных клеток уже не могут дифференцироваться и созревать до зрелых гранулоцитов. В крови, обнаруживается большое количество бластных клеток. Такое явление называется бластным кризом. Лейкоз вступает в терминальную стадию.
ТЕРМИНАЛЬНАЯ СТАДИЯ. ЛАБОРАТОРНАЯ ДИАГНОСТИКА:
При исследовании крови выявляют анемию нормо– или гиперхромного характера.
Количество лейкоцитов различно – от умеренного до чрезвычайно высокого от 700,0 х 10 9 /л до 1000,0 х 10 9 /л.
В лейкоцитарной формуле 10 – 99% бластов, чаще десятки процентов. Характерен полиморфизм бластов, их атипия.
Тромбоцитоз до 1500 х 10 9 /л или тромбоцитопения.
Миелемия – состояние, когда кровь повторяет косный мозг.
287. Недостаточность митрального клапана первоначально проявляется:
а) инфарктом миокарда;
б) гипертрофией правого желудочка;
В) гипертрофией левого желудочка;
г) гипертрофией левого предсердия;
288. Септический эндокардит по течению может быть:
В) подострым;
289. Морфологическим проявлением септического эндокардита является эндокардит:
б) острый бородавчатый;
В) полипозно-язвенный;
д) возвратно бородавчатый;
290. Синонимом фидлеровского миокардита является:
Б) идиопатический;
291. Исходом ишемического инфаркта головного мозга является:
Д) киста.
292. При брюшном тифе преимущественно поражается кишка:
в) 12-ти перстная;
Г) подвздошная;
293. Наиболее характерное осложнение брюшного тифа:
Д) кишечное кровотечение;
294. Морфологическая классификация опухолей учитывает:
а) место развития;
б) время развития;
В) источник развития;
г) характер роста;
д) наличие метастазов;
295. К морфологическим проявлениям лейкозов не относится:
в) лейкемический инфильтрат;
Г) инфаркт головного мозга;
д) разрастание опухолевой ткани в костном мозге;
296. К осложнениям лейкозов относится всё, кроме:
Г) лейкозной инфильтрации костного мозга;
д) кровоизлияния в головной мозг.
297. Для развития лейкоза патогномонично:
а) первичное поражение лимфоузлов;
б) первичное поражение тимуса;
Д) первичное поражение костного мозга;
298. Лейкемический инфильтрат - это:
а) очаг воспаления;
б) очаг пролиферации;
в) очаг кровоизлияния;
г) очаг экстрамедуллярного кроветворения;
Д) метастатический очаг разрастания лейкозных клеток.
299. Для лимфоцитарного лейкоза характерны все перечисленные признаки, кроме:
А) пиоидного вида костного мозг;
б) увеличение лимфоузлов;
в) увеличение селезенки;
г) инфильтрация из атипичных лимфоцитов;
д) увеличение количества лимфоцитов в периферической крови;
300. К лейкозам относится не относится :
Г) эритремия;
301. Для клеток крови родоначальной является:
А) стволовая клетка;
в) ретикулярная клетка;
302. Филадельфийская хромосома характерна для:
А) лимфолейкоза;
б) миеломной болезни;
303. Какие клетки разрастаются при остром миелобластном лейкозе:
г) миеломные клетки;
Д) миелобласты.
304. Злокачественная эпителиальная опухоль легких - это:
Д) аденокарценома.
305. Из злокачественных опухолей пищевода чаще всего встречается:
а) недифференцированный рак;
Д) плоскоклеточный рак.
306. Какой вид полипа относят к опухолям:
Г) аденоматозный;
307. Дифференцированная эпителиальная злокачественная опухоль желудка это:
а) перстневидно - клеточный рак;
б) слизистый рак;
В) аденокарцинома;
308. Клетки перстневидно-клеточного рака желудка продуцируют:
Г) слизь;
309. Предраком желудка не является:
а) аденоматозный полип;
Б) острый гастрит;
в) хроническая язва;
г) хронический гастрит;
д) железистый полип.
310. Характерная локализация ретроградного метастазирования рака желудка:
Д) яичники;
311. Наиболее частая локализация рака толстой кишки:
 | Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 |
Г. Феномен "павлиньего глаза"
Д. Любой из перечисленных признаков
А. Плоскоклеточный рак
Б. Железистый рак
Д. Все перечисленные опухоли
А. Клетки покровно-ямочного эпителия
Б. Клетки эпителия желез
В. Плоский эпителий
Д. Все перечисленные клетки
А. Железистый рак
Б. Плоскоклеточный рак
А. Переходно-клеточный рак
Б. Железистый рак
Д. Все перечисленные опухоли
Д. Все ответы правильные
В. Области соска и околососковой зоны
Г. Любой из перечисленных локализаций
Д. Верхне-наружном квадранте
А. Железистую гиперплазию
Д. Все перечисленное
А. Клетки фолликулярного эпителия
Б. Клетки Ашкинази-Гюртля
Г. Ни один из перечисленных видов клеток
Д. Все перечисленные клетки
А. Фолликулярного эпителия (А-клеток)
Г. Метаплазированных клеток
Д. Всех перечисленных видов клеток
А. Эпителиальные структуры
Б. Фиброзные структуры
В. Слизистые структуры
Г. Хрящеподобные структуры
Д. Все перечисленные
В. Содержанием меланина
Д. Наличием гемосидерина
А. Лимоннокислый натрий
В. Физиологический раствор
Д. Любой из перечисленных растворов
А. Эпителиальной ткани
Б. Соединительной ткани
В. Серозной оболочки
Д. Мышечной ткани
А. Клеточная атипия
Б. Тканевая атипия
В. Патология ультраструктур
Г. Инвазивный рост
Д. Все перечисленное верно
А. Место развития опухоли
Б. Гистологическую картину
В. Источник развития опухоли
Г. Все перечисленное верно
А. Частого расположения на нижних конечностях
Б. Обилия сосудов и фибробластов
В. Бедностью клетками соединительной ткани с наличием в ней прослоек жировой клетчатки
Г. Наличия гигантских клеток Тутона
Д. Наличия "муаровых" структур
А. Расположением опухолевых клеток в виде "елочки"
Б. Расположением опухолевых клеток в виде "муара"
В. Метастазированием по гематогенным и лимфогенным путям
А. Обилия капилляров и звездчатых клеток в миксоматозной строме
Б. Наличия рабдомиобластов в миксоматозной строме
В. Наличия гликогена в клетках
Г. Наличия микрокист, заполненных мукоидным веществом
Д. Наличия мультилокулярных жировых клеток
А. Высокодифференцированная липосаркома
Б. Миксоидная (эмбриональная липосаркома
В. Полиморфная липосаркома
А. Узелка небольших размеров в глубине дермы
Б. Воспалительного инфильтрата между сосудами капиллярного типа
В. Сосудов разных калибров с муфтами из клеток эпителиоидного типа
Г. Зоны отечной базофильной соединительной ткани между эндотелиальными и эпителиальными клетками
А. Узелка на ножке на коже или слизистой оболочке
Б. Анастомозирующих сосудов капиллярного типа с воспалительными инфильтратами между ними
В. Сосудов разных калибров с муфтами из клеток эпителиоидного типа
Г. Изъязвления в поверхностных отделах опухоли
Б. Артерио-венозный анастомоз
В. Эпителиоидного типа клетки
Г. Сосудистые почки
Д. Миоидные клетки
А. Расположения на кончиках пальцев
В. Наличия сосудов разного калибра
Г. Наличия клеток Тутона
Д. Наличия клеток эпителиоидного типа
А. Включения в лейкемические инфильтраты клеток миелоидного ряда
Б. Невозможности морфологической идентификации клеток в пунктатах костного мозга
В. Некротического гингивита и тонзиллита
Г. Геморрагического диатеза
А. Миеломной болезни
Г. Болезни тяжелых цепей
Д. Болезни легких цепей
А. Наличия инфильтратов из лимфоцитов
Б. Пиоидного вида костного мозга
В. Увеличения лимфоузлов
Г. Присутствия в периферической крови увеличенного количества лимфоцитов
Д. Увеличения селезенки, печени
А. Наличия в моче белковых тел Бенс – Джонса
Б. Разрастания плазматических клеток в костном мозге
В. Разрастания в кроветворных органах миелобластов
Г. Повышенной продукции гамма-глобулинов
Д. Амилоидоза органов
А. Лейкозной инфильтрации костного мозга
Б. Инфаркт головного мозга
В. Лейкемических инфильтратов в почках
В. Лейкозной инфильтрации костного мозга
Г. Кровоизлияния в головной мозг
А. Миеломной болезни
Б. Макроглобулинемии (болезни Вальденстрема
В. Болезни тяжелых цепей
Г. Болезни легких цепей
А. Атрофии фолликулов
В. Пролиферации клеток миелоидного ряда
А. Первичное поражение костного мозга
Б. Первичное поражение лимфатических узлов
В. Первичное поражение вилочковой железы
А. Очаг экстрамедуллярного кроветворения
Б. Метастатический очаг разрастания лейкозных клеток
Виды лейкозов - острые и хронические
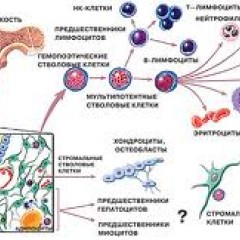
Анатомия и физиология костного мозга
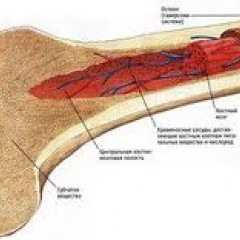
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Лейкозы (лейкемии, гемобластозы) относятся к одной из самых тяжелых категорий заболеваний, причем значимость этого вида патологии постоянно нарастает.
Несмотря на значительный прогресс, достигнутый за последние десятилетия в области разработки различных методов лечения лейкозов, смертность при данных заболеваниях по-прежнему остается высокой.
Характерно увеличение частоты возникновения лейкозов, что в определенной степени можно объяснить ухудшением экологической обстановки в экономически развитых странах мира. В частности, в связи с ростом промышленного производства концентрация канцерогенных (лейкемогенных) химических веществ в окружающей среде стала значительно выше, чем раньше.
Также претерпевает изменения и радиационный фон Земли. Следует отметить, что лейкемии — злокачественные новообразования, которые возникают у значительного количества детей и лиц молодого трудоспособного возраста и представляют собой, таким образом, особенно острую социальную проблему.
Определение понятия и классификация
В настоящее время принято следующее определение этого заболевания.
Лейкоз — это системное заболевание крови, характеризующееся бес контрольной пролиферацией и омоложением кроветворных элементов с нарушением их созревания и метаплазией кроветворной ткани.
В данном определении необходимо выделить несколько важных положений:
• будучи системными заболеваниями крови, лейкозы поражают, как правило, всю кроветворную систему, включая эритропоэтический, лейкопоэтический и тромбопоэтический ростки костного мозга;
• в основе лейкозов лежит бесконтрольный рост и нарушение диф-ференцировки (созревания) кроветворных клеток, что, как известно, наблюдается при злокачественных опухолях;
• при лейкемиях развивается метаплазия кроветворной ткани, при которой один из кроветворных ростков начинает развиваться в нетипичной для него ткани, например: миелоидные клетки появляются в лимфоидных органах, лимфоидные клетки — в костном мозге. Существует несколько классификаций лейкозов, каждая из которых основана на соответствующих критериях, определяющих особенности заболевания.
I. По течению процесса:
В настоящее время при качественной терапии острые лейкозы нередко протекают более благоприятно, чем хронические. Более того, при агрессивной химиотерапии острого лимфолейкоза у детей в 70 % случаев наступает полное выздоровление, а в 90 % — стойкая ремиссия.
II. По источнику образования опухолевого клона лейкемии:
III. По количеству лейкоцитов в периферической крови пациента:
• лейкемическая (количество лейкоцитов больше 50 тыс./мкл крови);
• сублейкемическая (от 10 до 50 тыс./мкл крови);
• алейкемическая (количество лейкоцитов находится в границах нормы);
• лейкопеническая (менее 4 тыс./1 мкл крови).
Отличия острых и хронических лейкозов
Можно выделить несколько признаков, выявляемых по анализу периферической крови, по которым отличаются между собой острые к хронические формы лейкозов:
1. Для острых лейкозов характерен разрыв между недифференцированными и зрелыми клетками белой крови, именуемый, hiatus leucemicus (лейкемическое зияние). Так, при остром миелолейкозе одна (или более) промежуточная форма отсутствует (например, промиелоциты или миелоциты). При хроническом миелолейкозе в периферической крови находят клеточные элементы, соответствующие всем стадиям созревания гранулоцитов: миелобласты — промиелоциты — миелоциты — метамиелоциты — зрелые клетки (нейтрофилы, базофилы, эозинофилы). Аналогичное отличие будет характерно для хронического и острого лимфолейкоза. При остром лимфолейкозе отсутствуют пролимфоциты (hiatus leucemicus). При хроническом лимфолейкозе в периферической крови присутствуют все клетки лимфоидного ряда: лимфобласты — пролимфоциты — лимфоциты.
2. При хроническом лейкозе наблюдается более глубокая анемия по сравнению с острым.
3. Для острого лейкоза чаще всего характерен менее выраженный лейкоцитоз, нежели для хронического.
4. При острых лейкозах уже в начале заболевания в крови обнаруживаются в значительном количестве властные (незрелые, низкодифференцированные) клетки. При хронических лейкозах подобная картина крови развивается лишь в терминальной стадии (так называемый властный криз) и то не всегда. Как правило, при хроническом лейкозе выявляется менее 5 % властных клеток в периферической крови, а при остром, напротив, больше 5 %.
Этиология и патогенез
Как и в случае с другими злокачественными опухолями, говорить о непосредственных причинах развития лейкозов довольно трудно. Вместе с тем существует ряд факторов риска, для которых установлена определенная связь с возникновением заболевания. Их можно объединить в несколько групп:
1. Физические факторы. Прежде всего, к ним относится ионизирующее излучение. У жителей японских городов Хиросимы и Нагасаки, выживших после атомной бомбардировки 1945 г., частота возникновения лейкемии была существенно выше, чем в других городах Японии. Также роль облучения в развитии лейкозов была доказана в эксперименте на животных.
2. Химические вещества. Было установлено, что в ряде случаев возникновение лейкозов связано с воздействием на организм тех же веществ, которые могут играть роль в развитии других злокачественных новообразований: метилхолантрен, бензпирен, нитраты, пестициды, ароматические углеводороды, а также некоторые лекарственные препараты (левомицетин, цитостатики и др.).
3. Биологические факторы. Пациенты, страдающие некоторыми формами лейкозов, являются носителями определенных вирусов. Так, например, при лимфоме Беркитта практически во всех случаях у больных обнаруживается вирус Эпштейна—Барр, являющийся возбудителем инфекционного мононуклеоза. Последний представляет собой инфекционное заболевание, как правило не имеющее при обычном течении серьезных последствий для организма. Также известно, что такое заболевание, как Т-клеточная лейкемия — лимфома взрослых, — вызывается HTLV- в ирусом (от англ, human T-lymphocyte virus), относящимся к семейству ретровирусов.
4. Генетические факторы. Ряд форм лейкозов имеет наследственную предрасположенность, что подтверждается случаями аналогичных заболеваний у родственников.
Говоря о патогенезе опухолей кроветворной системы, следует прежде всего отметить, что роль перечисленных выше факторов риска удается установить лишь у незначительного числа пациентов. В остальных случаях заболевание возникает спонтанно, т. е. без четко установленной связи с причинным фактором. При этом непосредственный механизм, приводящий к появлению лейкозной клетки, известен — это мутация.
Последняя, как правило, возникает в геноме полипотентной клетки кроветворной системы, приобретающей в результате этого опухолевые свойства, а именно способность к бесконтрольному делению и нарушение процесса дифференцировки (созревания). Все опухолевые клетки являются моно-клональными, т. е. продуктами деления одной злокачественной клетки.
Для некоторых форм лейкемии основным механизмом появления опухолевых клеток служит хромосомная перестройка — транслокация, т. е. перенос части одной хромосомы на другую. Так происходит, в частности, при хроническом миелолейкозе. При этом заболевании в гранулоци-тах обнаруживается так называемая филадельфийская хромосома (Ph-хромосома) — результат переноса части хромосомы с 22-й пары на 9-ю.
На определенной стадии развития лейкоза в клоне лейкозных клеток возможно возникновение новых мутаций, в результате чего появляются опухолевые клетки с более злокачественными свойствами (менее зрелые клетки), которые постепенно вытесняют старые клетки (с менее злокачественными свойствами). Таким образом, внутри старого клона появляется новый, более агрессивный клон. На этой стадии опухоль становится поликлональной. Клинически опухолевая прогрессия проявляется в виде так называемого властного криза, когда на поздней стадии хронического лейкоза в крови начинают преобладать бластные клетки. Хронический лейкоз приобретает черты острого.
Особенности кроветворения при лейкозах
1. Нарушение процесса созревания кроветворных клеток (анаплазия). Резкое увеличение доли недифференцированных клеток в костном мозге. Появление незрелых (в том числе бластных) клеток в периферической крови.
2. При многих формах лейкемии развиваются анемия и тромбоци-топения на поздних стадиях заболевания.
3. Появление так называемых экстрамедуллярных очагов кроветворения, когда клетки крови начинают появляться не в костном мозге, а в других органах и тканях (например, в селезенке или в стенке кровеносных сосудов.
Основные причины смерти при лейкозах
1. Тяжелая анемия. В большинстве случаев при хронических лейкозах развивается глубокая анемия, которая может стать причиной смерти.
2. Геморрагический синдром. При многих формах лейкозов отмечается тромбоцитопения, в результате чего даже при незначительном повреждении какого-либо кровеносного сосуда возникают тяжелые кровотечения или кровоизлияния (например, желудочно-кишечное кровотечение или кровоизлияние в головной мозг). Геморрагическим осложнениям лейкозов также способствует появление упомянутых выше экстрамедуллярных очагов кроветворения в стенке кровеносных сосудов, в результате чего они становятся особенно хрупкими и легко подвергаются сквозному разрыву.
3. Вторичные инфекции. При лейкемиях количество лейкоцитов в периферической крови может достигать очень высокого уровня. Однако большая часть этих клеток не созревает до своих конечных форм. Такие незрелые клетки не в состоянии выполнять свою защитную функцию, что проявляется в виде резко повышенной восприимчивости организма к любым инфекциям.
4. Тромбоэмболические осложнения. При некоторых формах лейкозов, сопровождающихся тромбоцитемией, полицитемией и др., значительно увеличивается гематокрит и количество тромбоцитов в единице объема крови, что на фоне даже незначительных изменений в стенке артериальных сосудов приводит к появлению тромбов, их отрыву и переносу с током крови в различные органы.
5. Кахексия. На поздних стадиях развития лейкемии нередко развивается кахексия, т. е. крайняя степень истощения. Вместе с тем как таковая она довольно редко становится непосредственной причиной смерти, поскольку чаще пациенты умирают раньше от причин, указанных в предыдущих пунктах.
Читайте также:

