К истинным опухолям из фиброзной ткани относят
 | Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 42 43 |

3) твердой одонтомой
4) репаративной гранулемой
586. Фолликулярную кисту необходимо дифференцировать с:
3) радикулярной кистой
4) репаративной гранулемой
587.Для рентгенологической картины фолликулярной кисты характерна деструкция костной ткани:
2) с четкими контурами и тенью зуба в полости
3) с нечеткими границами в области образования
4) в виде нескольких полостей с четкими контурами
5) с четкими контурами в области верхушек одного или нескольких зубов
588.Пунктат радикулярной кисты вне воспаления имеет вид:
3) мутной жидкости
4) холестеотомных масс
5) прозрачной жидкости с кристаллами холестерина
589. Основным методом лечения кист челюстей небольшого размера является:
4) частичная резекция челюсти
5) половинная резекция челюсти
590. Основным методом лечения кист челюстей большого размера является:
4) частичная резекция челюсти
5) половинная резекция челюсти
591.Показанием для цистэктомии радикулярных кист челюстей является:
1) прорастание кисты в полость носа
2) прорастание кисты в верхнечелюстную пазуху
3) небольшие размеры (до 3 зубов в полости)
4) большие размеры (более 3 зубов в полости)
5) деструкция наружной кортикальной пластинки челюсти
592. Показанием для цистэктомии радикулярных кист челюстей является:
1) прорастание кисты в полость носа
2) одиночная киста с одним корнем в полости
3) прорастание кисты в верхнечелюстную пазуху
4) большие размеры (более 3 зубов в полости)
5) деструкция наружной кортикальной пластинки челюсти
593.0роназальная цистотомия проводится при радикулярных кистах:
1) оттеснивших полость носа
2) нижней челюсти больших размеров
3) оттеснивших верхнечелюстную пазуху
4) прорастающих в верхнечелюстную пазуху
5) распространяющихся в область бугра
594.Местным отдаленным осложнением цистэктомии является:
595. Причиной рецидива радикулярной кисты челюсти является:
2) одонтогенная инфекция
3) длительность существования кисты
4) послеоперационное воспаление раны
5) не полностью удаленная оболочка кисты
596. Подготовка к операции цистэктомии включает пломбирование:
2) всех зубов челюсти
4) рядом расположенных зубов
5) ментального канала
597. Для пломбирования канала при подготовке к операции по поводу кисты
челюсти лучше использовать:
4) эвгенол-тимоловую пасту
5) резорцин-формалиновую пасту
598. Причиной рецидива радикулярной кисты челюсти после цистотомии яв
2) длительность существования кисты
3) послеоперационное воспаление раны
4) не полностью удаленная оболочка кисты
5) раннее закрытие трепанационного отверстия
599.Двухэтапная цистотомия на верхней челюсти проводится, когда киста больших размеров:
1) прорастает поднадкостнично
2) прорастает в верхнечелюстную пазуху
3) разрушает костное дно полости носа
4) располагается в области премоляров
5) располагается в области бугра
600.Двухэтапная цистотомия на нижней челюсти проводится, когда киста больших размеров располагается в области:
4) тела и ветви челюсти
5) мыщелкового отростка
601.Неодонтогенное происхождение имеет:
2) радикулярная киста
3) фолликулярная киста
4) киста носо-небного канала
602.Неодоитогенное происхождение имеет:
2) радикулярная киста
3) фолликулярная киста
4) шаровидно-верхнечелюстная киста
603.Неодонтогенное происхождение имеет:
1) носо-губная киста
3) радикулярная киста
4) фолликулярная киста
604. Основным методом лечения неодонтогенных кист челюстей является:
4) частичная резекция челюсти
5) половинная резекция челюсти
605. Причина развития неодонтогенных кист челюстей связана с:
1) нарушением эмбриогенеза лица
2) нарушением формирования корня зуба
3) нарушением формирования зачатка зуба
4) нарушением развития зубного фолликула
606. При оперативном лечении радикулярных кист челюстей в области «при
2) пломбирование канала
3) эндодентальный электрофорез
4) резекцию верхушки корня
5) выскабливание зубо-десневого кармана
607. К истинным опухолям из фиброзной ткани относят:
2) мягкую фиброму
3) фиброматоз десен
608. Основным методом лечения фибром является:
2) лучевая терапия
3) комбинированное лечение
4) иссечение в пределах здоровых тканей J5) гомеопатия
609. Фиброматоз развивается в результате:
1) вредных привычек
2) нарушения эмбриогенеза
3) хронического механического раздражения
610. Фиброматоз чаше локализуется на слизистой оболочке:
3) дна полости рта
4) переходной складки с вестибулярной стороны
611. Основным методом лечения фиброматоза является:
2) лучевая терапия
3) комбинированное лечение
4) иссечение образования вместе с надкостницей
612. Основным методом профилактики фиброматоза является:
2) лучевая терапия
3) комбинированное лечение
4) устранение хронической травмы слизистой оболочки
5) антивирусная терапия
613.Чаще всего липома локализуется в области:
614. Основным методом лечения липомы является:
3) комбинированное лечение
4) лучевая терапия
5) иссечение вместе с капсулой
615. Этиологическим фактором возникновения предрака является:
1) вторичная адентия
2) острые воспалительные процессы в мягких тканях лица
3) хроническая травма слизистой оболочки полости рта
4) острые воспалительные процессы в костях лицевого скелета
5) специфические воспалительные процессы
616. Этиологическим фактором возникновения предрака является:
1) вторичная адентия
2) профессиональные вредности
3) острые воспалительные процессы в мягких тканях лица
4) острые воспалительные процессы в костях лицевого скелета
5) специфические воспалительные процессы
617. Этиологическим фактором возникновения предрака является:
1) вредные привычки
2) вторичная адентия
3) острые воспалительные процессы в мягких тканях лица
4) острые воспалительные процессы в костях лицевого скелета
5) специфические воспалительные процессы
618. Для морфологической картины предрака характерно наличие:
1) атипического ороговения
2) обызвествления миоцитов
3) воспалительного инфильтрата
4) инвазии в подлежащие ткани
5) вторичного казеозного некроза
619. Для морфологической картины предрака характерно наличие:
1) гиперхроматоза ядер
2) обызвествления миоцитов
3) воспалительного инфильтрата
4) вторичного казеозного некроза
5) инвазии в подлежащие ткани
620.Для морфологической картины предрака характерно наличие:
2) обызвествления миоцитов
3) воспалительного инфильтрата
4) вторичного казеозного некроза
5) инвазии в подлежащие ткани
621.К предраковым заболеваниям слизистой оболочки полости рта относятся:
1) рожистое воспаление
2) термический и химические ожоги
3) бородавчатый предрак, ограниченный предраковый гиперкератоз, хейлит Манганотти
4) болезнь Боуэна, пигментная ксеродерма, актинический кератоз, предраковый меланоз
5) эритроплакия, лейкоплакия, красная волчанка, плоский лишай, подслизи-стый фиброз
622. К предраковым заболевания красной каймы губ относятся:
1) рожистое воспаление
2) термический и химические ожоги
3) бородавчатый предрак, ограниченный предраковый гиперкератоз, хейлит Манганотти
4) болезнь Боуэна, пигментная ксеродерма, актинический кератоз, предраковый меланоз
5) эритроплакия, лейкоплакия, красная волчанка, плоский лишай, подслизи-стый фиброз
623. Клиническая картина предракового гиперкератоза характеризуется нали
1) 2-3 эрозий, без тенденции к кровоточивости и эпителизации
2) эрозивной поверхностью с инфильтрацией подлежащих тканей
4) ограниченного участка ороговения, покрытого тонкими, плотно сидящими чешуйками
5) болезненного узла с бугристой поверхностью, возвышающегося над эпителием на 3-5 мм
624. Клиническая картина хейлита Манганотти характеризуется наличием:
1) 2-3 эрозий, без тенденции к кровоточивости и эпителизации
2) эрозивной поверхностью с инфильтрацией подлежащих тканей
4) ограниченного участка ороговения, покрытого тонкими, плотно сидящими чешуйками
5) болезненного узла с бугристой поверхностью, возвышающегося над эпителием на 3-5 мм
625. Основным методом лечения бородавчатого предрака красной каймы губ
Новообразования органов лица и полости рта весьма многообразны, что связано с формированием из различных тканевых структур.
В основу МГКО положено три принципа: анатомическая локализация, гистологический тип и деление на доброкачественные и злокачественные новообразования.
Все новообразования подразделяют на истинные опухоли, опухолеподобные поражения и кисты.
При подозрении на опухолевый процесс при опросе необходимо обращать внимание на появление определенных жалоб на наличие: опухоли, язвы, инфильтрата; боли, парестезии, онемения; пареза, паралича мимических мышц; экзофтальма, диплопии; затруднения носового дыхания, выделений из носа с примесью крови; ограничение движений в височно-нижнечелюстном суставе, движений языка, затруднение глотания; подвижности зубов; понижения слуха; изменений общего состояния организма (слабость, потеря аппетита, уменьшение массы тела, повышение температуры тела и др.)
Плоскоклеточная папиллома. Доброкачественная опухоль локализуется на слизистой оболочке рта в виде одиночного образования на ножке с белесоватой ворсинчатой поверхностью, иногда напоминает цветную капусту. Папиллома растет медленно, боли не причиняет. Часто подвергается травме и воспаляется (увеличивается, становится болезненной). Может озлокачествляться, при этом наблюдаются быстрый рост, изъязвление, инфильтрация подлежащих тканей.
Диагностика обычно не представляет затруднений. Дифференцировать следует от фибромы: у последней основание широкое, покрывающая слизистая оболочка гладкая, обычной окраски.
При микроскопическом исследовании папиллома состоит из пролиферирующего эпителия, который располагается на узкой соединительнотканной ножке. Поверхностный слой эпителия характеризуется гиперкератозом.
Лечение заключается в иссечении в пределах здоровых тканей.
Фиброма (fibroma) - это опухоль из зрелой фиброзной соединительной ткани. На лице возникает редко, в основном наблюдается в полости рта. Локализуясь на слизистой оболочке в местах, подвергающихся прикусыванию (щеки, язык, губы), она представляет собой ответную реакцию на травму, не является истинной опухолью и трактуется как фиброзное разрастание. К фиброзному разрастанию также относят дольчатое бугристое образование, развивающееся по переходной складке преддверия полости рта вследствие травмы краем съемного зубного протеза.
Клинически фиброма представлена в виде округлой формы опухоли на широком основании, покрытой неизмененной слизистой оболочкой. Она безболезненна, растет чрезвычайно медленно, нередко обнаруживается случайно при осмотре. Прикусывание ее ведет к воспалению.
Фибромы бывают твердые и мягкие. Твердая фиброма состоит из фиброзной ткани, богатой коллагеном. Мягкая фиброма в своей структуре имеет жировую ткань, и ее называют фибролипомой. На лице наблюдается дерматофиброма (гистиоцитома), состоящая из смеси гистиоцитов, фибробластоподобных клеток, различного количества коллагена и кровеносных сосудов. Часто бывает неинкапсулированной. Клинически представляет собой ограниченную безболезненную опухоль плотноэластической консистенции, покрытую неизмененной кожей. Растет медленно, в течение нескольких лет. Локализуясь на носу, опухоль большого размера вызывает обезображивание лица.
Лечение заключается в иссечении опухоли в пределах непораженных тканей. Необходимо выявлять нарушение прикуса и другие травмирующие факторы и своевременно их устранять.
Фиброматоз. В полости рта проявляется как фиброматоз десен в виде диффузного разрастания их и десневых сосочков. Встречается сравнительно редко, наблюдается у лиц молодого и среднего возраста.
Клинически определяется валикообразное увеличение десны, покрывающей частично или полностью коронки зубов. Преимущественно поражается вестибулярная поверхность десны, однако возможны изменения и с оральной стороны. Поверхность разрастаний иногда дольчатая, папилломатозная, чаще гладкая, цвет слизистой оболочки бледный или она гиперемирована. Пальпаторно участок фиброматоза плотноэластической консистенции, безболезненный. Между коронками зубов и патологическими разрастаниями десны обычно образуются карманы, где скапливается пища, откладывается зубной камень и развивается воспаление, ведущее к глубокому отслаиванию тканей и их травмированию. На рентгенограмме при длительно существующем фиброматозе десен нередко определяется рассасывание межзубных перегородок и гребня альвеолярного отростка. Локализованное поражение соответственно бугру верхней челюсти с обеих сторон, выраженное больше с небной стороны, носит название фиброматоза бугров верхней челюсти (ранее описывалось под термином "симметричные фибромы". Такой же фиброматоз, но реже, иногда наблюдается в области задних отделов альвеолярного отростка нижней челюсти.
Микроскопически фиброматоз десен представляет собой разрастание плотной волокнистой соединительной ткани, бедной сосудами.
Лечение - поэтапное иссечение патологической ткани до кости, включая надкостницу, одномоментно в пределах 6--8 зубов. Обнаженную поверхность прикрывают йодоформной марлей, которая через 7--8 дней самостоятельно выпадает вследствие разрастания грануляций, и рана постепенно эпителизируется. Иногда после иссечения возникает рецидив, и в этих случаях требуется повторная операция.
Эпулис. Изучение эпулисов (фиброматозного, ангиоматозного и гигантоклеточного) в течение последних 25 лет привело к изменению отношения к ним. Объединение их только по анатомо-топографической локализации в области альвеолярного отростка челюстей не отвечает современным взглядам онкологии. Среди этих образований встречаются опухоли (фиброма, ангиома) и опухолеподобные поражения (фиброматозный и ангиоматозный эпулис). Последние отражают различные стадии хронического воспаления десны, вызванного травмой коронками, пломбой и другими факторами с выраженной продуктивной тканевой реакцией. В значительной степени морфологическая структура их также характеризует иммунологическую перестройку в очаге воспаления (фиброматозный и ангиоматозный эпулис). Гигантоклеточным эпулисом ранее обозначали ограниченные образования на десне синюшно-багрового цвета, часть которых развивается только из мягких тканей десны, другие исходят из кости альвеолярного отростка. По данным Международной гистологической классификации опухолей ВОЗ, выявлена различная сущность обоих поражений, что привело к их разделению. Образование, развивающееся из тканей десны, получило название периферической гигантоклеточной гранулемы и отнесено к опухолеподобным поражениям мягких тканей. Образование, исходной зоной роста которого является кость, именуют центральной гигантоклеточной гранулемой (гигантоклеточной репаративной гранулемой) и рассматривают в группе костных опухолеподобных поражений.
Эпулис часто встречается в практике стоматолога. Обнаруживают его в основном у лиц зрелого возраста, чаще у женщин. Преимущественного поражения верхней или нижней челюсти не отмечается. Клинические проявления фиброматозного и ангиоматозного эпулисов довольно характерны.
Фиброматозный эпулис представляет собой плотное безболезненное разрастание розового цвета, часто с гиперемированным краем, неправильной формы, с четкими границами на довольно широком основании . Локализуется, как правило, на десне с вестибулярной стороны, может распространяться через межзубный промежуток в виде седла на внутриротовую поверхность. Нередко расположенный в области эпулиса зуб имеет либо плохо припасованную металлическую коронку или пломбу, либо кариозную полость, либо кламмер протеза и др. Они являются травмирующим фактором и этиологическим моментом в возникновении хронического продуктивного воспалительного процесса с образованием грануляций, которые по мере созревания превращаются в зрелую соединительную фиброзную ткань. Эти изменения отражают сущность морфологической картины фиброматозного эпулиса.
Ангиоматозный эпулис в виде ограниченного образования на десне отличается от фиброматозного более ярким цветом, сравнительно мягкой консистенцией и главным образом кровоточивостью, которая возникает не только при травмировании, но и самостоятельно. Микроскопически при ангиоматозном эпулисе на фоне созревающей фиброзной ткани определяется большое количество кровеносных сосудов.
Периферическая гигантоклеточная гранулема по клинической картине сходна с описанными выше эпулисами, однако имеет характерные особенности: синюшно-бурый цвет, бугристую поверхность с участками изъязвления и отпечатками зубов-антагонистов, плотноэластическую консистенцию, отмечается ее кровоточивость. Гистологически поражение характеризуется большим количеством многоядерных гигантских клеток. Строма обильно васкуляризована и богата клетками, тяжи фиброзной ткани редкие. Имеются гранулы гемосидерина. После иссечения нередко возникает рецидив.
Гранулема беременных (эпулис беременных) наблюдается у некоторых женщин в период беременности, отличается быстрым ростом и кровоточивостью. При больших гранулемах возможны затруднение жевания, некроз. После родов гранулема уменьшается, иногда исчезает.
Рентгенологическое исследование при эпулисах, исходящих из тканей десны, не выявляет костных изменений.
Лечение фиброматозного и ангиоматозного эпулисов не всегда требует хирургического вмешательства. Первым и основным является ликвидация травмирующих факторов в виде снятия мостовидного протеза, коррекции пломбы, лечения кариозных зубов, удаления корней, нормализации прикуса. После проведенных мероприятий обычно через 2-3 нед отмечается резкое уменьшение размеров образования на десне, а в некоторых случаях исчезновение. Если не наблюдается полной регрессии эпулиса (это встречается чаще при больших, локализующихся в области нескольких зубов), то он уплотняется, сокращается, по цвету становится неотличимым от окружающей слизистой оболочки, и торопиться удалять его не следует, так как процесс обратного развития может продолжаться несколько месяцев. В случае необходимости протезирования возможно удаление эпулиса.
При периферической гигантоклеточной гранулеме оперативное лечение заключается в иссечении образования в пределах непораженных тканей. Скальпелем рассекают ткани до кости, отступя на 2-3 мм от гранулемы, и распатором выделяют патологическую ткань вместе с надкостницей. Кровоточащие участки мягких тканей коагулируют электро- или термокоагулятором. Ушить рану, как правило, не удается, ее закрывают йодоформным тампоном. Тампон по мере гранулирования раны выпадает, и рана эпителизируется. Операция может привести к обнажению шеек зубов, расположенных в границах поражения. При всех видах эпулисов и периферической гигантоклеточной гранулеме интактные зубы, находящиеся в пределах образования, стараются сохранить. Гранулема беременных лечению в период беременности, как правило, не подлежит. Однако при возникновении функциональных нарушений показано ее иссечение.
Лейкоплакия - это хроническое заболевание слизистой оболочки рта или красной каймы губ, сопровождающееся повышенным ороговением эпителия и воспалением собственно слизистой оболочки. Лейкоплакия развивается не только в полости рта, но и, хотя и редко, на других слизистых оболочках (мочевого пузыря, половых органов, прямой кишки, носа, пищевода, трахеи). У детей заболевание наблюдается крайне редко. Лейкоплакия является факультативным предраком.
В возникновении лейкоплакии главную роль играют местные раздражители (механические, термические, химические). Наиболее часто причинами развития лейкоплакии являются курение, употребление очень горячей или острой пищи, крепких спиртных напитков, жевание табака, бетеля, употребление наса, а также метеорологические факторы (сильная инсоляция, холод, ветер). Механическое раздражение могут вызывать острые края зубов и их корни, зубной камень, некачественные протезы, аномально расположенные зубы. Гальванический ток, возникающий при наличии коронок и пломб из различных металлов, также может явиться одним из этиологических факторов лейкоплакии.
Лейкоплакия может возникнуть как следствие воздействия неблагоприятных профессиональных факторов (краски и лаки, пек, каменноугольные смолы, фенол, некоторые соединения бензола, формальдегид, продукты сухой перегонки угля, пары бензина, бром и др.).
В развитии лейкоплакии также большое значение имеет снижение резистентности слизистой оболочки рта к внешним раздражителям, что в первую очередь обусловлено нарушением деятельности желудочно-кишечного тракта, стрессовыми воздействиями, гиповитаминозом А, гормональными расстройствами, генетическими факторами.
Клиническая картина. Начальные проявления лейкоплакии обычно проходят незамеченными, поскольку субъективные ощущения отсутствуют. Обычно лейкоплакия начинается с образования участков помутнения эпителия сероватого цвета с элементами ороговения на поверхности.
Различают следующие формы лейкоплакии: плоскую, или простую, веррукозную и эрозивную, которые могут трансформироваться одна в другую. Возможно сочетание нескольких форм лейкоплакии на разных участках слизистой оболочки рта больного. Заболевание начинается с возникновения плоской формы.
Лейкоплакия относится к предраковым состояниям, поскольку все ее формы способны озлокачествляться с разной степенью вероятности, трансформируясь в спиноцеллюлярный рак. Клиническими признаками озлокачествления являются: усиление процессов ороговения, быстрое увеличение размеров и плотности очага, появление уплотнения в основании бляшки, эрозии, сосочковые разрастания на поверхности эрозий, кровоточивость слизистой оболочки при травмировании, появление незаживающих трещин.
Диагноз уточняют при срочном цитологическом или гистологическом исследовании.
Дифференциальная диагностика. Лейкоплакию следует дифференцировать от красного плоского лишая, красной волчанки, вторичного сифилиса, хронического гиперпластического кандидоза, помутнения эпителия в процессе его регенерации, болезни Боуэна, мягкой лейкоплакии, ороговевающего плоскоклеточного рака.
Лечение. Объем лечебных мероприятий при лейкоплакии определяется в первую очередь формой ее течения, а также размером очага поражения и скоростью развития процесса. Лечение при плоской форме лейкоплакии складывается из следующих этапов: устранение местных раздражающих факторов; нормализация обменных процессов в эпителии с использованием поливитаминов, в первую очередь витамина А.
Больным проводят тщательную санацию полости рта и шлифование острых краев зубов, рациональное протезирование. При наличии показаний пломбы из амальгамы заменяют на пластмассовые или цементные. При локализации лейкоплакии на красной кайме губ больные должны как можно меньше подвергаться инсоляции, при выходе на улицу губы необходимо смазывать фотозащитным кремом "Луч" или гигиенической фотозащитной помадой. Очень важно полностью прекратить курение, прием горячих и острых блюд, спиртных напитков. Наряду с устранением местных раздражающих факторов для повышения резистентности слизистой оболочки рта важное значение имеет лечение сопутствующих заболеваний желудочно-кишечного тракта.
Внутрь назначают витамин А (3,4 % раствор ретинола ацетата в масле или 5,5 % раствор ретинола пальмитата в масле) по 10 капель 2-3 раза в день в течение 1,5-2 мес. Местно проводят аппликации указанных масляных растворов витамина А 3-4 раза в день. Продолжительность лечения 1,5-2 мес. Курс лечения повторяют 2-3 раза в год. Эти лечебные мероприятия обычно приводят к исчезновению лейкоплакии либо ее стабилизации.
В том случае, если при лейкоплакии отсутствует кандидоз слизистой оболочки рта, одновременно проводят лечение противогрибковыми средствами.
Лечение при веррукозной и эрозивной формах лейкоплакии вначале такое же, как и при плоской. В том случае, если оно не приводит к положительной динамике (переход веррукозной формы в плоскую) в течение 1 мес, необходимо осуществлять хирургическое лечение: иссечение очага поражения в пределах здоровых тканей с последующим гистологическим исследованием. Для удаления участков лейкоплакии может быть использована электрокоагуляция или криодеструкция.
Особое внимание следует уделять лечению эрозий и язв на поверхности очагов лейкоплакии, чтобы не допустить озлокачествления процесса.
Больные лейкоплакией должны находиться под постоянным диспансерным наблюдением стоматолога и являться для контроля каждые 3-4 мес. При малейшем подозрении на озлокачествление процесса нужно срочно произвести биопсию с последующим гистологическим исследованием, после чего решать вопрос о тактике дальнейшего лечения.
"Хирургическая стоматология" под редакцией Робустовой Т.Г.
Издание четвертое. Москва "Медицина" 2010
Клинические случаи:
Фиброма слизистой оболочки альвеолярного отростка нижней челюсти в области отсутствующих зубов 3.2-3.3
Причины опухолей мягких тканей
Причины их до конца не выяснены и сегодня. Известны некоторые провоцирующие факторы развития опухоли мягких тканей. Это может быть:
- неблагополучная наследственность (например, туберозный склероз вызывает саркому);
- химические канцерогены любого происхождения;
- не исключены и генные нарушения;
- присутствие в организме вирусов герпеса и ВИЧ;
- ионизирующее излучение, сниженный иммунитет;
- травмы мягких тканей (они больше чем в половине случаев приводят к онкологии);
- наличие рубцовой ткани;
- патологии костей могут предшествовать опухолям;
- некоторые заболевания, например болезнь Реклингаузена.

Часто доброкачественные опухоли могут озлокачествляться. По статистическим данным, злокачественные опухоли мягких тканей в общей онкопатологии занимают около 1 %. Половых и возрастных деградаций нет, но чаще всего данные новообразования возникают после 25 лет. А после 80 лет этот показатель уже превышает 8 %. Излюбленная локализация – нижние конечности, шея, живот и пр.
Классификация
Систематизация опухолей мягких тканей очень сложная, с учетом самых разных показателей. В статье она представлена самыми простыми делениями. Виды опухолей мягких тканей можно разделить на мезенхимальные (опухоли внутренних органов - саркомы, лейомиомы) и опухоли ПНС. Вид зависит от этиологии возникновения новообразования.
На практике ВОЗ применяется классификация - опухоли мягких тканей разделены по виду тканей:
- из фиброзной ткани;
- жировой;
- мышечных;
- сосудистых;
- синовиальных и серозных оболочек, клеток периферической нервной системы (ПНС);
- хрящевой ткани.

Все опухоли объединены в 4 большие подразделения: доброкачественные, злокачественные, или пограничные, локально агрессивные и редко метастазирующие. Доброкачественные опухоли мягких тканей не имеют клеточного атипизма, метастазов не дают и редко рецидивируют. Злокачественные имеют совершенно противоположные свойства, приводя к смерти больного. Пограничные опухоли (локально агрессивные) рецидивируют без метастазов; редко метастазирующие проявляют себя с этой стороны меньше, чем в 2 % случаев.
По метастазам опухоли оцениваются количественно:
- 1 балл - 0-9 метастазов;
- 2 балла - 10-19;
- 3 балла - более 20 метастазов.
Доброкачественные опухоли мягких тканей
- Липома ‒ в основе жировая ткань, локализуется в участках тела с наличием липидной ткани. Пальпируется как безболезненная припухлость мягко-эластичной консистенции, может расти несколько лет.
- Ангиолипома – формируется на кровеносных сосудах, чаще диагностируется у детей. Локализована в глубине мышц. Если не доставляет беспокойств, рекомендовано только наблюдение.
- Гемангиома ‒ очень частая опухоль сосудов. Больше распространена у детей. Если нет проявлений, лечения не нужно.
- Фиброма и фиброматоз ‒ состоит из фиброзной ткани. Яркими представителями являются фибромы и фибробластомы. Фибромы содержат клетки зрелой соединительной волокнистой ткани; фибробластомы в основе содержат коллагеновые волокна. Они образуют т. н. фиброматоз, среди которого чаще других встречается такая опухоль мягких тканей шеи, как фиброматоз шеи. Данная опухоль возникает у новорожденных на грудинно-ключично-сосцевидной мышце в виде плотного зерна до 20 мм в величину. Фиброматоз очень агрессивен и может прорастать в соседние мышцы. Поэтому требуется обязательное удаление.
- Нейрофиброма и нейрофиброматоз ‒ формируется из клеток нервной ткани в оболочке нерва или вокруг него. Патология наследственная, при росте может пережать спинной мозг, тогда появляется неврологическая симптоматика. Склонна к перерождению.
- Пигментный нодулярный синовит ‒ опухоль из синовиальной ткани (выстилает внутреннюю поверхность суставов). Нередко выходит за пределы сустава и приводит к дегенерации окружающих тканей, что требует оперативного лечения. Частая локализация – колено и тазобедренный сустав. Развивается после 40 лет.
Доброкачественные опухоли мышечной ткани
Доброкачественный характер имеют следующие опухоли:
- Лейомиома – опухоль гладких мышц. Не имеет возрастных ограничений и носит множественный характер. Имеет тенденцию к перерождению.
- Рабдомиома – опухоль поперечно-полосатых мышц на ногах, спине, шее. По структуре в виде узелка или инфильтрата.
В целом симптоматика доброкачественных образований очень скудна, проявления могут возникнуть только при росте опухоли со сдавливанием нервного ствола или сосуда.
Злокачественные опухоли мягких тканей
Почти все они относятся к саркомам, которые занимают 1 % среди всех онкологий. Самый распространенный возраст появления – 20-50 лет. Саркома развивается из клеток соединительной ткани, которая еще находится в стадии развития и является незрелой. Это может быть хрящевая, мышечная, жировая, сосудистая ткань и пр. Иначе говоря, саркома может возникать практические везде и строгой привязанности к одному органу не имеет. На разрезе саркома напоминает рыбье мясо розовато-белого цвета. Она более агрессивна, чем рак, и ей присущи:
- инфильтрирующий рост в соседние ткани;
- после удаления у половины больных она рецидивирует;
- рано дает метастазы (в легкие чаще всего), только при саркоме брюшной полости – в печень;
- имеет взрывной рост, по числу летальности стоит на 2-м месте.
Виды сарком мягких тканей и их проявления
Липосаркома – возникает везде, где есть ткань с содержанием большого количества жира, чаще всего на бедре. Четких границ не имеет, пальпируется легко. Рост медленный, метастазы дает редко.
Рабдомиосаркома, или РМС – опухоль, поражающая поперечно-полосатую мышечную ткань. Чаще поражает мужчин после 40 лет. Опухоль в виде плотного неподвижного узла находится в середине мышц, боли не вызывает, пальпируется. Излюбленная локализация – шея, голова, таз и ноги.
Лейомиосаркома – опухоль, поражающая гладкую мышечную ткань. Возникает редко, обычно в матке. Считается немой опухолью и проявляет себя только на поздних стадиях. Обнаруживается случайно при других исследованиях.
Гемангиосаркома – опухоль кровеносных сосудов. Локализуется в глубине мышц, мягкая по структуре, безболезненная. К ним относятся саркома Капоши, гемангиоперицитома и гемангиоэндотелиома. Наиболее известна саркома Капоши (формируется из незрелых сосудистых клеток при воздействии вируса герпеса 8-го типа; характерна для СПИДа).
Лимфангиосаркома – формируется из лимфососудов.
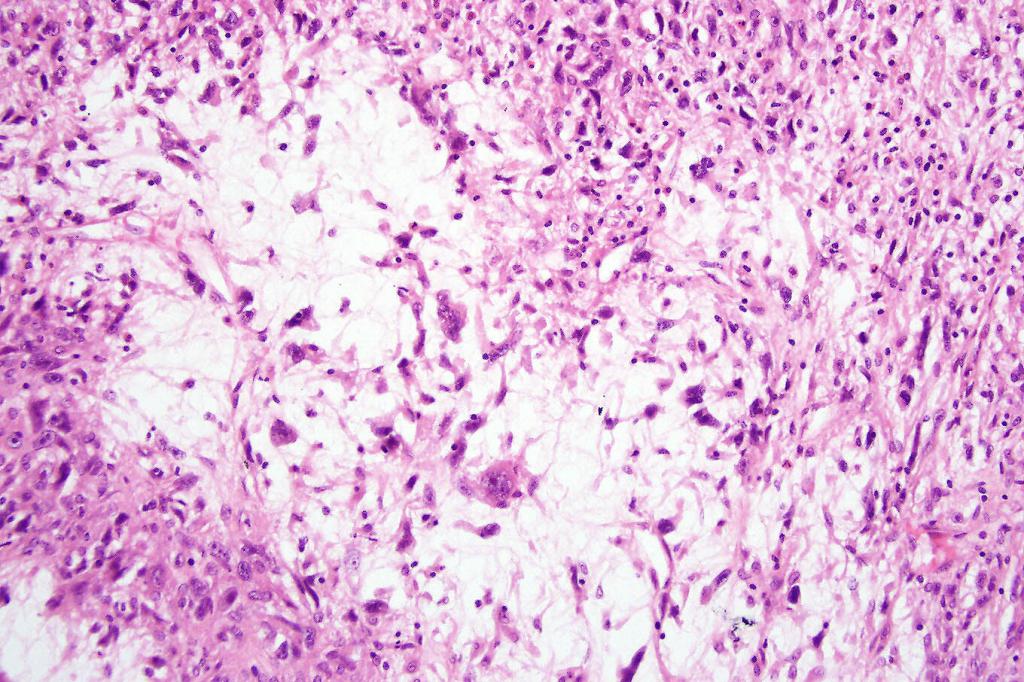
Фибросаркома – возникает из соединительной ткани, локализуется часто в мышцах ног и туловища. При пальпации относительно подвижна, имеет вид бугра круглой или овальной формы. Может расти до больших размеров. Чаще возникает у женщин.
Синовиальная саркома – может диагностироваться в любом возрасте. Болезненна при пальпации, ввиду плохой всасываемости мембраны в суставе легко скапливается гной или кровь. Если внутри опухоли имеется киста, она эластична при прощупывании. Если же в ней есть соли кальция, она твердая.
Саркомы из нервной ткани – нейрогенные саркомы, невриномы, симпатобластомы и пр. Поскольку речь идет о нервной ткани, у половины больных формирование опухоли сопровождается болями и неврологической симптоматикой. Рост опухолей медленный, излюбленное место появления – голень и бедро. Данная опухоль редкая, возникает у мужчин среднего возраста. Опухоль обычно крупнобугристая, в капсуле; иногда может состоять из нескольких узлов, расположенных по ходу нервного ствола. Пальпаторно она определяется как "мягко-эластичной консистенции", но с четкими границами, может содержать известковые включения и тогда становится твердой. Боль и другие симптомы бывают редко. При близком соседстве с кожей может прорастать в нее, с костью – прорастать и туда. Метастазы бывают редко, в основном в легкие. Рецидивы бывают часто. Резюмируя сказанное, следует напомнить: в большинстве своем опухоли имеют эластичную или твердую консистенцию. Если же обнаруживаются участки размягчения, они говорят о распаде опухоли.
Пограничные опухоли
По своему поведению они напоминают доброкачественные образования, но вдруг по неясным причинам начинают метастазировать:
- Выбухающая дерматофибросаркома – опухоль в виде крупного узла над кожей. Растет очень медленно. При ее удалении у половины больных дает рецидивы, метастазов не бывает.
- Атипичная фиброксантома – может возникать при избытке УФО у пожилых пациентов. Локализована на открытых местах тела. По виду напоминает четко ограниченный узел, который может покрываться язвами. Может метастазировать.
Клиническая картина
Злокачественные опухоли мягких тканей на начальных этапах растут незаметно, себя не проявляя. У 70 % больных они обнаруживаются при других исследованиях случайно и становятся единственным симптомом. Если образование соседствует с крупным нервным стволом, сформировалось из оболочек чувствительного нерва или прорастает в кость, характерен симптом боли. Чаще опухоль имеет ограниченную подвижность в поперечном смещении, выглядит одиночным узлом. Она не прорастает в нервные стволы, а сдвигает их в сторону. При прорастании в кость становится неподвижной.
Кожа над опухолью мягких тканей уже в поздних стадиях становится багрово-синюшной, отечной, прорастает в окружающие ткани. Поверхность может изъязвляться. Подкожные вены расширяются в виде подкожной сетки. Имеется локальная гипертермия. Кроме того, заболевание уже не ограничивается местной клиникой, присоединяются общие симптомы интоксикации в виде кахексии, лихорадки, слабости всего организма.
Метастазирование по кровеносным сосудам – гематогенное, в 80 % случаев происходит в легкие. Среди доброкачественных опухолей мягких тканей неясного гистогенеза можно назвать миксому, которая характеризуется неправильной формой, содержит желеобразное вещество и чаще всего локализована в камере сердца. Поэтому ее называют еще полостной опухолью. У 80 % больных она возникает в левом предсердии. Такие опухоли инвазивны, т. е. быстро прорастают в соседние ткани. Обычно требуется ее удаление и проведение при необходимости пластики.
Диагностика
Диагностика опухолей мягких тканей достаточно сложна из-за скудности клинических проявлений. При подозрении на саркому обследование должно начинаться с биопсии. Это важный момент исследования, поскольку в последующем биопсия даст полную информацию о характере патологии.
Рентген целесообразен и информативен только при плотных опухолях. Он может показать зависимость опухоли от соседних костей скелета.
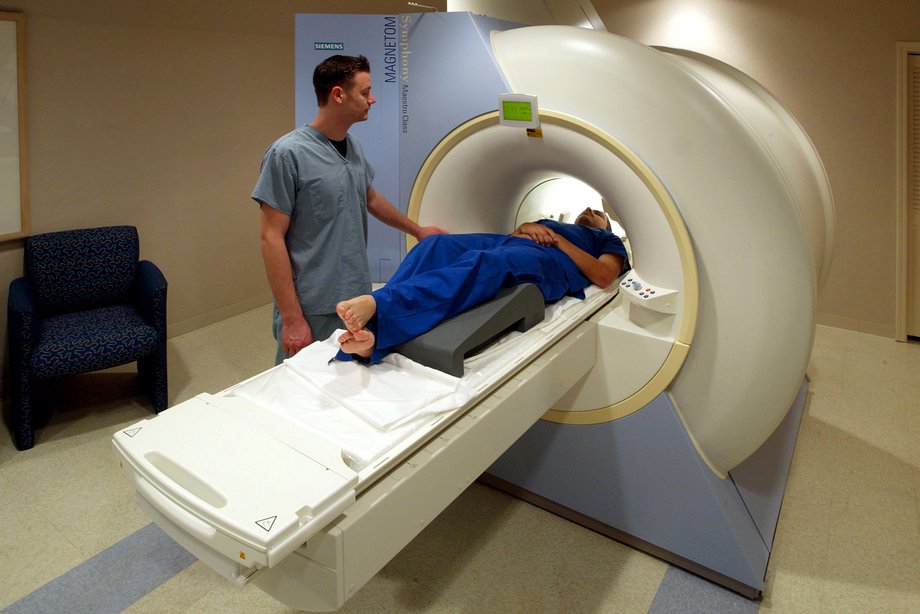
Если имеется локализация образования на ногах, брюшной полости – значение приобретает артериальная ангиография. Она дает возможность точного определения расположения опухоли, выявляет сеть неососудов, расположенных беспорядочно. Ангиография нужна и для выбора вида операции.
МРТ и КТ покажут распространенность патологии, что определяет ход лечения. УЗИ опухоли мягких тканей используют в качестве средства первичной диагностики или для подтверждения предварительного диагноза. УЗИ мягких тканей широко используется и незаменимо для проведения диффдиагностики.
Лечение опухолей
Лечение опухоли мягких тканей базируется на 3-х основных способах – это радикальная операция, радио- и химиотерапия в качестве дополняющих. Тогда такое лечение будет комбинированным и более эффективным. Но основным остается операция.
Современные методы удаления доброкачественных опухолей
Сегодня применяют 3 способа удаления доброкачественных опухолей мягких тканей:
- посредством скальпеля;
- CO2-лазер;
- радиоволновой метод.
Скальпель используют только при высокодифференцированных опухолях, которые имеют лучший прогноз в плане выздоровления.
СО2-лазер – при удалении опухолей мягких тканей доброкачественного характера дает возможность удалять их качественно и современно. Лазерное лечение имеет массу преимуществ перед другими методами и дает гораздо лучшие эстетические результаты. Кроме того, имеет точную направленность, при которой не повреждаются соседние окружающие ткани. Метод бескровный, сокращен период реабилитации, не бывает осложнений. Возможно удаление труднодоступных опухолей.
При радиоволновом методе (на аппарате "Сургитрон") разрез мягких тканей осуществляется воздействием волн высокой частоты. Данный метод не дает боли. "Сургитроном" можно удалить фибромы и любые другие доброкачественные опухоли на груди, руках, шее.
Основным методом лечения всех злокачественных опухолей является хирургический. Оперативное удаление опухолей мягких тканей проводят 2-мя методами: широким иссечением или ампутацией конечности. Иссечение применяют при средних и малых размерах опухолей, сохранивших подвижность и расположенных на небольшой глубине. Кроме того, не должно быть прорастания их в сосуды, кость и нервы. Рецидивы после иссечения составляют не меньше 30 %, они удваивают риск смерти больного.
Показания к ампутации:
- нет возможности широкого иссечения;
- иссечение возможно, но сохраненная конечность работать не будет из-за нарушения иннервации и кровообращения;
- другие операции не дали результата;
- проводимые до этого паллиативные ампутации привели к нестерпимым болям, зловонию из-за распада тканей.
Ампутацию конечности производят выше уровня опухоли.
Лучевая терапия как способ монолечения при саркоме не дает никаких результатов. Поэтому ее используют как дополнение перед и после операции. До операции она влияет на образование таким образом, что оно уменьшается в размерах и его легче оперировать. Также она может помочь неоперабельную опухоль сделать операбельной (70 % случаев дают положительный эффект при таком подходе). Применение ее после операции уменьшает возможность рецидивов. Это же самое можно сказать и о химиотерапии – использование комбинированного метода наиболее эффективно.

Прогноз на 5-летнюю выживаемость при саркомах имеет очень низкий процент ввиду их повышенной агрессивности. Многое зависит от стадии, вида опухоли, возраста больного и общего статуса организма.
Самый плохой прогноз имеет синовиальная саркома, выживаемость при данном заболевании составляет не более 35 %. Остальные опухоли при ранней диагностике, успешности операции и адекватного периода восстановления имеют больше возможности на 5-летнее выживание.
Читайте также:

