Изменения в костях при миелолейкозе
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
6. ЛЕЙКОЗ
Костный аппарат поражается главным образом при хроническом лейкозе — как лимфатическом, так и миелоидном и моноцитарном, равно как и при алейкемических миелозах. Вполне естественно, что костные изменения происходят в периоде роста и развития скелета, т. е. у детей и в юношеском возрасте, значительно чаще, чем у взрослых, и чем раньше начинается лейкоз, тем чаще следует ожидать вовлечения в процесс костного скелета. Поскольку лейкоз поражает детей в любой возрастной группе, необходимо эти поражения ставить в связь с определенным возрастом, так как изменения обнаруживаются преимущественно в тех местах скелета, которые в определенном возрастном интервале показывают и при нормальных условиях наиболее интенсивный рост. Иной раз это область коленного сустава, другой раз — лучезапястного, голеностопного и т. д.
Если систематически исследовать рентгеновыми лучами скелет взрослых больных лейкозом, не ожидая специальных клинических проявлений со стороны костей, то более или менее явные костные сдвиги могут быть обнаружены по нашим собственным наблюдениям в 25% всех случаев, у детей же, страдающих лейкозом и подвергнутых рентгенологическому контролю, эта цифра поднимается до 80% и в отдельных сериях наблюдений даже выше. Э. 3. Новикова приводит еще более высокие цифры частоты костных изменений.
Вопреки старым данным, мы в настоящее время держимся взгляда, что не только в детском возрасте, но и у взрослых больных рентгенологическое исследование подчас приобретает определенное диагностическое значение. Это практически имеет место в тех все учащающихся случаях, когда картина крови до поры до времени далеко еще недостаточно характерна для основного заболевания, когда болезнь сопровождается лихорадкой и вообще протекает как инфекционная, например как остеомиелит, или же имеются боли в костях и особенно в суставах, а селезенка и лимфатические узлы еще не достигают заметного увеличения, словом, когда по этой причине даже в очень квалифицированных учреждениях больные дети длительно идут под неопределенным общим диагнозом, например диагнозом ревматизма. У взрослых больных главное практическое значение рентгенологического исследования скелета в гематологической клинике заключается в том, что рентгенологически подчас удается внести весьма существенный корректив в дифференциальную диагностику между хроническим лейкозом и остеосклеротической анемией, которая сплошь и рядом ошибочно принимается за истинный лейкоз.
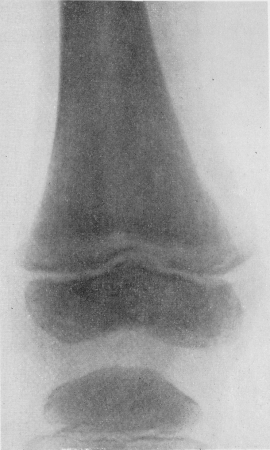
Рис. 363. Рентгенограмма области коленного сустава того же больного. Те же изменения в ростковой зоне.
Вместе с Э. 3. Новиковой мы подчеркиваем, что это решающим образом влияет на лечебную тактику: рентгенотерапия, столь эффективная при лейкозе, категорически противопоказана при остеосклеротической анемии, так как она подавляет при последней очаги компенсаторного гетеротопического кровотворения (стр. 513).
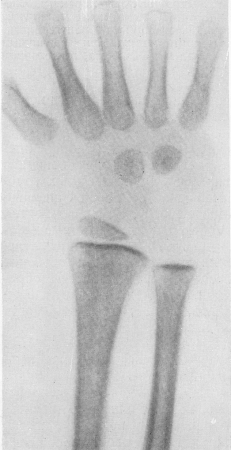
Рис. 362. Рентгенологические изменения скелета области лучезапястного сустава у мальчика 3 1 /2 лет с алейкемическим лейкозом. Метафизарная полоска просветления и подчеркнутая зона предварительного обызвествления при общем остеопорозе. Секционное подтверждение.
Анатомическим субстратом всегда вторичных костных поражений при белокровии являются специфическая лейкозная инфильтрация костного мозга с вытеснением костного вещества, а также замещение новообразованной лейкозной ткани волокнистой с последующим метапластическим окостенением этой фиброзной ткани. При гистологическом исследовании деструктивных костных очагов мы при лейкозе обычно отмечаем полное соответствие между микроскопической и рентгенологической картина ми. Однако гистологический контроль над патологически измененными участками скелета показывает и отсутствие специфических пролиферативных лейкозных процессов, и сводить всю рентгенологическую симптоматику при лейкозе к прямому действию основного заболевания не приходится. Обширные и глубокие изменения в скелете в стороне и вдали от очагов лейкозной инфильтрации имеют тогда, как и почти во всех внутренних органах, отраженный, неспецифический так называемый дистрофический характер. Следует признать, что далеко не все механизмы морфологических, стало быть и рентгенологических изменений скелета при различных формах и проявлениях лейкоза, в настоящее время раскрыты.
Наиболее частыми, чуть ли даже не постоянными рентгенологическими симптомами поражений скелета при белокровии у ребенка служат поперечные полосы разрежения губчатого вещества в метафизарных концах длинных трубчатых костей (рис. 362, 363). Они впервые описаны в 1935 г. Бейти и Фогтом (Baty a. Vogt). Эти симметричные метафизарные поперечные зоны просветления шириной от 2 до 5—6 мм особенно показательны в концах костей, образующих коленный, лучезапястный и голеностопный суставы. Они могут появиться в весьма сжатые сроки — буквально в несколько недель. При миелолейкозе пояса метафизарного разрежения губчатого вещества будто бы наблюдаются чаще, чем при лимфо-лейкозе. При всем большом их диагностическом значении в пользу лейкоза они все же лишены решающего дифференциально-диагностического значения, так как наблюдаются при ряде общих детских заболеваний, а именно при других заболеваниях кровотворной системы, тяжелых общих септических и инфекционных процессах, особенно центральной нервной системы, а также опухолях, в первую очередь при характерной для детей невробластоме.
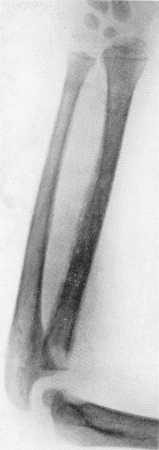
Рис. 364. Лейкоз у 4-летного мальчика. Множественные мелкие деструктивные очаги в костях предплечья, более крупный очаг разрушения в проксимальном конце — головке — лучевой кости. Нежные надкостничные реактивные явления. Общий остеопороз. Секция.
На втором месте по частоте следуют отдельные мелкие, почти точечные, округлые изъяны как в губчатом, так и в особенности в компактном костном веществе (рис. 364). Располагаясь на поверхности корковой пластинки, эти дефекты иногда как бы разрыхляют и расслаивают корковую полоску, подрывают надкостницу и на ограниченном месте ее как бы приподнимают, образуя этим самым мелкие и нежные периостальные наслоения, которые при лейкозе обычно не простираются на большие участки. Вообще эти множественные и рассеянные деструктивные костные очажки в большинстве случаев не имеют склонности к слиянию, к образованию больших очагов.
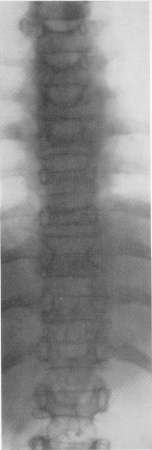
Рис. 365. Лейкоз (гемоцитобластоз) у 9-летней девочки. Приобретенная, развившаяся в несколько месяцев (в связи с травмой за 4 месяца до начала заболевания была сделана рентгенограмма, показавшая нормальную картину позвоночника), системная брахиспондилия. Секционное подтверждение диагноза.
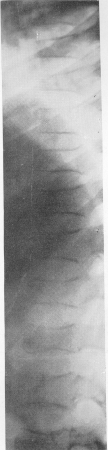
Рис. 366. Лейкоз (гемоцитобластоз). Та же больная-Боковая рентгенограмма позвоночника. Системная брахиспондили я.
Однако удивительным образом лейкоз иногда протекает и клинически, и рентгенологически как остеомиелит, т. е. вызывает ограниченный в одной только большой трубчатой кости крупный метафизарный деструктивный очаг, с некрозом, напоминающим обычный септический секвестр, и весьма обширной периостальной реакцией. Мы два раза видели такую картину в дистальном конце бедренной кости, причем в обоих случаях, проверенных впоследствии на вскрытии, тяжелые и бурные костные изменения предшествовали гематологическим сдвигам. Дифференциальная диагностика была уточнена благодаря значительным общим дистрофическим изменениям во всем скелете, что, как известно, не наблюдается при остеомиелите.
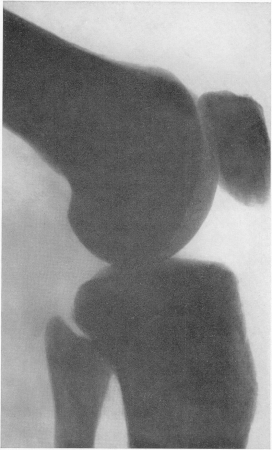
Рис. 367. Миелоидный лейкоз у 44-летней женщины. Весьма распространенное, почти системное поражение скелета склеротического характера. Рентгенограмма области коленного сустава. Мраморность костей. Секционное подтверждение диагноза.
Каковы же особенности этого диагностически столь важного дистрофического процесса в скелете при лейкозе? Это не только остеопороз, захватывающий кости конечностей, а особый глубокий системный остеопороз позвоночника, беспрецедентный в детском возрасте (рис. 365 и 366). Хотя первое рентгенологическое изображение такого поражения позвоночника опубликовано в 1935 г. теми же Бейти и Фогтом, только в последнее время полностью оценено огромное диагностическое значение этого рентгенологического проявления лейкоза. Изучение собственных 8 секционно проверенных случаев показывает крайне резко выраженное просветление костной структуры всех позвонков. Размеры тел позвонков, главным образом по продольной оси, резко уменьшаются, высота же светлых межпозвонковых пространств, наоборот, сильно увеличивается, весь позвоночный столб не укорачивается, т. е. развивается своеобразная приобретенная системная брахиспондилия. Этот процесс происходит весьма бурно. В одном нашем случае заболевания интервал времени между нормальной рентгенологической картиной позвоночника и тяжелым его поражением равнялся всего лишь 8 неделям. И опять-таки в 6 случаях из общего числа 8 диагноз лейкоза был нами поставлен на основании характерных рентгенологических данных не только при отсутствии характерной клиники, но вопреки даже общеклиническим данным, так как гематологические показатели либо полностью отсутствовали, либо вначале были неубедительными.
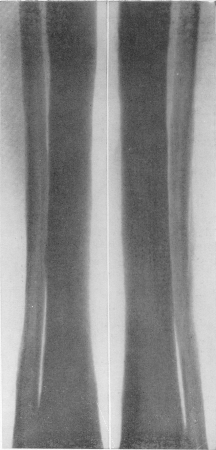
Рис.368. Та же больная. Рентгенограмма костей голени. Разлитой остеосклероз, надкостничные наслоения.
Гуглерис и сотрудники (Gougleris) требуют при рентгенологически обнаруженной лейкозной брахиспондилии в порядке дифференциальной диагностики иметь в виду остеопороз позвоночника на почве действия кортизона. Но в нашей серии наблюдений глубокие изменения скелета и, в частности, позвоночника наступили без или до применения кортикостероидных препаратов. Кроме того, мы ни разу не наблюдали глубоких остеопорозов гормонального происхождения именно в детском возрасте, что так характерно для описываемых здесь поражений позвоночника при лейкозе.
Сложность и противоречивость рентгенологической симптоматики костных изменений при лейкозе выражается и в том, что лейкоз может также сочетаться и с диффузным остеосклерозом, который склонен развиваться преимущественно при алейкемических формах и в этом отношении сближает остеосклеротическую анемию с белокровием. Таким образом, и здесь, при лейкозе, в редких случаях могут встречаться склерозы костей, подчас ведущие к мраморности скелета (рис. 367—369).
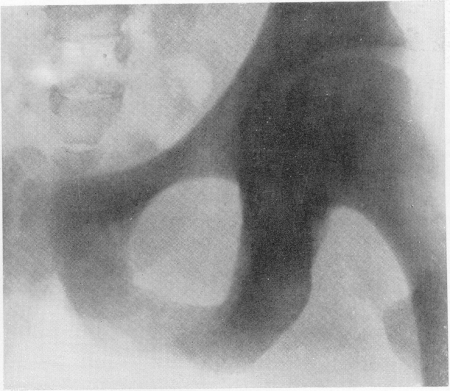
Рис. 369. Та же больная. Деталь рентгенограммы таза. Остеосклероз в резко выраженной степени.
Отметим еще, что деструктивный процесс в больших трубчатых костях, почти исключительно в бедре, может осложниться патологическим переломом, причем нарушение целости кости возникает не только в далеко зашедших и диагностически уже давно установленных случаях, но подчас и в качестве относительно раннего симптома как костного поражения, так и всего заболевания в целом.
В редких случаях при лейкозе в клинической картине заболевания главенствуют суставные изменения, и рентгенологи должны помнить, что эти больные идут до поры до времени под неправильным диагнозом полиартрита, ревматизма (И. Т. Абасов).
Рентгенологическое определение специфических ограниченных костных поражений важно при лейкозе еще и потому, что оправдывает и обосновывает применение местной рентгенотерапии, которая действует не только болеутоляющим образом, но и в успешных случаях сопровождается восстановлением нормальной костной структуры.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
М. К. МИХАИЛОВ, Г. И. ВОЛОДИНА, Е. К. ЛАРЮКОВА
Учебное пособие подготовлено кафедрами рентгенологии (зав. кафедрой — проф. М. К. Михайлов) и рентгенологии-радиологии (зав кафедрой — проф. Г. И. Володина) Казанского государственного института усовершенствования врачей.
Первое квалифицированное описание изменений костей при лейкозе дано А. Щастным в 1876 г. в его диссертационной работе. Автор представил морфологическое описание поражения ребер при миелолейкозе.
Как показали многолетние исследования Э. 3. Новиковой (1949, 1953, 1967), при лейкозах у взрослых людей всегда наряду с поражением костного мозга происходят глубокие изменения в костной ткани.
Выраженные в различной степени процессы разрушения коркового слоя и образование новой атипичного строения кости находят отображение в рентгенологической картине костей скелета больного хроническим лейкозом.
Костные изменения при лейкозе прижизненно выявляются рентгенологически. Craver, Copeland (1935) изменения в костях при хроническом лимфолейкозе выявили в 7,82% случаев и в одном случае из 82 обнаружили костные поражения при миелолейкозе. По данным Jaffe (1952), у взрослых, страдающих лейкозом, изменения в костях наблюдаются в 8—10% случаев. Аналогичные цифровые данные приводят Bousser, Benhamon, Salomon (1960), Moseley (1961).
Систематические рентгенологические наблюдения Э. 3. Новиковой показали, что изменения в костях при хроническом лейкозе встречаются значительно чаще и выявляются в 55% случаев. Частота поражения костей при хроническом лейкозе была подтверждена и рядом других авторов.
Наши исследования также свидетельствуют о частоте поражения костей при хроническом лейкозе. Прижизненное рентгенологическое исследование костей скелета больных хроническим миелолейкозом и лимфолейкозом выявило изменения у 38,4% больных.
Рентгенологическая картина поражения костей при хронических лейкозах весьма многообразна. Результаты рентгенологического исследования всегда должны сопоставляться с данными клинико-лабораторного обследования больных.
Вопрос о прижизненно выявляемых изменениях в костях при хроническом лейкозе освещен недостаточно широко. Имеющиеся работы чаще отображают костные изменения в детском возрасте или при острых формах лейкозов (Silverman, 1948; Baty, Vogt, 1935).
К неспецифическим костным изменениям при лейкозе относятся зоны разрежения в метафизе растущей кости и некроз вследствие кровотечений.
Э. 3. Новикова выделяет три рентгенологические формы поражения костей.
1. Очагово-деструктивные изменения, реже с образованием крупных опухолевых узлов.
2. Изменение структуры диафизов длинных трубчатых костей.
Очаги деструкции костной ткани имеют овальную, продолговатую форму, четко очерчены. В длинных трубчатых костях располагаются как в зоне костно-мозгового канала, так и интракортикально. Обычно очаги деструкции небольших размеров от 0,2 до 0,5 см в диаметре, множественные. Реже определяются одиночные, более крупные очаги деструкции костной ткани. В этих случаях форма очагов деструкции бывает неправильно-овальной. Очаги деструкции обычно определяются на фоне диффузного остеопороза кости.
Подобная однотипность изменений (диффузный остеопороз, мелкие, овальной формы очаги деструкции костной ткани) характерна для хронического лимфолейкоза. При прогрессировании заболевания поражаются все новые отделы скелета, прогрессируют костные изменения, но характер их остается, как правило, однотипным.
При хроническом миелолейкозе рентгенологическая картина поражения костей более разнообразна. Наряду с диффузным остеопорозом и наличием мелких, неправильно-овальной формы очагов деструкции костной ткани, определяются одиночные, более крупные очаги деструкции, реакция надкостницы по бахромчатому и отслоенному типу, участки некроза кости.
Мы наблюдали больных, у которых костные изменения, выявляемые при рентгенологическом исследовании, предшествовали увеличению селезенки, печени и другим клиническим проявлениям заболевания.
Поражение костей при хронических лейкозах приходится дифференцировать с миеломатозом. Для миеломатоза, как и для хронического лейкоза, характерен диффузный остеопороз костей, наличие множественных мелких, иногда четко очерченных очагов деструкции костной ткани. Особенно затрудняется диагностика при стертой клинической картине заболевания и поражении длинных трубчатых костей. В отличие от хронического лейкоза, в костях скелета при миеломатозе не наблюдается продольное разволокнение костной структуры, выраженная периостальная реакция, двустороннее поражение; очаги деструкции костной ткани характеризуются полиморфизмом. Выявление костных изменений в длинных трубчатых костях обязывает в подобных случаях к проведению рентгенологического исследования плоских костей и прежде всего костей свода черепа, таза, ребер, а также позвоночника.
В практической дифференциальной рентгенодиагностике следует также иметь в виду метастазы рака в кости, особенно в тех случаях, когда метастатический процесс сопровождается лейкемоидной реакцией со стороны периферической крови и костного мозга. Очаги деструкции костной ткани при метастазах рака характеризуются большим полиморфизмом. Продольное разволокнение костной структуры, широкопетлистая структура,
Основные дифференциальные признаки костных изменений при хроническом лейкозе и миеломатозе
Рентгенологические признаки
Хронический лейкоз
Миеломатоз
Преимущественная локализация
Диафиз длинных трубчатых костей
Кости свода черепа, другие плоские кости, позвоночник
Редкая локализация
Кости свода черепа и другие плоские кости
Длинные трубчатые кости
Изменение костной структуры
Продольное разволокнение костной структуры, остеопороз
Продольное разволокнение костной структуры не характерно, выражен остеопороз
Характер очагов деструкции
Однотипные, мелкие, неправильно-овальной формы, четко очерченные
Большой полиморфизм очагов деструкции
Периостальная реакция
По бахромчатому и отслоенному типу
Характер поражения позвоночника
Остеопороз, компрессия тела позвонка, межпозвонковые диски сохраняются
Остеопороз, очаги деструкции, деформация по типу „рыбьих позвонков", межпозвонковые диски разрушаются
выраженная реакция надкостницы, в отличие от хронического лейкоза, для метастазов рака не характерны.
Известна также излюбленная локализация костных метастазов рака различных органов. Это положение должно учитываться в вопросах дифференциальной диагностики.
Изменения в позвоночнике при хроническом лейкозе требуют дифференциальной диагностики с туберкулезным поражением. При хроническом лимфолейкозе обычно поражаются несколько отстоящих друг от друга позвонков. При туберкулезе изменения выявляются в одном или двух соседних позвонках. Очаг деструкции костной ткани локализуется в одном из анатомических углов позвонка. Сужение межпозвонкового диска, тень натечника свидетельствуют в пользу туберкулезного поражения.
Изменения в костях при хроническом лейкозе в ряде случаев приходится дифференцировать с начальными костными проявлениями гиперпаратиреоидной остеодистрофии. Диффузный остеопороз, обусловленный гиперпаратиреозом, наблюдается во многих костях скелета, но преимущественно выражен в костях таза и плоских костях свода черепа. Но остеопороз при этом характеризуется типичной равномерной зернистостью. В длинных трубчатых костях, наряду с остеопорозом, отмечается истончение кортикального слоя, продольное разволокнение его интракортикально расположенными кистами. Однако при этом поперечник кости представляется несколько расширенным, что нехарактерно для лейкоза; периостальная реакция, как правило (в отличие от лейкоза), отсутствует.
И в этих случаях интерпретация рентгенологических данных должна проводиться с полным учетом клиники и биохимических показателей крови.
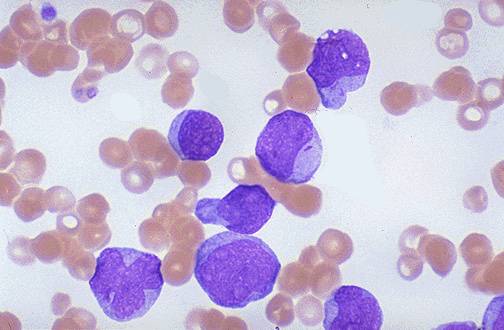
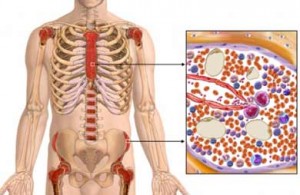
Хронический миелолейкоз - опухолевое заболевание крови. Характеризуется бесконтрольным ростом и размножением всех ростковых клеток крови, при этом молодые злокачественные клетки способны созревать до зрелых форм.
Во время хронического миелолейкоза в крови повышается содержание особой разновидности лейкоцитов – гранулоцитов. Они образуются в красном костном мозге в огромном количестве и выходят в кровь, не успевая до конца созреть. Одновременно содержание всех остальных видов лейкоцитов снижается.
Причины хронического миелолейкоза
Причины хромосомного нарушения, приводящего к хроническому миелолейкозу, до сих пор изучены недостаточно.
Считается, что имеют значение следующие факторы:
![]()
Слабые дозы радиации. Их роль доказана только у 5% больных.- Электромагнитные излучения, вирусы и некоторые химические вещества – их влияние не доказано окончательно.
- Применение некоторых лекарственных препаратов. Известны случаи возникновения хронического миелолейкоза при лечении цитостатиками (противоопухолевые препараты) в сочетании с лучевой терапией.
- Наследственные причины. Люди с хромосомными нарушениями (синдром Клайнфелтера, синдром Дауна) имеют повышенный риск хронического миелоидного лейкоза.
- Клетки размножаются неконтролируемо, как раковые.
- Для этих клеток перестают работать естественные механизмы гибели.
Фазы хронического миелолейкоза
- Хроническая фаза. В этой фазе находится большинство пациентов, которые обращаются к врачу (около 85%). Средняя продолжительность – 3 – 4 года (зависит от того, насколько своевременно и правильно начато лечение). Это стадия относительной стабильности. Пациента беспокоят минимальные симптомы, на которые он может не обращать внимания. Иногда врачи выявляют хроническую фазу миелолейкоза случайно, при проведении общего анализа крови.
- Фаза акселерации. Во время этой фазы патологический процесс активируется. Количество незрелых белых кровяных телец в крови начинает быстро нарастать. Фаза акселерации является как бы переходной от хронической к последней, третьей.
- Терминальная фаза. Финальная стадия болезни. Возникает при нарастании изменений в хромосомах. Красный костный мозг практически полностью замещается злокачественными клетками. Во время терминальной стадии пациент погибает.
Проявления хронического миелолейкоза
![]()
Вначале симптомы могут полностью отсутствовать, либо они выражены настолько слабо, что больной не придает им особого значения, списывает на постоянное переутомление. Заболевание выявляется случайно, во время очередной сдачи общего анализа крови.- Нарушение общего состояния: слабость и недомогание, постепенная потеря веса, снижение аппетита, повышенная потливость по ночам.
- Признаки, обусловленные увеличением размеров селезенки: во время приема пищи больной быстро наедается, боли в левой части живота, наличие опухолевидного образования, которое можно прощупать.
- Признаки, связанные с нарушением функции тромбоцитов и белых кровяных телец: различные кровотечения либо, напротив, образование тромбов.
- Признаки, связанные с повышением количества тромбоцитов и, как следствие, повышением свертываемости крови: нарушение кровообращения в головном мозге (головные боли, головокружения, снижение памяти, внимания и пр.), инфаркт миокарда, нарушение зрения, одышка.
- Резкая слабость, значительное ухудшение общего самочувствия.
- Длительные ноющие боли в суставах и костях. Иногда они могут быть очень сильными. Это связано с разрастанием злокачественной ткани в красном костном мозге.
- Проливные поты.
- Периодическое беспричинное повышение температуры до 38 - 39⁰C, во время которого возникает сильный озноб.
- Снижение массы тела.
- Повышенная кровоточивость, появление кровоизлияний под кожей. Эти симптомы возникают в результате уменьшения количества тромбоцитов и снижением свертываемости крови.
- Быстрое увеличение размеров селезенки: живот увеличивается в размерах, появляется чувство тяжести, боли. Это происходит за счет роста опухолевой ткани в селезенке.
Диагностика заболевания
| Название исследования | Описание | Что выявляет? |
| Общий анализ крови | Рутинное клиническое исследование, выполняется при подозрении на любые заболевания. Общий анализ крови помогает определить общее содержание лейкоцитов, их отдельных разновидностей, незрелых форм. Кровь для анализа берут из пальца или вены в утренние часы. |
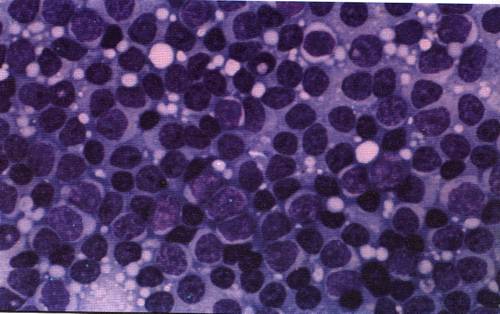
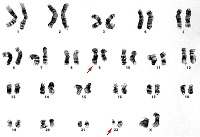
Симптомы
- Приапизм – болезненная, чрезмерно длительная эрекция.
Данные симптомы это предвестники тяжелого состояния (бластного криза), появляются за 6- 12 месяцев до его начала.
- Снижается эффективность лекарств (цитостатиков)
- Развивается анемия
- Увеличивается процент бластных клеток в крови
- Ухудшается общее состояние
- Увеличивается селезенка
- Симптомы соответствую клинической картине при остром лейкозе (см. Острый лимфолейоз).
Как лечат миелолейкоз?
Цель лечения снизить рост опухолевых клеток и уменьшить размеры селезенки.
Лечение заболевания должно быть начато сразу после того, как установлен диагноз. От качества и своевременности терапии во многом зависит прогноз.
Лечение включает различные методы: химиотерапия, лучевая терапия, удаление селезенки, пересадка костного мозга.
Химиотерапия
- Классические препараты: Миелосан (Милеран, Бусульфан), Гидроксиуреа (Гидреа, Литалир), Цитозар, 6-меркаптопурни, альфа-интерферон.
- Новые препараты: Гливек, Спрайсел.
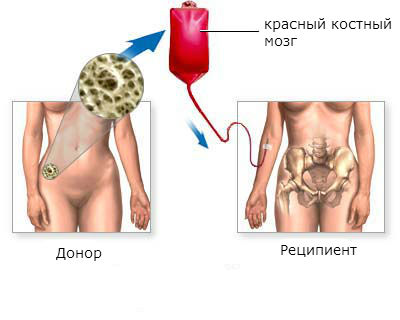
Пересадка костного мозга даёт возможность полностью выздороветь больным хроническим миелолейкозом. Эффективность пересадки выше в хронической фазе заболевания, в остальных фазах гораздо ниже.
Трансплантация красного костного мозга является наиболее эффективным методом лечения хронического миелоидного лейкоза. Более чем у половины пациентов, которым была произведена пересадка, наступает стойкое улучшение в течение 5 лет и дольше.
Чаще всего выздоровление происходит в том случае, когда красный костный мозг пересаживают больному моложе 50 лет в хроническую фазу заболевания.
Этапы трансплантации красного костного мозга:
- Поиск и подготовка донора. Лучшим донором стволовых клеток красного костного мозга является близкий родственник больного: близнец, брат, сестра. Если близких родственников нет, или они не подходят, ищут донора. Проводят ряд тестов для того, чтобы убедиться, что донорский материал приживется в теле пациента. Сегодня в развитых странах созданы большие банки доноров, в которых находятся десятки тысяч донорских образцов. Это дает шанс быстрее найти подходящие стволовые клетки.
- Подготовка пациента. Обычно этот этап продолжается от недели до 10 дней. Проводят лучевую терапию и химиотерапию для уничтожения как можно большего количества опухолевых клеток, предотвращения отторжения донорских клеток.
- Собственно пересадка красного костного мозга. Процедура похожа на переливание крови. В вену пациента заводят катетер, через который в кровь вводят стволовые клетки. Они какое-то время циркулируют в кровотоке, а потом оседают в костном мозге, приживаются там и начинают работать. Для предотвращения отторжения донорского материала врач назначает противовоспалительные и противоаллергические средства.
- Снижение иммунитета. Донорские клетки красного костного мозга не могут прижиться и начать функционировать сиюминутно. Для этого нужно время, обычно 2 – 4 недели. В течение этого срока у больного сильно снижен иммунитет. Его помещают в стационар, полностью ограждают от контакта с инфекциями, назначают антибиотики и противогрибковые средства. Этот период является одним из самых сложных. Сильно повышается температура тела, в организме могут активироваться хронические инфекции.
- Приживление донорских стволовых клеток. Самочувствие пациента начинает улучшаться.
- Восстановление. В течение нескольких месяцев или лет функция красного костного мозга продолжает восстанавливаться. Постепенно пациент выздоравливает, восстанавливается его работоспособность. Но он все еще должен находиться под наблюдением врача. Иногда новый иммунитет не может справиться с некоторыми инфекциями, в этом случае примерно через год после пересадки костного мозга делают прививки.
Проводится в случаи отсутствия эффекта от химиотерапии и при увеличенной селезенке после приема медикаментов (цитостатиков). Метод выбора при развитии локальной опухоли (гранулоцитарная саркома).
В какой фазе заболевания применяется лучевая терапия?
Лучевая терапия используется в развернутой стадии хронического миелолейкоза, которая характеризуется признаками:
- Значительное разрастание опухолевой ткани в красном костном мозге.
- Рост опухолевых клеток в трубчатых костях 2.
- Сильное увеличение печени и селезенки.
Применяется гамма-терапия – облучение области селезенки гамма-лучами. Основная задача – уничтожить или прекратить рост злокачественных опухолевых клеток. Лучевую дозу и режим облучения определяет лечащий врач.
| К длинным трубчатым костям относят кости плеча, предплечья, пальцев, голени, бедра. В детстве эти кости целиком заполнены красным костным мозгом. У взрослого человека красный костный мозг сохраняется только в головках костей, а в теле кости он замещается на желтый костный мозг (жир). При хроническом миелоидном лейкозе желтый костный мозг может быть вытеснен опухолевой тканью. |
Удаление селезенки используется редко по ограниченным показаниям (инфаркт селезенки, тромбоцитопения, выраженный дискомфорт в животе).
Операцию обычно проводят в терминальную фазу заболевания. Вместе с селезенкой из организма удаляют большое количество опухолевых клеток, тем самым облегчая течение заболевания. После операции обычно увеличивается эффективность медикаментозной терапии.
Каковы основные показания к операции?
- Разрыв селезенки.
- Угроза разрыва селезенки.
- Значительное увеличение органа в размерах, что приводит к сильному дискомфорту.
При высоких уровнях лейкоцитов (500,0 · 10 9 /л и выше), могут использовать лейкаферез для предотвращения осложнений (отек сетчатки, приапизм, микротромбозы ).
При развитии бластного криза, лечение будет таким же, как при острых лейкозах (см. острый лимфолейкоз).
Лейкоцитаферез – лечебная процедура, напоминающая плазмаферез (очищение крови). У пациента берут определенное количество крови и пропускают через центрифугу, в которой она очищается от опухолевых клеток.
В какой фазе заболевания проводят лейкоцитаферез?
Так же, как и лучевую терапию, лейкоцитаферез проводят во время развернутой стадии миелолейкоза. Нередко его применяют в тех случаях, когда отсутствует эффект от применения лекарственных средств. Иногда лейкоцитаферез дополняет медикаментозную терапию.
Читайте также: