Инфильтративно стенозирующая опухоль пищевода
Инфильтративный рак желудка — это морфологическая форма карциномы, для которой характерен инфильтративный рост (проростание сквозь стенку органа) и отсутствие четких границ опухоли.
- Причины возникновения
- Кто входит в группу риска
- Общие клинические проявления
- Формы патологии
- Стадии заболевания
- Диагностика
- Способы лечения
- Прогноз
- Меры профилактики
Особенности инфильтративного рака:
- Характеризуется высокой степенью злокачественности — быстро растет и рано дает метастазы.
- Может встречаться у молодых людей.
- Хорошо прослеживается наследственный фактор.
- Как правило, манифестирует с симптомов диспепсии.
Причины возникновения
Причины возникновения инфильтративной формы рака желудка до конца неизвестны. Предполагается, что факторы риска аналогичны другим формам карциномы желудка:
- Хронический атрофический гастрит. Более чем у половины пациентов с раком желудка был диагностирован атрофический гастрит. При этом имеет значение его локализация. При поражении тела желудка, риск рака увеличивается в 3-5 раз, антрального отдела — в 18 раз, и если признаки атрофического гастрита обнаруживаются по всему желудку, риск развития злокачественного новообразования увеличивается в 90 раз.
- Нерациональное питание и употребление в пищу вредных продуктов. Сюда относят постоянное переедание, частое употребление в пищу маринадов, копченостей, вяленых, соленых и острых блюд, избыток в рационе жиров животного происхождения и жиров, подвергшихся термической обработке.
- Наследственная предрасположенность. Для инфильтративного рака желудка наследственный фактор прослеживается гораздо четче, чем для других форм злокачественных новообразований желудка. В пользу этого говорит и то, что опухоль часто диагностируется у молодых пациентов.
- Пьянство и алкоголизм.
- Курение.
- Хеликобактерная инфекция.
Кто входит в группу риска
Группу повышенного онкориска составляют следующие пациенты:
- С хроническим атрофическим гастритом.
- С хронической язвой желудка, особенно если она крупных размеров. Злокачественная трансформация может произойти на любом этапе язвенной болезни.
- Люди, в семье у которых были случаи рака желудка.
- Пациенты, перенесшие оперативные вмешательства на желудке в течение последних 10 лет.
- Пациенты с врожденными и приобретенными иммунодефицитами.
- Работники, занятые во вредных условиях труда, в частности на никелевых, асбестовых производствах, производстве резины, хрома и др.
- Пациенты с полипами на широком основании.
Вышеперечисленным категориям людей рекомендуется своевременно проходить медицинские осмотры с проведением фиброгастродуоденоскопии с взятием биопсии из патологических очагов. При морфологическом исследовании биоптата определяется наличие морфологических изменений: атипии клеток, структурных изменений ткани слизистой оболочки и др. Такие изменения должны расцениваться как предрак и должно проводиться соответствующее лечение.
Общие клинические проявления
Рак желудка на ранних стадиях не имеет типичных проявлений. Если симптомы и есть, то они неспецифичны и могут присутствовать при огромном количестве других заболеваний:

При распространенных формах инфильтративного рака желудка клиническая картина более типична и развернута:
- Желудочные боли. У 70% больных боль присутствует постоянно, либо возникает без видимых причин, усиливается после приема пищи.
- Анорексия — потеря аппетита.
- Резкое снижение веса.
- Явления анемии — бледность и пастозность кожных покровов.
- Насыщение от приема малого объема пищи. Частый симптом при диффузном раке, поскольку он нарушает способность стенки желудка к растяжению.
- Тошнота и рвота. Инфильтративная форма рака желудка нарушает моторику органа и препятствует прохождению пищевого комка. Пища скапливается, подвергается гниению и брожению, вызывая тошноту и рвоту. В ряде случаев больные сами ее вызывают, чтобы облегчить тягостные симптомы.
- Повышение аппетита. Это казуистический симптом, который характерен только для инфильтративного рака привратника. Опухоль превращает его в зияющую трубку, через которую пища быстро покидает желудок, и чувство насыщения не наступает.
Формы патологии
- Диффузно-инфильтративный. Эта опухоль распространяется по всей толщине стенки и поражает при этом значительную часть желудка.
- Инфильтративно-язвенный, или изъязвляющийся. Обнаруживается инфильтративная опухоль, которая не имеет выраженных границ. Со временем ее поверхность изъязвляется.
Стадии заболевания
Выделяют 4 стадии инфильтративного рака желудка, в зависимости от того, насколько глубоко проросла опухоль, и дала ли она метастазы.
- 0 стадия — это рак in situ, при котором злокачественные клетки обнаруживаются в слизистом слое стенки желудка, или же имеется тяжелая дисплазия слизистой.
- 1 стадия — опухоль прорастает в слизистый и подслизистый слои желудочной стенки, обнаруживаются метастазы в 1-2 лимфоузла, либо рак распространяется на мышечный слой желудочной стенки, но данных за метастазы нет.
- 2 стадия — опухоль прорастает стенку желудка, достигает его серозной оболочки и может даже прорастать в окружающие желудок ткани. Обнаруживается поражение 7 и более лимфоузлов.
- 3 стадия — опухоль выходит за пределы желудка, поражая висцеральную брюшину, рядом расположенные органы (селезенка, толстый кишечник, печень, диафрагма и др), обнаруживаются метастазы в 10-15 лифмоузлах.
- 4 стадия — обнаруживаются отдаленные метастазы во внутренние органы и лимфоузлы.
Диагностика
К сожалению, ранняя диагностика инфильтративного рака желудка часто бывает затруднена, поскольку опухоль имеет эндофитный рост и при визуальном осмотре слизистой во время эндоскопического обследования никак себя не проявляет.
Для обнаружения опухоли и постановки диагноза применяются следующие методы исследования:
- Фиброгастродуоденоскопия. Позволяет под увеличением осмотреть слизистую оболочку желудка и взять биопсию из подозрительных очагов. Как мы уже говорили, при инфильтративном раке этот метод имеет довольно низкую информативность (около 65%). И наличие опухоли в основном можно заподозрить по косвенным признакам.
- Рентгенография желудка с контрастированием. Инфильтративный рак может визуально не обнаруживаться на слизистой, вместе с тем он поражает стенку желудка, что приводит к уменьшению объема органа, нарушению перистальтики, изменению плотности стенок. Эти изменения будут четко прослеживаться при проведении рентгенографии с контрастированием. Такой метод исследования позволяет обнаружить опухоль приблизительно в 90% случаев, но он абсолютно неэффективен на начальной стадии заболевания.
- УЗИ брюшной полости и забрюшинного пространства. Этот метод позволяет определить степень инвазии рака желудка, его распространение за пределы стенки желудка и обнаружить поражение органов брюшной полости, малого таза и регионарных лимфатических узлов.
После постановки диагноза проводят уточняющее обследование, которое необходимо для уточнения стадии заболевания и выбора оптимальной схемы лечения. С этой целью проводят следующие процедуры:
- Анализы на онкомаркеры РЭА, СА 19-9, СА 72-4. С диагностической точки зрения определение этих маркеров не имеет смысла, поскольку они могут оставаться на нормальном уровне даже на 3 стадии заболевания. Однако при изначальном превышении они могут использоваться в качестве контроля лечения и обнаружения рецидива заболевания.
- КТ и/или МРТ с внутривенным контрастированием. Являются альтернативной УЗИ и применяются для определения стадии рака в экономически развитых странах. Метод позволяет обнаружить метастазы в органах брюшной полости, забрюшинного пространства, малого таза, а также обнаружить изменение лимфоузлов.
- Гинекологический осмотр у женщин и пальцевое ректальное исследование у мужчин. Это обследование позволяет обнаружить метастазы рака желудка в яичники (метастаз Крукенберга), параректальные лимфатические узлы (метастазы Шницлера).
- Рентген грудной полости. Проводится для обнаружения метастазов в легких и легочных лимфоузлах, а также поражения плевры.
Индивидуально, по показаниям, диагностика может дополняться следующими исследованиями:
- Эндосонография — чреспищеводное УЗИ. Проводится во время планирования хирургического удаления рака, когда есть данные за его распространение на пищевод и диафрагму. Это исследование позволит обнаружить верхнюю границу опухоли и спланировать объем операции.
- УЗИ и биопсия шейных, надключичных и подмышечных лимфоузлов — обнаружение метастазов Вирхова и Айриша.
- Колоноскопия.
- ПЭТ-КТ.
- Остеосцинтиграфия.
- Биопсия костного мозга при подозрении на наличие метастазов.
- Диагностическая лапароскопия. Она обязательно проводится при тотальном и субтотальном опухолевом поражении желудка, а также прорастании рака за пределы серозной оболочки желудка.
Способы лечения
Основным методом лечения инфильтративного рака является операция. При распространенных формах новообразования ее дополняют химиотерапией. Если хирургическое вмешательство не показано, проводится только химиотерапия.
При лечении инфильтративной формы рака желудка применяются следующие виды операций:
- Гастрэктомия.
- Субтотальная резекция желудка.
При этом пораженная часть желудка или весь желудок удаляется единым блоком с окружающими тканями, куда входят большой и малый сальник, жировая клетчатка и регионарные лимфоузлы 1-2 порядка. Пересечение органа при инфильтративном раке осуществляется не менее, чем 7 см от определяемого края опухоли. Чтобы подтвердить радикальность операции, удаленный фрагмент немедленно подвергают исследованию на наличие опухолевых клеток в краях отсечения.
При распространении рака на соседние органы, объем операции может увеличиваться и включать резекцию пораженных тканей.
Химиотерапия может применяться в рамках комбинированного лечения, совместно с операцией, или как самостоятельный метод лечения при нерезектабельных опухолях.
В рамках комбинированного лечения используются следующие виды химиотерапии:
- Периоперационная. Этот вид лечения подразумевает проведение 3 циклов химиотерапии на протяжении 8-9 недель до операции, потом проводят диагностические исследования, и если отсутствуют признаки нерезектабельности, проводят операцию и 3 цикла химиотерапии после нее. Используются схемы CF — цисплатин фторурацил, и ECF — эпирубицин, цисплатин, фторурацил. Такое лечение позволяет увеличить 5-летнюю безрецидивную выживаемость и в целом продлить жизнь пациентам с распространенной формой рака желудка.
- Адъювантная химиотерапия. Это лечение назначается через 4-6 недель после хирургического вмешательства, если не возникло осложнений. Используется пероральные формы фторпиримидина в течение 12 месяцев или схема XELOX (CAPOX) в течение 6 мес. При положительном статусе опухоли HER-2 лечение может дополняться трастузумабом.
При нерезектабельных формах рака желудка, химиотерапия является основным методом лечения. В качестве первой линии терапии назначаются схемы, включающие препараты платины и фторпиримидины. Трехкомпонентные схемы, которые дополняются доцетакселом, улучшают общую выживаемость, но являются более токсичными. Поэтому их назначают только сохранным пациентам. Если имеются метастазы в кости, могут назначаться бисфосфонаты (золедроновая кислота).
Первая линия химиотерапии проводится на протяжении 18 недель, после этого больного наблюдают до прогрессирования заболевания. Если она произошла в течение 3 месяцев после окончания химиотерапии первой линии, применяют препараты второй линии (таксаны), если после прогрессирования прошло более 6 месяцев, можно опять использовать препараты 1 линии. При положительном HER2 статусе лечение дополняется таргетными препаратами.
У ослабленных пожилых пациентов с сопутствующими заболеваниями назначают щадящее лечение, и при улучшении их состояния переходят на режим XELOX. Тяжелым больным показано симптоматическое лечение.
Лучевая терапия в качестве самостоятельного метода лечения не используется. Некоторое время в США адъювантная химиолучевая терапия была стандартом лечения местнораспространенных форм инфильтративного рака. Но проспективные исследования показали, что такая тактика не улучшает прогноз больных, а лечение является более токсичным, по сравнению с адъювантной химиотерапией. Поэтому в настоящее время такой подход не рекомендован.
Основное применение лучевой терапии — паллиативное лечение для облегчения симптомов болезни. Например, ее используют при наличии метастазов в костях для уменьшения болевого синдрома.
Симптоматическому лечению подлежат следующие категории больных:
- При 4 стадии заболевания.
- Больные с местнораспространенными нерезектабельными формами рака.
- Больные с тяжелой сопутствующей патологией, делающей невозможным проведение операции или применение цитостатиков.
Симптоматическая терапия направлена на облегчение состояния пациента и борьбу с осложнениями:
- Устранение кровотечений — часто опухоли желудка осложняются обильными кровотечениями. У больных, при этом, отмечается рвота кровавой гущей или алой кровью, мелена в стуле. Для остановки кровотечения проводятся эндоскопические операции.
- Борьба с опухолевым стенозом — здесь применяются различные технологии, от стентирования до наложения обходных анастомозов и выведения гастростомы ниже места поражения.
- Лечение боли — медикаментозная терапия, регионарная анестезия, лучевая терапия.
- Лечение асцита — внутрибрюшная химиотерапия, лапароцентез, установление дренажа.
Прогноз
Инфильтративный рак является крайне агрессивной формой злокачественного новообразования. Он очень рано дает метастазы, часто диагностируется на поздних стадиях, поэтому прогноз более неблагоприятный, по сравнению с другими формами рака желудка.
Меры профилактики
Методы профилактики инфильтративного рака такие же, как и при других злокачественных новообразованиях желудка:
- Оптимизация питания — исключение переедания, сбалансированное питание с достаточным количеством пищевых волокон и витаминов.
- Отказ от курения и злоупотребления алкоголем.
- Использование индивидуальных средств защиты при работе с производственными вредностями.
- Регулярное адекватное обследование лиц из группы риска.
Образования, возникающие на стенках пищевода, подразделяют на доброкачественные и злокачественные. Мужчина подвержен заболеванию намного больше, чем женщина. И, к сожалению, самостоятельно определить болезнь проблематично, так как начальная стадия не сопровождается симптомами.
Пищевод – трубчатый орган, длиной до двадцати пяти сантиметров. Соединяет ротоглотку и желудок. В состав входят три части: шейная, грудная и брюшная. В этих трёх участках образовываются сужения физиологического плана: в начале и в месте соприкосновения с главным левым бронхом, и проходом через диафрагму.
Опухоль пищевода – это образования доброкачественных и злокачественных клеток из слоёв стенки пищевода. Зафиксировано масса разных видов заболевания. По МКБ-10 разновидность онкологии кодируются по-разному, зависит от вида и места расположения. Злокачественные – C15, доброкачественные – D13.0.
Симптоматика заболевания
Состояние больных при наличии доброкачественной болезни не отличается от обыкновенного состояния здорового человека. Возможны небольшие колебания в весе из-за волнения. Заражённая клетка растёт медленно и не проявляется на протяжении долгого времени. Чтобы определить наличие заболевания, потребуется пройти рентгенологическую и эндоскопическую процедуру.
Причины появления опухоли – злоупотребление спиртными напитками, частое курение и пренебрежение правилами термической обработки употребляемой пищи, хронические заболевания слизистой оболочки, присутствие в организме доброкачественных образований. Независимо от расположения новообразования, симптоматика одинакова.
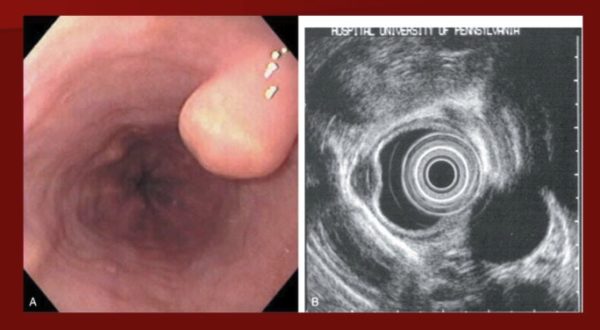
Общие черты заболевания:
- Дисфагия. Затрудняется процесс проглатывания пищи. Первые признаки проявления болезни встречаются у 90% больных. Происходит не только из-за механического препятствия прохождения пищи, но и с нарушением рефлексов верхних частей пищепроводящих путей. Случается, нарушения возникают с двумя перечисленными факторами. Механическое препятствие проявляется дискомфортом при приёме твёрдой еды, проходящей по пищеводу. Когда болезнь начинает прогрессировать, больному каждый приём приходится запивать водой. Так размер порций постепенно сокращается и постепенно сводится к нулю. Причём происходит отказ не только от твёрдой пищи, но и жидкой консистенции.
- Одинофагия. Возникновение болевых ощущений в нижней части шеи и боль в грудной клетке. Независимо от приёма пищи, ощущается жгучая, колющая, раздирающая боль в области грудной клетки, отдающая в область между лопаток.
- Гиперсаливация. Обильное слюноотделение. Является защитным рефлексом для облегчения прохождения пищи. Имеет густовато-пенистую консистенцию.
- Несвежее дыхание. Когда ткань начинает распадаться и возникает некроз, из полости рта ощущается гнойный неприятный запах, который сложно скрыть.
- Регургитация. Обратный процесс глотания. Отличается от рвоты. Проглоченная пища не успевает дойти до желудка, чтобы обработаться кислотой, а сразу возвращается в полость рта.
- Изжога. Повышенная кислотность обусловлена увеличенным просветом пищевода и неправильной работы нервной системы.
Осипший голос, боль при приёме пищи, непрекращающийся кашель во время еды и разная степень дисфагии помогут врачу обратить внимание на возможное наличие опухоли пищевода. После проведения ряда диагностических обследований врач поставит точный диагноз. Онкозаболевание пищеварительного тракта стоит на шестом месте среди новообразований других органов и, к сожалению, занимает третье место по случаям летального исхода.
Наличие в пищеводе доброкачественной опухоли составляет 1% и обнаруживает ряд разновидностей. В их числе полип, миксома, гемангиома, аденома, способные располагаться в любой части органа с гладкой или бугристой структурой.
Соседние органы и системы – характеристика поражения
Когда новообразование переступает границы, возникает клиническая симптоматика других органов. Случается, симптомы проявляется намного ярче, чем у основного заболевания. При таких случаях выделяют разновидности опухоли пищевода.
- Ларинготрахеальная. Возникает у больных с новообразованием в шейном отделе. Сопровождается кашлем, понижается частота голоса, возможна и полная потеря, беспокоят приливы удушья. С небольшими интервалами в мокроте от кашля видны частички непереваренной еды.
- Гастрическая. Присутствует в нижней трети части пищевода. Характерные черты сходны с гастритом. Дискомфорт в верхней части живота, изжога, тошнотворное состояние, боль.
- Невралгическая. Поражается блуждающий нерв и диафрагмальный. Проявляется в сбоях работы сердечной мышцы, нестабильном артериальном давлении, болях в груди, приводящих к стенокардии.
- Лёгочная. Проявляется в частых пневмониях, бронхиальных свищах, бронхитах.
Помимо вышеперечисленных органов, нарост возникает в сосудах, расположенных вблизи.
Почему возникает опухоль?
До сих пор точных причин возникновения онкоклеток в пищеводе не установлено. Но исследования и опыты учёных привели к выводу, что на возникновение инородных образований влияют факторы извне. Примером считается употребление алкоголя и горячей еды. Статистика показывает, что с доброкачественной и злокачественной опухолью пищевода сталкиваются люди, живущие в Иране, Средней Азии, Китае. В этих географических точках распространено употребление огромного количества продуктов, провоцирующих образование опухоли.
Причины возникновения рака в пищеводе хорошо изучены, в частности, источники кроются в факторах:

- Лишняя масса тела провоцирует давление на брюшные стенки, это ведёт к возникновению рефлюкса с последующим развитием всевозможных патологий.
- Отрицательное влияние на организм и органы пищеварительного тракта оказывают строгие диеты.
- Злоупотребление жирной, солёной, консервированной, жареной едой провоцирует развитие опухолевидных образований.
- Химические растворы, случайно попавшие в организм, оставляют сильные ожоги.
- Пристрастие к спиртным напиткам и табачным изделиям.
- Гены, передающиеся по наследству, мутируют и становятся причиной возникновения заболевания.
- Наличие в крови папилломавируса вызывает развитие злокачественных болезней.
- Употребление минимальных полезных веществ и микроэлементов, необходимых при нормальной работе организма и строении крепкого иммунитета.
Классификация
Какие-либо изменения в клеточном составе пищевода на 99% носят злокачественный характер. Медициной зафиксировано четыреста случаев возникновения доброкачественной опухоли в указанном органе. Поэтому когда речь заходит об опухолевидных заболеваниях в пищеварительных органах, скорее всего, подразумевают рак.
Классификация роста опухолей:
- Эндофитный – возникновение новообразований в толщине стенок ткани либо же из подслизистых слоев в железах.
- Экзофитный – возникновение опухолевидных клеток внутри органа, из-за своего расположения в слизистой оболочке перекрывающих просветы.
- Смешанные образования – возникновение образований во всех слоях, вследствие которых ткани распадаются.
Известны два вида опухоли: доброкачественная и злокачественная. Патологии неонкологических случаев чаще всего демонстрируют неэпителиальную структуру.
Доброкачественная – определяется скоростью роста поражённых клеток и наличием патоморфологического признака.

- интрамуральные – расположены внутри стенки пищевода;
- полипообразные – располагаются в просвете органа.
Полипообразные образования поражают эпителий пищевода, а именно:
- аденоматозные полипы;
- папилломы;
- кисты.
Интрамуральные образования не имеют отношения к эпителиальным происхождениям:
- липома;
- фиброма;
- ангиома;
- лейомиома;
- нейрофиброма.
Среди злокачественных образований классифицируются такими признаками, как месторасположение, строение и морфология и патанатомия.
- ороговевающим и неороговевающим раком поражения клеток может составлять 95% плоскоклеточным;
- базальноклеточный;
- переходноклеточный;
- анапластический и мукоэпидермоидный рак;
- менее 5% поражений – аденокарцинома.
- саркома;
- лимфома;
- меланома.
Злокачественные образования быстро поражают лимфоузлы и прочие органы, связанные с симптоматикой заболевания.
Разновидность злокачественных новообразований:
- Рак – злокачественное образование из эпителия: базальноклеточный рак, плоскоклеточный, аденокарцинома.
- Лейомиосаркома – поражает гладкомышечную ткань.
- Рабдомиосаркома – поражается верхняя часть поперечно-полосатой мускулатуры.
- Лимфосаркома – лимфоузлы и лимфатическая ткань в стенке пищеводной трубы.
Степени заболевания
Первая. Опухоль не переступает черты слизистой оболочки.
Вторая. Новообразования поражают подслизистый слой, сужая просвет органа. На данном этапе возникают метастазы в лимфоузлах.
Третья. Поражается мышечный слой, метастазы начинают поражать отдалённые органы.
Четвёртая. Метастазы поражают организм, что ведёт к раковому отравлению. Организм истощается из-за гниющего канала поражённого органа.
Диагностика
При визуальном осмотре врач не диагностирует наличие заболевания. Прежде чем назначить продуктивное лечение, проводится диагностика с использованием специальных инструментов. Опухоль пищевода можно быть выявлена при рентгенографии с контрастным веществом (барий). Раствор обволакивает орган, на снимке просматриваются нарушения в нормальном строении.
Рентген помогает визуально определить степень сужения пищевода, выявить любые изменения толщины стенки либо наличие язвенных ран.
Благодаря эндоскопу врач изучает, имеет ли стенка наличие спазмов или опухоли. Указанная методика обследования помогает выявить стадию онкологического процесса, присутствие либо отсутствие метастазов в лимфатических узлах и органов расположенных рядом.
С помощью УЗИ фиксируются точные размеры новообразования и вторичные образования, если такие имеются.
Чтобы определить наличие гистологии, проводится биопсия брюшной полости. Через прокол возле пупка вводится лапароскоп, который оснащен видеокамерой, проводится забор биологического материала.
Для определения точного диагноза сдают общий биохимический анализ крови, мочи и следят за динамикой изменений показателей. Такие исследования нужны при химиотерапии, чтобы отслеживать уровень эритроцитов, тромбоцитов, лейкоцитов. Диагностирование опухолевидных образований проводят для сравнения с болезнями, которые вызывают дисфагию.
Лечение
Лечение опухолевидных образований в пищеводе проводится в зависимости от степени и размеров поражённых клеток, а также стадии прогрессии процесса. Распространённые методы лечения образований в пищеводе полагаются на комбинированную терапию. Назначается лечащим врачом индивидуально.
Борьба с опухолью пищевода заключается в хирургическом вмешательстве и в методе проведения эндоскопической операции, химиотерапии и лучевой терапии.
Выполняется при течении заболевания в неосложненной форме, методом введения эндоскопа, который оснащён соответствующими приборами. При проведении процедуры проводится бужирование. Это требуется, чтобы устранить сужение прохода пищевода и для восстановления просвета.
Один из эффективных методов борьбы. Выполняется при отсутствии противопоказаний заболеваний дыхательных органов и сердечно-сосудистой системы. Как правило, подобное лечение показано во избежание рецидива заболевания и заражения лимфоузлов и прилежащих органов. Лучевая терапия играет важную роль в уменьшении образований из-за воздействия только на поражённые клетки, оставляя здоровые без отрицательного воздействия на них.
Главный метод борьбы со злокачественными образованиями. Основан на принципе применения цитостатического вещества с токсичными веществами, способными уничтожать раковые клетки. При проведении данной процедуры существует ряд побочных эффектов из-за воздействия препарата, как на больные, так и на здоровые клетки организма. В числе последствий: выпадение волос, поражение полости рта стоматитом, значительное снижение иммунитета организма. Но все эти факторы приходят в нормальное состояние немедленно при окончании лечения.
Химиотерапия необходима при таких формах:
- мелкоклеточная и зернистоклеточная;
- онкологический процесс с низкодифференцированной формой.
- Все препараты, которые назначает врач, направлены на уничтожение раковых клеток и дальнейшей возможности возникновения новых. Эффективно на второй и третей стадии.
- Весь процесс лечения носит паллиативный характер и, как правило, направлен на поддержание жизни человека и на значительное замедление роста опухоли.
Оперативное вмешательство, лучевая и полиохимиотерапевтическая процедура. Дозировка лучевой терапии перед хирургическим вмешательством составляет 3000-5000 рад. Эффективность процедуры будет тогда, когда поражённые клетки не захватили находящиеся рядом органы. Помните, что прибегать к методам лечения нетрадиционной медициной нужно только тогда, когда на это есть согласие врачей.
Хирургическое вмешательство возможно только при доброкачественных опухолях и выполняется с помощью гастроскопа. При выполнении полостной операции удаляется поражённый весь орган или удаляется частично. Если хирург обнаружит, что лимфоузлы также поражены, то производится и их удаление.
Операция на последней стадии не выполняется. Важно диагностировать заболевание как можно раньше. На основе диагноза первой степени выживаемость высока. Однако перечисленные признаки не подтверждают образование в пищеводе, и диагноз ставится опытным врачом.
При проведении операции хирург удаляет часть поражённого органа либо весь пищевод. В некоторых случаях доктору приходится удалить и часть желудка. Нужно учесть, что хирургическое вмешательство проводится, если опухоль находится в средней либо нижней части органа. Если при операции приходится удалять верхнюю часть, то альтернативой удалённому органу служит часть кишечника либо выполняется формирование гастростомы.
Данный вид лечения при таком заболевании неэффективен, а порой способен нанести колоссальный вред организму. Препараты народной медицины, к сожалению, бессильны в борьбе с онкологическими болезнями. Поэтому стоит чётко соблюдать рекомендации и предписания лечащего врача.
На просторах сети найдётся масса методик, на словах обещающих избавить от заболевания. Но будьте уверены, что рекомендации, выложенные на сомнительных сайтах, никак не подтверждены специалистами высшей категории в онкологических областях!
Противопоказания к проведению операции:
- метастазы в лимфоузлах и органах расположенных поблизости, количество которых намного больше нормы;
- больные, чей возраст за 70 лет;
- наличие хронических заболеваний, протекающих в организме;
- сбои в работе сердечно-сосудистой системы и органов дыхания.
Медицинские обследования сулят о том, что вероятность летального исхода при раке пищевода и хирургическом вмешательстве не переступает черту в 10%. Это ещё не значит, что больной может полноценно выполнять физический и умственный труд. Продуктивность снижается в разы либо же полностью становится под сомнение.
При опухоли пищевода больному стоит уделить внимание приёму пищи. Строго выполнять и придерживаться рекомендации врача. Из рациона исключается грубая еда, количество потребляемых продуктов за сутки не превышает трёх килограммов, причём следует разделить порции на 6 или 7 раз. При этом температура потребляемой пищи должна быть теплой и сопровождаться дополнительно витаминным комплексом.
Осложнения и прогнозы
Опухоли, которые носят доброкачественный характер, предполагают благоприятный исход. Но из-за высокой степени возможного рецидива пожизненное наблюдение в диспансере необходимо.
При новообразованиях злокачественного характера роль играет срок, при котором болезнь выявлена и назначено лечение. Отсутствие прорастания метастазов, к сожалению, прогноз на благоприятный исход не гарантирует.
До сегодняшнего момента специфики профилактики опухолевидных образований пищевода не выявлено.
К чему приводит неправильное лечение либо его отсутствие:
- частичная непроходимость пищевого канала либо полная закупорка;
- отсутствие прохождения пищи;
- из-за распада тканей возможно кровоизлияние;
- летальный исход.

Всё зависит от степени болезни. Если вовремя обнаружить заболевание, велик шанс полного восстановления организма и рецидива в дальнейшем. При обнаружении заболевания на ранней стадии шанс прожить от пяти лет наблюдался у 90% больных. Последующая стадия будет благоприятной лишь для половины онкобольных. 10% из 100 рассчитывают на полное восстановление организма. И как бы неутешительно это не звучало, но больные с четвёртой стадией неизлечимы. После поставленного диагноза пациент вскоре умирает.
Случается, доброкачественная опухоль перерастает до стадии злокачественной. Протекает медленно. Если оперативное вмешательство уже не целесообразно, в среднем продолжительность жизни больного 5-10 месяцев.
Профилактика возникновения
Если брать во внимание причины возникновения опухоли, удаётся выявить и меры профилактики. Это медицинская и личная профилактика заболевания.
Личная профилактика заключается в отказе от вредных привычек: употребление табачных изделий, алкогольных напитков, воздержание от острых блюд и пряностей, соблюдение нормальной температуры употребляемой пищи.
В рацион включают необходимое количество овощей и фруктов, облегчающих движение пищи, продуктов, богатых клетчаткой. Не стоит забывать о состоянии здоровья ротовой полости. Пища, попавшая в пищевод, должна хорошо пережёвываться, чтобы не возникало затруднений при глотании.
Медицинская профилактика заключается в периодическом осмотре и лечении вовремя обнаруженных хронических заболеваний, связанных с желудочно-кишечным трактом, приводящих к воспалению слизистой оболочки пищевода.
Читайте также:

