Характерные клинические признаки острого лейкоза анемия кровотечения
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.


- Причины острого лейкоза
- Классификация острого лейкоза
- Симптомы острого лейкоза
- Диагностика острого лейкоза
- Лечение острого лейкоза
- Цены на лечение
Общие сведения
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях - болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
- пре-В-форма
- В-форма
- пре-Т-форма
- Т-форма
- ни Т ни В-форма
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:

Симптомы острого лейкоза
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Диагностика острого лейкоза
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.

Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Острые лейкозы (ОЛ) являются наиболее распространенной онкологической патологией у детей.
В основе заболевания лежит образование клона злокачественных бластных клеток, имеющих одну общую клетку-предшественницу. Бласты инфильтрируют прежде всего костный мозг, угнетая нормальные гемопоэтические клетки, что приводит к их постепенному вытеснению. Для многих типов лейкозов характерна также бластная инфильтрация внутренних органов. Заболевают лейкозами лица преимущественно детского и молодого возраста.
Определение понятия и классификация
В настоящее время принято следующее определение этого заболевания.
Лейкоз — это системное заболевание крови, характеризующееся бес контрольной пролиферацией и омоложением кроветворных элементов с нарушением их созревания и метаплазией кроветворной ткани.
В данном определении необходимо выделить несколько важных положений:
• будучи системными заболеваниями крови, лейкозы поражают, как правило, всю кроветворную систему, включая эритропоэтический, лейкопоэтический и тромбопоэтический ростки костного мозга;
• в основе лейкозов лежит бесконтрольный рост и нарушение диф-ференцировки (созревания) кроветворных клеток, что, как известно, наблюдается при злокачественных опухолях;
• при лейкемиях развивается метаплазия кроветворной ткани, при которой один из кроветворных ростков начинает развиваться в нетипичной для него ткани, например: миелоидные клетки появляются в лимфоидных органах, лимфоидные клетки — в костном мозге. Существует несколько классификаций лейкозов, каждая из которых основана на соответствующих критериях, определяющих особенности заболевания.
I. По течению процесса:
В настоящее время при качественной терапии острые лейкозы нередко протекают более благоприятно, чем хронические. Более того, при агрессивной химиотерапии острого лимфолейкоза у детей в 70 % случаев наступает полное выздоровление, а в 90 % — стойкая ремиссия.
II. По источнику образования опухолевого клона лейкемии:
III. По количеству лейкоцитов в периферической крови пациента:
• лейкемическая (количество лейкоцитов больше 50 тыс./мкл крови);
• сублейкемическая (от 10 до 50 тыс./мкл крови);
• алейкемическая (количество лейкоцитов находится в границах нормы);
• лейкопеническая (менее 4 тыс./1 мкл крови).
Отличия острых и хронических лейкозов
Можно выделить несколько признаков, выявляемых по анализу периферической крови, по которым отличаются между собой острые к хронические формы лейкозов:
1. Для острых лейкозов характерен разрыв между недифференцированными и зрелыми клетками белой крови, именуемый, hiatus leucemicus (лейкемическое зияние). Так, при остром миелолейкозе одна (или более) промежуточная форма отсутствует (например, промиелоциты или миелоциты). При хроническом миелолейкозе в периферической крови находят клеточные элементы, соответствующие всем стадиям созревания гранулоцитов: миелобласты — промиелоциты — миелоциты — метамиелоциты — зрелые клетки (нейтрофилы, базофилы, эозинофилы). Аналогичное отличие будет характерно для хронического и острого лимфолейкоза. При остром лимфолейкозе отсутствуют пролимфоциты (hiatus leucemicus). При хроническом лимфолейкозе в периферической крови присутствуют все клетки лимфоидного ряда: лимфобласты — пролимфоциты — лимфоциты. 2. При хроническом лейкозе наблюдается более глубокая анемия по сравнению с острым. 3. Для острого лейкоза чаще всего характерен менее выраженный лейкоцитоз, нежели для хронического. 4. При острых лейкозах уже в начале заболевания в крови обнаруживаются в значительном количестве властные (незрелые, низкодифференцированные) клетки. При хронических лейкозах подобная картина крови развивается лишь в терминальной стадии (так называемый властный криз) и то не всегда. Как правило, при хроническом лейкозе выявляется менее 5 % властных клеток в периферической крови, а при остром, напротив, больше 5 %.
Виды лейкозов
В процессе развития патологии определенные виды клеток крови преобразуются в злокачественные. В связи с этим существует классификация лейкозов с учетом типа поражения.
В соответствии с этим, лейкозы бывают двух видов: лимфолейкоз и миелолейкоз. Каждый из них, в свою очередь, может иметь острую или хроническую форму.
Следует отметить, что классификация на хроническую или острую формы не основывается на характере течения заболевания. Специфика классификации заключается в том, что эти две формы не взаимосвязаны и не могут перетекать друг в друга. Лишь в редких случаях хроническая болезнь может осложняться острым течением.
Виды, причины и симптомы острого лейкоза интересуют многих.
В развитии заболевания выделяют латентный период и период выражения симптомов. Первый период характеризуется отсутствием клинической симптоматики. Происходит разрастание клеток, но их количество не находится на критическом уровне. Длительность латентного периода составляет от нескольких месяцев до нескольких лет. Период выражения симптомов характеризуется снижением функциональности системы кроветворения в результате критического уровня количества опухолевых клеток.
Этиология и патогенез
Как и в случае с другими злокачественными опухолями, говорить о непосредственных причинах развития лейкозов довольно трудно. Вместе с тем существует ряд факторов риска, для которых установлена определенная связь с возникновением заболевания. Их можно объединить в несколько групп:
1. Физические факторы. Прежде всего, к ним относится ионизирующее излучение. У жителей японских городов Хиросимы и Нагасаки, выживших после атомной бомбардировки 1945 г., частота возникновения лейкемии была существенно выше, чем в других городах Японии. Также роль облучения в развитии лейкозов была доказана в эксперименте на животных.
2. Химические вещества. Было установлено, что в ряде случаев возникновение лейкозов связано с воздействием на организм тех же веществ, которые могут играть роль в развитии других злокачественных новообразований: метилхолантрен, бензпирен, нитраты, пестициды, ароматические углеводороды, а также некоторые лекарственные препараты (левомицетин, цитостатики и др.).
3. Биологические факторы. Пациенты, страдающие некоторыми формами лейкозов, являются носителями определенных вирусов. Так, например, при лимфоме Беркитта практически во всех случаях у больных обнаруживается вирус Эпштейна—Барр, являющийся возбудителем инфекционного мононуклеоза. Последний представляет собой инфекционное заболевание, как правило не имеющее при обычном течении серьезных последствий для организма. Также известно, что такое заболевание, как Т-клеточная лейкемия — лимфома взрослых, — вызывается HTLV- в ирусом (от англ, human T-lymphocyte virus), относящимся к семейству ретровирусов.
4. Генетические факторы. Ряд форм лейкозов имеет наследственную предрасположенность, что подтверждается случаями аналогичных заболеваний у родственников.
Говоря о патогенезе опухолей кроветворной системы, следует прежде всего отметить, что роль перечисленных выше факторов риска удается установить лишь у незначительного числа пациентов. В остальных случаях заболевание возникает спонтанно, т. е. без четко установленной связи с причинным фактором. При этом непосредственный механизм, приводящий к появлению лейкозной клетки, известен — это мутация.
Последняя, как правило, возникает в геноме полипотентной клетки кроветворной системы, приобретающей в результате этого опухолевые свойства, а именно способность к бесконтрольному делению и нарушение процесса дифференцировки (созревания). Все опухолевые клетки являются моно-клональными, т. е. продуктами деления одной злокачественной клетки.
Для некоторых форм лейкемии основным механизмом появления опухолевых клеток служит хромосомная перестройка — транслокация, т. е. перенос части одной хромосомы на другую. Так происходит, в частности, при хроническом миелолейкозе. При этом заболевании в гранулоци-тах обнаруживается так называемая филадельфийская хромосома (Ph-хромосома) — результат переноса части хромосомы с 22-й пары на 9-ю.
На определенной стадии развития лейкоза в клоне лейкозных клеток возможно возникновение новых мутаций, в результате чего появляются опухолевые клетки с более злокачественными свойствами (менее зрелые клетки), которые постепенно вытесняют старые клетки (с менее злокачественными свойствами). Таким образом, внутри старого клона появляется новый, более агрессивный клон. На этой стадии опухоль становится поликлональной. Клинически опухолевая прогрессия проявляется в виде так называемого властного криза, когда на поздней стадии хронического лейкоза в крови начинают преобладать бластные клетки. Хронический лейкоз приобретает черты острого.
Лейкозы животных
Довольно часто встречается лейкоз и у животных. Однако, в отличие от лейкоза у людей, заболевание животных имеет вирусную природу.
Гемобластоз (лейкемия, белокровие, лейкоз) представляет собой заболевание опухолевой природы, затрагивающее кроветворную ткань животных. Заболевание характеризуется нарушением процесса кроветворения, которое выражается в неконтролируемом размножении патологических лейкозных клеток, не достигших зрелости. Может наблюдаться не только в органах кроветворения, но и в других системах и органах. Из сельскохозяйственных животных лейкоз чаще всего встречается у коров, из птиц – у кур. Существует множество форм лейкоза животных. Лимфолейкоз крупного рогатого скота, а также различные формы лейкоза птиц приносят наибольший экономический ущерб животноводству.
Распространение лейкоза у отдельных видов животных возникает в результате воздействия онкорнавирусов, принадлежащих семейству Retraviridae. Развитие их в большей степени зависит от иммунологического состояния животного и генетической предрасположенности к заболеванию.
Прямая зависимость между заболеванием лейкозом сельскохозяйственных животных и людей отсутствует. Следует отметить, что у животных под воздействием химических и радиационных факторов могут развиваться различные виды и формы лейкозов.
Лейкоз протекает довольно длительно, что может составлять до нескольких лет. В большей части случаев специфические клинические признаки не обнаруживаются. В результате разрастания опухолевидных неполноценных клеток, а также на фоне лейкозной инфильтрации различных органов происходит общая интоксикация организма животного, нарушается функция пораженных систем и органов, наблюдается общее истощение.
Особенности кроветворения при лейкозах
1. Нарушение процесса созревания кроветворных клеток (анаплазия). Резкое увеличение доли недифференцированных клеток в костном мозге. Появление незрелых (в том числе бластных) клеток в периферической крови.
2. При многих формах лейкемии развиваются анемия и тромбоци-топения на поздних стадиях заболевания.
3. Появление так называемых экстрамедуллярных очагов кроветворения, когда клетки крови начинают появляться не в костном мозге, а в других органах и тканях (например, в селезенке или в стенке кровеносных сосудов.
Диагностика
К лабораторной диагностике острых лейкозов относят общий анализ крови и пункцию костного мозга.
Исследование пунктата костного мозга проводят для подтверждения диагноза и определения типа лейкоза. Этот метод включает в себя:
- миелограмму,
- цитохимическое исследование,
- иммунофенотипирование бластов,
- цитогенетическое исследование лейкозных клеток.
К обязательным исследования также относят:
- исследование ликвора,
- ультразвуковое исследование,
- рентгенологическое исследование органов грудной клетки,
- электрокардиографическое исследование,
- электроэнцефалографию,
- эхокардиографию,
- биохимический анализ крови.
Основные причины смерти при лейкозах
1. Тяжелая анемия. В большинстве случаев при хронических лейкозах развивается глубокая анемия, которая может стать причиной смерти.
2. Геморрагический синдром. При многих формах лейкозов отмечается тромбоцитопения, в результате чего даже при незначительном повреждении какого-либо кровеносного сосуда возникают тяжелые кровотечения или кровоизлияния (например, желудочно-кишечное кровотечение или кровоизлияние в головной мозг). Геморрагическим осложнениям лейкозов также способствует появление упомянутых выше экстрамедуллярных очагов кроветворения в стенке кровеносных сосудов, в результате чего они становятся особенно хрупкими и легко подвергаются сквозному разрыву.
3. Вторичные инфекции. При лейкемиях количество лейкоцитов в периферической крови может достигать очень высокого уровня. Однако большая часть этих клеток не созревает до своих конечных форм. Такие незрелые клетки не в состоянии выполнять свою защитную функцию, что проявляется в виде резко повышенной восприимчивости организма к любым инфекциям.
4. Тромбоэмболические осложнения. При некоторых формах лейкозов, сопровождающихся тромбоцитемией, полицитемией и др., значительно увеличивается гематокрит и количество тромбоцитов в единице объема крови, что на фоне даже незначительных изменений в стенке артериальных сосудов приводит к появлению тромбов, их отрыву и переносу с током крови в различные органы.
5. Кахексия. На поздних стадиях развития лейкемии нередко развивается кахексия, т. е. крайняя степень истощения. Вместе с тем как таковая она довольно редко становится непосредственной причиной смерти, поскольку чаще пациенты умирают раньше от причин, указанных в предыдущих пунктах.
Клинические проявления
Для всех лейкозов характерна одинаковая клиническая картина. Начинаться заболевание может внезапно.
Тяжелое состояние пациента при поступлении в стационар обуславливается:
- интоксикацией,
- геморрагическим синдромом,
- дыхательной недостаточностью.
Также возможно постепенное развитие болезни. В этих случаях наблюдаются:
- потеря аппетита,
- боли в суставах и костях,
- снижение трудоспособности,
- увеличение лимфатических узлов в области подмышечных впадин и шеи.
Синдромы недостаточности костного мозга, возникающей при угнетении бластной пролиферации нормального кроветворения:
- анемический синдром,
- склонность к инфекциям,
- геморрагический синдром,
- ДВС-синдром.
Задай вопрос специалистам и получи ответ уже через 15 минут!
К признакам специфического поражения относят:
- интоксикацию,
- болезненность костей,
- лимфаденопатию,
- артралгию,
- увеличение печени и селезенки,
- нейролейкемию,
- гипертрофию десен,
- лейкемиды кожи,
- средостение,
- увеличение яичек, их болезненность и ассиметричность,
- редкие случаи поражения почек.
О стрый лейкоз — это разновидность лейкемии, при которой нормальное кроветворение замещается аномальным: происходит транспортировка незрелых клеток в русло. Соответственно, процессы, которые обычно присутствуют в организме, не протекают.
Это крайне опасное состояние для здоровья и жизни. Если страдает концентрации лимфоцитов или лейкоцитов — наблюдается снижение иммунитета. Возможна гибель от простой простуды. Таких вариантов десятки и все имеют неблагоприятный исход.
Потому –то так важно своевременно обнаружить патологический процесс и начать его лечение, сначала симптоматическое, поскольку причины зачастую установить невозможно.
Прогнозы во всех случаях довольно туманны. Конечные перспективы зависят от типа патологического процесса, его агрессивности, скорости развития и формы.
Занимается расстройством врач-гематолог. По потребности привлекают онкологов и прочих специалистов.
Механизм развития
Острый лейкоз крови складывается несколькими путями.
- Генетические аномалии. Заболевание, согласно статистическим выкладкам, развивается у нескольких человек на каждые 100 тысяч населения. При этом в основном страдают лица среднего возраста. Около 30-40 лет. Преимущественно женщины. Представители сильного пола болеют втрое реже. Острый лейкоз закодирован на генетическом уровне, потому и кардинально вылечить его не получится. Можно бороться только с симптоматикой. Есть еще один вариант — пересадка костного мозга. Но учитывая, что доноров мало, речь идет скорее о нереальном сценарии.
- Воздействие на организм химических соединений. Всевозможных ядов. Чаще всего острая форма лейкоза развивается в результате влияния мышьяка, свинца. Также паров неметаллов. Или же солей щелочных, щелочноземельных металлов. Отравления провоцируют временные нарушения. Отклонение сходит на нет само, если устранить ядовитые вещества из организма. Проводится такая коррекция строго в стационаре.
- Ятрогенный фактор. Иначе говоря, медицинское воздействие. Например, лечение химиопрепаратами — Цитостатиками. Не менее опасна лучевая терапия. Все эти методы угнетают работу костного мозга. Потому он уже не в силах синтезировать полноценные клетки.
- Ионизирующее излучение. Особенно часто с этим фактором встречаются жители экологически неблагоприятных районов. В России к таковым относят Брянскую область. В Украине — Киев и прилегающие территории. Также сказывается работа на вредных предприятиях, урановых месторождениях, атомных электростанциях и пр. Радиация угнетает функции костного мозга. Вероятность развития острого лейкоза становится в 4-6 раз выше, чем в обычных условиях.
- Перенесенная инфекция. Может стать своеобразным спусковым механизмом для дремлющего патологического процесса. Хотя встречается подобное в основном при тяжелых заболеваниях. Вроде туберкулеза, СПИДа и прочих состояний.
Это основные механизмы. Главная роль отводится именно генетическому, наследственному фактору. Все прочие моменты запускают уже закодированную на молекулярном уровне патологию. Исходить нужно именно из этого положения.
Чтобы лучше понять суть, нужно рассмотреть анатомические особенности процесса.
Все начинается со стволовой клетки. Она может делиться столько раз, сколько нужно. Срок ее жизни не ограничен.
Дифференциация начинается в костном мозге. Названные структуры делятся еще на два незрелых типа: миелобласты и лимфобласты.
- Из первых получаются гранулоциты. Вроде белых телец, которые отвечают за нормальный иммунный ответ в начальной стадии поражения.
- Из вторых — предшественники лимфоцитов. Которые также относятся к защитным структурам организма.
На этом этапе процесс затормаживается, и клетки не созревают. Они остаются такими, какие есть. В подобном виде, бластные цитологические единицы выходят в кровеносное русло.
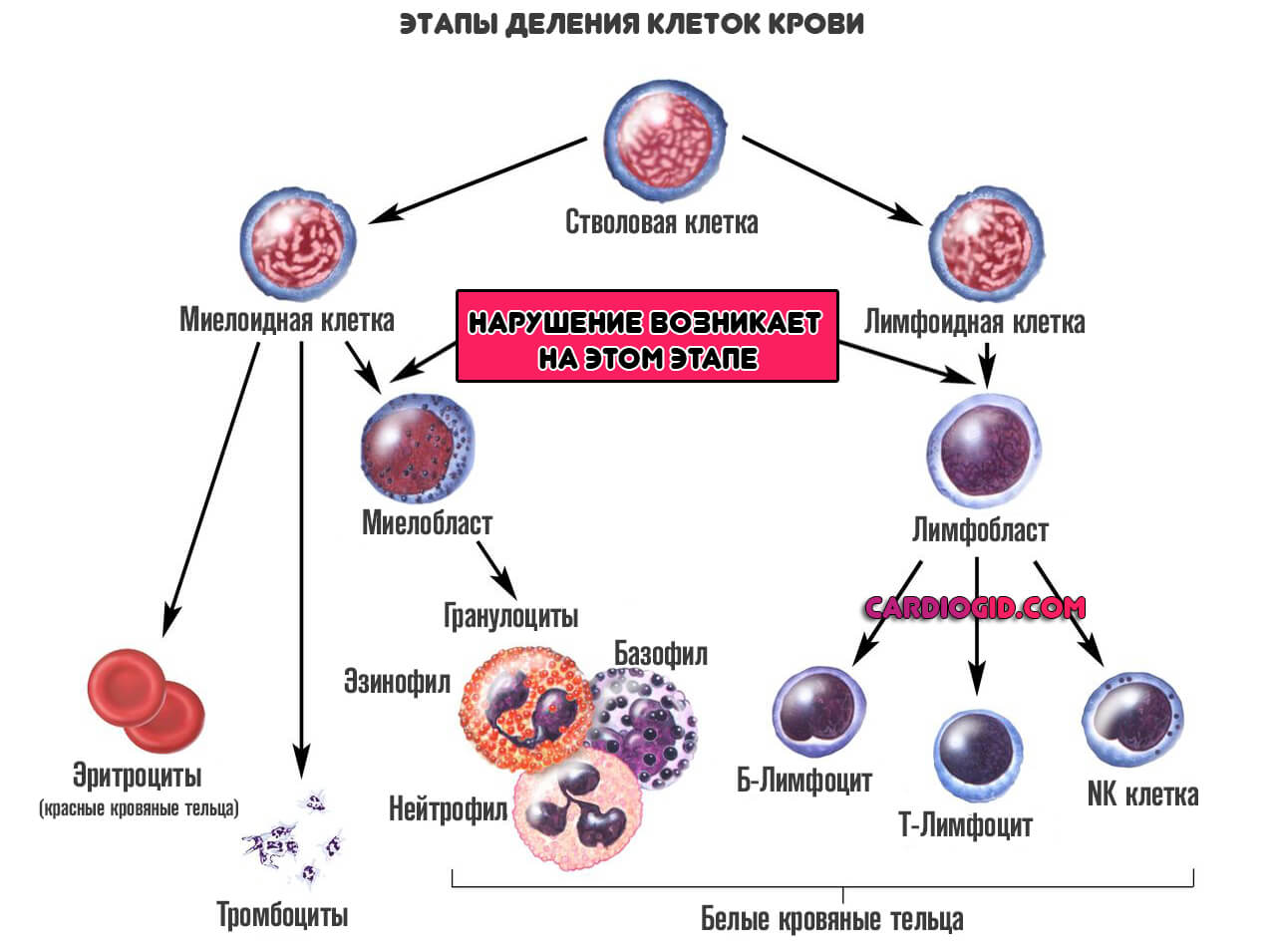
Разумеется, предшественники не способны играть роль здоровых клеток. Следовательно, начинаются проблемы с иммунитетом, со свертываемостью крови. Все зависит от того, какие клетки не дозревают.
Патологический процесс подразделяется на несколько степеней тяжести (см. ниже). Исходя из формы, начинаются те или иные нарушения. Порой летальные.
Заболевание к тому же имеет свойство быстро прогрессировать. Потому не стоит медлить с посещением врача.
Иногда заболевание ошибочно называют раком крови. Это не совсем так, хотя суть схожа.
Классификация
Подразделить заболевание можно по двум основаниям. Первое касается формы клеток, которые подвержены изменениям.
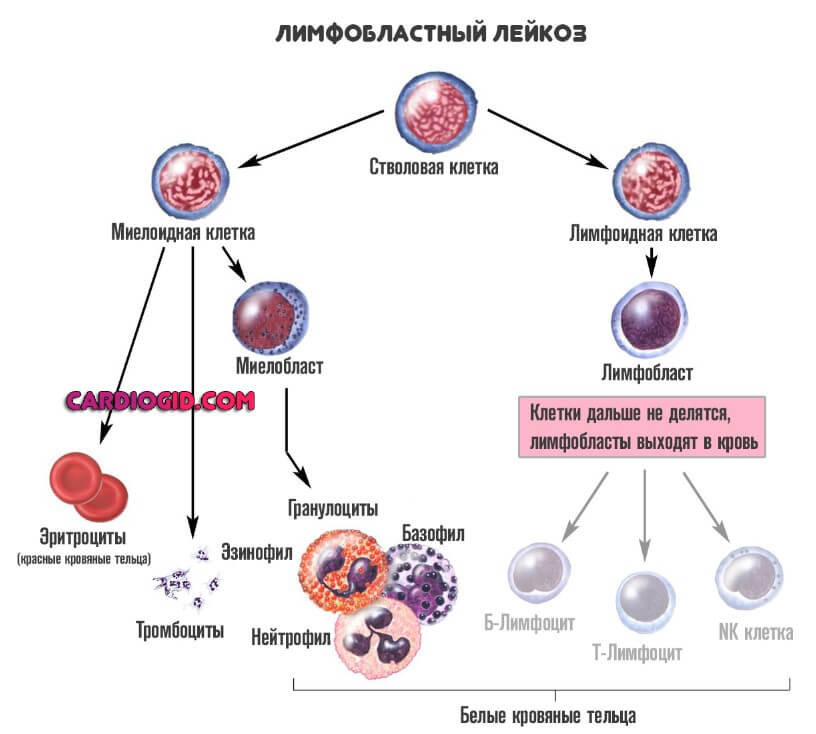
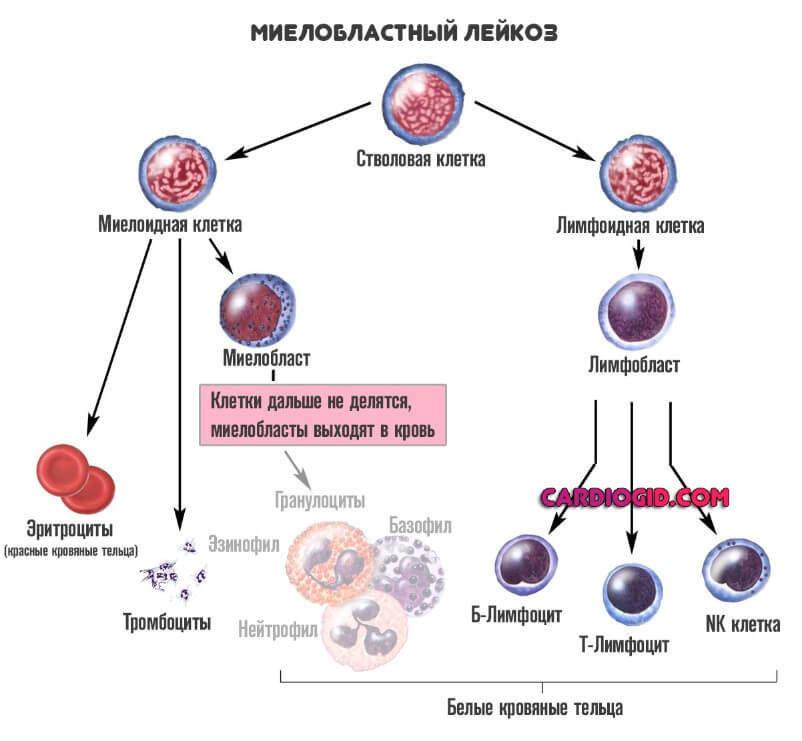
- Миелобластную разновидность (ОМЛ). Из этого типа клеток созревают так называемые гранулоциты. К ним относят базофилы, эозинофилы и нейтрофилы. Все три структуры отвечают за нормальный первичный иммунный ответ.
При этом состояние куда опаснее первого, описанного выше. Поскольку нарушается работа всех защитных сил организма. Смертельно опасной может стать даже банальная простуда. Острый миелобластный лейкоз хуже всего поддается лечению, тем более на выраженных этапах.
Второй способ классификации основан на стадировании. То есть на выделении степени тяжести.
- Острая лейкемия на первой фазе. Сопровождается группой симптомов. Гемопоэз, то есть нормальное кроветворение пока еще не изменено незначительно. Возникают проявления вроде слабости, тошноты, головных болей. Также снижается местный и общий иммунитет. Восстановление пока еще возможно. Прогнозы благоприятные.
- Вторая стадия. Симптоматика недостаточной работы иммунитета уже хорошо заметна. Пациент часто болеет. Присутствуют и прочие типичные черты патологического процесса.
- Третий этап. Это терминальная фаза. Острый лимфобластный лейкоз проявляется менее агрессивно. Хотя бывают и исключения. Гемопоэз серьезно нарушен. Пациента нужно срочно лечить. Вероятность летального исхода максимальная. Перспективы неблагоприятные.
Есть и более дробные классификации расстройства. В рамках острого состояния. Но большого интереса для пациентов они не представляют.
Симптомы
Клиническая картина заболевания неспецифичная. По крайней мере, на ранней стадии расстройства. Отличие острого лейкоза от хронического заключается как раз в симптоматике и ее агрессивности. В развитии болезнь проходит три этапа.
В это время возникает группа проявлений:
- Слабость. Ощущение выраженной разбитости. Невозможность что-либо делать. Страдает работа, в том числе по дому. Пациент постоянно хочет прилечь. Присутствует ватность мускулатуры. Необходим постельный режим.
- Потеря аппетита. Вплоть до отвращения к пище. Это может перерасти в полноценную анорексию. Довольно длительную. До тех пор, пока острое состояние не будет скорректировано.
- Повышенная температура тела — характерный симптом острого лейкоза у взрослых. Лихорадка довольно интенсивная: показатели термометра доходят до 38-40 градусов и даже больше. Восстановить нормальные уровни трудно, поскольку начинаются инфекционные процессы.
- Сонливость. Невыносимое желание лечь. Как и слабость, сказывается на работе по дому, на выполнении профессиональных обязанностей.
- Снижение толерантности к физической нагрузке. Одышка на фоне минимальной попытке механической активности. Например, становится невозможным подъем по лестнице и пр.
Как правило, острый лейкоз начинается стремительно. Но бывают исключения. Тогда симптомы и признаки появляются по одному-два, постепенно, пока не сформируется полноценная клиническая картина.
В это время симптоматика усугубляется. Возникает новая группа проявлений:
- Анемия. Со всеми вытекающими отсюда последствиями. Слабостью, сонливостью, бледностью кожных покровов. Дополнительно возникают такие симптомы как выпадение волос, ломкость ногтей и прочие.
Восстановление возможно только при борьбе с основным диагнозом. Нужно справиться с лейкозом, тогда состояние придет в норму. Анемический синдром связан с повышенной кровоточивостью, разрушением мелких сосудов. Отсюда падение количества гемоглобина, железа.
- Геморрагия. В основном она связана с тромбоцитопенией , то есть снижением концентрации здоровых красных кровяных телец. При запущенных формах патологического процесса такое тоже возможно.
Все начинается с появления небольших гематом и синяков. Затем возникают кишечные, прочие кровотечения.
Это крайне опасный синдром, который может привести к гибели пациента от осложнений. Необходимо применение гемостатических препаратов, чтобы справиться с симптомами.
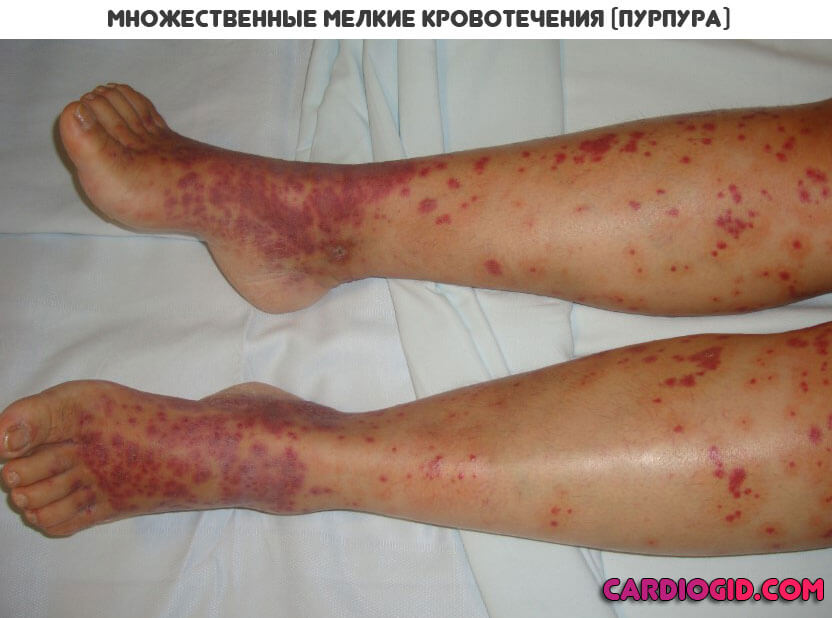
- Гиперпластический синдром. Сопровождается увеличением лимфатических узлов. Также признак острой стадии лейкоза — увеличение селезенки. В конечном итоге, возможен ее разрыв, что приведет к опасным кровотечениям. Вероятен летальный исход. Необходимо начинать еще и симптоматическую коррекцию.
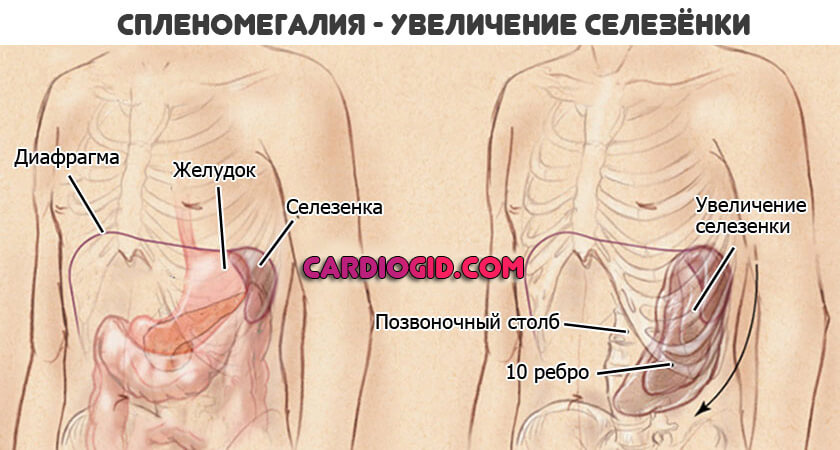
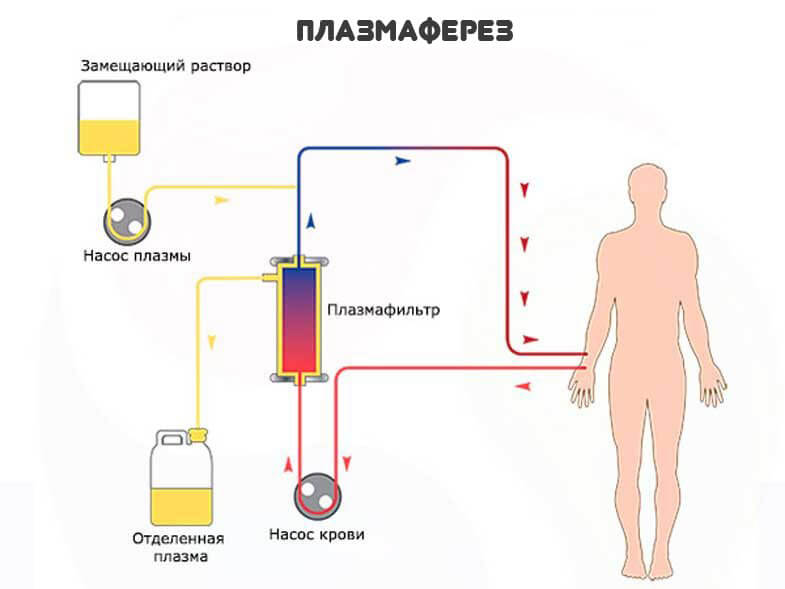
Также и сами незрелые структуры живут недолго. Отсюда необходимость срочной коррекции состояния здоровья. Искусственное очищение организма. Например, посредством плазмафереза .
Сопровождается теми же самыми явлениями, однако интенсивность их куда больше.
Причины
Факторы развития патологического процесса могут быть такими:
- Воздействие радиации. Особенно опасно постоянное влияние негативного фактора. Например, регулярному облучению подвергаются работники на атомной электростанции, военнослужащие на подлодках и прочий контингент.
- Интоксикация химическими соединениями. Свинцом, мышьяком, солями натрия, калия, щелочных и щелочноземельных металлов. Вариантов может быть много. Пока не проведена детоксикационная терапия, восстановления можно не ждать.
- Генетическая, наследственная обусловленность — основная причина развития лейкоза, как читают ученые медицинского профиля. Однако, одной только предрасположенности мало. Чтобы патологический процесс начался, нужен спусковой механизм. Какой именно — описано в этом разделе.
- Инфекционные расстройства. Например, поражение вирусом гриппа, штаммами герпеса. Вариантов сотни, если не тысячи. Как правило, это не нормально. Развивается гиперсенсибилизация организма. Что в конечном итоге и становится фактором становления острого лейкоза.
- Применение некоторых препаратов. Цитостатики, средства для лечения рака, злокачественной онкологии провоцирует заболевание. Даже если лекарства применяются коротким курсом.
- Сюда же можно отнести экологически неблагоприятную обстановку. Но это скорее фактор риска, а не непосредственная причина нарушения.
Острый лейкоз можно назвать полифакторным заболеванием. Обычно отклонение от нормы формируется в результате сочетания группы причин. Не одной, а сразу нескольких.
Например, генетическая предрасположенность плюс инфекция. Или наследственный фактор + лечение некоторыми препаратами.
Причину нужно точно знать. Поскольку от этого зависит тактика терапии.
Диагностика
Обследование проходит под полным контролем специалиста по гематологии. Перечень мероприятий всегда примерно одинаковый. Однако на глаз определить болезнь невозможно.
Среди способов оценки состояния пациента:
- Устный опрос больного. Нужно выявить все жалобы, потому скрывать ничего не стоит. Отклонения фиксируются письменно. После этого врач имеет полную клиническую картину и может выдвигать гипотезы относительно патологического процесса.
- Сбор анамнеза. Чтобы понять, стало причиной расстройства.
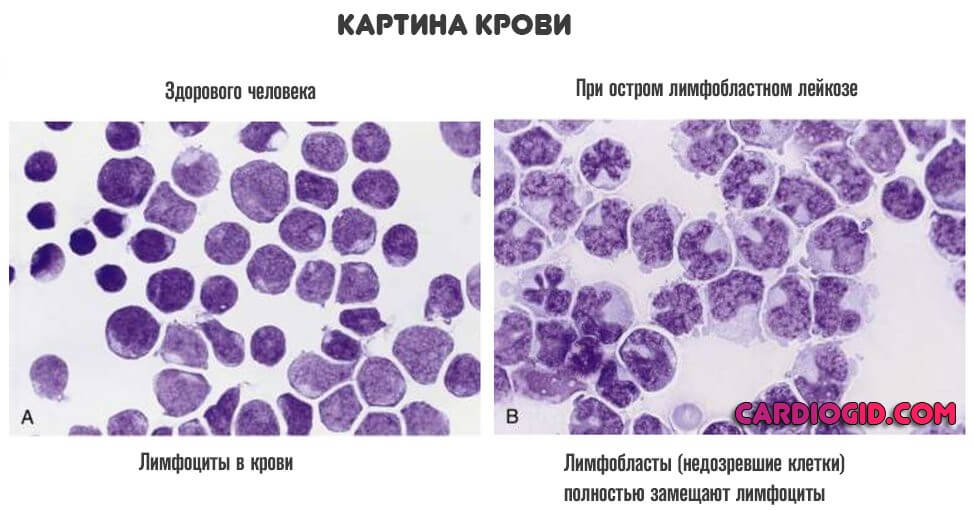
- Общее исследование крови. Важный способ диагностики острого лейкоза. Показывает бластные изменения в картине крови. Типичные черты лаборанты видят сразу же.
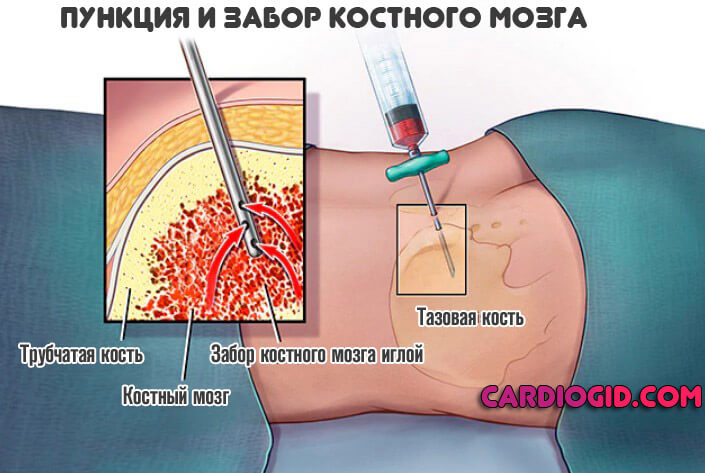
- Пункция костного мозга. Проводится с большой осторожностью. Но при подозрениях на описанное расстройство методика обязательная.
Далее образец с иглы направляют в специальную лабораторию. Там врачи проводят цитологическую, гистологическую оценку тканей. Выносят свой вердикт относительно вероятного состояния пациента.
- Обязательно назначается УЗИ пищеварительного тракта. Как минимум осматривают печень.
- Не обойтись без исследования селезенки. Поскольку на фоне патологического процесса вероятны отклонения по типу роста органа.
Мероприятия могут проводиться неоднократно. Так часто, как того требует ситуация. Особенно важно повторное обследование по мере прохождения терапии. Чтобы оценить качество и характер восстановления.
Методы лечения
Коррекция также проводится под контролем специалиста. Желательно в условиях профильного гематологического стационара. Лечение острого лейкоза занимает от 1 до 3 месяцев. Плюс-минус.
Важно как можно быстрее устранить фактор-провокатор. Тот самый, который стал виновником острой лейкемии.
Ключевой способ терапии нарушения — химиолечение. Применяют иммуносупрессоры, они же называются цитостатиками. В высоких дозировках, чтобы быстрее добиться эффекта.
На протяжении всего периода терапии больной находится в стерильных условиях. Показана систематическая уборка помещения. Обязательно кварцевание. На протяжении курса коррекции врачи проводят санацию ротовой полости, чтобы снизить риски опасных осложнений.
По мере восстановления назначают специальные мероприятия. Переливание тромбоцитарной массы, красных кровяных телец, плазмы. Или же жидкую фракцию крови замещают искусственным раствором. Эти методы могут применяться неоднократно. По потребности.
Достижение стойкой ремиссии — это единственное основание для выписки. В остальное время пациент находится в стационаре.
Метод радикального лечения — это пересадка или трансплантация костного мозга. Имеет смысл провести ее раньше. Если такая возможность в принципе есть.
Прогноз
Перспективы восстановления довольно туманные. Согласно статистическим данным, стойкой ремиссии можно добиться в 80% случаев. Примерно в 20% ситуаций с болезнью справляются полностью. Исход — выздоровление.
Миелобластные формы патологического процесса менее благоприятны в плане результатов.
Прогноз при остром лейкозе условно позитивный. Больше можно узнать у своего лечащего врача.
Последствия
Осложнений довольно много. Среди таковых стоит назвать:
- Кровотечения. Внутренние и внешние. Опасные, порой смертельно. Зависит от интенсивности.
- Пневмония. Воспаление легких. В этом случае потенциально летальное.
- Флегмона. Гнойное воспаление подкожно-жировой клетчатки.
- Возможна гемолитическая анемия.
Как итог — пациенты рискуют остаться инвалидами или погибнуть от описанных осложнений.
Острый лейкоз — это опасная разновидность лейкемии. Сопровождается недоразвитием белых кровяных телец, которые участвуют в защите тела. Отсюда типичные проявления вроде понижения иммунитета, постоянных воспалительно-инфекционных процессов.
Лечение нужно сразу. Как только болезнь была обнаружена. От момента начала терапии зависит прогноз.
Читайте также:

