Грибовидный микоз или синдром сезари
Содержание
Дерматология в России
- Цели и задачи проекта
- Наша аудитория
- Официальные данные
- Связь с организациями
- Подписка и доступ к материалам
- Контакты
- Правовая информация
Обзор лечения грибовидного микоза и синдрома Сезари: подход, основанный на стадиях заболевания
Грибовидный микоз (ГМ) и синдром Сезари ( S é zary ) (СС) являются наиболее распространенными подтипами кожных Т-клеточных лимфом. У большинства больных они являются вялотекущими и неизлечимыми заболеваниями. Поэтому целью лечения должно быть достижение оптимальной выгоды при минимизации токсичности, насколько это возможно. Для достижения этой цели необходимо проводить лечение с учетом стадии заболевания. Лечение на ранней стадии ГМ ( IA - IIA ), включает в себя терапевтические средства, направленные на кожу и включает топические кортикостероиды, фототерапию, топическую химиотерапию, топические ретиноиды и лучевую терапию.
Для резистентных случаев ГМ на ранней стадии или на более поздних стадиях ГМ должна рассматриваться системная терапия в т.ч. и альфа-интерферон, оральные ретиноиды, в т.ч. бексаротен ( bexarotine ) и в последнее время ацитретин, ингибиторы гистонов деацетилазы ( HDACi ), токсин denileukin diftitox и химиотерапевтические препараты. В некоторых ситуациях может быть рассмотрено сочетание лекарственного лечения, чтобы получить синергетический эффект, позволяющий снизить дозы препаратов. Химиотерапия должна всегда назначаться в случаях, когда другие системные препараты были опробованы или противопоказаны. Новые препараты следует использовать в случаях неэффективности традиционных системных препаратов.
Ключевые слова: кожная T -клеточная лимфома, грибовидный микоз, синдром Сезари
Первичные кожные лимфомы состоят из Т-клеточных (75%) и реже B-клеточных лимфом и составляют 2% всех лимфом с ежегодной заболеваемостью 0,3 до 1 на 100 000. Существуют различные типы кожных Т-клеточных лимфом (КТКЛ). До относительно недавнего времени было 2 классификации КТКЛ - Всемирной организации здравоохранения (ВОЗ) и европейской организации исследования и лечения рака (EORTC) Последняя характеризуется делением на агрессивные или вялотекущие, основанные на клинико-патологических критериях. В 2005 году эти 2 классификации были объединены ( Таблица 1 ).
WHO-EORTC классификации кожной T-клеточной лимфомы
Подтипы грибовидного микоза
Гранулематозная дряблая кожа
Первичные кожные CD 30 лимфопролиферативные заболевания
Первичная кожная анапластическая крупноклеточная лимфома
Подкожная паникулитоподобная Т-клеточная лимфома
ГМ и его лейкозный вариант СС являются наиболее распространенными формами КТКЛ. Ежегодная частота КТКЛ, как сообщается, растет и в настоящее время оценивается на уровне 9,6 случаев на 1 млн человеко-лет. Долгосрочное выживание большинства пациентов приводит к гораздо более высокой общей распространенности. Продлению жизни способствуют методы, воздействующие на кожу, такие как фототерапия, топические препараты, и лучевая терапия; растет арсенал системных препаратов, начиная от ретиноидов и до препаратов для химиотерапии. Появился новый метод аллогенной трансплантации стволовых клеток. Однако нет достаточного количества рандомизированных исследований, чтобы рекомендовать предпочтительную стратегию лечения для ГМ/СС и не существует общепринятого стандарта лечения. В данной статье представлен краткий обзор этапного лечения ГМ/СС.
Этиология ГМ остается неизвестной. Однако различные теории предполагают профессиональные факторы или воздействие факторов окружающей среды, цитокинов, онкогенов, других видов хронической антигенной стимуляции или вирусное воздействие.
Варианты грибовидного микоза
Классический тип ГМ подразделяется на 4 подтипа: эритематозный, бляшечный, опухолевый и эритродермию или СС. Из них наиболее распространенным является эритематозный подтип ГМ, первоначально описанный Алиберт и представленный сильно зудящими, эритематозными пятнами, участками атрофии и телеангиэктазиями. Однако многие клинические и гистологические варианты имеют необычные или уникальные клинические проявления, такие как эритродермический, фолликулярный, сиринготрофический, буллезный/везикулярный, гранулематозный, гиперпигментированный, пойкилодермический, гиперкератотический, папилломатозный, ихтиозиформный, ладонно-подошвенный, односторонний, пигментированно-пурпурозный, импетигинозный, педжетоидный ретикулез и внекожный. СС-это отдельная (лейкозная) форма КТКЛ, при которой значительную роль играют клетки крови и развивается эритродермия и лимфаденопатия. Часто при СС наблюдаются дополнительные клинические данные в виде поражения роговицы, дистрофии ногтей, алопеции, эктропиона и отека кожи (особенно на ногах). Эти больные часто испытывают мучительный зуд, который может быть наиболее значимым симптомом, снижающим качество жизни, и поэтому для пациента наибольшее значение имеют процедуры, направленные на уменьшение зуда, даже без внешнего клинического улучшения.
Диагностика и прогноз
Эритема и бляшки возникают в I стадии, которая разделена на IA ( 10% поверхности тела). Наличие клинически выраженной лимфаденопатии без патологической узловой инфильтрации представляет стадию IIA, кожные опухоли характеризуют стадии IIB, генерализованная эритродермия характеризует стадию III, вовлечение в процесс лимфатических узлов характерно для стадии IVA, висцеральные поражения характерны для стадии IVB. Стадии IA, IB и IIA считаются ранними стадиями заболевания, а стадии IIB (опухоль), III (эритродермия) и IV (вовлечение лимфоузлов узлов с или без вовлечения внутренних органов) -поздними стадиями заболевания.
Хотя ГМ/СС обычно считаются неизлечимыми, важно признать, что у большинства пациентов наблюдаются вялотекущие формы заболевания и они могут жить много лет. Действительно, подсчитано, что 65% - 85% пациентов с ГМ имеют стадии IA или IB заболевания. Наиболее важным фактором в планировании и определении прогноза является стадия заболевания. Действительно, большинство пациентов с ранними стадиями заболевания (стадии IA, IB и IIA) не переходят в поздние стадии болезни, и пациенты с изолированными эритемами или бляшками (T1-T2) имеют среднюю выживаемость более 12 лет. Больные с поздними стадиями заболевания (стадии IIB, III и IVA) с опухолями, эритродермиями, и вовлечением лимфатических узлов илиизменениями в крови, но без вовлечения висцеральных органов, имеют в среднем выживаемость 5 лет. Следует отметить, что больные с опухолями (T3) живут меньше, чем с эритродермией (T4). Больные с висцеральными поражениями встречаются редко (стадия IVB) и живут в среднем всего 2,5 года или меньше.
В ранней стадии ГМ есть некоторая прогностическая неоднородность. Действительно, между ранней и поздней стадиями заболевания имеются группы “промежуточного риска”. Это включает в себя пациентов со стадией IIA/IB фолликулотропного варианта ГМ и пациентов с очень толстыми бляшками. Относительно худшие результаты в этих группах связаны со снижением реактивности на кожно-направленную терапию. Пациенты с поздней стадией болезни, со стадией IIB заболевания с несколькими опухолевыми узлами (увеличением опухолевой массы) и крупноклеточной трансформацией ГМ имеют значительно худший прогноз. Низкая численность CD8+ Т-клеток в дермальном инфильтрате и/или крови также были независимо связаны со снижением выживаемости.
Для пациентов с клинически очень ограниченной стадией болезни с пятнами на коже и/или бляшками без пальпируемых лимфатических узлов, исследование обычно не требуется. Иногда у пациентов выявляется региональная лимфаденопатия, которая может отражать дерматопатические изменения в узле, а не участие узлов в ГМ. Таким образом, не всегда необходима биопсия у каждого пациента с умеренно увеличенными узлами. В общем, рекомендуется биопсия узлов размером более 1,5 см, как имеющих существенное прогностическое влияние. Относительная нерешительность в выполнении биопсии узла связана с высокой частотой колонизации кожи патогенными микроорганизмами у пациентов с ГМ/СС, что увеличивает риск инфекции после операции.
Выбор подходящего лечения основывается прежде всего на стадии, в зависимости от TMNB классификации. Однако, другие прогностические переменные, такие как крупноклеточная трансформация, также должны быть рассмотрены. Дополнительные факторы, учитываемые при подборе лечения включают возраст пациента, общее состояние здоровья, остроту и тяжесть сопутствующих симптомов (напр., зуд, опухоли, изъязвления, скорость реакции, время и продолжительность ответа на лечение, данные о связанных с лечением побочных эффектах и доступность или затраты-выгоды процедур. Как правило, лечение делится на кожно-направленную терапию [SDT], системную терапию и комбинированную терапию.
Лечение грибовидного микоза/синдрома Сезари. *
1. Кожно-направленная терапия
2. Системнаяная терапия
1.1. С ограниченным/локализованным поражением кожи
· Топическая химиотерапия (мехлорэтамин [азота горчица], кармустин)
· Местное облучение (12-36 гр)
· Топические ретиноиды (бексаротен, тазаротен)
· Фототерапия (UVB, NBUVB для пятен/тонких бляшек; ПУВА-для более толстых бляшек
2.1. Категория (SYST-CAT)
· Ретиноиды (бексаротен, полностью транс-ретиноевая кислота, изотретиноин [13-цисретиноевая кислота], ацитретин)
· Интерфероны (ИФН-альфа, ИФН-гамма)
· HDAC-ингибиторы (см. текущие исследования, ромидепсин)
· Денилейкин дифтитокс (Denileukin diftitox)
· Метотрексат (100 мг в неделю)
1.2. Для обобщенного поражениея кожи
Топическая химиотерапия (мехлорэтамин [азота горчица], кармустин)
Фототерапия (UVB, NB UVB, для пятен/тонких бляшек; ПУВА-для более толстых бляшек)
Итого кожи электронно-лучевой терапии (30-36 гр) d (зарезервировано для людей с тяжелой или генерализованные кожные проявления толстые бляшки или опухоли, болезни или плохой ответ на другие терапии)
2.2. Категория B (SYST-CAT B)
· Терапия первой линии Липосомальныйдоксорубицин
· Терапия второй линии
· Метотрексат (>100 мг в неделю)
· Низкие дозы пралатрексата
Лечение ранней стадии (IA-IIA) грибовидного микоза
Как уже упоминалось, большинство пациентов имеют заболевания на ранней стадии. Терапия не влияет на выживание, а неагрессивный подход к терапии является оправданным при лечении, направленном на улучшение симптомов и косметических дефектов с ограничением при этом токсичности. Пациенты со стадией IA заболевания могут жить достаточно долго. “Выжидательная тактика” может быть вполне законным вариантом у данных пациентов, при условии, что она включает в себя тщательный мониторинг. Учитывая, что в начальной стадии лечения часто имеются множественные участки кожи, в первую очередь проводится кожно-направленная терапия. Основным выбором для кожно-направленной терапии являются топические кортикостероиды, ПУВА-терапия или UVB. Действительно, для пациентов с ограниченной эритематозной формой заболевания топические стероиды часто позволяют контролировать болезнь в течение многих лет, и часто это единственный вид терапии, необходимой для таких пациентов. Класс I (сильнодействующие) топические кортикостероиды, такие как бетаметазон дипропионат 0,05% или мометазона фуроат 0,1%, являются наиболее эффективными. Пациенты со стадией T1 заболевания при лечении топическими стероидами имеют полный ответ примерно в 60% - 65% и частичный ответ в 30%. Пациенты со стадией T2 (генерализованные эритематозные высыпания с вовлечением >10% поверхности кожи) имеют полный ответ в 25% и частичный ответ в 57%. Внутриочаговое введение кортикостероидов может быть эффективным в лечении утолщенных поражений ГМ, таких как бляшки или опухоли. Для более распространенных поражений кожи рекомендуются ПУВА или UVB. Полный эффект при ПУВА-терапии у больных в начальной стадии болезни достигается в 58%- 83% и частичный эффект- у 95%. Кроме того, ремиссия часто длительная в среднем до 43 месяцев. Поддерживающее лечение в виде недельных или двухнедельных курсов терапии может быть эффективным в продлении ремиссии. ПУВА-терапия обычно хорошо переносится; однако, острые побочные эффекты включают тошноту (от орального псоралена) или фотосенсибилизацию. Долгосрочные побочные эффекты - ускоренное актиническое повреждение и повышенный риск злокачественных новообразований кожи, включая плоскоклеточный рак и меланому.
Рекомендации для лечения грибовидного микоза IA, IB, IIA стадий
UVB также эффективен для ГМ, особенно при наличии эритематозных очагов и малой их толщине. Узкополосная фототерапия (311 нм) также эффективна при ГМ, хотя ремиссия после нее может быть короче. Преимущество UVB над ПУВА в том, что она более доступна и позволяет избежать побочных эффектов. Недостатком UVB является меньшая скорость реакции, более короткая ремиссия и меньшая эффективность, чем у ПУВА при более толстых поражениях. Добиться лучшего ответа удается при сочетании ПУВА с интерфероном Альфа-2b. или ретиноидами, такими как ацитретин. ПУВА-терапия используется также в качестве " спасительной " или поддерживающей терапии после тотальной терапии кожи электронным пучком (TSEB). Для толстых бляшек, особенно при локализованных поражениях, эффективна радиотерапия, т.к. заболевание является особо радиочувствительным. К другим вариантам терапии первой линии относится топическая химиотерапия с использованием мехлорэтамина или кармустина. Однако, использование этих средств нецелесообразно при обширных поражениях. К побочным реакциям мехлорэтамина относятся аллергический контактный дерматит, ксероз кожи, гиперпигментация, телеангиэктазии, а также повышенный риск плоскоклеточного и базально-клеточного рака кожи. При применении водного транспортного средства гиперчувствительность к мехлорэтамину возникает в 40%. Гиперчувствительность наблюдается реже при использовании препарата в форме мази. Ко второй линии терапии на ранних стадиях ГМ, применяемой при неэффективности топических кортикостероидов, относятся ретиноиды, такие как бексаротен и ацитретин, эффективность которого была продемонстрирована совсем недавно в ретроспективном исследовании. Ацитретин хорошо переносится и потенциально эффективен на ранних стадиях КТКЛ с сопоставимым результатом с другими пероральными агентами, утвержденными для данного заболевания, такими как ИФН-Альфа, низкодозированный оральный метотрексат, ингибиторы гистонов деацетилазы (HDACi), или денилейкин дифтитокс (denileukin diftitox). Радиотерапия-это высокоэффективная терапия в ГМ/СС и может быть использована как на ранних, так и поздних стадиях заболевания. Частичная регрессия заболевания может наблюдаться и при разовых дозах, как низкий, как и 1.0 гр. Комбинации кожно-направленной терапии с системной терапией показаны при неэффективности монотерапии, при тяжелых кожных симптомах или при наличии других неблагоприятных прогностических факторов. У пациентов с поздней клинической стадией (≥ IIB) кожно-направленная терапия используется в комбинации с системными методами или в качестве поддерживающей терапии. Излучение используется последовательнов сочетании с другими методами лечения: ПУВА -, UVB, ретиноиды и топическая или системная химиотерапия. Иногда лечение может быть назначено одновременно, но при обработке больших участков кожи дозы облучения должны быть модифицированы чтобы свести к минимуму риск покраснения или шелушения.
Лечение поздних стадий (IIB-IVB) грибовидного микоза
Лечение поздней стадии болезни, или обострений ранней стадии болезни является более проблематичным и всегда требует мультидисциплинарного подхода. Прежде чем начинать химиотерапию рекомендуется лечение ИФН-альфа, бексаротеном или денилейкин дифтитоксом.
Трансплантация стволовых клеток
Делать выводы об эффективности метода трансплантации стволовых клеток сложно, поскольку количество пациентов с ГМ/СС, прошедших лечение этим методом очень мало. Аллогенная трансплантация лучше подходит молодым пациентам с развитой стадией болезни, не реагирующим на лечение IFN-альфа, бексаротеном или денилейкин дифититоксом. Результаты аутологичной трансплантации стволовых клеток не были особенно перспективными. Ясно, что для этой группы пациентов необходимы большие исследования.
Новые агенты в ходе клинических исследований
Новые препараты, которые исследуются в рамках клинических испытаний, должны быть рассмотрены для клинических испытаний в качестве альтернативных, когда другие препараты не эффективны.
Важным шагом в лечении ГМ является определение клинической стадии, что требует хорошей клинико-патологической оценки. Для этого необходимо регулярное наблюдение и повторные биопсии. Лечение должно быть индивидуальным в зависимости от стадии заболевания и состояния здоровья пациента, чтобы избежать излишне агрессивной терапии, включая химиотерапию. Применение новых лекарственных средств целесообразно в случаях, когда известные системные препараты не эффективны.
• Кожная Т-клеточная лимфома (КТКЛ) является редким заболеванием: в нашей стране ежегодно регистрируется 1000 новых случаев, что составляет примерно 0,5% всех случаев неходжкинских лимфом.
• Грибовидный микоз является самой распространенной КТКЛ, а синдром Сезари - вариантом грибовидного микоза (ГМ), на который приходится 5% случаев.
• У афроамериканцев грибовидный микоз встречается чаще, чем у лиц с белой кожей, соотношение составляет 6:11.
• Соотношение мужчин и женщин при этом заболевании составляет 2:1. Заболевание обычно развивается в возрасте 50-60 лет. При заболевании детей и подростков отмечается схожая клиническая картина.
• Точная этиология кожной Т-клеточной лимфомы (КТКЛ) неизвестна, однако предполагается влияние факторов окружающей среды, а также инфекционных и генетических факторов. КТКЛ является злокачественной лимфомой хелперных Т-клеток, которые обычно связаны с кожей и лимфатическими узлами. Грибовидный микоз является специфическим типом кожной Т-клеточной лимфомы (КТКЛ) и назван так в связи с опухолевидными образованиями грибовидной формы, которые встречаются в тяжелых случаях заболевания.
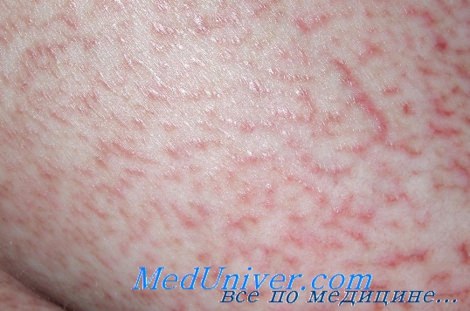
• Грибовидный микоз и синдром Сезари связаны со специфическими типами антигенов гистосовместимости HLA (Aw3l, Aw32, B8, Bw38 и DR5). Также подозревается генетическая предрасположенность: обнаружены аллели DRB1* и DQB1*03 HLA класса II В сочетании со спорадическими и семейными злокачественными опухолями у евреев-израильтян.
• Метастазы в печень, селезенку, легкие, ЖКТ, костный мозг и ЦНС могут распространяться через лимфатическую систему с помощью Т-клеток.
• Сокращение репертуара Т-клеточных рецепторов способствует иммуносупрессии на прогрессирующих стадиях грибовидного микоза и синдрома Сезари, что может клинически проявиться как простой герпес или опоясывающий лишай. Смерть обычно является следствием системной инфекции, особенно вызванной Staphylococcus aureus и Pseudomonas aeruginosa.
• Противоопухолевый иммунитет также снижается, и у пациентов, кроме сердечно-легочных осложнений, отмечается повышенный риск вторичных злокачественных опухолей, включая неходжкинскую лимфому высокой степени злокачественности, болезнь Ходжкина, вторичную меланому и рак ободочной кишки.

• Наиболее распространенными изменениями в начале заболевания являются высыпания в виде пятнистых или шелушащихся бляшек с персистирующей, обычно эритематозной сыпью, сопровождающейся зудом. Пятнистые бляшки могут развиваться в генерализованные, инфильтративиые папулезные бляшки или, изъязвляясь — в экзофитные опухоли.
• Также наблюдаются гипо- или гиперпигментированные очаги, петехии, пойкилодермия (атрофия кожи с телеангиэктазией) и алопеция с муцинозом или без него.

Типичная локализация грибовидного микоза:
• Высыпания могут возникать в любой области тела, но в типичных случаях развиваются на закрытых от солнца участках: сначала на туловище ниже линии талии, боковых поверхностях туловища, молочных железах, внутренней поверхности бедер и рук и вокруг подмышечных впадин.
• Если наблюдается фолликулярное поражение, очаги могут располагаться на лице и волосистой части кожи головы.
• Грибовидный микоз иногда проявляется как торпидный дерматоз ладоней или подошв.
Грибовидный микоз – это вид онкологического заболевания, поражающего кожу. Несмотря на название, патология никак не связана с грибковой инфекцией. Такое название болезнь получила только из-за схожести симптомов с дерматомикозом. Злокачественная патология встречается очень редко, точные причины ее развития и провоцирующие факторы до сих пор не выяснены.
Что такое грибовидный микоз?
Грибовидный микоз относится к Т-клеточным лимфомам. Это злокачественное заболевание, поражающее кожу. При прогрессировании, грибовидный микоз переходит на лимфатическую систему и может поражать внутренние органы.
Грибовидный микоз относится к лимфомам с низкой степенью злокачественности. Несмотря на всю опасность заболевания, оно развивается медленно. Основный риск при грибовидном микозе кожи – это поражение лимфатических узлов. Тем не менее этому процессу предшествует долгий период развития болезни на эпидермисе. Тяжелые осложнения и прогрессирующее поражение внутренних органов – это последняя стадия болезни.
В патологический процесс вовлекается лимфоидная ткань. Для такого типа лимфомы характерно избыточное разрастание клеток, что и формирует клиническую картину или симптомы грибовидного микоза.
Несколько фактов о заболевании:
- одинаково часто встречается и у женщин, и у мужчин;
- средний возраст пациентов – старше 40 лет;
- точная причина развития болезни неизвестна;
- течение заболевания может растянуться на 5-15 лет.
Грибовидный микоз по МКБ-10 обозначается как C84.0. В международной классификации болезней МКБ-10 грибовидный микоз относится к подгруппе Т-клеточных лимфом.

Грибовидный микоз относится к онкологическим заболеваниям
Причины развития и факторы риска
Точные причины развития грибовидного микоза до сих пор остаются под вопросом. Существует множество теорий, от генетической до инфекционной природы заболевания, однако ни одна из них не получила подтверждения. Грибовидный микоз характеризуется неконтролируемой Т-клеточной пролиферацией, то есть в какой-то момент в организме начинается процесс активного разрастания клеток. Заболевание относится к онкологическим, но точная причина и механизм развития этой формы лимфомы неизвестны.
Среди возможных причин рассматривается вирусная природа развития этого заболевания. Это обусловлено тем, что у больных грибовидным микозом были выявлены специфические изменения в лимфатических узлах, которые похожи на последствия активности ретровирусов типа С.
В пользу генетической теории происхождения этого заболевания свидетельствует особая последовательность генов, определяемая у пациентов с данным заболеванием. Последовательность во многом напоминает так называемый ген рака, но не является им в полной мере, что оставляет еще больше вопросов о природе заболевания.
Хромосомные аномалии могут выступать косвенной причиной развития любых форм рака, включая злокачественную лимфому. При грибовидных микозах наблюдаются специфические хромосомные аномалии и перестройки хромосом, которые можно было бы связать с пролиферацией Т-клеток. В то же время, такие аномалии выявляются и у совершенно здоровых людей.
Аутоиммунная теория развития грибовидного микоза множество раз подвергалась критике, но так и не была опровергнута, впрочем, как и доказана. Существует мнение о том, что аутоиммунные нарушения, провоцирующие пролиферацию Т-лимфоцитов в организме, могут иметь генетическую природу наследования.
Таким образом, точные причины развития неизвестны, поэтому грибовидный микоз с одинаковой вероятностью может быть вызван:
- наличием особого гена или хромосомных аномалий;
- аутоиммунными нарушениями;
- изменениями в работе иммунитета;
- ретровирусами.
К факторам риска можно отнести возраст пациента. Грибовидный микоз встречается только у людей старше 40 лет, независимо от пола и места проживания. Частота встречаемости заболевания не зависит от климатических условий и цвета кожи.

Болезнь поражает людей среднего возраста любой расы и страны
Стадии и симптомы
Грибовидный микоз кожи на фото выглядит схожим с симптомами грибковых дерматомикозов. Патология внешне напоминает крупные пятна бляшечного типа, возвышающиеся над кожей. При этом пораженные участки краснеют, появляется шелушение. Такая симптоматика не позволяет быстро диагностировать кожный рак, поэтому грибовидный микоз кожи может длительное время лечиться неправильно.
Различают три формы болезни – классическая лимфома Алибера-Базена, эритродермический микоз Аллопо-Бенье, лейкемическая форма (синдром Сезари). В подавляющем большинстве случаев речь идет о классической форме заболевания.
Классический грибовидный микоз развивается медленно и проходит в три этапа. Стадии заболевания:
- эритематозная;
- бляшечная;
- опухолевая.
Эритематозная стадия – это самое начало патологического процесса. При этом на коже появляется красная сыпь, которая ошибочно принимается за дерматоз или микоз кожи. Сыпь распространяется пятнами и окрашена в яркий цвет, размеры каждого пятна варьируются от 2 до 200 мм в диаметре. Кожа вокруг высыпаний отекает, появляется сильный зуд. Спустя несколько недель образуется мокнущая сыпь, кожа вокруг нее становится сухой и шелушится. Пятна могут появляться на любых участках тела, но чаще всего болезнь поражает спину, шею, живот, ноги и руки. Нередко первичные симптомы появляются на коленях и внутренней части локтя.
Вторая стадия развития заболевания характеризуется образованием бляшек. Кожа в месте высыпаний меняется, становится более плотной, возвышается над здоровым эпидермисом. Бляшки сильно гиперемированы, по контуру появляется шелушение. Это сопровождается сильным зудом и дискомфортом.
На опухолевой стадии бляшки меняются, на их месте появляются кожные новообразования или наросты. Размеры каждой опухоли могут достигать 20-25 см. На теле пациента может присутствовать сразу несколько таких опухолей. При повреждении новообразований появляются эрозии, которые не заживают. Нередко на месте повреждения начинается некроз тканей. На этой стадии лимфома поражает лимфатическую систему, появляются метастазы. Грибовидный микоз метастазирует во внутренние органы, реже – в костную ткань.

Опухолевая стадия болезни
Самая длительная стадия заболевания – это эритематозная. Сыпь на коже может сохраняться в течение долгих лет. Известны случаи, когда эритематозная форма перетекала в бляшечную за два десятка лет. Длительность бляшечной стадии заболевания значительно короче – не больше 2-3 лет. Затем болезнь продолжает прогрессировать и на коже появляются опухоли. Точно предсказать, как скоро лимфома начнет поражать лимфатические узлы, невозможно.
На каждом этапе грибовидного микоза наблюдаются симптомы, характерные для злокачественных процессов, скрытно протекающих в организме:
- быстрая утомляемость;
- апатия;
- постоянная сонливость;
- снижение аппетита.
На поздних стадиях появляются симптомы интоксикации, может повышаться температура тела. Начиная с бляшечной стадии заболевания, у пациента заметно увеличиваются лимфатические узлы.
Диагностика
Грибовидный микоз – это редкий диагноз, который требует дифференциальной диагностики с другими кожными заболеваниями. Это обусловлено симптомами общего характера, которые характерны для микозов, дерматозов, некоторых форм псориаза и экземы.
На второй стадии отмечаются специфические утолщения эпидермиса и скопление жидкости под бляшками, что позволяет заподозрить грибовидный микоз. Для постановки диагноза необходимо сдать анализ крови. При грибовидном микозе отмечается увеличение количества лейкоцитов и лимфоцитов. Для точного подтверждения диагноза проводится иммунологический анализ. Дополнительные обследования:
- дерматоскопия;
- УЗИ внутренних органов;
- рентген;
- УЗИ новообразований на коже;
- биопсия очагов поражения с дальнейшей гистологией.
После подтверждения диагноза врач назначает лечение. Схема терапии и дальнейший прогноз зависят от стадии заболевания.
Принцип лечения

Даже при раннем диагностировании лечение направлено скорее на сдерживание болезни
Лечить грибовидный микоз предлагается следующими средствами:
- противоопухолевые антибиотики;
- цитостатики;
- кортикостероиды.
Цитостатики сдерживают процесс пролиферации Т-клеток. Их назначают при прогрессировании заболевания. Применение этих лекарств на начальной стадии грибовидного микоза позволяет добиться устойчивой ремиссии. Эти препараты составляют основное направление в лечении злокачественного заболевания.
Кортикостероиды сдерживают увеличение участков поражения и не позволяют им распространиться на здоровую кожу. Также эти препараты уменьшают зуд и дискомфорт. Они применяются в форме мазей и кремов и наносятся на пораженные участки в соответствии с особой схемой лечения, подобранной врачом.
Дополнительно могут применяться препараты для уменьшения симптомов заболевания, включая лекарства от зуда. Хороший результат достигается путем применения фототерапии и рентгенотерапии.
При грибовидном микозе лечение может быть дополнено гормональными препаратами, стероидами, антибиотиками широкого спектра действия. Точная схема терапии зависит от стадии заболевания.
Прогноз
Грибовидный микоз – это редкое заболевание, которое сложно диагностируется и почти не лечится. Патология прогрессирует медленно и характеризуется смазанной симптоматикой, которая часто становится причиной неадекватной терапии.
Прогноз, как правило, неблагоприятный. При своевременной диагностике и правильном лечении удается добиться устойчивой ремиссии на длительный срок и предотвратить развитие метастазирования. В этом случае длительность жизни с грибовидным микозом в среднем может достигать 12-15 лет.
В случае, когда патология выявлена на стадии образования опухолей, вылечить или хотя бы улучшить самочувствие пациента с помощью медикаментозной терапии невозможно. Лечение цитостатиками, облучение и другие методы терапии неэффективны, тяжелая форма болезни заканчивается летально. На третьей стадии развития болезни прогноз зависит от наличия метастазов. При поражении лимфатических узлов и внутренних органов смерть наступает спустя 6-18 месяцев.
Читайте также:

