Гормонопродуцирующая опухоль у мужчин
Какие органы обычно поражают гормонозависимые опухоли
Такие очаги чаще всего развиваются в органах репродуктивных систем:
- у женщин – преимущественно в молочной железе, реже – в матке и яичниках;
- у мужчин – в предстательной железе (простате).
Некоторые исследователи считают, что гормоны также способны провоцировать интенсивный рост определенных видов новообразований яичек, поджелудочной и щитовидной желез.
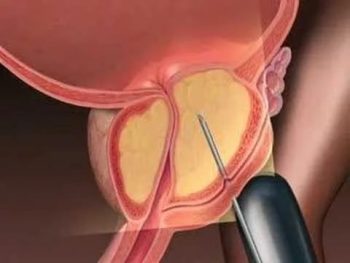
Биопсия простаты позволяет определить тип опухоли
Некоторые злокачественные клетки могут активно накапливать определенные виды гормонов. Специальные рецепторы позволяют им распознавать нужные вещества, присоединять и транспортировать в свой хромосомный аппарат.
Гормоны способствуют ускоренному делению раковых клеток. Это, в свою очередь, приводит к быстрому росту опухолевого очага.
Наличие рецепторов к тем или иным гормонам определяется при гистологическом исследовании биопсийного материала. Опухоль молочной железы считается гормонозависимой, если в анализируемом образце более 10% клеток имеют рецепторы к эстрадиолу и прогестерону. Гормонозависимыми опухолями простаты признают образования с аналогичным количеством атипичных клеток, имеющих рецепторы к тестостерону.
Как лечат гормонозависимые опухоли
Лечение злокачественных опухолей этого типа всегда комплексное. Помимо гормональной терапии, для борьбы с ними могут применяться любые другие официальные методы: операция, химиотерапия, радиохирургия, лучевая и таргетная (целевая) терапия, иммунотерапия. Однако именно гормонотерапия позволяет существенно повысить процент выживаемости пациентов с гормонозависимым раком.
Онкологи используют различные способы для того, чтобы злокачественные клетки с рецепторами к гормонам не получали столь необходимые им вещества:
Бытует мнение, что, в отличие от химиотерапии, медикаментозная гормонотерапия не наносит организму серьезного вреда. На самом деле, применение таких лекарств может приводить к появлению ряда проблем. Нередко возникающие осложнения настолько тяжелы, что онкологам приходится менять схему лечения.

Лечение тамоксифеном гормонозависимого рака молочной железы эффективно, но может вызывать серьезные побочные эффекты
Так, например, тамоксифен и его аналоги блокируют рецепторы к эстрогенам во всех клетках, имеющих подобные структуры. А это значит, что данный вид гормонов становится недоступным не только раку, но и здоровым тканям, которые в них нуждаются.
В результате у женщин может развиваться гиперплазия внутренней слизистой оболочки матки (эндометрия) и возникать связанные с ней влагалищные кровотечения. У мужчин назначение тамоксифена вызывает снижение либидо (вплоть до импотенции).
Действие этого лекарства также может:
- отрицательно сказываться на метаболизме клеток костной и хрящевой тканей;
- сопровождаться угнетением функции кроветворения со снижением количества лейкоцитов.
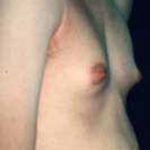
Нагрубание молочных желез у мужчины под действием избытка эстрогенов
Лечение гормонозависимого рака предстательной железы с помощью эстрогенов приводит к снижению потенции и появлению вторичных половых признаков, характерных для женщин (нагрубание молочных желез, ожирение по женскому типу и т.д.).
Поэтому выбор методов и препаратов для гормональной терапии всегда ведется с тщательным учетом индивидуальных особенностей пациента и его заболевания. Кроме того, в процессе лечения обязательно проводится ряд контрольных анализов. На основании их результатов, при необходимости, корректируются дозы, меняются схемы и т.д.
Управлять действием гормонов при различных видах гормонозависимого рака можно не только с помощью синтетических лекарств, но и посредством подбора и назначения различных травяных сборов.
При гормонозависимом раке молочной железы женщине назначают отвар травы воробейника лекарственного. Его употребление приводит к уменьшению выработки гипофизом биологически активных соединений, стимулирующих секрецию эстрогенов в яичниках.

Вместе с воробейником в блок добавляют отвар из корня кубышки.
Содержащиеся в нем вещества непосредственно угнетают образование половых гормонов.
Как правило, сюда же входит трава дрока красильного. Ее отвар содержит флавоноиды, которые блокируют рецепторы к гормонам в клетках опухоли.
Кроме того, в схему фитотерапии обычно включают растения, облегчающие разрушение эстрогенов в печени (соцветия бессмертника песчаного) и вывод продуктов их разложения из организма (корень алтея лекарственного).

Корень алтея лекарственный помогает связывать продукты разложения эстрогенов в кишечнике и выводить их из организма
Следует добавить, что онкофитотерапия с использованием ГРБ может быть выбрана в качестве основного (а иногда и единственного), метода лечения лишь при диагностировании доброкачественных гормонозависимых новообразований. Например, при гиперплазии предстательной железы, узловом зобе, мастопатии.
Если же опухоль злокачественная, то фитотерапия, как и гормональная терапия синтетическими препаратами, обычно применяется в качестве вспомогательного метода.
Разница между гормонозависимыми и гормонпродуцирующими опухолями
- определенная форма рака коры надпочечников проявляет себя синдромом Иценко-Кушинга;
- наличие гормонпродуцирующих опухолевых узлов в поджелудочной железе может сопровождаться нарушением баланса гликогена и инсулина.
Лечение больных с гормонально активными опухолями заключается в их хирургическом удалении или нейтрализации с помощью химиопрепаратов, радиохирургии, лучевой терапии. Если результатом такого лечения становится дефицит гормонов, больному назначается заместительная гормональная терапия, необходимость в которой может сохраняться до конца жизни пациента.
В отличие от гормонозависимого рака, злокачественные гормонально активные опухоли, как правило, очень агрессивны и быстро растут. Кроме того, они не всегда реагируют на медикаментозное лечение, а удаление такого очага может приводить к самым нежелательным последствиям, в том числе – опасным для жизни больного.
На долю опухолей тестикулов приходится около двух процентов всех новообразований у мужчин. Опухоль яичка у мужчин по частоте занимает второе место среди всех злокачественных новообразований у представителей сильного пола в возрасте 20-34 лет. В статье будут описаны причины появления этой патологии, симптомы и характерные признаки, а также диагностика и лечение. Стоит понимать, что не все новообразования в области яичек являются злокачественными. Благодаря изложенной в статье информации мужчина сможет самостоятельно сделать предварительные выводы о характере опухоли.
- 1 Причины опухолей яичка
- 2 Симптомы и признаки опухолей яичка
- 3 Дифференциальный диагноз
- 4 Лечение опухолей яичка
- 5 Как определить рак яичек?
Причины опухолей яичка

Если опухли яйца у мужчины, причины этой патологии в большинстве случаев остаются невыясненными. Предрасполагающими факторами к появлению болезни тестикулов считают дисгенез и неопущение яичка. Нередко причина патологии связана с травмой органа, хотя прямой причинно-следственной связи не установлено.
Опухание яичка иногда связывают со следующими заболеваниями:
- синдром Дауна;
- пренатальная терапия эстрогенами;
- синдром Кляйнфельтера.
Для мужчин с раком тестикула характерна двусторонняя гинекомастия. Такое увеличение грудных желез объясняется нарушением баланса андроген-эстроген. Причина этого кроется в том, что элементы опухоли продуцируют гормон чХГ, который стимулирует выработку эстрогена в мужском организме.
Если опухло правое яичко у мужчины, причины патологии следующие (то же самое можно сказать при набухание левого яйца):
- Риск развития болезни при генетической предрасположенности составляет 70 процентов.
- Неопущение яичек и их постоянное пребывание в условиях повышенной температуры способствует появлению местных патологий, предрасполагающих к опухолевым процессам в органе.
- После травмы из-за деформации тканей сохраняется вялотекущая патология, которая приводит к появлению доброкачественной или злокачественной опухоли.
- Эндокринные нарушения влияют на работу половой системы и провоцируют рост патологических клеток.
Симптомы и признаки опухолей яичка

Опухоль на яичке у мужчины бывает герминогенной или формируется из клеток Лейдига. Тестикулярные новообразования сопровождаются следующими симптомами:
- у мужчины не только опухнет яичко, но и появятся распирающие ощущения в органе;
- болевые ощущения и чувствительность мошонки;
- гинекомастия;
- гидроцеле;
- при осмотре замечают, что по размеру тестикулы отличаются.
Злокачественная опухоль на яичке у мужчины проявляется симптомами, характерными для любой онкологии в стадии метастазирования:
- боли в костях;
- болевые ощущения в спине;
- паховые лимфоузлы увеличиваются;
- неврологическая дисфункция;
- на фоне отдаленных метастазов увеличиваются ретроперитонеальные и надключичные лимфоузлы.
Если у мужчины опухло левое яичко или правый тестикул по причине формирования новообразования из клеток Лейдига, то симптомы патологии следующие:
- преждевременное половое созревание;
- стремительный рост и формирование половых признаков (вторичных);
- у зрелых мужчин яичко может набухнуть;
- снижение либидо;
- гинекомастия.
Если опухло левое яичко или правый тестикул, то в зависимости от стадии злокачественного процесса присутствуют следующие симптомы:
- Для первой стадии характерно отсутствие болевых ощущений. Процесс локализуется только в поврежденных тканях и не доставляет больному дискомфорта. Обычно патологию выявляют случайно при обследовании по другому поводу. Иногда мошонка может незначительно распухнуть. Одно яичко увеличится в размерах по отношению к другому. По мере прогрессирования болезни меняется плотность мошонки.
- Если опухло правое яичко, то на второй стадии увеличение органа более заметно. При этом формируются метастазы в другие ткани и забрюшинные лимфоузлы. Теперь мужчина сам замечает, что яичко увеличилось в размере и болит. Наблюдаются проблемы с мочеиспусканием, поскольку растущая опухоль сдавливает мочевыводящий канал. В районе мошонки и забрюшинного пространства возникают тянущие боли. В тестикулах постоянно ощущается тяжесть и натяжение, которые не исчезают даже ночью.
- Для третьей стадии характерно активное метастазирование в отдаленные области организма. Тестикулы в два-три раза увеличиваются в объеме. Мошонка синеет и краснеет, а на ее поверхности отчетливо видна сосудистая сетка. Пораженный орган теряет чувствительность. Присоединяются симптомы, характерные для всех раковых патологий: потеря веса, общая слабость, снижение аппетита, быстрая утомляемость, головные боли.
Дифференциальный диагноз

Если опухло яичко, то онкологическую патологию иногда путают с орхитом или эпидидимитом. Поскольку при эпидидимите воспаляется и семенной канатик, то для диагностики важно его прощупать. При эпидидимите он будет болезненный и уплотненный. Также отличить недуг помогает лихорадка и пиурия.
Важно! Гидроцеле часто является сопутствующим симптомом новообразований тестикула, поэтому после аспирации гидроцеле показан повторный тщательный осмотр органа.
Если опухло яйцо у мужа, что за болезнь, скажет только врач, ведь недуг часто путают с:
- гематомами;
- паховой грыжей;
- гематоцеле;
- сперматоцеле;
- саркоидозом;
- варикоцеле;
- сифилитической гуммой;
- туберкулезом.
Для постановки окончательного диагноза проводятся следующие исследования:
- Сбор анамнеза, осмотр и пальпация. Важно оценить размеры органа, плотность мошонки, а также выявить увеличение лимфоузлов.
- УЗИ поможет установить размер и локализацию опухоли.
- Прицельная рентгенография нужна для оценки состояния окружающих тканей, а также для выявления формы новообразования.
- МРТ и КТ позволяют послойно изучить структуру тканей.
- Биопсия нужна для выявления формы рака и его стадии.
Лечение опухолей яичка

Лечить новообразования тестикулов необходимо у онколога. Терапия зависит от стадии заболевания. На первой стадии показана лучевая терапия. С ее помощью быстро устраняется воспаление в тканях органа, уменьшаются лимфоузлы. Рецидив заболевания возникает только у пяти процентов больных.
При рецидивах патологии проводится комбинированное лечение с оперативным удалением новообразования и пораженного органа. Паховый и семенной каналы при этом пересекаются. Комбинированное лечение дает стопроцентный положительный результат.
Выбор тактики лечения на второй стадии зависит от степени увеличения лимфоузлов. При их увеличении не более чем на 5 см, назначается лучевая терапия. При больших метастазах показано комплексное лечение с использованием химиотерапии и лучевого воздействия. Внутривенно вводят сарколизин в дозе 50 мг раз в сутки на протяжении семи дней. Общая курсовая дозировка – не более 300 мг.
Важно! На третьей стадии назначают лучевое воздействие в комплексе с индукционной химиотерапией. Показано воздействие в режиме ВЕР и ЕР. Обычно проводится 4 курса с перерывом в две недели.
Как определить рак яичек?
Чаще всего злокачественный процесс поражает левый орган и выявляется на второй или третьей стадии. Именно на этой стадии можно заметить опасные симптомы онкологии и сделать выводы о том, что у мужчины рак яичек:
- Первый симптом связан с отсутствием полового влечения или его снижением.
- Обычно на наличие онкологического процесса указывает усиленный рост волос в области спины, лица и рук мужчины.
- Болевые ощущения в районе паха и низа живота также свойственны раку.
- Проблемы в половой жизни проявляются отсутствием оргазма, неприятными ощущениями при семяизвержении и дискомфортом во время эрекции.
- Боль в груди и увеличение грудных желез (гинекомастия) являются поводом для обращения к врачу.
- Мужчина сам может прощупать мошонку и выявить участки с уплотнениями, затвердениями, узлы, припухлости и другие новообразования.
- Также стоит обратить внимание на наличие общих симптомов онкологии: похудение, плохой аппетит, нарушение пищеварения, слабость, недомогание.
Специфическая симптоматика напрямую зависит от стадии патологии. Порой симптомы связаны с системным заболеванием, поэтому при малейшем подозрении на наличие новообразования в области тестикулов необходимо посетить врача.

Опухоли надпочечников – доброкачественные или злокачественные очаговые разрастания клеток надпочечников. Могут исходить из коркового или мозгового слоев, иметь разную гистологическую, морфологическую структуру и клинические проявления. Чаще проявляют себя приступообразно в виде адреналовых кризов: дрожание мышц, повышение АД, тахикардия, возбуждение, чувство страха смерти, боли в животе и груди, обильное отделение мочи. В дальнейшем возможно развитие сахарного диабета, нарушений работы почек, нарушение половых функций. Лечение всегда оперативное.
МКБ-10

- Патанатомия
- Классификация
- Симптомы опухолей надпочечников
- Альдостерома
- Глюкостерома
- Кортикоэстерома
- Андростерома
- Феохромоцитома
- Осложнения
- Диагностика
- Лечение опухолей надпочечников
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Опухоли надпочечников – доброкачественные или злокачественные очаговые разрастания клеток надпочечников. Могут исходить из коркового или мозгового слоев, иметь разную гистологическую, морфологическую структуру и клинические проявления. Чаще проявляют себя приступообразно в виде адреналовых кризов: дрожание мышц, повышение АД, тахикардия, возбуждение, чувство страха смерти, боли в животе и груди, обильное отделение мочи. В дальнейшем возможно развитие сахарного диабета, нарушений работы почек, нарушение половых функций. Лечение всегда оперативное.

Патанатомия
Надпочечники – сложные по гистологическому строению и гормональной функции эндокринные железы, образуемые двумя различными в морфологическом и эмбриологическом отношении слоями – наружным, корковым и внутренним, мозговым.
Корой надпочечников синтезируются различные стероидные гормоны:
- минералокортикоиды, участвующие в водно-солевом обмене (альдостерон, 18- оксикортикостерон, дезоксикортикостерон);
- глюкокортикоиды, участвующие в белково-углеводном обмене (кортикостерон, кортизол, 11- дегидрокортикостерон, 11- дезоксикортизол);
- андростероиды, обусловливающие развитие вторичных половых признаков по женскому (феминизация) или мужскому (вирилизация) типам (эстрогены, андрогены и прогестерон в небольших количествах).
Внутренним, мозговым слоем надпочечников вырабатываются катехоламины: дофамин, норадреналин и адреналин, служащие нейромедиаторами, передающими нервные импульсы, и влияющие на обменные процессы. При развитии опухолей надпочечников эндокринная патология определяется поражением того или иного слоя желез и особенностями действия избыточно секретируемого гормона.
Классификация
По локализации новообразования надпочечников делятся на две большие группы, принципиально отличающиеся друг от друга: опухоли коры надпочечников и опухоли мозгового вещества надпочечников. Опухоли наружного кортикального слоя надпочечников - альдостерома, кортикостерома, кортикоэстрома, андростерома и смешанные формы – наблюдаются достаточно редко. Из внутреннего мозгового слоя надпочечников исходят опухоли хромаффинной или нервной ткани: феохромоцитома (развивается чаще) и ганглионеврома. Опухоли надпочечников, исходящие из мозгового и коркового слоя, могут быть доброкачественными или злокачественными.
Доброкачественные новообразования надпочечников, как правило, небольших размеров, без выраженных клинических проявлений и являются случайными находками при обследовании. При злокачественных опухолях надпочечников наблюдается быстрое увеличение размеров новообразований и выраженные симптомы интоксикации. Встречаются первичные злокачественные опухоли надпочечников, исходящие из собственных элементов органа, и вторичные, метастазирующие из других локализаций.
- Гормонально-неактивные новообразования надпочечников чаще доброкачественны (липома, фиброма, миома), с одинаковой частотой развиваются у женщин и мужчин любых возрастных групп, обычно сопутствуют течению ожирения, гипертензии, сахарного диабета. Реже встречаются злокачественные гормонально-неактивные опухоли надпочечников (меланома, тератома, пирогенный рак).
- Гормонально-активными опухолями коркового слоя надпочечников являются альдостерома, андростерома, кортикоэстрома и кортикостерома; мозгового слоя – феохромоцитома. По патофизиологическому критерию опухоли надпочечников подразделяются на:
- вызывающие нарушения водно-солевого обмена – альдостеромы;
- вызывающие метаболические нарушения – кортикостеромы;
- новообразования, оказывающие маскулинизирующее действие – андростеромы;
- новообразования, оказывающие феминизирующее действие – кортикоэстромы;
- новообразования со смешанной обменно-вирильной симптоматикой – кортикоандростеромы.
Наибольшее клиническое значение имеют гормоносекретирующие опухоли надпочечников.
Симптомы опухолей надпочечников
Опухоли надпочечников, протекающие без явлений гиперальдостеронизма, гиперкортицизма, феминизации или вирилизации, вегетативных кризов развиваются бессимптомно. Как правило, они выявляются случайно при выполнении МРТ, КТ почек или УЗИ брюшной полости и ретроперитонеального пространства, выполняемых по поводу других заболеваний.
Продуцирующая альдостерон опухоль надпочечников, исходящая из клубочковой зоны коры и вызывающая развитие первичного альдостеронизма (синдрома Конна). Альдостерон осуществляет в организме регуляцию минерально-солевого обмена. Избыток альдостерона вызывает гипертензию, мышечную слабость, алкалоз (ощелачивание крови и тканей) и гипокалиемию. Альдостеромы могут быть одиночными (в 70-90% случаев) и множественными (10-15%), одно- или двусторонними. Злокачественные альдостеромы встречаются у 2-4% пациентов.
Альдостеромы проявляются тремя группами симптомов: сердечно-сосудистыми, почечными и нервно-мышечными. Отмечаются стойкая артериальная гипертензия, не поддающаяся гипотензивной терапии, головные боли, одышка, перебои в сердце, гипертрофия, а затем дистрофия миокарда. Стойкая гипертензия приводит к изменениям глазного дна (от ангиоспазма до ретинопатии, кровоизлияниям, дегенеративным изменениям и отеку диска зрительного нерва).
При резком выбросе альдостерона может развиваться криз, проявляющийся рвотой, сильнейшей головной болью, резкой миопатией, поверхностными дыхательными движениями, нарушением зрения, возможно - развитием вялого паралича или приступа тетании. Осложнениями криза могут служить острая коронарная недостаточность, инсульт. Почечные симптомы альдостеромы развиваются при резко выраженной гипокалиемии: появляются жажда, полиурия, никтурия, щелочная реакция мочи.
Нервно-мышечные проявления альдостеромы: мышечная слабость различной степени выраженности, парестезии и судороги - обусловлены гипокалиемией, развитием внутриклеточного ацидоза и дистрофией мышечной и нервной ткани. Бессимптомное течение альдостеромы встречается у 6-10 % пациентов с данным видом опухолей надпочечников.
Глюкостерома, или кортикостерома – продуцирующая глюкокортикоиды опухоль надпочечников, исходящая из пучковой зоны коры и вызывающая развитие синдрома Иценко-Кушинга (ожирения, артериальной гипертензии, раннего полового созревания у детей и раннего угасания половой функции у взрослых). Кортикостеромы могут иметь доброкачественное течение (аденомы) и злокачественное (аденокарциномы, кортикобластомы). Кортикостеромы – самые распространенные опухоли коры надпочечников.
Клиника кортикостеромы соответствует проявлениям гиперкортицизма (синдрома Иценко-Кушинга). Развивается ожирение по кушингоидному типу, гипертензия, головная боль, повышенная мышечная слабость и утомляемость, стероидный диабет, половая дисфункция. На животе, молочных железах, внутренних поверхностях бедер отмечается появление стрий и петехиальных кровоизлияний. У мужчин развиваются признаки феминизации - гинекомастия, гипоплазия яичек, снижение потенции; у женщин, напротив, признаки вирилизации – мужской тип оволосения, понижение тембра голоса, гипертрофия клитора.
Развивающийся остеопороз служит причиной компрессионного перелома тел позвонков. У четверти пациентов с данной опухолью надпочечников выявляется пиелонефрит и мочекаменная болезнь. Нередко отмечается нарушение психических функций: депрессия или возбуждение.
Продуцирующая эстрогены опухоль надпочечников, исходящая из пучковой и сетчатой зон коры и вызывающая развитие эстроген-генитального синдрома (феминизации и половой слабости у мужчин). Развивается редко, обычно у молодых мужчин, чаще носит злокачественный характер и выраженный экспансивный рост.
Проявления кортикоэстеромы у девочек связаны с ускорением физического и полового развития (увеличением наружных половых органов и молочных желез, оволосением лобка, ускорением роста и преждевременным созреванием скелета, влагалищными кровотечениями), у мальчиков – с задержкой полового развития. У взрослых мужчин развиваются признаки феминизации – двусторонняя гинекомастия, атрофия полового члена и яичек, отсутствие роста волос на лице, высокий тембр голоса, распределение жировых отложений на теле по женскому типу, олигоспермия, снижение или утрата потенции. У пациенток-женщин эта опухоль надпочечников симптоматически никак себя не проявляет и сопровождается только увеличением концентрации в крови эстрогенов. Чисто феминизирующие опухоли надпочечников довольно редки, чаще они носят смешанный характер.
Продуцирующая андрогены опухоль надпочечников, исходящая их сетчатой зоны коры или эктопической надпочечниковой ткани (забрюшинной жировой клетчатки, яичников, широкой связки матки, семенных канатиков и др.) и вызывающая развитие андроген-генитального синдрома (раннего полового созревания у мальчиков, псевдогермафродитизма у девочек, симптомов вирилизации у женщин). В половине случаев андростеромы злокачественны, метастазируют в легкие, печень, забрюшинные лимфоузлы. У женщин развивается в 2 раза чаще, обычно в возрастном диапазоне от 20 до 40 лет. Андростеромы являются редкой патологией и составляют от 1 до 3% всех опухолей.
Андростеромы, характеризующиеся избыточной продукцией андрогенов опухолевыми клетками (тестостерона, андростендиона, дегидроэпиандростерона и др.), вызывают развитие анаболического и вирильного синдрома. При андростероме у детей отмечается ускоренное физическое и половое развитие – быстрый рост и мышечное развитие, огрубение тембра голоса, появление угревой сыпи на туловище и лице. При развитии андростеромы у женщин появляются признаки вирилизации – прекращение менструаций, гирсутизм, снижение тембра голоса, гипотрофия матки и молочных желез, гипертрофия клитора, уменьшение подкожно-жирового слоя, повышение либидо. У мужчин проявления вирилизма выражены меньше, поэтому эти опухоли надпочечников часто являются случайными находками. Возможна секреция андростеромой и глюкокортикоидов, что проявляется клиникой гиперкортицизма.
Продуцирующая катехоламины опухоль надпочечников, исходящая из хромаффинных клеток мозговой ткани надпочечников (в 90%) или нейроэндокринной системы (симпатических сплетений и ганглиев, солнечного сплетения и т. д.) и сопровождающаяся вегетативными кризами. Морфологически чаще феохромоцитома носит доброкачественное течение, ее озлокачествление наблюдается у 10% пациентов, обычно с вненадпочечниковой локализацией опухоли. Феохромоцитома встречается у женщин несколько чаще, преимущественно в возрасте от 30 до 50 лет. 10 % данного вида опухолей надпочечников носят семейный характер.
Развитие феохромоцитомы сопровождается опасными гемодинамическими нарушениями и может протекать в трех формах: пароксизмальной, постоянной и смешанной. Течение наиболее частой пароксизмальной формы (от 35 до 85%) проявляется внезапной, чрезмерно высокой артериальной гипертензией (до 300 и выше мм рт. ст.) с головокружением, головной болью, мраморностью или бледностью кожных покровов, сердцебиением, потливостью, загрудинными болями, рвотой, дрожью, чувством паники, полиурией, подъемом температуры тела. Приступ пароксизма провоцируется физическим напряжением, пальпацией опухоли, обильной едой, алкоголем, мочеиспусканием, стрессовыми ситуациями (травмами, операцией, родами и др.).
Пароксизмальный криз может длиться до нескольких часов, повторяемость кризов – от 1 в течение нескольких месяцев до нескольких в день. Криз прекращается быстро и внезапно, артериальное давление приходит к исходной величине, бледность сменяется покраснением кожных покровов, наблюдаются обильное потоотделение и секреция слюны. При постоянной форме феохромоцитомы отмечается стойко повышенное артериальное давление. При смешанной форме данной опухоли надпочечников феохромоцитомные кризы развиваются на фоне постоянной артериальной гипертензии.
Осложнения
Среди осложнений доброкачественных опухолей надпочечников встречается их малигнизация. Злокачественные опухоли надпочечников метастазируют в легкие, печень, кости. При тяжелом течении феохромоцитомный криз осложняется катехоламиновым шоком – неуправляемой гемодинамикой, беспорядочной сменой высоких и низких показателей АД, не поддающихся консервативной терапии. Катехоламиновый шок развивается в 10% случаев, чаще у пациентов детского возраста.
Диагностика
Современная эндокринология располагает такими методами диагностики, которые не только позволяют диагностировать опухоли надпочечника, но и устанавливать их вид и локализацию. Функциональная активность опухолей надпочечников определяется по содержанию в суточной моче альдостерона, свободного кортизола, катехоламинов, гомованилиновой и ванилилминдальной кислоты.
При подозрении на феохромоцитому и кризовых подъемах АД мочу и кровь на катехоламины забирают сразу после приступа или во время него. Специальные пробы при опухолях надпочечников предусматривают забор крови на гормоны до и после приема лекарств (проба с каптоприлом и др.) или измерение АД до и после приема препаратов (пробы с клонидином, тирамином и тропафеном).
Гормональную активность опухоли надпочечников можно оценить, используя селективную надпочечниковую флебографию – рентгенконтрастную катетеризацию надпочечниковых вен с последующим забором крови и определением в ней уровня гормонов. Исследование противопоказано при феохромоцитоме, т. к. может спровоцировать развитие криза. Размеры и локализацию опухоли надпочечников, наличие отдаленных метастазов оценивают по результатам УЗИ надпочечников, КТ или МРТ. Эти диагностические методы позволяют выявить опухоли- инциденталомы диаметром от 0,5 до 6 см.

Лечение опухолей надпочечников
Гормонально-активные опухоли надпочечников, а также новобразования диаметром более 3 см, не проявляющие функциональной активности, и опухоли с признаками малигнизации лечатся хирургически. В остальных случаях возможен динамический контроль за развитием опухоли надпочечника. Операции по поводу опухолей надпочечников проводятся из открытого или лапароскопического доступа. Удалению подлежит весь пораженный надпочечник (адреналэктомия - удаление надпочечника), а при злокачественной опухоли – надпочечник вместе с близрасположенными лимфоузлами.
Наибольшую сложность представляют операции при феохромоцитоме из-за большой вероятности развития тяжелых нарушений гемодинамики. В этих случаях уделяется большое внимание предоперационной подготовке пациента и выбору анестезиологического пособия, направленных на купирование феохромоцитомных кризов. При феохромоцитомах применяется также лечение с помощью внутривенного введения радиоактивного изотопа, вызывающего уменьшение в размерах опухоли надпочечника и имеющихся метастазов.
Лечение некоторых видов опухолей надпочечников хорошо поддается химиотерапии (митотаном). Купирование феохромоцитомного криза проводится внутривенной инфузией фентоламина, нитроглицерина, натрия нитропруссида. При невозможности купирования криза и развитии катехоламинового шока показана экстренная операция по жизненным показаниям. После оперативного удаления опухоли вместе с надпочечником врач-эндокринолог назначает постоянную заместительную терапию гомонами надпочечников.
Прогноз
Своевременное удаление доброкачественных опухолей надпочечников сопровождается благоприятным для жизни прогнозом. Однако после удаления андростеромы у пациентов нередко отмечается низкорослость. У половины пациентов, перенесших операцию по поводу феохромоцитомы, сохраняются умеренная тахикардия, гипертензия (постоянная или транзиторная), поддающиеся лекарственной коррекции. При удалении альдостеромы артериальное давление приходит в норму у 70% пациентов, в 30% случаев сохраняется умеренная гипертония, хорошо откликающаяся на гипотензивную терапию.
После удаления доброкачественной кортикостеромы регресс симптоматики отмечается уже через 1,5-2 мес.: изменяется внешность пациента, приходят в норму АД и обменные процессы, бледнеют стрии, нормализуется половая функция, исчезают проявления стероидного сахарного диабета, снижается масса тела, уменьшается и исчезает гирсутизм. Злокачественные опухоли надпочечников и их метастазирование прогностически крайне неблагоприятны.
Профилактика
Поскольку причины развития опухолей надпочечников до конца не установлены, профилактика сводится к предупреждению рецидивов удаленных опухолей и возможных осложнений. После адреналэктомии необходимы контрольные обследования пациентов эндокринологом 1 раз в 6 мес. с последующей коррекцией терапии в зависимости от самочувствия и результатов исследований.
Пациентам после адреналэктомии по поводу опухолей надпочечников противопоказаны физические и психические нагрузки, употребление снотворных средств и алкоголя.
Читайте также:

