Гистология показала рак шейки матки что делать

- Симптомы рака шейки матки
- Причины возникновения
- Разновидности рака шейки матки
- Распространение рака шейки матки в организме
- Диагностика рака шейки матки
- Лечение рака шейки матки
- Профилактика
- Прогноз при плоскоклеточном раке шейки матки
- Цены на лечение рака шейки матки
Симптомы рака шейки матки

Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска – папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30–40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 – к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12–18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2–3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
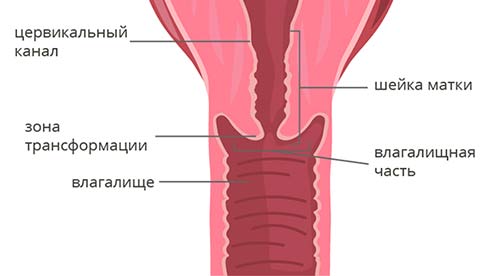
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак - это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма - это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Распространение рака шейки матки в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации – там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35–40% случаев в России диагноз впервые ставится пациенткам с III–IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа – прибора, напоминающего бинокль с источником освещения.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Прогноз при первичной диагностике рака шейки матки определяется степенью запущенности процесса. К сожалению, в нашей стране на протяжении последних десятилетий сохраняется очень высокая доля женщин, впервые обращающихся за медицинской помощью на поздних стадиях заболевания. При своевременно поставленном диагнозе у пациентов на 1-й стадии рака шейки матки показатель 5-летней выживаемости составляет 75-80%, для 2-й стадии — 50-55%. Напротив, при выявлении на 4-й стадии рака шейки матки большинство пациенток не доживает до пятилетнего рубежа, умирая от распространения опухоли или осложнений.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При раке шейки матки одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при этом заболевании значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9–12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз при плоскоклеточном раке шейки матки
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
Несмотря на низкие показатели пятилетней выживаемости, рак с метастазами — это не повод опускать руки. Существуют методы лечения, которые помогают затормозить прогрессирование заболевания, продлить жизнь, справиться с мучительными симптомами. Врачи в Европейской клинике знают, как помочь.
Гистология матки выполняется довольно часто, причем диагностике подвергается шейка, а также внутренний и средний слои тела органа.
Когда назначается
- замершая беременность и мертворождение;
- плохая кольпоскопическая картина;
- хронический эндометрит;
- гиперпластические состояния шейки и эндометрия;
- при новообразованиях;
- после любого выскабливания;
- при ациклических кровотечениях;
- при бесплодии и невынашивании;
- негативный результат цитологии;
- при кровотечениях во время менопаузы.
При беременности гистологию тканей матки проводят, только если для этого есть достаточные причины. Поводом для исследования могут послужить подозрительные состояния шейки матки. Самое лучшее время для проведения гистологического исследования при беременности – второй триместр. В первом триместре велик риск самопроизвольного аборта, а в третьем – преждевременных родов. Если состояние шейки не настолько серьезно, то лучше отложить гистологическое исследование до 6 недели после родов.
Противопоказания
Гистология шейки матки – это инвазивный метод диагностики. Забор даже небольшого участка тканей травмирует слизистую оболочку. Иногда врачи рекомендуют отложить анализ.
Гинекологи называют такие ограничения к проведению гистологии:
- Во время месячных и беременности биопсию не проводят, кроме неотложных случаев;
- Острая фаза половой инфекции также относительное противопоказание для забора материала. Провести процедуру лучше в стадии ремиссии;
- При нарушении свертываемости крови процедуру проводят с осторожностью. Во время забора тканей должен присутствовать реаниматолог. Поэтому женщине следует обязательно предупредить гинеколога об этой проблеме.
Подготовка к исследованию
За 2 дня до гистологического исследования следует воздержаться от половых контактов. Туалет половых органов производить без применения косметических средств, а также исключить спринцевания и ванночки.
Применение любых лекарственных средств возможно только с позволения лечащего врача, поскольку это может повлиять на свертывание крови, а также вступить в противоречие с некоторыми лекарственными средствами, применяемыми при манипуляции.
Видео — гистология после выскабливания:
Перед гистологией врач назначает комплексное обследование:
- мазок из влагалища на флору;
- коагулограмма и общий анализ крови;
- обследование на инфекции (хламидиоз, уреаплазмоз, микоплазмоз);
- цитология;
- анализы на гепатит, сифилис, ВИЧ;
- кольпоскопия.
Если при этом обнаружатся воспаления или инфекции половых органов, то выскабливание откладывается до излечения.
Что такое миома матки?
Это гинекологическое заболевание характеризуется появлением новообразования в мышечном слое матки. Чаще встречается у женщин после 30 лет, при климаксе доброкачественная опухоль может уменьшаться.
Эта болезнь не является онкологическим заболеванием, поэтому не представляет опасности для жизни. Но запущенность патологии может привести к серьезным осложнениям, поэтому важно своевременно выявить опухоль и заняться лечением
По локализации миомы делят на 3 вида:
— субмикозная (подслизистая) – D25.0
— интерстициальная (интрамуральная) — D25.1
достоверно не изучены, но известно, что миома является гормонозависимым заболеванием. При повышенном уровне эстрогена в организме, миома разрастается, в период менопаузы миомные узлы начинают уменьшаться.
Именно нарушение гормонального баланса является причиной развития патологии, этому сопутствует ряд факторов:
- При нарушениях функции менструального цикла важно обращать внимание не только на длительность менструации, но и на обильность кровяных выделений. Эти признаки являются симптомами развития миомы матки.
- Механические повреждения слизистой оболочки провоцирует болезнь – частые аборты, внутриматочная спираль.
- В период менопаузы происходит гормональная перестройка, а также прием эстрогенсодержащих препаратов при климаксе может влиять на появление болезни.
- Постоянное напряжение, стрессовые ситуации становятся причиной проблем в функционировании женских органов.
- Отсутствие регулярных сексуальных связей приводит к развитию патологии. Женщинам важно испытывать оргазм при половом акте, потому что венозный застой провоцирует появление миомы матки.
Кроме, гормонального сбоя, существуют другие причины возникновения миомы:
- Генетическая наследственность.
- Лишний вес, сахарный диабет.
- Проблемы с другими органами: щитовидкой, давление, аденомиоз матки.
- Появление воспаления в половых органах.
Методы получения материала для гистологического исследования
Существует несколько методов взятия образца ткани.
Одним из методов забора материала является аспирация. Ее применяют для обнаружения рака эндометрия. С этой целью в полость матки через зонд вводится физраствор с цитратом натрия. Содержимое впоследствии аспирируют при помощи шприца и отбирают из него ткани на гистологию. Этот метод не применяется, если существует вероятность рака тела матки, так как очень вероятно допущение диагностической ошибки. В этом случае показано диагностическое выскабливание.
При проведении выскабливания женщину, предварительно обезболив, располагают на гинекологическом кресле, и, обработав наружные половые органы дезинфицирующим раствором, вводят расширитель. Затем в полость матки вводят тупую кюретку и осторожными движениями выскабливают слизистую матки, стараясь не повредить эндометрий. Забранные ткани отправляют на гистологию. Обычно проводят раздельное выскабливание: сначала из шейки, а затем из самой матки. Также выскабливанию подвергаются трубные углы матки для выявления полипов, склонных к перерождению. Если добытое содержимое крошится, то выскабливание следует прекратить, так как это признак карциномы.
При взятии анализа с применением эндобраша в матку вводят зонд со щеточкой на конце и вращательными движениями собирают фрагменты тканей эндометрия для гистологического исследования.
Биопсия представляет собой иссечение небольшого участка шейки для изготовления гистологического препарата. С этой целью шейка фиксируется пулевыми щипцами и под контролем кольпоскопа скальпелем иссекается фрагмент ткани и погружается в фиксирующую жидкость.
- Прицельная биопсия шейки матки. Ее проводят во время осмотра при помощи кольпоскопа, выбирая для анализа конкретные участки ткани шейки с использованием биопсионной иглы, забирающей сразу несколько тканевых слоев.
- Конхотомная биопсия шейки делается специальными ножницами с загнутыми концами. Для обезболивания используется местная анестезия.
- Радиоволновая биопсия делается при помощи радионожа. Она практически безболезненна и проводится амбулаторно.
- Лазерный метод – довольно болезненный и проводится под внутривенным наркозом. Это малотравматичный метод и редко имеет негативные последствия.
- Петлевая биопсия делается под местным наркозом. Этот метод противопоказан нерожавшим девушкам, так как рубцовые изменения, оставшиеся на шейке, способны впоследствии помешать нормальному ее раскрытию во время родов.
- Клиновидная биопсия проводится под общим или эпидуральным наркозом при помощи скальпеля.
- Эндоцервикальный кюретаж – выскабливание канала шейки под внутривенным или местным наркозом.
- Круговая биопсия – широкий метод, при котором кроме патологических участков шейки на гистологию берутся еще и здоровые ткани.
Во время гистероскопии в полость матки вводится зонд и под зрительным контролем производится забор образца для гистологии.
Ткань помещается в пробирку с формалином и транспортируется в лабораторию. Там ткани обрабатываются парафином для затвердения и с них делают срезы. Полученные таким образом препараты окрашиваются и помещаются под микроскоп. В отличие от цитологии, во время гистологического исследования изучению подвергается большой участок ткани. При этом проводится сравнительный анализ патологических и здоровых тканей.
Точность результата анализа напрямую зависит как от профессионализма оперирующего персонала, так и от работы лаборатории. Погрешности в оценке пораженного органа повлекут дальнейшее неадекватное лечение и недооценку состояния пациентки.
Иногда для принятия решения о необходимости операции применяют ускоренный метод гистологического исследования, при котором отобранный материал замораживают. Такая манипуляция занимает всего час, но применяют ее сравнительно редко. В обычных случаях результат гистологии будет известен через неделю.
Важно! Гистологическое исследование в основном проводится во второй половине цикла, но не в последние дни перед менструацией. Это может повлиять на качество забранного материала и результат гистологии.
Расшифровка результатов цитологии
Интерпретацию показателей проводит врач гинеколог. Только доктор может правильно оценить состояние тканей шейки с учетом гинекологического анамнеза и возраста пациентки. В норме в гистологическом протоколе отсутствуют атипичные клетки.
Гистология отражает такие признаки патологии:
- разрастание тканей эндометрия;
- атипичные клетки в малом количестве;
- изменение строения маточных желез;
- атрофия тканей;
- воспалительные очаги;
- отек стромы;
- апоптозные частицы в клетках шеечного канала;
- нарушение кровотока в сосудах слизистой оболочки;
- фиброзные изменения слизистой;
- множественные кисты.
На основании показателей протокола гистологии врач может поставить такой диагноз:
- строение клеток в норме, патология отсутствует;
- незначительные изменения клеточной структуры (обычно связаны с перенесенными половыми инфекциями, выкидышами, абортами);
- инфекция или воспаление в стадии обострения (с помощью мазка определяют тип возбудителя);
- дисплазия шеечного канала 1, 2 и 3 степени;
- койлоцитоз – обнаружение вируса папилломы человека;
- рак шейки матки.
Период восстановления
После гистологического исследования рекомендуют придерживаться определенных правил:
- не делать орошений влагалища;
- избегать поднятия тяжести;
- избегать принятия горячих ванн, не посещать сауну и баню;
- воздержаться от половой жизни в течение месяца.
До 10 дней могут сохраняться незначительные кровянистые выделения из влагалища. Это не должно беспокоить. Заподозрить осложнения можно в случае следующих симптомов:
- Интенсивные схваткообразные боли.
- Повышение температуры до 37,5 градусов.
- Специфический запах вагинальных выделений.
- Обилие сгустков в выделениях.
- Выделения обильнее, чем менструальные.
Осложнение при миоме матки
Без определенного лечения у женщины могут появиться серьезные проблемы:
- Разрастаясь, миома может сдавливать другие органы малого таза, что мешает их нормальному функционированию.
- Кровоизлияния приводят к гематомам, которые воспаляются, это способствует образованию кист.
- Перекрут ножки узла провоцирует некроз, это требует срочного хирургического вмешательства.
- Миома матки нарушает работу детородных органов, что приводит к бесплодию или преждевременного прерывания беременности.
- Сильные кровопотери вызывают анемию.
При таком диагнозе женщине следует соблюдать ряд рекомендаций, чтобы предотвратить развитие болезни и осложнений:
- Соблюдать полноценный рацион питания, употреблять больше клетчатки и витаминов. Следить за весом, потому что ожирение может спровоцировать развитие заболевания и осложнений.
- Ограничить посещения бань и саун, избегать длительного перебивания на жарком солнце.
- Заниматься лечебной гимнастикой, но не допускать физического перенапряжения. Можно использовать йогу, для поддержания формы.
- Научиться расслабляться, избегать постоянных стрессов и психологических напряжений.
- Отказаться от употребления тампонов.
В целях профилактики миомы матки важно своевременно заниматься лечением гинекологических болезней, инфекционных заболеваний, что передаются половым путем.
Регулярно заниматься сексом, не допуская абортов, для этого нужно использовать средства контрацепции, следить за гормональным балансом в организме.
Даже если женщину ничего не беспокоит, необходимо регулярно проходить осмотр у гинеколога.
Время, благоприятное для диагностического выскабливания
При ановуляторных кровотечениях соскоб берется за несколько дней до менструации.
При меноррагии выскабливание проводится на 5-7 день цикла.
При бесплодии соскоб берется перед менструацией, но не в самые последние дни.
Ациклические дисфункциональные кровотечения требуют проведения выскабливания в первые дни кровотечения.
Аменорея – повод для повторных 4 штриховых соскобов с недельными промежутками.
Соскоб на гормоны берется между 17 и 24 днем менструального цикла, а для определения опухолей выскабливание можно проводить в любое время.
Выскабливание следует проводить аккуратно, не делая поспешных движений, таким образом, чтобы в результате получились крупные фрагменты ткани. С этой целью врач выводит из шейки матки кюретку после каждого проведения по стенке матки. Мелкие кусочки ткани затрудняют проведение исследования, так как при этом не всегда возможно восстановить строение эндометрия.
Самым информативным методом взятия ткани на гистологию является выскабливание. Оно позволяет добыть качественный, достаточно крупный материал для исследования.
Профессиональная подготовка врача – лаборанта имеет приоритетное значение, поскольку патогистолог обязан знать характеристики тканей в зависимости от фазы цикла.
Расшифровка
Расшифровывать результат после взятия анализа из полости матки способен только патоморфолог. Ответ пациентка получает через 10 дней после конизации и других методов взятия материала. Проводя оценку эндометрия, доктор внимательно изучает функциональный и базальный слой:
- Функциональный слой способен изменяться в период менструального цикла и выходит одновременно с менструацией.
- Базальный состоит из поверхностных, промежуточных и парабазальных клеток, он не изменяется и помогает функциональному слою обновляться.
Расшифровка результатов содержит личные данные пациента, тип взятой ткани для гистологического исследования, место забора образца. Далее в бланке указывают время и способ диагностики, использованные растворы. Главное заключение описывают в самом конце расшифровки. Диагноз определяется по следующим критериям:
- наличие или отсутствие нарушений в структуре слоев эпителия;
- контактность клеток;
- подвержено ли ядро клетки патологическим изменениям;
- трансформации клеточной формы;
- активность созревания клеток в наружном слоем (увеличение количества рибосом).
Расшифровка анализа может содержать следующую информацию: норма, наличие инфекций или воспаления, дисплазия, инвазивный рак, малозначимые изменения клеток.
Такие данные вовсе не означают, что пациентка больна и найдено множество отклонений от нормы. Самостоятельно невозможно сделать заключение. Поставить окончательный диагноз может только врач исходя из полученных результатов.
Гистология гиперплазия: анализы
Начинается все с гинекологического осмотра и сбора анамнеза. В качестве основных диагностических процедур, которые могут быть назначены для установки диагноза, используются следующие процедуры:
- Общий анализ крови;
- Биопсия тканей матки;
- Определение уровня гормонов в организме;
- Биохимических анализ крови;
- Ультразвуковое исследование;
- Осмотр матки с помощью медицинских оптических приборов, проникающих внутрь.
Все это помогает утвердить предположения по поводу возникновения болезни, основанные на первичных симптомах.
Читайте также:

