Гиперпластический синдромы при остром лейкозе
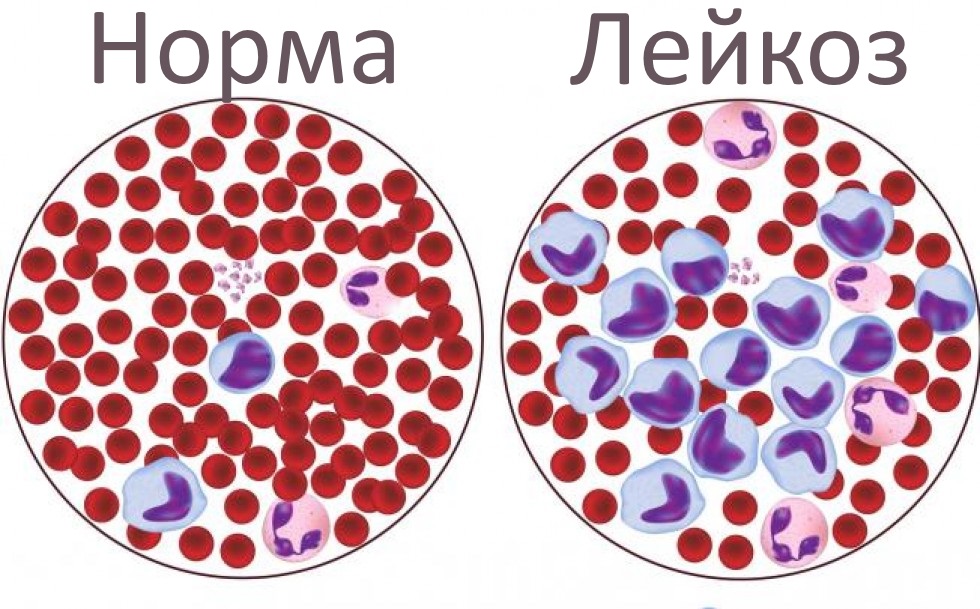
Острый лейкоз – это злокачественное заболевание с поражением костного мозга, органа кроветворения. Аномалия проявляется в мутации стволовых клеток костного мозга и появлением незрелых лимфоидных клеток, называемых лимфобластами. В крови происходит снижение тромбоцитов, лейкоцитов и эритроцитов. С прогрессированием болезни недозревшие клетки попадают в другие органы и ткани. Происходит лейкозная инфильтрация лимфоузлов, слизистых оболочек, селезенки, печени, головного мозга и др. Лейкемией, при которой чаще всего возникает гиперпластический синдром, в основном болеют дети от двух до пяти лет. Согласно статистическим данным, заболеваемость у мальчиков выше, чем у девочек. Взрослых недуг поражает в большей степени после 60 лет.
Клинические синдромы
Различные аномалии системы кроветворения в организме индивида проявляются различными симптомами и синдромами. В некоторых случаях невозможно разделить основные и второстепенные жалобы пациента, поэтому у гематологических больных разумно вместо симптомов говорить о группе признаков общего происхождения или синдромах:
- гиперпластический;
- анемический;
- геморрагический;
- инфекционно-токсический.
Причины развития лейкоза
Одним из приоритетных направлений медицинской науки является изучение проблем, связанных с лейкозами. Однако несмотря на проводимые исследования, ученые до сих пор не выявили точные причины возникновения лейкемии. Определены лишь факторы, способствующие ее развитию. К ним относится:
- Наследственная предрасположенность. Статистические данные свидетельствуют, что лейкозом болеют близкие родственники в нескольких поколениях.
- Воздействие канцерогенов. Токсичные вещества: инсектициды, удобрения, нефтепродукты, а также некоторые медикаментозные препараты (антибиотики пенициллиновой группы и цефалоспорины) негативно влияют на организм индивида.
- Инфекционные и вирусные заболевания иногда вызывают мутацию здоровых клеток, и неожиданно могут возникнуть симптомы острого лейкоза у взрослого человека.
- Наличие хромосомных патологий.
- Радиоактивное облучение, которое вызывает аномальное перерождение здоровых клеток.
- Тяжелые врожденные патологии: синдром Вискотта-Олдрича, Дауна.
- Химиотерапия. Проведение ее для лечения других заболеваний в некоторых случаях провоцирует развитие лейкемии.
- Систематическое курение.
Эти факторы только способствуют возникновению болезни, но недуг развивается и при их отсутствии.
Клинические признаки лейкемии
Общие симптомы острого лейкоза у взрослых:
- Синдром интоксикации. Характеризуется общим недомоганием, слабостью, потерей веса, лихорадкой. Последняя может возникать с присутствием в организме вирусной, бактериальной или грибковой инфекции.
- Геморрагический синдром. Появляются кровоизлияния на дерме и слизистых, рвота с кровью и дегтеобразный стул.
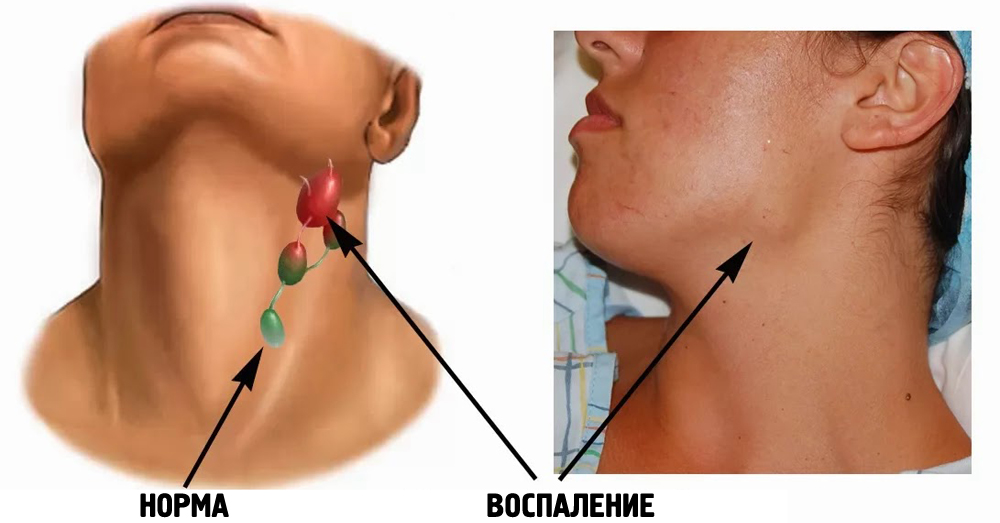
- Гиперпластический синдром. Увеличиваются все лимфоузлы, которые доступны осмотру и пальпации. Они становятся плотными, подвижными, но безболезненными даже при большом увеличении. Селезенка и печень воспаляются и увеличиваются в размерах, возникают болезненные ощущения в животе. В результате инфильтрации суставной капсулы и надкостницы, а также опухоли костного мозга, появляется боли и ломота в костях.
- Анемический синдром. В результате интоксикации кожные покровы становятся бледными, возникают синевато-красные бляшки, при легком повреждении дермы возникают панариции и паронихии, появляются язвенно-некротические изменения в ротовой полости, мучает тахикардия.
- Дыхательные нарушения. Увеличение лимфоузлов средостения приводит к сдавлению бронхов и дыхательной недостаточности.
- Изменения в органах зрения. Происходит отек зрительного нерва, появляется кровоизлияние в сетчатке глаза, возможны лейкемические бляшки на глазном дне.
Диагностика лейкемии
Для выставления диагноза необходимо:
- собрать полный анамнез заболевания;
- осмотреть больного, сделать пальпацию лимфоузлов, печени и селезенки;
- общий анализ крови – определяется количество тромбоцитов, эритроцитов и лейкоцитов, выявляются аномально измененные клетки крови;
- рентген грудной клетки – определяют увеличение периферических лимфоузлов в грудной полости, изменения вилочковой железы и состояние легких;
- аспирация и биопсия костного мозга;
- микроскопическое исследование на определение злокачественных клеток;
- спинномозговая пункция – определяется наличие раковых клеток;
- КТ – на экране компьютера просматривают состояние внутренних органов;
- МРТ – позволяет получить снимки органов и тканей;
- УЗИ – ультразвуковое исследование проводится для подтверждения увеличения печени и селезенки.
На основании комплексного обследования выставляется диагноз и назначается лечение больного.
Стадии течения заболевания
Существует три стадии течения лейкемии:
- Начальная – признаки лейкоза выражены слабо. Они проявляются в легкой усталости и сонливости. Заболевание обнаруживают случайно при профилактических обследованиях или диагностировании других заболеваний, которые в этот период начинают обостряться. Основные показатели крови при лабораторном исследовании могут быть немного изменены, размеры печени нормальные.
- Развернутая – происходит поражение различных органов, поэтому симптомы ярко выражены. В этот период происходит чередование обострений и ремиссии. Лейкоз заканчивается выздоровлением или значительным ухудшением всех показателей.
- Терминальная – лечение оказалось неэффективным, система кроветворения сильно угнетена, происходят язвенные и некротические изменения. Стадия завершается смертью больного.
Лейкемия у малышей
Острый лейкоз у детей возникает и развивается очень быстро. Количество лимфобласт ов быстро растет, что сказывается на самочувствии ребенка. Он становится вялым, жалуется на тошноту и головные боли. В вечернее время повышается температура до 38 градусов и выше, хотя симптомов простудного характера не наблюдается. При купании родители могут заметить появление на теле гематом и синяков. Этот симптом должен насторожить, если малыш не падал во время игры. Признаки недуга выражаются обострениями хронических болезней или длительном течении таких заболеваний, как пневмония, бронхит, фарингит, ангина. Они сложно поддаются лечению, ребенок вынужден продолжительный период принимать медикаменты, подрывая силы и так ослабленного организма. Кроме этого, проявляется гиперпластический синдром при остром лейкозе, выраженный стремительным увеличением лимфоузлов.

В начале заболевания чаще воспаляются шейные, далее вовлекаются подчелюстные, надключичные и подмышечные. Лимфоузлы все время увеличиваются, но не обладают болезненностью, и со временем могут вызвать сдавление бронхов, верхней полой вены, желчного протока. А также быстро происходит увеличение в размерах таких органов, как селезенка и печень, которые легко прощупываются при пальпации и выступают из-под ребер. Иногда у детей возникают желудочные, ректальные и носовые продолжительные и объемные кровотечения. Чаще всего встречается острый лейкоз у детей, поэтому родителям надо быть очень внимательными к состоянию здоровья ребенка и обращать внимание на все его недомогания и жалобы.
Лечение заболевания у детей
При подтверждении лейкемии ребенка госпитализируют в гематологическое или онкологическое отделение специализированной клиники. В результате лечения необходимо:
- уничтожить поврежденные клетки;
- проводить поддерживающую терапию;
- не допустить возникновения инфекционных болезней;
- восполнить недостаток тромбоцитов и эритроцитов крови.

Продолжительность лечения в стационаре для каждого ребенка определяется индивидуально и состоит из:
- химиотерапии – используются различные комбинации препаратов цитостатиков;
- лучевой терапии – подбирается под конкретного пациента;
- трансплантации костного мозга – возможна после проведения терапии лекарственными средствами с высокой дозировкой.
Тактика лечения определяется:
- количеством бластных клеток;
- возможностью возникновения рецидива;
- стадией болезни.
Существуют международные рекомендации (протоколы) по лечению лейкемии. Для терапии ребенка составляется длительная программа по протоколу с четким прогнозом выживаемости, интенсивность курса находится в прямой зависимости от риска рецидива заболевания. Без проведения трансплантации костного мозга, лечение лейкемии продолжается примерно два года. В этот период стационарное лечение несколько раз сменяется амбулаторным.
Этапы терапии
По международным рекомендациям, лечение лейкемии в детском возрасте состоит из следующих этапов:
- Предварительный – в этот период больного готовят для проведения основного курса. Для этого делается краткий курс химиотерапии для уменьшения количества лейкозных клеток и предупреждения сбоев в работе почек.
- Индуктивный – проводится для наступления ремиссии. Используется терапия, усиленная несколькими препаратами и продолжающаяся от полутора до двух месяцев.
- Время консолидации с интенсивной терапией – происходит закрепление достигнутой ремиссии, когда установились нормальные размеры печени и уменьшились лимфоузлы. Предотвращается развитие опухоли на головном и спинном мозге. В этот период при необходимости применяют облучение и вводят в канал спинного мозга цитостатики.
- Повторная комбинация – вводят различные комбинации сильнодействующих препаратов, проводя отдельные курсы. Период может продолжаться до нескольких месяцев. Цель – уничтожить бластные клетки.
- Поддерживающая терапия – проводится амбулаторно. Ребенок может посещать садик или школу. Дозировка препаратов сведена к минимуму.
Применение протоколов способствует повышению результативности лечения, накапливается опыт по предупреждению осложнений и выявлению побочных действий препаратов.
Дифференциальная диагностика гиперпластического синдрома
Проявления этого синдрома следует дифференцировать от:
- язвенно-некротического стоматита Венсана;
- гипертрофического гингивита другой этиологии;
- реакций при тяжелых инфекциях бактериального характера;
- инфекционного мононуклеоза;
- отравлений организма тяжелыми металлами;
- гиповитаминоза C.

Во всех этих случаях в анализе крови и миелограмме отсутствуют маркеры лейкоза. В сомнительных ситуациях проводят исследование костного мозга, в некоторых случаях мультизональное, когда на анализ берут вещество из трех точек.
Методы лечения лейкемии у взрослых
После проведенной диагностики сразу же начинается лечение, которое проводится в центрах онкологической гематологии по установленным схемам назначения лекарств. Основной задачей является восстановление здорового кроветворения, длительная ремиссия, предупреждение рецидива. Для подбора схемы лечения учитывают возраст больного, его индивидуальные особенности и количество белых телец в крови. Основные методы лечения состоят из:
Прогноз при лейкозе
На прогноз оказывают влияние следующие факторы:
- вид лейкемии;
- возраст пациента;
- особенности заболевания;
- индивидуальная реакция на химиотерапию.
У детей с лейкемией прогноз значительно лучше, чем у взрослых. Это связано с тем, что препараты, применяемые для лечения, у детей вызывают меньше побочных реакций. Кроме того, у пожилых людей имеется множество сопутствующих заболеваний, которые не позволяют проводить полноценную химиотерапию. И еще взрослые в большинстве случаев обращаются к врачу с запущенной формой болезни, когда лейкозная гиперплазия ярко выражена. По медицинской статистике, пятилетняя выживаемость при острой лейкемии у детей составляет до 85%, а у взрослых - всего до 40%. Это тяжелая, но излечимая болезнь. Современные протоколы лечения дают высокую эффективность. Надо отметить, что после пятилетней ремиссии рецидивы заболевания никогда не происходят.
Заключение
Острый лейкоз – это быстропрогрессирующая форма рака кроветворной ткани костного мозга. Происходит мутация стволовых клеток, которые разносятся по всему организму, вызывая симптомы болезни. Здоровые клетки начинают вытесняться измененными, а это сопровождается тяжелыми последствиями.
В то же время уменьшается и выработка здоровых клеток, так как наличие опухоли способствует синтезу веществ, подавляющих их рост. Протекает эта патология с поражением костного мозга, селезенки, печени, вилочковой железы и периферических лимфоузлов.
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.


- Причины острого лейкоза
- Классификация острого лейкоза
- Симптомы острого лейкоза
- Диагностика острого лейкоза
- Лечение острого лейкоза
- Цены на лечение
Общие сведения
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях - болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
- пре-В-форма
- В-форма
- пре-Т-форма
- Т-форма
- ни Т ни В-форма
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:

Симптомы острого лейкоза
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Диагностика острого лейкоза
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.

Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.


Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. Из-за снижения иммунитета при остром лимфобластном лейкозе часто развиваются инфекционные заболевания. Возможно поражение ЦНС. Диагноз выставляется на основании клинических симптомов и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
Острый лимфобластный лейкоз

Острый лимфобластный лейкоз (ОЛЛ) – самое распространенное онкологическое заболевание детского возраста. Доля ОЛЛ составляет 75-80% от общего количества случаев болезней системы кроветворения у детей. Пик заболеваемости приходится на возраст 1-6 лет. Мальчики страдают чаще девочек. Взрослые пациенты болеют в 8-10 раз реже детей. У пациентов детского возраста острый лимфобластный лейкоз возникает первично, у взрослых нередко является осложнением хронического лимфоцитарного лейкоза. По своим клиническим проявлениям ОЛЛ схож с другими острыми лейкозами. Отличительной особенностью является более частое поражение оболочек головного и спинного мозга (нейролейкоз), при отсутствии профилактики развивающееся у 30-50% пациентов. Лечение осуществляют специалисты в области онкологии и гематологии.
В соответствии с классификацией ВОЗ различают четыре типа ОЛЛ: пре-пре-В-клеточный, пре-В-клеточный, В-клеточный и Т-клеточный. В-клеточные острые лимфобластные лейкозы составляют 80-85% от общего количества случаев заболевания. Первый пик заболеваемости приходится на возраст 3 года. В последующем вероятность развития ОЛЛ повышается после 60 лет. Т-клеточный лейкоз составляет 15-20% от общего количества случаев болезни. Пик заболеваемости приходится на возраст 15 лет.
Причины острого лимфобластного лейкоза
Непосредственной причиной острого лимфобластного лейкоза является образование злокачественного клона – группы клеток, обладающих способностью к неконтролируемому размножению. Клон образуется в результате хромосомных аберраций: транслокации (обмена участками между двумя хромосомами), делеции (утраты участка хромосомы), инверсии (переворота участка хромосомы) или амплификации (образования дополнительных копий участка хромосомы). Предполагается, что генетические нарушения, вызывающие развитие острого лимфобластного лейкоза, возникают еще во внутриутробном периоде, однако для завершения процесса формирования злокачественного клона нередко требуются дополнительные внешние обстоятельства.
В числе факторов риска возникновения острого лимфобластного лейкоза обычно в первую очередь указывают лучевые воздействия: проживание в зоне с повышенным уровнем ионизирующей радиации, радиотерапию при лечении других онкологических заболеваний, многочисленные рентгенологические исследования, в том числе во внутриутробном периоде. Уровень связи, а также доказанность наличия зависимости между различными лучевыми воздействиями и развитием острого лимфобластного лейкоза сильно различаются.
Так, взаимосвязь между лейкозами и лучевой терапией в наши дни считается доказанной. Риск возникновения острого лимфобластного лейкоза после радиотерапии составляет 10%. У 85% пациентов болезнь диагностируется в течение 10 лет после окончания курса лучевой терапии. Связь между рентгенологическими исследованиями и развитием острого лимфобластного лейкоза в настоящее время остается на уровне предположений. Достоверных статистических данных, подтверждающих эту теорию, пока не существует.
Вероятность развития острого лимфобластного лейкоза повышается при контакте матери с некоторыми токсическими веществами в период гестации, при некоторых генетических аномалиях (анемии Фанкони, синдроме Дауна, синдроме Швахмана, синдроме Клайнфельтера, синдроме Вискотта-Олдрича, нейрофиброматозе, целиакии, наследственно обусловленных иммунных нарушениях), наличии онкологических заболеваний в семейном анамнезе и приеме цитостатиков. Некоторые специалисты отмечают возможное негативное влияние курения.
Симптомы острого лимфобластного лейкоза
Болезнь развивается стремительно. К моменту постановки диагноза суммарная масса лимфобластов в организме может составлять 3-4% от общей массы тела, что обусловлено бурной пролиферацией клеток злокачественного клона на протяжении 1-3 предыдущих месяцев. В течение недели количество клеток увеличивается примерно вдвое. Различают несколько синдромов, характерных для острого лимфобластного лейкоза: интоксикационный, гиперпластический, анемический, геморрагический, инфекционный.
Интоксикационный синдром включает в себя слабость, утомляемость, лихорадку и потерю веса. Повышение температуры может провоцироваться как основным заболеванием, так и инфекционными осложнениями, которые особенно часто развиваются при наличии нейтропении. Гиперпластический синдром при остром лимфобластном лейкозе проявляется увеличением лимфоузлов, печени и селезенки (в результате лейкемической инфильтрации паренхимы органов). При увеличении паренхиматозных органов могут появляться боли в животе. Увеличение объема костного мозга, инфильтрация надкостницы и тканей суставных капсул могут становиться причиной ломящих костно-суставных болей.
О наличии анемического синдрома свидетельствуют слабость, головокружения, бледность кожи и учащение сердечных сокращений. Причиной развития геморрагического синдрома при остром лимфобластном лейкозе становятся тромбоцитопения и тромбозы мелких сосудов. На коже и слизистых выявляются петехии и экхимозы. При ушибах легко возникают обширные подкожные кровоизлияния. Наблюдаются повышенная кровоточивость из ран и царапин, кровоизлияния в сетчатку, десневые и носовые кровотечения. У некоторых больных острым лимфобластным лейкозом возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и дегтеобразным стулом.
Иммунные нарушения при остром лимфобластном лейкозе проявляются частым инфицированием ран, царапин и следов от уколов. Могут развиваться различные бактериальные, вирусные и грибковые инфекции. При увеличении лимфатических узлов средостения отмечаются нарушения дыхания, обусловленные уменьшением объема легких. Дыхательная недостаточность чаще обнаруживается при Т-клеточном остром лимфобластном лейкозе. Нейролейкозы, спровоцированные инфильтрацией оболочек спинного и головного мозга, чаще отмечаются во время рецидивов.
При вовлечении ЦНС выявляются положительные менингеальные симптомы и признаки повышения внутричерепного давления (отек дисков зрительных нервов, головная боль, тошнота и рвота). Иногда поражение ЦНС при остром лимфобластном лейкозе протекает бессимптомно и диагностируется только после исследования цереброспинальной жидкости. У 5-30% мальчиков появляются инфильтраты в яичках. У пациентов обоих полов на коже и слизистых оболочках могут возникать багрово-синюшные инфильтраты (лейкемиды). В редких случаях наблюдаются выпотной перикардит и нарушения функции почек. Описаны случаи поражений кишечника.
С учетом особенностей клинической симптоматики можно выделить четыре периода развития острого лимфобластного лейкоза: начальный, разгара, ремиссии, терминальный. Продолжительность начального периода составляет 1-3 месяца. Преобладает неспецифическая симптоматика: вялость, утомляемость, ухудшение аппетита, субфебрилитет и нарастающая бледность кожи. Возможны головные боли, боли в животе, костях и суставах. В период разгара острого лимфобластного лейкоза выявляются все перечисленные выше характерные синдромы. В период ремиссии проявления болезни исчезают. Терминальный период характеризуется прогрессирующим ухудшением состояния больного и завершается летальным исходом.
Диагностика острого лимфобластного лейкоза
Диагноз выставляют с учетом клинических признаков, результатов анализа периферической крови и данных миелограммы. В периферической крови пациентов с острым лимфобластным лейкозом выявляются анемия, тромбоцитопения, повышение СОЭ и изменение количества лейкоцитов (обычно – лейкоцитоз). Лимфобласты составляют 15-20 и более процентов от общего количества лейкоцитов. Количество нейтрофилов снижено. В миелограмме преобладают бластные клетки, определяется выраженное угнетение эритроидного, нейтрофильного и тромбоцитарного ростка.
В программу обследования при остром лимфобластном лейкозе входят люмбальная пункция (для исключения нейролейкоза), УЗИ органов брюшной полости (для оценки состояния паренхиматозных органов и лимфатических узлов), рентгенография грудной клетки (для обнаружения увеличенных лимфоузлов средостения) и биохимический анализ крови (для выявления нарушений функции печени и почек). Дифференциальный диагноз острого лимфобластного лейкоза проводят с другими лейкозами, отравлениями, состояниями при тяжелых инфекционных заболеваниях, инфекционным лимфоцитозом и инфекционным мононуклеозом.
Лечение и прогноз при остром лимфобластном лейкозе
Основой терапии являются химиопрепараты. Выделяют два этапа лечения ОЛЛ: этап интенсивной терапии и этап поддерживающей терапии. Этап интенсивной терапии острого лимфобластного лейкоза включает в себя две фазы и длится около полугода. В первой фазе осуществляют внутривенную полихимиотерапию для достижения ремиссии. О состоянии ремиссии свидетельствуют нормализация кроветворения, наличие не более 5% бластов в костном мозге и отсутствие бластов в периферической крови. Во второй фазе проводят мероприятия для продления ремиссии, замедления или прекращения пролиферации клеток злокачественного клона. Введение препаратов также осуществляют внутривенно.
Продолжительность этапа поддерживающей терапии при остром лимфобластном лейкозе составляет около 2 лет. В этот период больного выписывают на амбулаторное лечение, назначают препараты для перорального приема, осуществляют регулярные обследования для контроля над состоянием костного мозга и периферической крови. План лечения острого лимфобластного лейкоза составляют индивидуально с учетом уровня риска у конкретного больного. Наряду с химиотерапией используют иммунотерапию, радиотерапию и другие методики. При низкой эффективности лечения и высоком риске развития рецидивов осуществляют трансплантацию костного мозга. Средняя пятилетняя выживаемость при В-клеточном остром лимфобластном лейкозе в детском возрасте составляет 80-85%, во взрослом – 35-40%. При Т-лимфобластном лейкозе прогноз менее благоприятен.
Читайте также:

