Фолликулярная киста повышен тестостерон
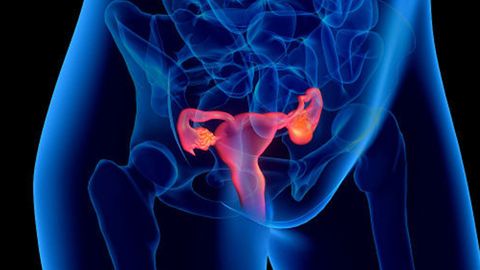
Фолликулярная киста яичника – доброкачественное новообразование, которое по сути представляет собой не лопнувший доминантный фолликул. Если фолликулярных кист сформировалось несколько, такое патологическое состояние называют поликистозом яичников. Заболевание встречается у женщин детородного возраста.
В большинстве случаев киста рассасывается сама за 2–3 менструальных цикла. Однако это происходит не всегда, и новообразование прогрессирует, приводя к осложнениям. Болезнь может протекать, как бессимптомно, так и с выраженными проявлениями. При осложненной форме могут возникать состояния, угрожающие жизни пациентки.
Диагностируется киста при первичном гинекологическом осмотре и ультразвуковом исследовании органов малого таза.
Как развивается заболевание
В организме женщины каждый менструальный цикл созревает одна яйцеклетка. Происходит это в наиболее зрелом фолликуле, который называется доминирующим.
Справка! Фолликул – структурная единица яичника в виде пузырька, которая содержит незрелые яйцеклетки (овоциты).
Доминирующий фолликул выделяет гормоны, тормозящие развитие остальных половых клеток, поэтому созревает лишь одна из них. После того, как яйцеклетка созрела, фолликул разрывается, и она начинает свое движение по маточным трубам к матке, постепенно дозревая, и готовясь к оплодотворению. Если разрыв фолликула не произошел, его содержимое превращается в кисту – пузыреобразное опухолевое образование.
Справка! Киста – полое образование в тканях или органах, имеющее стенку и содержимое.
По расположению они подразделяются на такие виды:
- односторонние (правосторонние или левосторонние);
- двусторонние (встречаются крайне редко).
По возникающим осложнениям:
- обычные (неосложненные);
- осложненные.
Обычно кисты имеют небольшие размеры (3–5 см), но бывает, что они вырастают до 10 см. Чаще всего возникают правосторонние кисты. Это происходит потому, что правый яичник снабжается кровью из брюшной аорты, а левый из почечной артерии. А значит более интенсивное кровоснабжение определяет большую активность правого яичника.
Кисты могут быть гормонально активными, и дополнительно продуцировать женский половой гормон эстроген. Это приводит к его избытку в организме женщины, и как следствие – нарушению менструального цикла.
Фолликулярная киста яичника не может переродиться в злокачественное новообразование. Но она опасна тем, что может стать источником воспалительного процесса, который нарушает функцию всего яичника, что может приводить к расстройству менструального цикла и даже бесплодию. Кроме этого, воспаленная киста может разорваться и вызвать тяжелое заболевание – перитонит.
Фолликулярная киста – причины
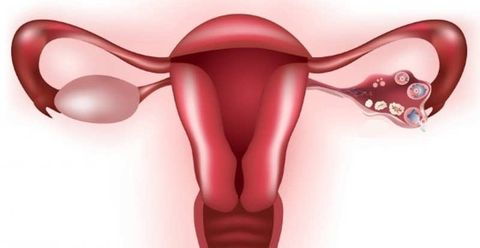
Главной причиной служит гормональный сбой в организме женщины, что приводит к циклу без овуляции (ановуляция). Причиной гормонального сбоя и развития фолликулярной опухоли может быть:
- прерывание беременности (аборт);
- воспалительные заболевания мочеполовой системы;
- половые инфекции;
- генетическая предрасположенность;
- неправильное применение контрацептивов или злоупотребление ими;
- слишком сильное стимулирование овуляции при лечении бесплодия;
- избыточные физические или эмоциональные нагрузки;
- эндокринные заболевания (щитовидной железы, надпочечников, диабет);
- стресс.
Справка! Гормональный сбой может возникнуть из-за банальной простуды.
Фолликулярная киста – симптомы
Заболевания иногда протекает практически бессимптомно и обнаруживается при профилактическом гинекологическом обследовании.
Однако чаще для него характерны такие проявления:
- различные нарушения менструального цикла: изменение длительности и интервала между менструациями, обильности выделений;
- не связанные с месячными кровотечения;
- болевые ощущения внизу живота, усиливающиеся при физических нагрузках или сексе;
- общая слабость.
Подобная симптоматика наблюдается при неосложненных кистах небольшого размера. Они могут со временем рассосаться сами. Если организм не справился, киста прогрессирует, и выраженность болезненных проявлений нарастает.
При осложненных и больших образованиях появляются такие симптомы:
- тошнота, рвота;
- головокружения;
- повышенная частота сердцебиения;
- предобморочное состояние и обмороки;
- увеличение живота;
- снижение артериального давления;
- внезапно возникающая резкая боль внизу живота;
- кровотечения.
Это опасные для жизни пациентки состояния, которые требуют скорейшего медицинского вмешательства.
Осложнения
Если фолликулярная киста не была вовремя диагностирована и пролечена, возможны такие последствия:
- Разрыв кисты. Происходит спонтанно. Сопровождается резкой болью. Возможно обильное кровотечение вплоть до шокового состояния. Вероятность разрыва увеличивает сильная физическая нагрузка или сексуальная близость.
- Кровоизлияние в полость. Проникновение крови внутрь кистозного пузыря.
- Перекрут. При резком изменении положения тела может произойти перекручивание яичника, во время которого сдавливаются кровеносные сосуды и ограничивается его кровоснабжение. Сопровождается резкой болью до потери сознания
- Воспаление. Содержимое кистозного пузырька может воспалиться и даже нагноиться, формируя абсцесс. Разрыв воспаленной кисты опасен заражением окружающих тканей.

Апоплексия или разрыв кисты – нередкое осложнение болезни. Причиной могут служить как внутренние, так и внешние факторы. Кистозный пузырек не может увеличиваться до бесконечности. Когда он становится значительным (7 сантиметров и более) его оболочка истончается и может произойти разрыв.
К внутренним причинам разрыва предположительно относятся:
- нарушенный гормональный баланс;
- нерегулярный менструальный цикл;
- воспалительные процессы брюшной полости;
- гинекологические заболевания.
К внешним причинам можно отнести:
- интенсивные физические нагрузки;
- поднятие тяжестей;
- резкие движения, такие как прыжки;
- падения;
- травмирующие воздействия непосредственно в область живота.
В случае разрыва содержимое изливается в брюшную полость малого таза и может вызвать серьезные последствия, вплоть до перитонита. Если произойдет травмирование кровеносного сосуда, снабжающего фолликул, может возникнуть обильное кровотечение, как через матку наружу, так и внутрь в брюшную полость.
По симптоматике разрыв подразделяют на три типа:
- болевая апоплексия (псевдоаппендикулярная) — сопровождается резкими болями и напоминает приступ острого аппендицита;
- анемический — сопровождается внутренним кровотечением;
- смешанный тип – внутреннее кровотечение сопровождается острой болью.
По степени проявления разрыв делят на следующие типы:
- легкий, в том случае кровь выливается незначительно (до 150 мл);
- средний, кровоизлияние значительное (до 500 мл);
- тяжелый, потеря крови превышает 500 мл.
Разрыв сопровождается выраженными болевыми ощущениями вплоть до болевого шока. Также кровотечение может стать причиной потери сознания.
В случае разрыва практически всегда требуется срочное оперативное вмешательство.
При активном кровоснабжении доминантного фолликула из которого сформировалась опухоль, кровь может активно проникать внутрь пузыря. Это грозит разрывами и излиянием крови в брюшную полость. Такая структура нередко служит источником острого воспалительного процесса. Киста с кровоизлиянием в полость носит название геморрагической.
Перекручиванию подвержены опухоли достаточно крупных размеров – более 7 см в диаметре. В результате сдавливается нервно-сосудистый пучок яичника, и возникают такие симптомы:
- слабость;
- головокружение;
- резкое снижение артериального давления;
- тошнота, рвота;
- учащенное сердцебиение (тахикардия);
- остановка функций кишечника;
- боль не стихает в любом положении тела.
Перекрут бывает частичным и полным (более 360 поворота). Устраняется только оперативным вмешательством (чаще лапароскопическим).
Чтобы избежать такого осложнения, на время лечения необходимо исключить активные тренировки, экстремальные путешествия и перейти на щадящий режим физических нагрузок.
Диагностика заболевания
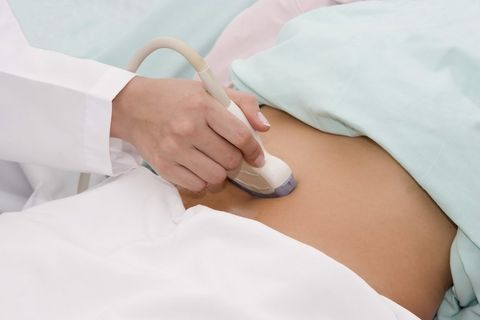
Для выявления патологии применяются следующие методы:
- Двуручная пальпация — при первичном гинекологическим осмотре позволяет выявить крупные опухоли.
- Ультразвуковая диагностика (УЗИ) — дает возможность рассмотреть структуру яичника и выявить опухоли даже небольшого размера. Процедура не причиняет дискомфорта и болевых ощущений.
- Допплерография — исследование состояния сосудов малого таза позволяет оценить степень кровоснабжения яичников.
- Серологические исследования — исследования крови на гормоны, позволяет определить гормональный статус женщины. Результат важен для выбора медикаментозного лечения.
Для более точной диагностики обычно назначают несколько методов, например УЗИ и серологический.
Фолликулярная киста во время беременности
Чаще всего новообразование возникает до беременности. Беременной женщине следует исключить физические и эмоциональные нагрузки. Недопустимы резкие наклоны и повороты.
При небольшой кисте возможны роды естественным путем. Если же она достигает больших размеров, необходимо кесарево сечение, так как во время родов может произойти ее разрыв или перекрут. При допустимом состоянии кисты проводится только медицинское наблюдение. Если возникает разрыв или перекрут, необходимо оперативное вмешательство. Беременность чаще удается сохранить.
Чтобы избежать подобных неприятностей, при планировании беременности необходимо пройти полное обследование.
Лечение фолликулярной кисты
Если ее размер не очень большой, и нет угрозы разрыва, назначается консервативное лечение. Для системной терапии используют гормоны — производные прогестерона. Чтобы устранить воспаление или избежать инфекций, применяются антибиотики.
Также назначают витамины: фолиевую кислоту, аскорбиновую кислоту, витамин Е.
При выраженном болевом синдроме могут быть назначены нестероидные противовоспалительные препараты.
Если причиной болезни являются гормональные расстройства, вызванные нарушениями функций других желез внутренней секреции (щитовидной железы, надпочечников), необходимо обратиться к эндокринологу.
Хирургическое вмешательство
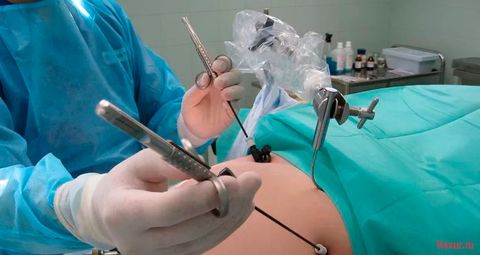
Если образование достигло больших размеров и возникли осложнения, применяют хирургические методы лечения.
По применяемой методике хирургическое вмешательство бывает двух видов:
- Лапароскопия. Малоинвазивное оперативное вмешательство, осуществляется при помощи специального устройства – лапароскопа. Для проведения операции делаются небольшие проколы, через которые вводится манипулятор и видеокамера. Применяется в случае больших размеров кисты или ее воспалении.
- Лапаротомия. Полостная операция. Применяется в случае осложнений таких как разрыв или перекрут.
Типы по степени воздействия:
- Цистэктомия. Это метод вылущивания кисты. Обычно удаляется только часть яичника. Оставшаяся его доля остается функциональной.
- Овариэктомия. Удаление всего яичника. Операция выполняется, если он был сильно поврежден в результате осложнений. Так как яичники – орган парный, детородная функция сохраняется благодаря оставшемуся.
На выбор метода хирургического вмешательства влияет тяжесть и степень развития болезни. В любом случае врачи стараются сохранить детородную функцию пациентке репродуктивного возраста.
Прогноз и профилактика заболевания
При своевременной диагностике фолликулярной кисты и вовремя назначенной адекватной терапии болезнь излечима и хорошо поддается контролю. При этом детородная функция пациентки полностью сохраняется. Прогноз ухудшается при затяжном течении болезни, что случается, если женщина не обращает внимания на симптомы и не идет к врачу.
Так как кистозные образования могут долгое время протекать бессимптомно, лучшей профилактикой будут ежегодные гинекологические осмотры и УЗИ органов малого таза.
Также существует ряд общих рекомендаций для предупреждения болезни:
- вести здоровый образ жизни;
- питаться правильно, принимать витаминно-минеральные комплексы, рекомендованные врачом;
- избегать избыточных физических нагрузок;
- ограничить горячие ванны, бани, сауны;
- принимать солнечные ванны в меру, не злоупотреблять солярием;
- сохранять уравновешенное эмоциональное состояние, избегать стрессов;
- исключить вредные привычки;
- контролировать свой гормональный фон.
Особенно важны эти рекомендации для женщин, имеющих предрасположенность к образованию кист.



Женский организм, в отличие от мужского, подчиняется циклическому месячному ритму. В случае нарушения этого ритма, которое очень часто встречается при поликистозе яичников, происходит гормональный сбой. Читайте ниже, на какие гормоны нужно сдавать анализы крови, если у вас СПКЯ.
Содержание:
- Почему происходят колебания гормонов
- Лютеинизирующий гормон (ЛГ)
- Как влияет тестостерон на женский организм
- Прогестерон – норма у женщин
- Андрогены: какие это гормоны у женщин
Почему происходят колебания гормонов
Как уже упоминалось, сущность синдрома поликистозных яичников – слишком высокий уровень мужских половых гормонов – откуда они взялись? Прежде всего, из яичников. Эти гормоны известны как тестостерон и андростендин.
Почему растет их уровень
Эксперты утверждают, что причиной гормонального сбоя могут быть генетические и экологические факторы (например, диета). Одним из эффектов повышенной секреции тестостерона является снижение уровня прогестерона и ФСГ, секретируемых гипофизом. В свою очередь, уровень другого гипофизарного гормона – ЛГ – увеличивается. Производство андрогендегидроэпиандростерона (ДГЭА) из коры надпочечников также увеличивается в среднем примерно на 50%, но этот факт менее важен в патофизиологии и при диагностике СПКЯ.
В настоящее время различные лаборатории предлагают возможность определения многих гормонов и факторов, которые могут приблизить врача к диагностированию поликистоза яичников. Самым важным и наиболее точным критерием является определение уровня свободного тестостерона и индекса FAI (индекс эндрогенов). У здоровой женщины уровень свободного тестостерона должен быть менее 29,5 пмоль/л, тогда как диапазон FAI у здоровых женщин составляет 7-10%. Более высокие значения обоих показателей могут указывать на поликистоз яичников.
- ДГЭА 7-31 нмоль/л (200-900 нг/дл),
- ДГЭА-С (сульфат ДГЭА) 2-10 мкмоль/л (75-370 мкг/дл),
- андростендион 1,4-9,4 нмоль/л (40-270 нг/дл),
- ЛГ 0,2-57 МЕ/л (результат зависит от фазы цикла – самый высокий при овуляции),
- ФСГ 1,4-21 МЕ/л,
- отношение ЛГ/ФСГ обычно меньше 2,
- ГСПГ (глобулин, связывающий половые гормоны), 30-90 нмоль/л.

Из-за диабета или нарушенной толерантности к глюкозе, также рекомендуется сдать анализы на глюкозу – правильные результаты менее чем 100 мг/дл (5,5 ммоль/л).
Аномальных результатов по вышеупомянутым гормонам недостаточно для диагностики синдрома поликистозных яичников!
Под влиянием ЛГ овуляция менструального цикла у женщин происходит в последние дни фолликулярной фазы. Проблемы с гипотиреозом могут быть вызваны низкими уровнями лютеинизирующего гормона на ранних стадиях фолликулярного менструального цикла.
У мужчин лютеинизирующий гормон отвечает за функционирование интерстициальных клеток в семенниках, которые продуцируют тестостерон.
Повышенная концентрация лютеинизирующего гормона:
- у женщин: овариальная недостаточность, поликистозный яичник;
- у мужчин: яичковая недостаточность.
Более низкая концентрация лютеинизирующего гормона:
- у женщин: использование контрацептивов, вторичный овариальный отказ;
- у мужчин: вторичная недостаточность яичек.

Лютеинизирующий гормон выполняет очень важную функцию – влияет на продукцию тестостерона, у женщин. Он дает сигнал начать овуляцию, облегчает планирование беременности, борется с бесплодием или указывает на заболевание яичников. ЛГ встречается у женщин и мужчин, а аномалии в его концентрации могут предвещать о серьезных проблемах со здоровьем.
Значение ЛГ строго контролируется другим гормоном, называемым гонадолиберином, и секретируется гипоталамусом. Уровень лютеинизирующего гормона в сыворотке или моче имеет тесную связь не только с возрастом, но и с фазой цикла.
Правильный уровень не должен превышать соответственно:
- в фолликулярной фазе: 1,4-9,6 МЕ/л,
- во время овуляции: 2,3-21 МЕ/л,
- после менопаузы: 42-188 МЕ/л.
Лютеинизирующий гормон выполняет очень важную функцию независимо от пола. В случае мужчин он активирует интерстициальные клетки, которые отвечают за производство тестостерона. У женщин фолликул Граафа вспыхивает вместе с ним, что приводит к овуляции. Кроме того, это влияет на высвобождение прогестерона и эстрогенов. Уровень гормона тестируется на основе образца крови или мочи (24-часовой сбор мочи).
Тесты на тестостерон назначают в основном при лечении бесплодия (мужчин и женщин). Он позволяет диагностировать причину нерегулярных менструальных циклов. ЛГ позволяет точно определить время начала овуляции, что позволяет легче планировать беременность.
Иногда тестирование также выполняется у детей. Это становится необходимым, когда есть подозрение на неправильное функционирование гипофиза или гипоталамуса.
Прогестерон является одним из наиболее важных половых гормонов, секретируемых яичниками. Без него оплодотворение или беременность невозможны. Он относится к стероидным гормонам.
Прогестерон подготавливает матку для имплантации оплодотворенного яйца и поддерживает беременность (предотвращает преждевременные сокращения матки), ингибирует пролиферацию эндометрия под влиянием эстрогена.
Количество секретируемого прогестерона увеличивается после овуляции. Если нет оплодотворения, секреция прогестерона уменьшается, что приводит к менструации. После зачатия прогестерон секретируется желтым корпусом и после 15-й недели беременности также плацентой.
Прогестерон, полученный химически, используется для лечения:
- чрезмерного менструального кровотечения,
- нерегулярных менструаций,
- при отсутствии менструаций,
- при угрозе выкидыша.
Концентрация прогестерона в крови в течение дня изменяется, потому что он высвобождается пульсирующим образом. Поэтому одноразовое исследование, вероятно, не даст надежных результатов. Рекомендуется провести тест в течение 3 дней подряд, чтобы получить правильное изображение этого гормона в организме женщины.
Прогестерон продуцируется желтым телом, яичниками и плацентой. Его производство начинается на 14-й или 18-й недели беременности. В случае женщин, которые не ожидают ребенка, желтое тело начинает продуцировать прогестерон во второй фазе цикла. Концентрация лютеина увеличивается с 5 до 55 мг в день на 20-22-й день цикла, тогда его уровень снижается. Кроме того, кора надпочечников и центральная нервная система отвечают за производство прогестерона.

Оплодотворение подразумевает помещение здоровой спермы в яйцеклетку. Этот экстраординарный процесс не был бы возможен без прогестерона. Благодаря этому происходит размещение оплодотворенной яйцеклетки в эндометрии. Прогестерон необходим для правильного развития и поддержания беременности. У женщин, которые не готовятся к роли матери, прогестерон регулирует менструацию.
Лютеин оказывает огромное влияние не только на сам ход беременности, но и отвечает за нормальное развитие плода. Наиболее важными задачами прогестерона являются:
- подготавливает эндометрий для получения оплодотворенной яйцеклетки,
- ингибирует сокращение матки и отвечает за профилактику преждевременных родов,
- служит для облегчения распада белка (действует на фолликул и, таким образом, способствует овуляции),
- подготавливает молочные железы для лактации,
- удерживает воду,
- принимает участие в производстве гормонов и обмена веществ плода,
- снижает концентрацию кислоты в сыворотке,
- отвечает за образование обесцвечиваний на коже во время беременности.
Изменение концентрации прогестерона в крови часто сопровождается беременностью. Также бывает, что его рост означает наличие кисты яичника, реже – первичный симптом рака яичников. При тестировании уровня лютеина следует помнить, что гормон также вырабатывается надпочечниками, повышенная секреция гормона может вызвать нарушения в них.
Нормальные уровни прогестерона колеблются в пределах:
- после овуляции – 1-28ng/мл,
- до 12 недели беременности – 9-47ng/мл,
- от 12-28 недели беременности – 17-146ng/мл,
- после 28 недели беременности – 55-200ng/мл.
Слишком низкий уровень прогестерона может означать выкидыш или внематочную беременность. Его падение обычно является результатом ненормального функционирования плаценты. При прогрессирующей беременности снижение прогестерона может означать отравление или преэклампсию. Низкий уровень лютеина приводит к нарушениям овуляции и затрудняет беременность. Снижение этого гормона также связано с так называемой послеродовой депрессией, с которой многие женщины борются после родов.

Андрогены – маскулинизирующие гормоны, встречаются преимущественно у мужчин, в низких концентрациях также у женщин.
- обусловливают формирование типично мужских черт,
- мужские гениталии при формировании плода,
- форма фигуры,
- низкий голос,
- волосы на лице,
- надлежащее функционирование мужской репродуктивной системы,
- увеличивают сексуальное влечение.
Андрогены производятся в:
– у мужчин: в семенниках и ретикулярной части коры надпочечников,
– у женщин: в яичниках и ретикулярной части коры надпочечников.
- Произведенные в семенниках: тестостерон, 5-альфа-дигидротестостерон, андростерон.
- Произведенные в яичниках: дигидротестостерон, андростендион.
- Произведенные в коре надпочечников: тестостерон, дегидроэпиандростерон (ДГЭА).
Андрогены включают, прежде всего, тестостерон, дегидроэпиандростендион (ДГЭА), дигидротестостерон и андростендион. Значение каждого из гормонов в сыворотке крови связано с гипофизом. У мужчин, помимо правильного развития половых признаков (еще в жизни плода), они формируют тон голоса, плотность волос и либидо. В случае женщин они в основном участвуют в правильном формировании женских половых признаков. Со временем (дигидротестостерон и андростендион) трансформируются в эстрогены.
Это особенно важная группа гормонов. Их роль заключается не только в контроле репродуктивной системы, но и в правильном развитии сексуальных характеристик всего организма. Мы нуждаемся в них, и их дефицит или избыток могут иметь очень серьезные последствия.
- медицина
- 0" ng-click="catSuggester.reacceptAll()"> Отменить
Фолликулярная киста яичника является ретенционным образованием половой железы и возникает в результате нарушений функционирования организма. Патологии подвергаются менструирующие женщины, преимущественно в возрасте от 20 до 35 лет.

В большинстве случаев киста не представляет опасности для здоровья пациентки и обнаруживается внезапно. Однако в комплексе с другими эндокринными и гормональными нарушениями новообразование может стать причиной бесплодия.
Что такое фолликулярная киста
Ежемесячно организм женщины подвергается гормональным изменениям. С началом очередного менструального цикла начинается активная выработка фолликулостимулирующего гормона, отвечающего за взросление яйцеклетки.

В полости яичника находится множество примордиальных фолликулов, готовых к поэтапному развитию. Из них всего один (реже два) созревают до образования граафова пузырька.
Своевременная выработка ЛГ провоцирует раскрытие доминантного фолликула, в результате чего в брюшную полость попадает зрелая и готовая к оплодотворению яйцеклетка. Если по каким-то причинам граафов пузырек не раскрылся, то образуется фолликулярная киста яичника.
Важно! Фолликулярная киста – это небольшое доброкачественное новообразование, расположенное в яичнике. Ее размеры обычно не превышают 7–10 см. На долю всех опухолей яичников приходится до 80% фолликулярных. Особенностью такого новообразования является то, что оно никогда не перейдет в злокачественную форму.
Новообразование имеет однокамерное или двухкамерное строение, а внутри него находится жидкостное скопление, насыщенное эстрогенами. Несмотря на простоту диагностики, функциональные опухоли определяются нечасто.
Около 70% пациенток не подозревают о том, что у них когда-либо была подобная проблема. Уникальность новообразования заключается в возможности обратного преобразования и тенденции к исчезновению.
Фолликулярная киста левого яичника возникает достаточно редко. Эта железа снабжается кровью через почечную артерию. В результате большего прохождения пути крови от сердца граафовы пузырьки слева созревают реже, что снижает вероятность появления тут опухоли.
Данная закономерность является медицинским наблюдением и не гарантирует отсутствия новообразований в левой железе на протяжении всей жизни.
Для левого яичника причины появления новообразования ничем не отличаются от правого. Появление новообразования обусловлено, в первую очередь, гормональными нарушениями. Установить, что стало поводом для формирования большого нераскрывшегося граафова пузырька, может только врач.
Правая сторона системой питания отличается от левой. Эта железа неразрывно связана с аортой. Улучшенное кровоснабжение становится причиной учащенного созревания фолликулов.
Такая закономерность объясняет то, что фолликулярная киста правого яичника у женщин обнаруживается чаще.
Еще одна особенность – размер новообразования. Среднестатистические кисты справа имеют больший объем, нежели опухоли на железе, расположенной слева.
Механизм развития функционального новообразования с обеих сторон не имеет различий. Несмотря на статистические данные, вероятность формирования опухоли в правой и левой железе сохраняется у всех представительниц прекрасного пола в репродуктивном возрасте.
Причины возникновения
Считается, что фолликулярная киста яичника возникает из-за гормональных нарушений. Причинами нестабильных изменений могут стать:
- воспалительные и инфекционные заболевания половых органов;
- пубертатный период или менопауза;
- гормональное лечение;
- самостоятельный прием оральных контрацептивов;
- стрессы и эмоциональные переживания;
- дисфункция яичников;
- эндокринные нарушения.
Важно! Отсутствие овуляции у здоровой женщины в течение 1-2 месяцев за год является вариантом нормы. Поэтому диагностирование 1-2 случаев образования переросшего и не раскрывшегося фолликула не является поводом для беспокойства.
С развитием медицины специалисты находили новые причины появления функциональных новообразований. Еще в 19 веке было сделано предположение, что опухоль появляется только у нерожавших женщин после 40 лет. Тогда заболевание было названо водянкой.
Через время была выдвинута гипотеза о том, что организм женщины самоуничтожает клетки на генетическом уровне. Современная медицина признает, что причиной появления опухоли являются не только гормональные нарушения.
Читайте также:

