Что у моллюска рака

Internet Archive Book Images / Flickr
Биологи обнаружили один и тот же тип заразного рака сразу в нескольких популяциях моллюсков в Северной Европе и Южной Америке. Эти популяции относятся к разным видам, а предок этой опухоли, судя по всему, возник у особи третьего вида. Ученые полагают, что распространению рака по миру помог транспорт — мидии прикреплялись ко дну кораблей и пересекали океаны. Исследование опубликовано в журнале eLife.
Опухоли могут возникать почти у всех видов животных, однако в подавляющем большинстве случаев они не передаются между организмами — мешает иммунитет, который агрессивно реагирует на появление чужаков. Однако известно несколько случаев, когда рак может становиться заразным. Это происходит, когда генетический барьер между особями в популяции довольно низок, иными словами, когда популяция однообразна и состоит в основном из родственников. Вероятно, именно поэтому от заразного рака страдают тасманийские дьяволы, которые живут на маленьком острове, и домашние собаки, которые все произошли из небольшой предковой популяции волков.
Заразный (трансмиссивный) рак моллюсков представляет собой что-то вроде лейкемии. Известно по меньшей мере четыре вида моллюсков, у которых он встречается, но только в одном случае пока удалось проследить родословную этой опухоли. Ее называют BTN1 (bivalve transmissible neoplasm), ей болеют мидии вида Mytilus trossulus и, судя по всему, она родом из Канады — точнее, из организма мидии, которая жила в Канаде.
Ученые пытались пересаживать клетки этой опухоли другим особям, но это удавалось, только если они принадлежали к тому же виду, что и донор. Тем не менее, в природе мидии иногда образуют межвидовые гибриды, и тогда гибрид получает в наследство еще и заразный рак.
Мариса Йонемицу (Marisa Yonemitsu) из Тихоокеанского северо-западного исследовательского института в Сиэтле и ее коллеги из Канады, США и Франции изучали гибридизацию европейских моллюсков Mytilus edulis (съедобные мидии). Неожиданно для себя ученые обнаружили, что некоторые из этих моллюсков — химеры, то есть несут чужеродную ДНК. Она не была похожая на ДНК другой особи того же вида, а больше напоминала гены M. trossulus. В то же время этой ДНК было довольно мало — недостаточно, чтобы решить, что моллюски — гибриды двух видов.
Ученые предположили, что моллюски могут быть заражены опухолью BTN1, которая свирепствует среди M. trossulus. Они собрали образцы мидий из Франции и Нидерландов, где несколько лет назад прошла волна гибели моллюсков. Кроме того, они изучили моллюсков M. chilensis из Чили и Аргентины, где тоже известны случаи неоплазии. Во всех случаях ДНК заразного рака оказалась похожей друг на друга, но не похожей на уже известную опухоль BTN1. А это значит, это новый тип рака, который возник у M. trossulus, заразил M. edulis и M. chilensis и распространился на северном побережье Атлантического океана и южном побережье Тихого океана.

Возникновение и миграция заразных опухолей между разными видами мидий

Рис. 1. Вероятная схема распространения рака среди моллюсков. Трансмиссибельные раковые клетки возникли у Venerupis corrugata (Pullet shell clam), но сейчас обнаруживаются исключительно у Polititapes aureus (Golden carpet shell clams), хотя оба вида обитают в одном и том же ареале. По всей видимости, некоторое время назад V. corrugata приобрели устойчивость к этому заболеванию, и оно циркулирует в популяции P. aureus. Рисунок из популярного синопсиса к обсуждаемой статье в Nature
Рак возникает в результате мутаций в некоторых клетках организма, из-за чего эти клетки теряют свои основные функции, переставая приносить пользу организму, и становятся злокачественными: у них появляется способность к неконтролируемому размножению, прорастанию в окружающие ткани, переносу в другие ткани, где они формируют метастазы. В российской медицине раком обычно называют только карциномы — опухоли, происходящие из эпителиальных клеток (а для онкологических заболеваний других типов тканей есть своя номенклатура, см. Злокачественная опухоль). В западной медицине раком (cancer) считают злокачественное перерождение любых клеток.
У моллюсков тоже встречаются онкологические заболевания: например, диссеминированная неоплазия гемоцитов, сходная с лейкемией млекопитающих и человека. Гемоциты (hemocyte) являются компонентом иммунной системы беспозвоночных, подобным фагоцитам млекоптающих. При диссеминированной неоплазии в гемолимфе моллюска наблюдаются характерные крупные аномальные клетки.
Ранее авторами рассматриваемой работы был описан горизонтальный перенос раковых клеток при этом заболевании у моллюсков Mya arenaria (M. J. Metzger et al., 2015. Horizontal Transmission of Clonal Cancer Cells Causes Leukemia in Soft-Shell Clams). В новом исследовании они решили проверить, возможен ли перенос раковых клеток у других видов моллюсков, и, если таковой происходит, охарактеризовать этот процесс. Исследования начали с мидий Mytilus trossulus, обитающих в Тихом океане у северо-западного побережья Америки.

Рис. 2. Моллюски, о которых идет речь в статье. Слева вверху — мидии Mytilus trossulus. Слева внизу — сердцевидка Cerastoderma edule. Справа — моллюски Polititapes aureus и Venerupis corrugata. Длина масштабных отрезков 20 мм. Фотографии из обсуждаемой статьи в Nature
В гемолимфе двух из 28 исследованных M. trossulus было обнаружено много гемоцитов, характерных для диссеминированной неоплазии. С целью определить происхождение аномальных гемоцитов было проведено так называемое сравнительное генотипирование тканей и гемоцитов моллюсков. Для этого был выбран митохондриальный ген mtCOI. Были определены нуклеотидные последовательности mtCOI в ткани и в гемоцитах больных и здоровых особей. У всех здоровых особей последовательности mtCOI в тканях и в гемоцитах совпадали между собой, а у больных они оказались частично различными. Оказалось также, что и наборы нормальных полиморфизмов в ткани и в аномальных гемоцитах больных особей различны. Таким образом, сравнение молекулярных маркеров ткани и раковых гемоцитов показало, что злокачественные гемоциты образовались в M. trossulus, но не в тех, в которых они были обнаружены. Они произошли из какого-то другого M. trossulus как единого клонального источника. Этот вывод был подтвержден результатами секвенирования другого гена, EF1α. Нуклеотидные последовательности EF1α аномальных гемоцитов больных особей также были идентичны и отличались от последовательностей EF1α из тканей.
Были исследованы еще 250 M. trossulus из того же ареала, из которых 7 проявляли признаки диссеминированной неоплазии. Результаты, полученные на этих особях, также показали, что гены mtCOI злокачественных гемоцитов идентичны между собой, но отличаются от этих генов в тканях моллюсков (то же самое получилось и для гена EF1α). Таким образом, получены строгие доказательства существования клона трансмиссибельного рака, циркулирующего в популяции M. trossulus.
Следующую серию исследований авторы провели с еще двумя видами двустворчатых моллюсков: сердцевидкой (Cerastoderma edule) и Polititapes аureus, обитающих в Атлантическом океане у побережья Испании. У C. edule известно два типа диссеминированной неоплазии (типы А и В), различающихся по морфологии пораженных гемоцитов. Анализ микросателлитов из здоровой ткани и из злокачественных гемоцитов показал их абсолютное несоответствие. Клоны злокачественных гемоцитов обоих типов также различались между собой, хотя и имели общее происхождение.
Дальнейшие исследования были проведены по той же схеме, что и с M. trossulus. Однако генетическое исследование злокачественных гемоцитов P. аureus, проведенное с помощью секвенирования генов mtCOI и EF1α и генов рибосом показало не частичное, а полное несходство их с генами нормальной ткани моллюска. Абсолютно неожиданным оказался тот факт, что генотип этих гемоцитов оказался практически идентичным генотипу тканей моллюска другого вида, Venerupis corrugata, обитающего в тех же ареалах, что и P. аureus. В то же время V. corrugata диссеминированной неоплазией гемоцитов практически не болеют. Вероятно, злокачественные гемоциты когда-то образовались в V. corrugata, но эти моллюски со временем приобрели устойчивость к заболеванию. А раковые клетки выжили благодаря внедрению в моллюски другого вида — P. aureus.
Эти результаты показывают, что моллюски в разных областях Земли поражены раковыми клетками, которые могут распространяться как между особями одного вида, так и между особями разных видов. Механизм переноса пока недостаточно ясен. Наиболее вероятно, что раковые клетки проникают в новых хозяев при фильтрации воды, за счет которой обеспечивается питание и дыхание моллюсков. Если это так, то получается, что раковые клетки моллюсков могут существовать в качестве свободно живущих инфекционных агентов. А это поднимает вопрос о возможности заражения раком других видов, в том числе и человека. Дальнейшие исследования должны прояснить ситуацию.
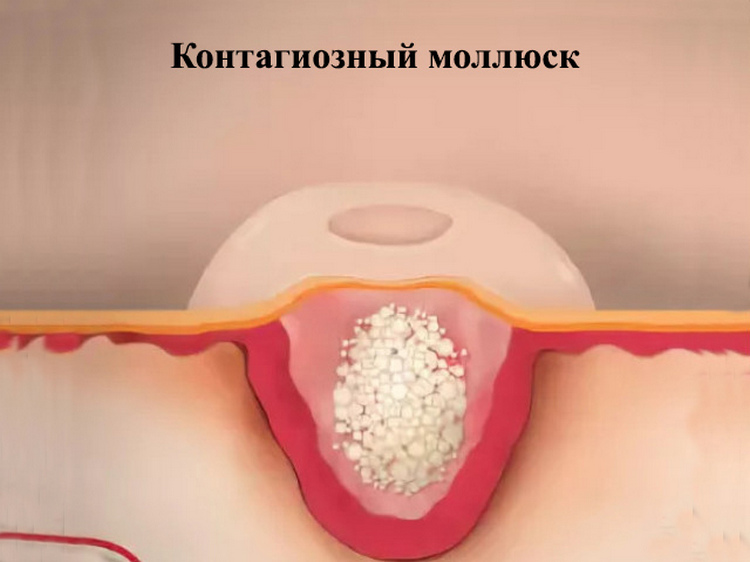
Контагиозный моллюск – распространенная вирусная болезнь, вызванная попаданием в организм поксвируса molluscum contagiosum (разновидность бактерий группы оспы). Классификации МКБ-10 – В08.1. Передача инфекции чаще всего происходит при тесном контакте с больным человеком или через использование общих бытовых вещей, в медицинской практике также не исключается возможность инфицирования половым путем.
Группа риска поражения контагиозным моллюском
- дети от 2 до 10 лет;
- пожилые люди после 60 лет;
- тренеры и частые посетители бассейнов;
- работники массажного салона;
- медработники.


Поражение контагиозного моллюска у детей и взрослых выглядит как образование полушаровидного выпуклого узелка в диаметре до 10 миллиметров, розового или идентичного кожному покрову цвета с центральной впадиной напоминающей пупок. При надавливании пальцев из впадины выделяется творожистая масса.
Заболевание не несет опасности здоровью человека, однако по внешне-этическому соображению имеет неприятный вид и является дерматологической патологией кожи, поэтому подлежит обязательному лечению в косметических целях.
Контагиозный моллюск: причины появления патологии, группа риска, развитие болезни, ее характерные особенности
Причинами возникновения кожных узелков является заражение вирусом семейства Poxviridae (род Molluscipoxvirus).Из существующих в природе 4 типов, наиболее патогенны для человека MCV-2 и MCV-1 типы. Бактерия MCV-1 характерна для заражения бытовым путем, а MCV-2 человек может быть инфицирован только при половой передаче.Учитывая способность возбудителя к существованию в жидкостной среде, существует третий способ передачи инфекции – водный.
- посещение водных общественных мест (бани, бассейны);
- близкий контакт с больным;
- травмы кожных покров;
- личное несоблюдение санитарных норм;
- неразборчивая половая жизнь.
- ослабленная иммунная защита организма;
- ВИЧ-инфекция;
- наличие скрытой онкологии;
- склонность к аллергическим кожным проявлениям;
- ревматоидный артрит;
- лечение цитостатиками;
- прием глюкокортикоидных гормонов.
Источником инфицирования может быть больной человек, имеющий выделения творожистого состояния из кожных вкраплений контагиозного моллюска. Период инкубации с момента инфицирования до образования визуальных признаков заражения длится от 2 недель до 6 месяцев.

Попадая через микротравмы базального эпидермиса, микроб вызывает интенсивное деление структуры клеточного слоя. Вследствие деятельности бактерии на кожной поверхности образуются доброкачественные наросты. Внутренние углубления узелков состоят из погибших здоровых эпидермальных клеток, вокруг образуются хаотичные вкрапления кожных клеток с большой концентрацией вируса внутри. Характеризуется полным отсутствием признаков внутреннего воспаления. Количество контагиозных вкраплений может быть единичным или групповым. Узелки имеют свойство самопроизвольно исчезать через 4-5 месяцев после активного проявления. Однако способ медленного выжидания их исчезновения крайне неверный, так как существует огромная вероятность самозаражения посредством случайного механического повреждения, и как следствие, продолжения болезни. Распространенные локационные места – в подмышках, на лице, туловище, половых органах, редко бывает в волосах, на губах, слизистой оболочке ротовой полости.

После самопроизвольного отпадания узелков в локализационной области отсутствуют какие-либо патологические изменения кожной поверхности. Редко отмечается только незначительная и малозаметная пигментация участка. При медикаментозном или хирургическом воздействии на контагиозные узлы могут остаться небольшие шрамы.
Симптоматика заражения вирусом контагиозного моллюска
- Зудящие ощущения перед появлением вкраплений.
- Образование шарообразных выступающих папул разного диаметра до 10 миллиметров.
- Наличие ямочки в центре образования.
- Сначала возникают плотные на ощупь узелки, затем они становятся мягче.
- Сердцевина образования заполнена мягким творожистым выделением.
Контагиозный моллюск у детей
Около 80 % зафиксированных фактов заражения приходится именно на возрастную группу детей до 10-летнего возраста. Особо восприимчив к заболеванию ребенок, имеющий открытую форму экземы, атипического дерматита, или проходящий курс глюкокортикоидной терапии гормонами. Малыши до года обладают устойчивостью к контагиозному вирусу моллюска, так как имеют материнский иммунитет.
Симптоматика развития болезни у детей абсолютно идентична симптоматике контагиозного моллюска у взрослых. Особенностью развития болезни у детей является самозаражение, поскольку испытывая симптомы зуда, ребенок может расчесывать узелки, тем самым создавая благоприятные условия вторичного инфицирования ранок.

Проявления заболевания контагиозным моллюском у ребенка не нуждаются в особом медикаментозном лечении, обычно папулы проходят сами в течение 4 месяцев. Поэтому удаление новообразований в детском возрасте врачом не назначается. В случаях постоянного самозаражения, когда иммунная система не успевает ингибировать вирус, врач может порекомендовать механическая резекция папул.
Мероприятия, способствующие быстрому исчезновению узелков контагиозного моллюска
- избегайте механического воздействия на образования – нельзя чесать, травмировать или тереть папулы;
- соблюдайте личную гигиену – мойте руки с мылом;
- используйте дезинфицирующие растворы – протирайте места скопления узелков хлоргексидином, спиртом;
- соблюдайте дистанцию рядом с окружающими – при контакте с другими людьми заклеивайте узелки лейкопластырем или закрывайте одеждой;
- при наличии папул в волосах – воздержитесь от стрижки волос;
- чтобы избежать самопроизвольных механических повреждений кожи при повышенной сухости – пользуйтесь увлажняющим кремом.
Контагиозный моллюск у женщин
Клиника, признаки появления и лечения болезни у женщин идентичны заболеванию контагиозным моллюском детей и мужчин. Возбудитель болезни не имеет свойства проникать в кровоток и связываться с плазмой крови, поэтому риск заражения плода в период беременности, а также грудного ребенка во время лактации исключен.
Контагиозный моллюск у мужчин
Единственной отличием болезни контагиозного моллюска у мужского населения может быть локализация болезни в области полового органа (члена), что затрудняет последующие половые соития до полного излечения. Поражения женской слизистой не характерно для этой болезни (заболевание локализуется на поверхности половых органов), поэтому в плане полового контакта инфицированной женщине гораздо проще.
Лечение патологии контагиозного моллюска
Поскольку иммунная защита человека способна сама справиться с болезнью, современная медицина не рекомендует прибегать к радикальным методам избавления от контагиозных папул. Как известно, после механического вмешательства возможно появление дефектных явлений – рубцов, шрамов.
Однако иногда вопрос об удалении узелков решается положительно. Это зависит от мет локализации проявлений болезни – шарообразных образований. Например, появление на веках или в области половых органов доставляет больному существенный дискомфорт.
В медицинской практике давно применяется метод добровольного выбора пациентом способа лечения заболевания.
Удаление новообразования контагиозного моллюска должно осуществляться по желанию пациента в соответствии с данными предварительного лабораторного исследования.
![]()
Хирургические методы оперативного вмешательства, используемые для удаления папул
- Кюретажный метод – механическое иссечение с последующим выскабливанием ложкой Фолькмана (кюреткой).
- Криодеструктивный метод – структурное разрушение образования при помощи раствора жидкого азота.
- Метод вылущивания – удаление специальной ложкой внутреннего содержимого узелка.
- Электрокоагуляция – прижигание папул.
- Метод лазерной деструкции – лазерное воздействие на структурные молекулы образования с целью их разрушения.
Кроме перечисленных методов хирургического удаления существуют и химические средства избавления от дискомфортных образований. Современная фармакология предлагает достаточно широкий спектр химических составляющих для лечения контагиозного моллюска.
Наиболее популярные медикаментозные средства, удаляющие папулы
- Молюстин — косметический лосьон, который необходимо наносить на паппулы. Обычно хватает одного флакона для полного исчезновения
- Третиноин – мазь наносится точечным образом не менее двух раз в день. Смазывать необходимо до полного исчезновения.
- Оксолиновая мазь – наносить не менее трех раз в день.
- Салициловый раствор 3% — мазать узелки по два раза на сутки.
- Бензоила пероксид (мази Эклоран, Базирон АС) – не менее 2 раз в день.
- Ацикловир – мазью мазать узелки по три раза в сутки.
- Кислота трихлоруксусная – не менее 3 раз в день наносить на папулы точечными движениями. Оставить раствор на полчаса, смыть водой.
Длительность химического воздействия на очаги заболевания зависит от скорости исчезновения папул. Обычно это приблизительно от 3 до 12 недель с самого начала лечения.
Народная медицина в помощь при лечении контагиозного моллюска
Изготовленные собственными руками народные лекарства идеально подходят для лечения заболевания в условиях домашней обстановки.
Наиболее эффективные народные средства в борьбе с контагиозным моллюском:
- Чеснок и сливочное масло.
Смешать в блендере ингредиенты до кашицеобразного состояния. Нанести точечно в область папул, закрепить повязкой. Менять не реже трех раз в день. - Участки локализации болезни протирать водной настойкой череды или спиртовым настоем календулы.
- Прижигание узелков настойкой чистотела. Использовать осторожно, в соответствии с инструкцией к применению. Препарат можно купить в аптеке.

Самолечение конечно не самый лучший вариант избавления от контагиозных проявлений. Если вы решили заняться домашним врачеванием, для первоначальной диагностики заболевания все-таки стоит обратиться к дерматологу. Опытный врач подскажет, какими средствами можно лечиться дома. В процессе самолечения болезни не забывайте периодически появляться к врачу на прием, тщательный контроль позволит заметить нежелательные дерматологические отклонения и своевременно их предотвратить.
Поражение кожно-эпителиальных покровов встречается у многих пациентов, обращающихся за медицинской помощью. Некоторые, посещая врача, даже не подозревают о наличии у себя контагиозного моллюска. Из-за низкой информированности населения и высокого инфекционного потенциала заболевание представляет не только медицинскую проблему, но и эпидемиологическую. Вспышки заболеваемости особенно часто встречаются среди детей. При отсутствии адекватного лечения зараженный становится источником инфекции и легко распространяет болезнь среди населения. Контагиозный моллюск подразумевает ответственное лечение в домашних условиях, иначе болезнь будет сопровождать пациента долгие годы.
- Что такое контагиозный моллюск
- Причины
- Места образования
- Симптомы
- Диагностика
- Как вылечить контагиозный моллюск
- Мази для взрослых и детей
- Таблетки
- Как избавиться от контагиозного моллюска
- Криодеструкция
- Хирургическое иссечение
- Электрокоагуляция
- Лечение народными средствами
- Лечение йодом и марганцовкой
- Травы и настои
- Профилактика
- Видео
Что такое контагиозный моллюск
Несмотря на свое название, которое дословно переводится с латинского языка как “заразный моллюск”, заболевание, именуемое контагиозный моллюск, вызывается не семейством моллюсков, а царством вирусов. Возбудителем является вирус контагиозного моллюска. Относится этот патоген к семейству оспенных вирусов и занимает в классификации отдельный самостоятельный род. Патоген имеет четыре различных штамма, наиболее распространенными среди населения являются первый и второй типы вируса.
Как и все вирусы, он размножается только внутри клетки и приводит к ее гибели. Внутри клетки, путем дублирования вирусной ДНК, образуются миллионы копий возбудителя, которые выходят наружу и поражают соседние клеточные структуры. Контагиозный моллюск распространяется только на кожные и эпителиальные покровы, причем кожные поражения составляют 85% всех случаев. Вирус не может поражать органы и другие ткани, но быстро распространяется по покровам тела.
Международная классификация болезней включила недуг в обширную группу инфекционных инвазий. В МКБ 10 представлен контагиозный моллюск рубрикой В08.1, входящей в группу вирусных поражений кожно-эпителиальных покровов. Фармакотерапией болезни занимается дерматология и косметология.
Особенностью этой вирусной инфекции является то, что организм способен со временем самостоятельно избавиться от возбудителя. Случаи спонтанного выздоровления встречаются примерно в половине случаев. В остальных ситуациях заболевание принимает упорный рецидивирующий характер и требует оказания медицинской помощи. Лечение болезни постоянно совершенствуется, а современные клинические рекомендации предлагают множество методик для сопроводительной терапии.
Причины
Инфекционный агент имеет высокую заразность, что и отразилось на его названии. Основные пути передачи:
- контактно-бытовой;
- половой.
Контактно-бытовой способ инфицирования включает в себя множество механизмов. Этот способ передачи доминирует у населения всего мира. Контактный путь передачи подразумевает непосредственный перенос возбудителя с пораженной кожи на здорового человека. Особенно повышен риск передачи болезни от пациента, имеющего повреждённые кожные элементы, когда возбудитель свободно проникает на поверхность тела. Наиболее распространен контактный путь в организованных детских коллективах. Под бытовым путем понимается передача инфекционного агента посредством общих предметов была или индивидуальных принадлежностей (полотенце, одежда, постельное белье). Заразиться болезнью можно и при купании в бассейне или водоеме с инфицированным человеком.
У детей инфекционное заболевание активно передается через игрушки и столовые приборы. Это имеет эпидемиологическое значение при выявлении инфекции детских организованных коллективах.

У детей инфекционное заболевание активно передается через игрушки и столовые приборы
Контагиозный моллюск не относится к группе ИППП, но тем не менее, способен передаваться при сексуальном контакте. Такой механизм инфицирования характерен для взрослого населения. Необходимым условием для передачи инфекции является наличие вирусного поражения в области гениталий.
Некоторые врачи выдвигают теорию о том, что вирусом можно заразиться гематогенно, например, при переливании крови от донора. Большинство врачей опровергает это предположение, потому что патоген не способен длительно выживать в кровяном русле.
На позднем сроке у беременных женщин с локализацией контагиозного моллюска в области влагалища и вульвы, возможно инфицирование ребенка во время родов и прохождения ребенка по половым путям.
Места образования
Характерной особенностью кожных поражений является диффузное их распространение. Нет специфических мест, которые бы идентифицировали возбудителя. В 55% случаев моллюск сначала поражает верхнюю часть туловища, затем переходит на нижние конечности. Контагиозный моллюск образует на веке пипилломавидные образования, поэтому его часто путают с папилломатозом. На лице часто поражается подглазничная, щечно-жевательная и подбородочная область. Возбудитель не переходит за границу волосистой части головы, поэтому область темени и затылка поражается крайне редко. Типично поражение передней поверхности шеи, области надплечий, плечевого пояса и рук.
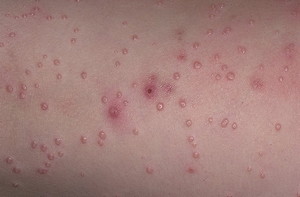
Характерной особенностью кожных поражений является диффузное их распространение
При половом инфицировании кожные узелки сначала образуются в области первичного контакта: на лобке, в паху и промежности. Контагиозный моллюск может появиться на члене или на вульве, но поражение слизистых встречается довольно редко. Чаще всего он разрастается на спинке пениса у мужчин, а у женщин появляется на половых губах и паховых складках. Затем из половой области он переходит на пупочную область и на внутреннюю поверхность бедра. В случае неосложненной инфекции возбудитель перестает расползаться по телу, а вторичные элементы возникают в пределах этих областей. При ослабленном иммунитете моллюск быстро распространяется по всем кожно-слизистым покровам, принимая генерализованный характер.
Симптомы
Симптомы заболевания могут не беспокоить первые несколько недель. Это обусловлено продолжительным инкубационным периодом, когда возбудитель скрывается в эпителиальных клетках и медленно размножается. У иммуносупрессированных личностей снижается резистентность к патогенному агенту, поэтому клиника может проявиться уже через 3-4 дня после вирусной инвазии.
Контагиозный моллюск вызывает пролиферацию кожных покровов, что клинически определяется единственным симптомом – образованием узелков. Эти новообразования имеют доброкачественный характер, но представляют собой значительный косметический дефект и склонны к дальнейшему распространению. Инфекционные узелки проходят две стадии:
- ранняя фаза (стадия роста);
- поздняя фаза (стадия стабилизации).
Начальная стадия характеризуется образованием небольшого полусфеерического узелочка, еле заметного невооружённым глазом. Он имеет обычную окраску и практически сливается с окружающими тканями. На этой стадии сыпь можно спутать в ВПЧ-инфекцией. Особенно похожи папиллома и моллюск в случае наличия у последнего тонкой ножки, на которой висит новообразование – педикулярные моллюски. В таких случаях нужна клинико-лабораторная дифференциальная диагностика. Для заболевания не характерен зуд и воспаление.
Вторая стадия заболевания начинается по мере того, как новообразование начинает расти. Моллюск характеризуется достаточно быстрым ростом: за пару недель он может увеличиться в диаметре в 10 раз (от 1 миллиметра до 1 сантиметра). Узел перестает иметь вид папилломы и приобретает индивидуальные черты. В середине элемента образуется кратерообразное вдавление, а его поверхность имеет легкий восковидный блеск. При сдавлении новообразования выделяется небольшое количество густой белесоватой массы, которая представляет собой детрит из эпителиальных клеток. Это отделяемое содержит большую концентрацию вирусных частиц и является заразной биологической жидкостью. Из-за этого вдавления полость узла сообщается с внешней средой, что может привести к попаданию новых микробов в кожные покровы.
В некоторых случаях вокруг патологического элемента располагается ободок гиперемии в виде красной каймы. Сильное покраснение, сопровождающееся болью, говорит о присоединении вторичной инфекции и развитии воспалительной реакции. Очаги инфекции не склонны к слиянию и располагаются в виде отдельных элементов. К редким проявлениям вирусной инфекции относят появление кровоточащих и болезненных эрозий или участков ороговения на поверхности новообразования.
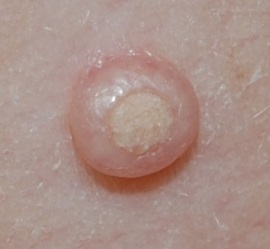
Очаги инфекции не склонны к слиянию и располагаются в виде отдельных элементов
Сильные проявления болезни бывают у детей и у ослабленных лиц. Обе категории пациентов имеют недостаточный иммунный ответ, что благоприятно влияет на распространение болезни. В тяжелых ситуациях моллюск распространяется на все кожные покровы и поражает слизистые оболочки. Поражение глаз может сопровождаться инфицированием конъюнктивы и развитием вирусного кератоконъюнктивита. У детей клиническая симптоматика нарастает бурно, имеет склонность к рецидивированию и генерализации процесса. Ребенок хуже соблюдает личную гигиену, может из любопытства расчесывать патологические элементы, самостоятельно распространяя вирус и усугубляя ситуацию.
Диагностика
Обычно диагноз выставляется по данным визуального осмотра кожных покровов. Типичные высыпания легко идентифицировать. Данных клинической картины вполне достаточно, и после окончания общего осмотра выставляется диагноз.
В некоторых клинических случаях, чтобы выявить контагиозный моллюск, нужна лабораторная диагностика. Для этого проводят патоморфологическое и гистологическое исследование. Удаление узелка происходит безболезненно, манипуляция проводится под местной анестезией Лидокаином или Новокаином. Из полученного элемента делают тонкие тканевые срезы, фиксируют их на предметном стекле и начинают микроскопическое исследование. Характерными признаками этой болезни является выявление соединительнотканных перемычек, которые делят новообразование на дольки. Под микроскопом становятся видны специфические моллюсковые тельца Липшютца. Тельца представляют собой крупные клетки с множеством включений. Такая гистологическая картина характерна только для контагиозного моллюска.
На ранних стадиях заболевания может возникнуть сложность в дифференциальной диагностике с папилломатозными высыпаниями. Для этого нужно сдать анализы на ВПЧ. Лабораторная диагностика самого контагиозного моллюска затруднительна, он обладает слабой иммуногенностью. В сложных ситуациях возможно проведение полимеразной цепной реакции патологического отделяемого из узла.
Как вылечить контагиозный моллюск
Цели терапии заболевания заключаются в двух моментах:
- добиться регресса кожных высыпаний;
- предотвратить развитие рецидивов.
Самостоятельное лечение может привести к генерализации и хронизации процесса. Как можно вылечить контагиозный моллюск, расскажет лечащий врач. Он предложит консервативную и радикальную терапию.
Консервативный метод лечения контагиозного моллюска заключается в применении местного лечения и использовании фармпрепаратов. Радикальная методика предполагает полное удаление патологических элементов с поверхности тела при помощи хирургического вмешательства или аппаратного метода.
Кожные высыпания ни в коем случае нельзя выдавливать, это приведёт к контаминации покровов тела и к реинфицированию. Контагиозный моллюск у ребенка опасен тем, что дети часто расчёсывают и повреждают новообразования. Это влечет за собой постоянные рецидивы инфекции, а лечебный процесс затягивается на неопределенный срок.
Наибольшей эффективностью обладает локальное воздействие на патологический очаг, а противовирусные препараты являются при контагиозном моллюске являются дополнением местной фармакотерапии.
Мазь обладает рядом преимуществ: воздействует только на патологическое образование; удобна и проста в использовании; не всасывается в системный кровоток, поэтому редко вызывает нежелательные реакции. Ее можно использовать как на открытых частях тела, так и в интимных местах.
Основные мази и крема для местной терапии болезни представлены следующими:
- оксолиновая и риодоксоловая мази в концентрации от 0.25 % до 3%;
- крем Подофиллотоксин (Кондилин);
- крем Имихимод (Алдара);
- крем Ацикловир.
Наносят лекарственное вещество только на сухую и чистую кожу. Смазывают новообразование чистой ватной палочкой, нанесение руками запрещено из-за возможного инфицирования. Вместе с мазями можно сочетать антисептики и ранозаживляющие лекарства (Фукорцин, Левомеколь).
Медикаментозное лечение используется в случае упорной и часто рецидивирующей болезни. Врач назначает противовирусные таблетки, которые угнетают размножение вируса. Курс фармакотерапии и дозировки медикамента определяются индивидуально. Детям назначается такое лечение редко из-за возможного токсического влияния на растущий организм.
Гораздо большее значение придается витаминно-минеральным комплексам, иммуномодуляторам и иммуностимуляторам. Коррекция иммунного статуса позволяет быстро элиминировать патоген из организма, а витаминные добавки ускоряют репаративные процессы в инфицированных тканях.
Как избавиться от контагиозного моллюска
Существует несколько радикальных методов, как эффективно избавиться от контагиозного моллюска. Они подразумевают механическое удаление очагов инфекции. Раньше активно использовалось удаление контагиозного моллюска пинцетом или скальпелем, но со временем появились более щадящие методики, которые и оттеснили эти устаревшие методики.
Удаление новообразований позволяет навсегда забыть о наличии инфекции. Но процедуру должен осуществлять компетентный, квалифицированный и внимательный специалист. Если пропустить даже один элемент, то возможно новое распространение вирусной инвазии.
Криодеструкция элементов кожного моллюска заключается в применении жидкого азота. Процедура проводится для образований любых локализаций, а сама манипуляция безболезненна за счёт охлаждающего эффекта азотистого раствора. После проведения процедуры возможно лёгкое жжение и покраснение обработанного участка. Три часа после обработки азотом нельзя мочить эту область. Патологический элемент усыхает в течение нескольких дней и отпадает, не оставляя за собой рубцовых изменений. На его месте образуется небольшая раневая поверхность, которая заживает за пару суток.
На данный момент считается довольно устаревшей методикой. Используется она в труднодоступных местах и при больших очагах поражения. Хирургическое иссечение контагиозного моллюска, его цена и косметический эффект несколько уступают остальным способам. Всегда существует возможность неполного иссечения новообразования или контаминации близко расположенных тканей. Поэтому контагиозный моллюск после его удаления может появиться вновь. Более того, иссечение больших участков приводит к появлению рубцов и косметологических дефектов.
Электрокоагуляция скоплений контагиозного моллюска проводится специальным аппаратом – электрокоагулятором. Это бесконтактная манипуляция, позволяющая за короткое время удалить множественные поражения кожи. При низком болевом пороге прижигание током можно проводить после орошения кожи местными анестетиками. На новообразование воздействуют постоянным током в течение нескольких секунд, и элемент усыхает. От него остается корочка, которая самостоятельно отпадает через 3-4 дня. Электрокоагуляция обладает хорошим косметическим и терапевтическим эффектом.
Лечение народными средствами
Народные методы дополняют традиционную терапию болезни. Они могут использоваться у взрослых и у детей, но только после консультирования с доктором. А вот самостоятельно выдавливать содержимое высыпаний нельзя, ровно как и пытаться удалить их в домашних условиях. Несоблюдение строгих санитарно-гигиенических норм приведёт к присоединению нового возбудителя и развитию вторичной гнойной инфекции, которая осложнит течение заболевания. Использование народных средств не рекомендуется для лиц, которые имеют индивидуальную непереносимость к каким-либо действующим веществам.
Вывести инфекционный агент из организма помогут спиртовые растворы, йод, обработка гидроксидом калия, травяные настои и отвары лекарственных трав. Доказанной и эффективностью обладает чистотел, давно получивший признание медицинских работников.
Эти растворы обладают иссушающим действием на инфекционный узелок. Ежедневная обработка позволяет добиться усыхания элемента до маленькой корочки, которая самостоятельно отпадает за пару дней. Наносить растворы нужно стерильным тампоном или палочкой, избегая чистых кожных покровов. Смазывать патологические элементы следует не меньше трёх раз в день. До и после процедуры нужно тщательно помыть руки водой с мылом, а во время манипуляции желательно использование стерильных перчаток. Лечение контагиозного моллюска марганцовкой или йодом проводят до полного исчезновения новообразований на теле.
Высокой активностью против контагиозного моллюска обладает чистотел. Его можно приобрести в аптеке (раствор горного чистотела) или собрать самостоятельно. Из листьев и стеблей растения делают водную или спиртовую настойку, которую наносят на кожу 2-3 раза в день. Узелки отпадают через 5-7 дней. Альтернативой чистотелу является водный отвар календулы. Его применяют по аналогичной схеме.
Профилактика
Профилактические мероприятия в очагах болезни направлены на немедленную изоляцию источника инфекции. Особое внимание следует уделять детски организованным коллективам. Раз в полгода дети должны осматриваться на профилактических осмотрах. Если у ребенка нашли типичные высыпания, ему нельзя посещать детский сад или школу до полной реконвалесценции. Профилактика у женщин и мужчин заключается в соблюдении правил личной гигиены и отказе от незащищённых половых актов.
Если в семье есть больной, то нельзя использовать его постельное белье, посуду и другие индивидуальные предметы. Также запрещено тесно контактировать с инфицированным или купаться с ним в одном бассейне.
Видео
Контагиозный моллюск. Болезнь из песочницы.
Читайте также:


