Что такое киста общего желчного протока
При описании кист обшего желчного протока авторы часто упоминают лишь один их вариант, описанный в начале данной главы. Этот вариант, несомненно, встречается чаще других, но существуют и другое варианты кист, мало похожие друг на друга и требующие различных подходов к их хирургическому лечению. Поэтому необходимо дать классификацию этих кист, прежде чем описывать методы их хирургического лечения, поскольку имеются глубокие топографические, морфологические и структурные различия между различными вариантами.
Клинико-патологическая классификация, предложенная в 1959 г. Alonso—Lej, используется наиболее часто благодаря ее простоте. Alonso—Lej разделил кисты общего желчного протока на три следующих типа:
Тип I. Это наиболее часто встречающийся вариант (включает 93% всех кист общего желчного протока). Он характеризуется мешковидным расширением сегмента общего желчного протока по всей его окружноатп, которое начинается и заканчивается внезапно. Над расширенным сегментом и ниже его проток не изменен. Величина кистозного расширения очень разнообразна: в пределах от 300 до 1000 мл. У некоторых пациентов расширенный проток может вмещать несколько литров. Киста содержит конпентрированную желчь темного цвета. При посеве содержимого кисты обычно выявляют рост бактерий кишечной группы. Внутри киста лишена слизистой оболочки, за исключением изолированных областей с островками слизистой. Толщина стенки может быть от 3 до 10 мм. Стенка кисты построена из фиброзной ткани, богатой коллагеновыми волокнами, и часто плотно инфильтрирована полиморфно-ядерными клетками и лимфоцитами. Кисты общего желчного протока чаще отмечаются уженщин, чем у мужчин (в пропорции 4 : 1). Желчный пузырь и пузырный проток нормальные. Пузырный проток часто открывается у места соединения общего печеночного протока и кисты. В редких случаях пузырный проток впадает прямо в кисту. Кистозное расширение не используется для анастомозирования с кишечником из-за его фиброзной структуры и несовершенной слизистой оболочки.
До недавнего времени считалось, что кисты общего желчного протока обычно диагностируют в раннем детском или юношеском возрасте, но теперь доказано, что их можно диагностировать в любом возрасте. Последние статистические исследования показали бесспорное увеличение числа кист у взрослых, поэтому кисты общего желчного протока перестали быть прерогативой педиатров и детских хирургов. Большинство исследователей соглашаются с тем, что кисты общего желчного протока являются врожденными по происхождению. Они, как и у старших детей, хорошо различимы у плода, новорожденного и находящегося на грудном вскармливании младенца. Однако некоторые авторы продолжают считать, что расширение может развиваться вследствие структурных изменений или врожденного порока стенки. В 1%9 г. Babbitt указал на повышенную частоту аномально высокого соединения панкреатического и общего желчного протоков, соединяющихся за пределами стенки двенадцатиперстной кишки, у пациентов с 1 типом кист обшего желчного протока по Alonso— Lej. Babbitt считал эту аномалию причиной кистозного расширения. Позже другие исследователи подтвердили интересные наблюдения Babbitt, но не считали эту аномалию причиной дилатации. Недавние исследования в Японии, где кисты общего желчного протока встречаются чаще, чем в Европе или Америке, обнаружили высокое соединение панкреатического и обшего желчного протоков почти у 90% пациентов с кистами общего желчного протока.
Эти авторы показали, что высокое соединение панкреатического и общего желчного протоков при несостоятельности сфинктера способствует забросу секрета поджелудочной железы в общий желчный проток. Увеличение заброса секрета поджелудочной железы является причиной обычно имеющейся у пациентов гиперамилаземии. Некоторые авторы полагают, что рефлюкс является важным фактором в развитии структурных изменений общего желчного протока, способствующих малигнизации кисты, а также других сегментов желчного дерева. Было показано, что даже пациенты более молодого возраста с кистами обшего желчного протока чаще склонны к малигнизации желчного дерева. Наличие высокого соединения панкреатического и общего желчного протоков имеет большое значение для хирурга, поскольку, как будет показано ниже, при выделении нижнего конца кисты и идентификации общего желчного протока необходимо пересекать проток очень близко к кистозному расширению. Если сделать это слишком далеко внизу, возникает риск повреждения места соединения панкреатического и обшего желчного протоков, которое у этих пациентов часто имеет аномально высокое расположение.
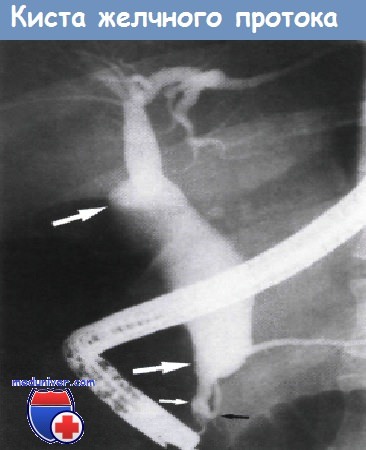
Киста общего желчного протока. Эндоскопическая ретроградная холангиография.
Веретенообразное расширение дистального отдела общего печеночного протока (обозначено большими белыми стрелками) и проксимального и среднего отделов общего желчного протока.
Диаметр дистальной части общего желчного протока (обозначен маленькой белой стрелкой) в норме.
Аномалии протока поджелудочной железы (обозначен черной стрелкой) не выявлено.
Кисты общего желчного протока встречаются не слишком часто, но, если хирургическое вмешательство не выполнено до развития серьезного ухудшения состояния пациента, прогноз их неблагоприятен. Наличие кисты может приводить к многочисленным осложнениям: разрыву кисты в результате травмы или во время беременности, гепатомегалии, билиарному циррозу печени, вызванному стазом, портальной гипертензии, холангиту, панкреатиту, сдавлению кистой двенадцатиперстной кишки с последующим развитием кишечной непроходимости, а также к карциноме кисты или другого сегмента желчевыводящих путей.
О наличии кисты общего желчного протока можно думать, если у пациента имеются определенные симптомы. Однако чаще всего она бывает случайной находкой во время операции, особенно у взрослых. Редко у пациента присутствует классическая триада: боль, пальпируемый инфильтрат и желтуха. Чаще у пациентов бывают лишь один или два симптома этой триады или вовсе нет никаких симтомов. Это наиболее характерно для взрослых, у которых симатоматика обычно неспецифична. Имеются различные методы диагностики кист общего желчного протока: внутривенная холецистохолангиография, ультрасонография, компьютерная томография, эндоскопическая ретроградная холангиопанкреатография и чрескожная чреспеченочная холангиография.
Резекция кисты общего желчного протока и анастомоз общего печеночного протока с тощей кишкой, мобилизованной по Roux-en-Y — намного более сложная операция, чем простой цистоеюноанастомоз. Тем не менее, в настоящее время эта операция в руках опытных хирургов сопровождается очень низкой летальностью.
Тип II. Это наиболее редко встречающиеся кисты общего желчного протока, составляюшие только 2.1% всех кист. Для них характерно присутствие бокового дивертикула, соединенного с общим желчным протоком ножкой. Эта ножка обычно тонкая и редко бывает широкой. У большинства пациентов дивертикул обычно бывает в правом печеночном протоке, но у некоторых он может локализоваться и в левом протоке. Ножка дивертикула может быть соединена с общим желчным протоком, в некоторых случаях с общим печеночным протоком или, реже, — с одним из печеночных протоков. Хирургическое лечение этого дивертикула состоит в простой резекции и перевязке ножки в месте ее соединения с желчным протоком, если она тонкая. В случаях, когданожка широкая, ее нужно резецировать около желчного протока и ушить узловыми швами синтетической нерассасывающейся нитью 4—0. После этого операцию завершают, вводя Т-образную трубку выше или ниже шва ножки через маленький поперечный разрез желчного протока для декомпрессии и защиты линии шва.
Тип III по классификации Alonso—Lej имеет две формы. Важно дифференцировать эти две формы во время хирургической ревизии, потому что для их лечения должны применяться различные методы операций. Первая, наиболее часто встречающаяся, форма уже описана и состоит из кистозного расширения интрадуоденальной части общего желчного протока. Это кистозное расширение имеет на своей поверхности отверстие, через которое желчь вместе с секретом поджелудочной железы проходит в двенадцатиперстную кишку. Второй вариант, известный как латеральный сосочковый вариант, представлен латеральным дивертикулом общего желчного протока, расположенным вблизи большого дуоденального сосочка и не имеюшим отверстия на его поверхности. Желчь и секрет поджелудочной железы проходят через сосочек, расположенный как обычно. Bass и Cremin обратили внимание на любопытный факт: первый вариант находят в норме у некоторых животных, таких как морская свинка и сумчатые; второй вариант находят у другой группы животных, например, слонов, китов, тюленей и т.д.
Киста холедоха является патологически растянутым участком желчного протока, напоминающим мешочек. Является ли данная патология только врожденной (первичной) или может иметь приобретенную форму – однозначного мнения по этому поводу нет до сих пор.
Данная разновидность патологического новообразования встречается не очень часто, однако исключить ее как причину возникновения неприятных симптомов у взрослых и детей не стоит, так же, как и подвергать себя вероятности развития осложнений, среди которых – воспаление поджелудочной железы и разрыв кистозной полости.

Виды и факторы развития данной патологии
Классификация кист холедоха у взрослых и детей на приобретенные и врожденные считается спорной, поскольку ряд научных исследователей относят все такие новообразования к первичным, другие - допускают приобретенные виды кист. Общепризнанной является следующая дифференциация патологических новообразований, опирающаяся на их локализацию и форму:
- тип 1 – киста характеризуется расширением общего протока (диффузным), либо одного из его сегментов (сегментарным, как правило, в месте перегиба), в целом имеющим веретенообразную форму;
- тип 2 - дивертикул холедоха, который имеет вид отдельного пузырька;
- тип 3 - дивертикул дистальных отделов общего протока;
- тип 4 – идентичен первому, однако дополнен кистозными формированиями внутри печеночных протоков;
- тип 5 - общие протоки почти неизменны, внутрипеченочные имеют некоторые кистозные аномалии;
- FF – тип, который характеризуется малосущественным изменением холедоха и кистозными внутрипеченочными поражениями.
Наиболее распространенные кисты
Наиболее распространены кисты 1 и 4 типов. Стенки патологического формирования образованы соединительной (фиброзной) тканью. Клеток гладких мышц и эпителия она не имеет. Изнутри такая полость заполнена коричневатой жидкостью, первоначально стерильной. Существует также так называемая гигантская киста холедоха, которая имеет веретонообразную форму и очень большие размеры.

Основные причины данной патологии
Среди множества предположений о причинах возникновения кист холедоха можно выделить две главных:
- Все кисты 1 и 4 типов обусловлены проникновением в холедох панкреатических ферментов, которые вызывают воспаление и слабость стенок, а повышенное давление в протоке усугубляет ситуацию.
- Киста холедоха в детском возрасте может быть врожденной или приобретенной (круглой или веретенообразной), у взрослых пациентов вторичный характер носят все патологические формирования.
Таким образом, кисты во взрослом возрасте могут развиваться на фоне:
- аномального соединения протоков;
- повреждения путей при холелитиазе;
- дисфункциях сфинктера Одди.
В пользу врожденного характера возникновения кист свидетельствуют сопутствующие кисты общего протока, атрезии двенадцатиперстной кишки и иные патологии, возникающие во внутриутробном периоде.

Клинические симптомы при этом недуге
Киста холедоха в 70% диагностируется у детей до 12 лет. Также данное заболевание в несколько раз чаще наблюдается у женщин.
У младенцев вариативность проявлений патологии заметна сильнее. Иногда признаки заболевания могут отсутствовать, а в некоторых случаях можно обнаружить признаки продолжительного застоя желчи и пальпируемое новообразование. К другим признакам относятся:
- желтушность кожных и слизистых покровов;
- светлый стул;
- моча темного цвета;
- тяжесть или боли в правом подреберье, которые могут усиливаться до колики и отдавать в правую часть туловища.
У детей при кисте холедоха в старшем возрасте могут появляться следующие симптомы:
- желтуха – в виде приступов или постоянная;
- боли в животе;
- пальпируемое новообразование в брюшной полости.

Проявления кист у взрослых людей
У взрослых симптоматика зачастую сочетается с некоторыми осложнениями патологического процесса (застои желчи, конкременты в желчном пузыре, инфекции и воспалительные явления). Она включает:
- постоянную или эпизодическую боль в животе;
- лихорадку;
- тошноту и рвоту;
- механическую желтуху.
Такие же признаки, которые часто дополняются потерей веса, могут говорить о злокачественной трансформации кисты.
Методы диагностики данной патологии
Основанием для выявления кисты служат жалобы больного или приступы панкреатита невыясненного происхождения. При осмотре доктор может заметить желтушность кожного покрова и склер и пальпировать опухолевидное новообразование в правом подреберье. Далее необходимо дифференцировать кистозное формирование холедоха от холелитиаза, стриктуры, кист поджелудочной или онкологической опухоли протока.
Это осуществляется при помощи следующих диагностических исследований:
- УЗИ (трансабдоминальная ультрасонография), которая эффективна, однако не всегда позволяет с точностью определить размер кисты;
- эндоскопическая ультрасонография, которая дает возможность визуализировать протоки желчного пузыря и не имеет чувствительности к помехам в форме подкожного жира или газообразования;
- динамическая холесцинтиграфия, которая проводится с помощью радиофармпрепарата, и имеет 100%-ную эффективность при кистах первого типа, однако не в состоянии визуализировать внутрипеченочные деформации. Показана младенцам для выявления первичных нарушений протоков;
- КТ, которая опережает УЗИ по информативности и дает возможность исключить злокачественные процессы;
- Чрезкожная, интраоперационная и ретроградная эндоскопическая холангиография – помогают получить информацию о структуре желчных путей, в том числе перед хирургическим вмешательством. Минусами данного исследования являются инвазивность, противопоказания и осложнения, а также необходимость в проведении общей анестезии (при обследовании у ребенка);
- Магнитно-резонансная холангиопанкреатикография – наиболее эффективна в выявлении новообразований холедоха, проста в проведении, неинвазивна, в чувствительности несколько уступает ЭРХПГ.
В целом, начинаются диагностические мероприятия с УЗИ, а далее обследование зависит от разновидности кисты, технического оснащения медицинского учреждения и сложности предстоящего оперативного лечения.

Терапия недуга
Нужна ли операция при кисте холедоха у детей и взрослых?
Нормализовать отток желчи при формировании патологии возможно исключительно хирургическим путем. Существуют три варианта оперативных вмешательств:
- Создание искусственного анастомоза патологического образования с двенадцатиперстной кишкой, без резекции кистозной полости – наименее радикальная методика, минусами которой являются вероятность развития послеоперационных осложнений, обострений и онкологического перерождения тканей.
- Полное иссечение новообразования с последующим соединением с тонкой кишкой. Такая операция может проводиться полостным или лапароскопическим методом.
- Наружный желчный дренаж, который используется только в исключительных случаях и является дополнительной мерой, улучшающей самочувствие больного перед оперативным вмешательством.
Какой бы метод операции при кисте холедоха не был избран, возникновение осложнений зависит главным образом от выявленной стадии патологического процесса. Поэтому при наличии симптоматики с диагностикой кисты и оперативным лечением медлить не стоит.
Осложнения
Даже если киста не доставляет особых беспокойств, она нарушает процессы оттока желчи, становясь причиной развития воспаления и образования конкрементов, что проявляется следующими патологиями:
Удаление кисты холедоха может также иметь ряд отрицательных последствий. Это касается в большинстве случаев хирургических операций без резекции или манипуляций у новорожденных.
Профилактика
Профилактические меры состоит во внимательном отношении к проблемам пищеварительного процесса и современных осмотрах у специалиста.
Очень важно также обеспечить лечение патологий ЖКТ, признаки которых могут маскировать кистозное новообразование.
Dr Matt A. Morgan and Dr Frank Gaillard et al.
Кисты холедоха (общего желчного протока) представляют собой врожденное расширение желчных протоков. Диагноз устанавливается путем исключения иных состояний вызывающих расширение желчных протоков (таких как опухоли, воспалительные процессы и обструкция при холелитиазе).
Эпидемиология
Кисты холедоха - редкая случайная находка с частотой встречаемости в популяции 1:100,000-150,000. Хотя они могут выявляться в любом возрасте, более 60% кист диагносцируется в первые 10 лет жизни. У женщин встречаются в 4 раза чаще.
Клинические проявления
Классическая триада включает:
- боли в животе
- желтуха
- пальпируемое образование
Данная триада встречается только в 19-60% наблюдений.
Патогенез
Этиология не установлена, имеется тесная связь с аномалиями формирования протоков поджелудочной в виде рефлюскного заброса ее секрета, вызывающего реактивный холангит и деструкцию стенок желчных протоков, приводящих, на фоне рубцового стеноза дистальных отделов холедоха, к формированию кист [1].
Сопутствуюещие заболевания
- атрезия желчевыводящих путей (билиарная атрезия)
- печеночный фиброз связанный с типом V (Кароли бол-нь)
Классификация
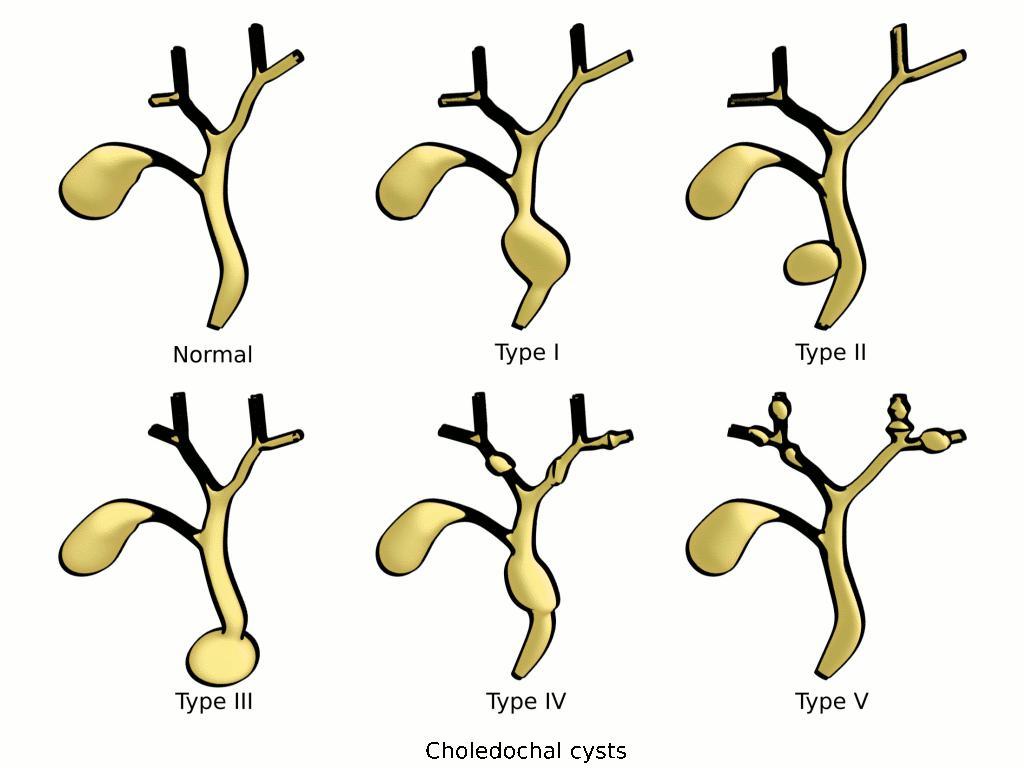
В настоящее время общепринятой является классификация разработаная Todani и др.
Выделяется 5 основных типов с несколькими подтипами которые патанатомически могут быть не разделимы:
- I тип: наиболее распространненный, встречается в 80-90% [1] (этот тип может выявляться внутриутробно)
- Ia: расширение внепеченочных протоков (полностью)
- Ib: расширение внепеченочных протоков (фокальное)
- Ic: расширение общего печеночного протока, частично внепеченочных протоков
- II тип: истинный дивертикул внепеченочных желчных протоков
- III тип: кистоподобное расширение интрамуральной части общего желчного протока (холедохоцеле)
- IV тип: следующие по распространенности формы
- IVa: множественные кисты внутри- и внепеченочных желчных протоков
- IVb: множественные кисты внепеченочных желчных протоков
- V тип: множественные расширения/кисты внутрипеченочных протоков (болезнь Кароли)
Классификация по Todani вызывает вопросы в хирургической литературе, с претензиямив виде невозможности связать несколько различных процессов и неправильное использование оценочной схемы [7],[8].
Радиологические данные
Визуализация желчных протоков может осуществляться УЗИ, КТ и прямым контрастированием желчных путей.
Ключевым моментом в диагностике расширенных кистозных изменений является выявление их связи с желчными протоками и отсутствие связи с желчным пузырем.
Необходим тщательный поиск иных причин (см дифференциальную диагностику), так как кисты холедоха зачастую приводят к образованию камней и малигнезации.
Результаты схожи с данными УЗИ, с большей возможностью продемонстрировать внутрипеченочные изменения. Важно помнить, что при КТ с внутривенным контрастированием, кисты могут быть неоднородными. Преимущество методов в том, что они окончательно демонстрируют связь кист с желчными путями [1].
Версия: Справочник заболеваний MedElement
Общая информация


Классификация
Классификация кист общего желчного протока:
рис. 1а. Киста общего желчного протока 
рис. 1b. Сегментарное расширение общего желчного протока 
рис. 1с. Диффузное или цилиндрическое расширение общего желчного протока 
рис. 2. Дивертикулы внепеченочных желчных протоков 
рис. 3. Холедохоцеле 
- Тип IV:
- IVa - анатомические изменения, свойственные типу I, сочетаются с кистой внутрипеченочных желчных протоков (тип Кароли);
- IVб - анатомические изменения, свойственные типу I, сочетаются с хoледохоцеле.
рис. 4а. Множественные кисты внутри- и внепеченочных желчных протоков 
рис. 4b. Множественные кисты внепеченочных желчных протоков 
рис. 5. Кисты внутрипеченочных протоков

Наиболее часто встречается веретенообразная внепеченочная киста (тип I), следующая по частоте форма - сочетание внутри- и внепеченочных изменений (тип IVa).
Единого мнения о том, следует ли рассматривать хoледохоцеле (тип III) как кисту, в настоящий момент не существует.
Изредка наблюдается изолированная кистевидная дилaтация внутрипеченочных желчных протоков .
Эпидемиология
Клиническая картина
"Классическая триада" признаков: холестаз Холестаз - нарушение продвижения желчи в виде застоя в желчных протоках и (или) проточках.
, желтуха, боли в животе.
У детей в 82% случаев, у взрослых - в 25% отмечаются минимум два признака из данной триады. Основной симптом заболевания у младенцев - длительный холестаз Холестаз - нарушение продвижения желчи в виде застоя в желчных протоках и (или) проточках.
. У более старших детей и взрослых типичные проявления кисты общего желчного протока - преходящие эпизоды желтухи и боли на фоне объемного образования в животе.
При кисте общего желчного протока наблюдается желтуха холестатического типа, которая имеет перемежающийся характер и сопровождается лихорадкой. Коликообразная боль в основном локализуется в правом верхнем квадранте живота.
Объемное образование, обусловленное кистой, имеет разные размеры и плотность. Оно обнаруживается в правом верхнем квадранте живота.
Диагностика
Осложнения
1. Возможна перфорация кисты с развитием желчного перитонита Перитонит - воспаление брюшины.
.
2. Инфицирование содержимого кисты (киста I типа).
3. Нарушения дренажа желчи и секрета поджелудочной железы. Данное осложнение имеет важное значение, в особенности когда протоки соединяются под прямым или острым углом.
4. Билиарный цирроз - возможно развитие на поздних стадиях.
5. Портальная гипертензия иКисты холедоха могут сдавливать воротную вену, что приводит к .
Возможно развитие в кисте или в жёлчных протоках злокачественных опухолей.
Треть вызовов скорой помощи в России связано с обострениями ЖКБ. Из них в 20% случаев патология вызвана нарушением проходимости и воспалением желчных протоков. Диагностика и лечение заболеваний желчевыводящих путей затруднена из-за особенностей анатомического строения, высокой угрозы травмирования. Обычно все вмешательства проводятся на самом крупном образовании – общем желчном протоке (ОЖП) или холедохе.
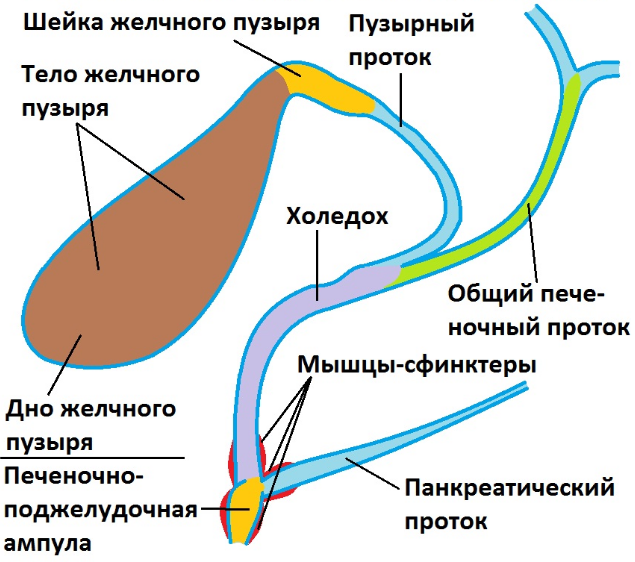
Особенности строения
Для объяснения, что такое холедох в желчном пузыре и остальных органах билиарной зоны, можно подобрать иллюстрацию, сравнив его с рекой, в которые впадают остальные желчевыводящие каналы. Секрет печени по правому и левому печеночному протоку попадает в общий печеночный проток, или гепатикохоледох длиной 3–5 см.
От места слияния общего печеночного пути и пузырного протока, который идет от желчного пузыря, начинается холедох. Его протяженность колеблется от 5 до 12 см. Толщина стенок – 1 мм. Наиболее важный показатель – это диаметр, который в норме составляет 5–7 мм. Расширение свидетельствует о нарушении проходимости или полной обструкции протока. Увеличение ширины холедоха является нормой после удаления желчного пузыря. Внутренний диаметр в этом случае равен 9–11 мм.
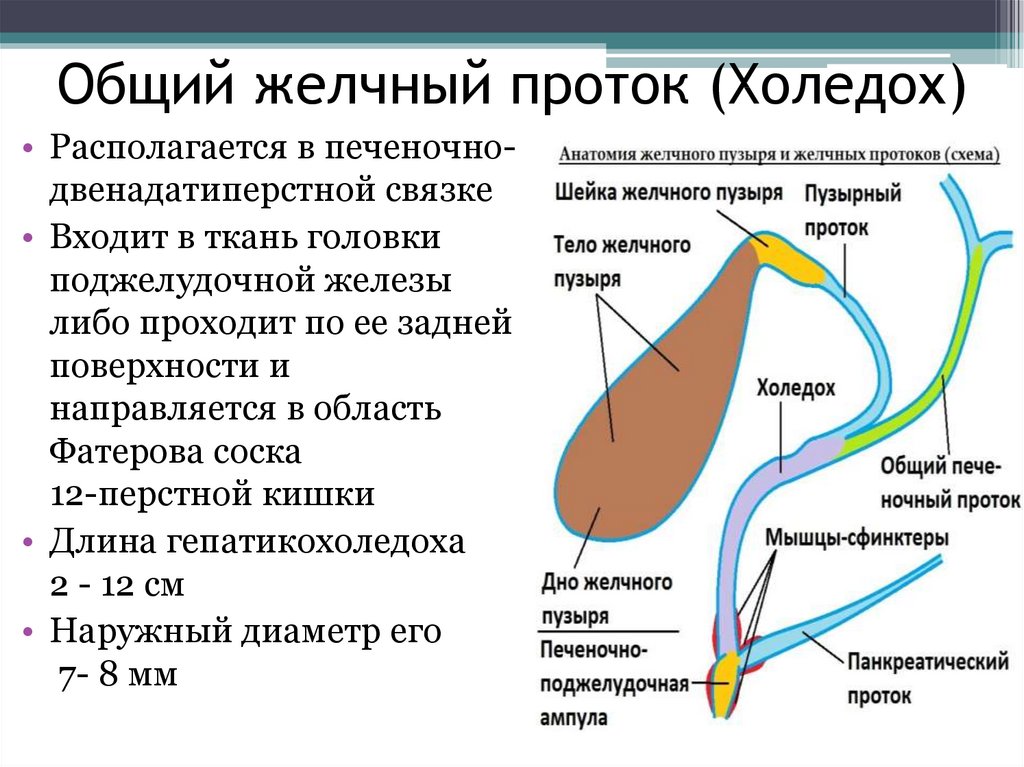
Условно выделяют несколько отделов холедоха:
- Супрадуоденальная часть расположена в брюшной полости, хорошо визуализируется. Длина отдела составляет 4–5 см. Именно в этом месте чаще всего проводятся хирургические манипуляции при лечении патологий желчного протока.
- Ретродуоденальная часть холедоха проходит за двенадцатиперстной кишкой и расположена глубоко в забрюшинной клетчатке.
- Панкреатический отдел занимает около 3 см. В этом месте проток проходит по задней стенке поджелудочной железы или погружен в нее. Второй вариант строения встречается в 90% случаев. При патологиях поджелудочной железы, которые сопровождаются увеличением ее объема, из-за сдавливания значительно уменьшается просвет протока.
- Дуоденальная часть длиной 1,5 см находится в стенке дуоденальной кишки. Тут холедох взаимодействует с протоком Вирсунга или панкреатическим. Здесь же находится сфинктер Одди, который регулирует поступление желчи в кишечник.
У 55% людей ОЖП и канал поджелудочной железы образуют печеночно-поджелудочную (фатерову) ампулу, которая открывается в двенадцатиперстную кишку через дуоденальный сосочек. Наблюдаются варианты анатомического строения этой зоны, которые входят в пределы нормы. В 33% случаев ампула отсутствует. У 3% людей протоки входят в кишечник с интервалом до 5 мм. У 8% – панкреатический путь входит в ОЖП на значительном расстоянии от его окончания.
Значение печеночно-поджелудочной ампулы велико. Камни холедоха могут повреждать или полностью перекрывать ход поджелудочной железы, вызывая острый панкреатит.
Движение желчи обеспечивается внутренним давлением, сокращением желчного пузыря и сфинктеров. Вопрос о перистальтике стенок холедоха остается открытым. Сфинктеры препятствуют обратному движению жидкости из дуоденальной кишки.
Патологии ОЖП
Расширение холедоха и утолщение его стенок – признаки заболевания, которые определяются с помощью УЗИ. Если внутренний диаметр увеличен, значит в просвете канала возникло препятствие:
- конкремент;
- стриктура, образованная после травмы, воспалительного процесса;
- образования: кисты, опухоли;
- паразиты;
- стеноз дуоденального сосочка, спазм сфинктера Одди.

Застой желчи расширяет холедох, изменяя его нормальные размеры. Это приводит к возникновению воспалительного процесса – холангита.
Холедох может быть расширен на 4 мм, когда удален желчный пузырь. ОЖП берет на себя часть функций исключенного органа, позволяет накапливать желчь, значит и сохранять нормальные процессы пищеварения.
К врожденным заболеваниям протока относят болезнь Кароли и кистозные образования. Первая патология характеризуется значительным расширением просвета протока в отдельной части, что приводит к застою желчи, образованию камней, холангиту. Основной причиной болезни Кароли считают наследственный фактор. Заболевание проявляется в виде тупых болей в правом подреберье, осложняется увеличением печени, циррозом. Болезнью Кароли чаще страдают мужчины (75%).
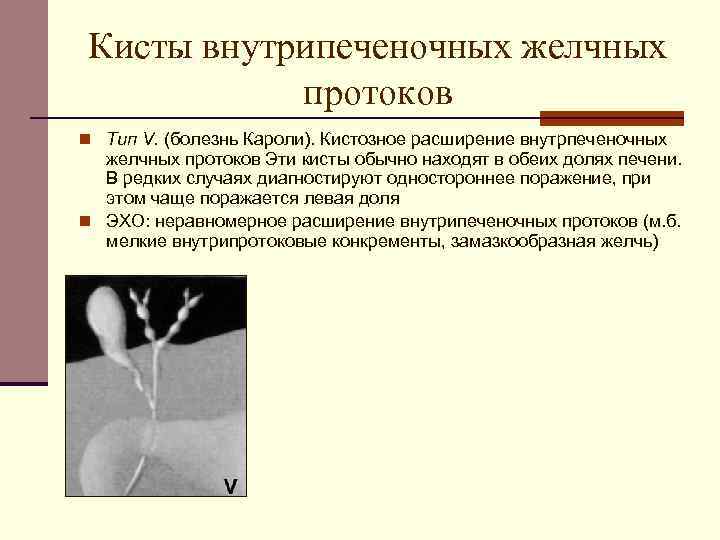
Расширение ОЖП с фиброзной тканью чаще встречается при определенном строении желчевыводящих путей: когда панкреатический проток впадает в холедох. Влияние ферментов поджелудочной железы приводит к перерождению эпителия, а значит и развитию кисты. Основные симптомы заболевания:
- желтуха;
- болевой синдром;
- объемное образование в животе.
Кисты могут перерождаться в карциному, злокачественную опухоль. При проявлении клинических симптомов доброкачественное образование удаляют.
В ОЖП образуются коричневые смешанные конкременты с содержанием холестерина, билирубина и примесью других минералов. Этот процесс называется холедохолитиазом. К причинам относят проникновение инфекции из двенадцатиперстной кишки, нарушение проходимости протока, застой желчи. Камни из желчного пузыря могут мигрировать и вызвать обструкцию ОЖП.

В 10–20% случаев конкременты не проявляют себя клинически. На УЗИ будет видно увеличение размеров холедоха. К основным проявлениям заболевания, осложненного механической желтухой, относят:
- диспепсия;
- боль может быть постоянной, в виде приступов колики, иногда отсутствует;
- кожный зуд;
- кал имеет светлый цвет, моча темнеет и пенится;
- окрашивание кожи и склер глаз;
- умеренное снижение массы тела;
- умственное и физическое истощение, головные боли.
Приступ печеночной колики провоцируют погрешности в диете, тряская езда, тяжелые физические нагрузки, стрессовые ситуации.
При возникновении симптомов холедохолитиаза проводится хирургическое или медикаментозное лечение. Удаление 90% камней выполняют с помощью механической и ударно-волновой литотрипсии. Для восстановления проходимости ОЖП и сфинктера Одди устанавливают эндопротез.
В течение 5 лет проявляется рецидив ЖКБ у 40% людей. Альтернативой оперативного вмешательства является лекарственная терапия препаратами с желчными кислотами, которую рекомендуют для растворения холестериновых конкрементов небольшого размера.
При возникновении кровотечения в печени или желчном пузыре появляется угроза нарушения проходимости ОЖП из-за скопления сгустков крови. Данное заболевание возникает как патологическое осложнение пункции печени, травм, варикозного расширения вен, деструктивного холецистита.
Пациент начинает жаловаться на тупую боль в правом боку, отдающую в спину. Гемобилия сопровождается увеличением печени. Диагноз подтверждается УЗИ, МРТ. Лабораторные анализы покажут наличие крови в кале.
Воспаление ОЖП обычно вызвано повреждением эпителия конкрементами, проникновением инфекции. К характерным симптомам холангита относят желтуху, повышение температуры тела, сильный болевой синдром, спутанность сознания. Острая обтурационная форма болезни наиболее опасна. В этом случае необходима скорая медицинская помощь.
Лечение включает прием антибиотиков. Тяжелое состояние больного требует проведение декомпрессии желчных протоков любыми способами. Дренирование выполняется с помощью эндоскопа или чрескожной, чреспеченочной пункции. В первом случае летальность доходит до 10%, во втором – до 40%.

Хроническая форма холангита проявляется в виде повторяющихся приступов или вялотекущего воспаления со стертой симптоматикой. Активный инфекционный процесс может подняться далее по билиарному дереву.
Во время проведения холецистэктомии в 1 случае из 400 повреждается структура холедоха. Основные травмы:
- инфицирование;
- стриктуры;
- перфорации, свищи.
Лечение травм может быть хирургическим и эндоскопическим. В первом случае – это ушивание раны, операция по удалению стриктуры и создание анастомоза с двенадцатиперстной кишкой, пластика билиарного дерева.
Лечение может проводиться во время эндоскопии. В область сужения вводят специальный баллон, который раздувают до 8 мм на 5–20 минут. Процедура болезненная, из-за большого количества нервных окончаний в ОЖП, поэтому применяют разные виды обезболивания. Когда проток достаточно расширен, устанавливают съемный катетер сроком до одного года.
Глистные инвазии нарушают проходимость ОЖП и работу всего билиарного тракта. Паразиты вырабатывают канцерогены и токсины, влияют на ДНК клеток слизистой. В отсутствии своевременного лечения развиваются злокачественные опухоли. Патология чаще встречается в странах Азии.
Методы исследования
Основными методами диагностики патологии холедоха является УЗИ и МРТ. В сложных случаях используют инвазивные способы обследования.
Точность ультразвукового исследования составляет 95%. У больных с непроходимостью желчевыводящих протоков удается выявить причину в 60% случаев. Стандартная компьютерная томография (КТ) позволяет отличить холестериновые камни от конкрементов, содержащих кальций.
Магнитно-резонансная томография дополняет результаты УЗИ без необходимости введения контрастного вещества или эндоскопа. Метод применяют у пациентов со сложным строением желчных протоков.
При нарушении оттока желчи важно выявить морфологические и функциональные изменения желчных протоков. Для этой цели выполняют рентгенографию. Существует три основных способа:
- холеграфия;
- холангиография;
- холецистография, исследование состояния желчного пузыря.
Все методы объединяет одно условие: необходимость введения в желчные протоки рентгеноконтрастного вещества. При холангиографии раствор вводится опосредованно: перорально, внутривенно, внутримышечно. Небольшая часть препарата выводится почками, основная доза поглощается печенью и попадает в желчь.
Для проведения холангиографии контрастное вещество вводится напрямую в желчные протоки. В зависимости от способа введения препарата различают четыре типа процедуры:
- ретроградная панкреатохолангиография;
- чрескожная чреспеченочная;
- интраоперационная;
- постоперационная.
Для проведения ретроградной панкреатохолангиографии используется эндоскоп. Прибор вводится в двенадцатиперстную кишку, через фатеров сосочек вводят контрастное вещество. Иногда панкреатохолангиографию совмещают с механической литотрипсией: разрушением конкрементов. Во время обследования эндоскопист может провести катетеризацию холедоха для дренирования или введения лекарств. Панкреатохолангиография проходит успешно у 80–90% больных. Если метод не дает результата, применяют чрескожную чреспеченочную холангиографию.
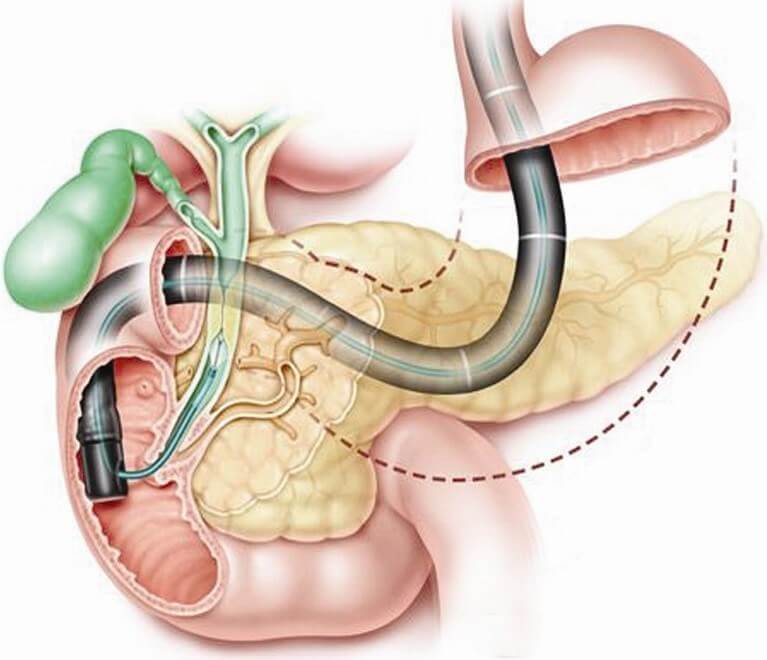
Этот вид обследования проводится после анестезии. В области восьмого межреберья делают прокол сверхтонкой иглой в один из печеночных каналов. В область протоков поступает до 60 мл контрастного вещества. При расширенных желчных путях внедрение иглы происходит удачно у 100% пациентов. При узких – у 80%. Чреспеченочная холангиография позволяет провести лечебные процедуры, установить дренаж протоков. Серьезными осложнениями этого метода обследования являются истечение желчи и крови в брюшную полость, гемобилия, ранения близлежащих органов пищеварительной системы.
Интраоперационная холангиография выполняется во время операции перед инструментальным обследованием желчных протоков. У 50% пациентов позволяет получить точную информацию о состоянии желчных протоков и не проводить их ревизию инструментальными методами.
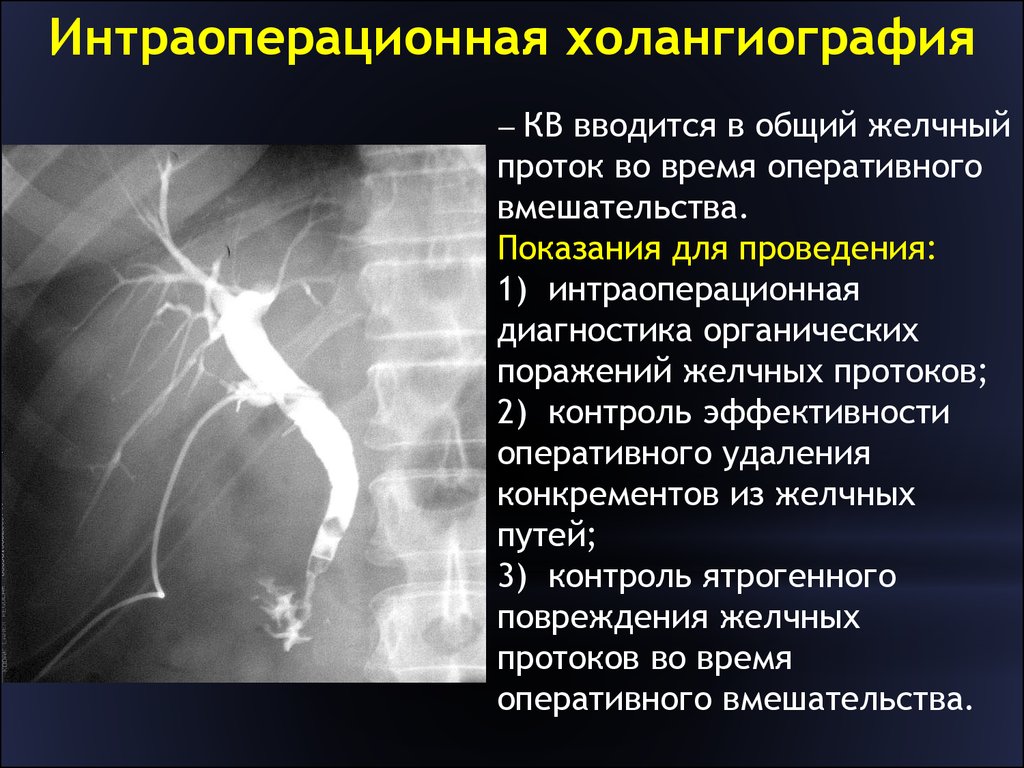
После хирургического вмешательства в области желчного пузыря и холедоха врач может оставить дренаж. Такая мера позволяет провести послеоперационную холангиографию и своевременно выявить возникшие осложнения: стриктуры, свищи, оставшиеся конкременты. Оставленный катетер используется для введения лекарств.
Внешний дренаж ОЖП или холедохостомия позволяет очищать проток от воспалительной жидкости, инфицированной желчи, доставлять лекарства непосредственно в область воспаления. Своевременно проводить рентген с контрастным веществом.
Холедохотомия
Вскрытие холедоха обычно проводят для устранения стойкой непроходимости протока. В 30% случаев холедохотомия осуществляется во время холецистэктомии и связана с удалением конкрементов. Вскрытие общего желчного протока позволяет одновременно убрать вколоченные камни, дренировать проток при гнойных инфекциях, выполнить ревизию желчных протоков.
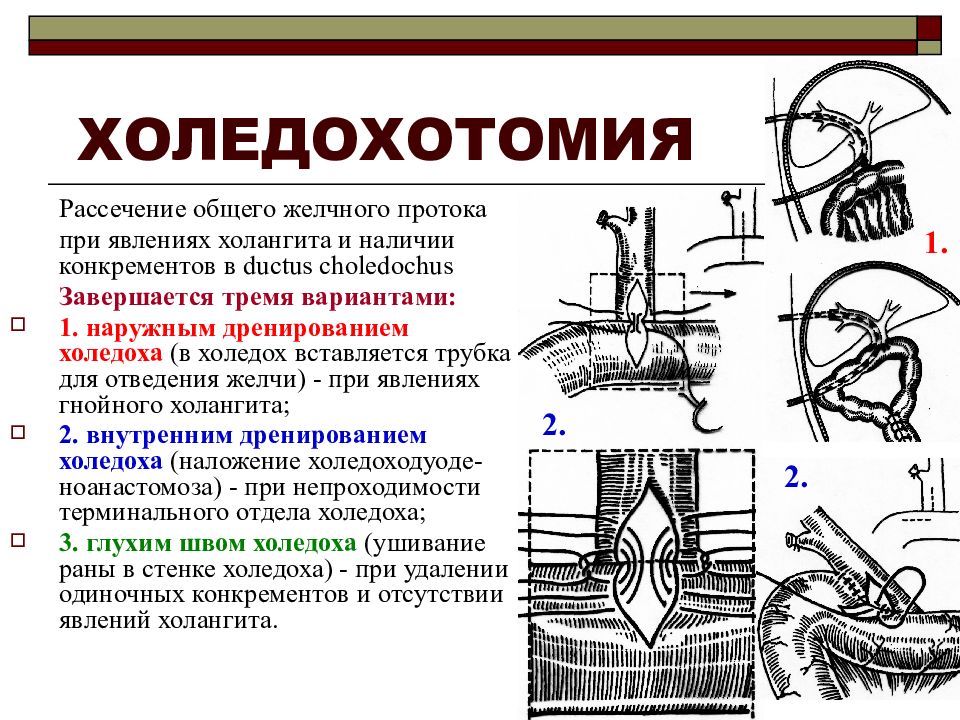
При устойчивой непроходимости дуоденального сосочка возможно наложение анастомоза. Операция представляет собой создание нового пути отвода желчи. Холедох могут соединять напрямую с двенадцатиперстной кишкой, желудком, тонким кишечником.
Холедоходуоденостомия, наложение анастомоза между ОЖП и двенадцатиперстной кишкой, – соединение органов в обход дуоденального сосочка и сфинктера Одди. На сайте Большой Медицинской энциклопедии указано, что операция приводит к падению давления в билиарной зоне и дисфункции желчного пузыря, поэтому ее совмещают с холецистэктомией.
Заключение
ОЖП – это основной ствол билиарного дерева, который обеспечивает вывод желчи из печени и желчного пузыря, иногда и ферментов поджелудочной железы. Если на УЗИ обнаруживается расширение холедоха, важно определить, почему это произошло. Патологии канала приводят к поражению остальных органов билиарной зоны.
Симптомами заболеваний ОЖП является боль в правом подреберье, признаки желтухи, нарушение пищеварения. При развитии воспалительного процесса начинается лихорадка, рвота. Наиболее частые заболевания этой зоны: желчнокаменная болезнь, холангит. Лучшим средством профилактики является регулярный медицинский осмотр, ежегодное УЗИ желчного пузыря и других органов брюшной полости.
Читайте также:

