Что такое киста левой орбиты

Опухоли орбиты среди всех заболеваний глазницы составляют 50-70 % случаев [2]. В большинстве случаев (до 80 %) они являются первичными, развиваются из тканей глазницы. Вторичные опухоли прорастают в глазницу из полости черепа, околоносовых пазух или являются метастатическими [5]. Опухоли, развивающиеся в орбите, могут быть различного происхождения. Новообразования могут распространяться с соседних частей, как то: злокачественные опухоли верхней челюсти, остеомы лобной пазухи, саркомы сосудистой оболочки, глиомы сетчатки и т.д. Опухоли в орбите могут развиваться метастатически при злокачественных новообразованиях других органов, а так же исходить из клетчатки или стенки орбиты, из частей органа зрения, лежащих в орбите, зрительного нерва, слезной железы, мышц [6]. Клиническое течение опухолей орбиты зависит от трех факторов: гистологического типа, локализации и скорости роста и, почти всегда, сопровождается симптомом одностороннего экзофтальма [1]. Выделяют первичные (доброкачественные, злокачественные), вторичные (доброкачественные, злокачественные) и метастатические опухоли орбиты. Часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль располагается на стороне противоположной направлению смещения. Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается прежде всего в сторону расположения опухоли. Ограничение подвижности глаза может быть следствием образования механического препятствия в виде опухоли, сдавливающей нервно-мышечный аппарат глаза, при прорастании злокачественной опухоли в одну или несколько наружных мышц глаза [6].
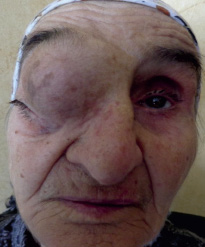
Рис. 1. Внешний вид больной Т. с опухолью орбиты
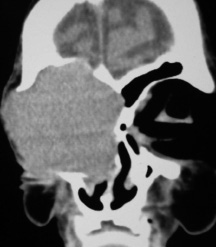
Рис. 2. Рентгенография черепа: опухоль орбиты распространяется на мягкие ткани лица с разрушениием нижней стенки передней черепной ямки без интракраиального роста
При одновременном прикрытии здорового глаза и приподнятом верхнем веке больного глаза, выраженная плегия глазного яблока с сохранением зрения. Провести в таком состоянии требуемые офтальмологические исследования было невозможно. Шейные и подчелюстные лимфатические узлы не увеличены.
По данным рентгенографии и КТ была выявлена распространенная опухоль орбиты с распространением на мягкие ткани параорбитальной зоны, ограниченным разрушением нижней костной стенки передней черепной ямки без интракраниального распространения (рис. 2).
Произведена пункционная биопсия опухоли без травмирования глазного яблока. Получено гнойное содержимое, эпителиальные клетки, фиброзная и сосудистая ткани, Атипические клетки не были выявлены.
На основании анамнеза и клиники, выставлен предоперационный диагноз: доброкачественная опухоль орбиты неустановленного генеза. Рекомендована операция, на которую было получено согласие.
Под эндотрахиальным наркозом 31.05.2016 г. произведена операция. Кожный разрез по брови с продолжением по носощечной складке вниз до уровня крыла правой ноздри. Отсепаровка кожи и поднадкостнично верхнего века латерально на расстояние до 2-х см от бокового края орбиты. Экстракапсулярно удалена опухоль с сохранением глазного яблока и его сосудисто-нервного пучка. При удалении фрагментов некротизированной костной ткани передней черепной ямки, вскрылась полость опухоли с выделением гноя и примеси крови. В просвете опухоли соединительная и фиброзная ткани, сосуды. Ревизия обнаженной твердой мозговой оболочки визуально и с использованием операционного микроскопа не выявили её повреждения. Из нижней стенки капсулы опухоли был сформирован лоскут, которым прикрыт обнаженный сосудисто-нервный пучок глазного яблока (рис. 3). Проведена умеренная тампонада полости мазевой турундой, конец которой выведен через носовой ход. Осуществлена пластика раны кожным лоскутом (рис.4).
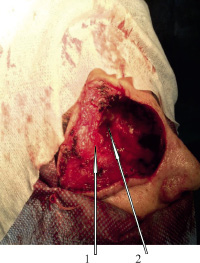
Рис. 3. Опухоль и остеомилетическая кость удалены: 1 – глазное яблоко укрытое лоскутом оболочки опухоли; 2 – обнажена твердая мозговая оболочка

Рис. 4. Внешний вид больной после операции: 3 – сохраненные глазное яблоко и зрение
Выписана домой в удовлетворительном состоянии с ежемесячным контролем.
Находится под наблюдением более 8 мес. без рецидива. Отмечается динамика восстановления симметрии лица за счет медиальной репозиции глазного яблока, зрение которого, со слов больной, восстанавливается.
Результаты исследования и их обсуждение
Послеоперационный период протекал без осложнений. Патогистологическое заключение опухоли № 43461-72/16: киста, стенки которой выстланы уплощенным эпителием с очагами ангиофиброза, хроническое продуктивное (ксантогранулематозное) воспаление с отложением кристаллов холестерина, инфильтрацией полиморфноядерными лейкоцитами, развитием гранулематозной ткани со скоплением некротических масс, колонии микроорганизмов (рис. 5). Патогистологическое заключение удаленных костных фрагментов после декальцинации № 43473-76/16 установило хронический остеомиэлит, фиброз костного мозга с ангиоматозом, инфильтрацией лейкоцитами, перестройкой костной ткани.
В орбите сосредоточено большое количество тканевых компонентов, что обусловливает развитие в ней практически всех опухоей человека. Диагноз опухоли орбиты устанавливают на основании данных анамнеза, результатов офтальмологического исследования и общеклинического обследования. Проводятся наружный осмотр, биомикроскопия, офтальмоскопия, экзофтальмометрия, тонометрия, термография. Исследуются зрительные функции (остроту и поле зрения). Осуществляются рентгенография глазниц, каналов зрительных нервов, томографическое и ультразвуковое исследования, по показаниям – ангиография, радиоизотопное исследование, биопсия.
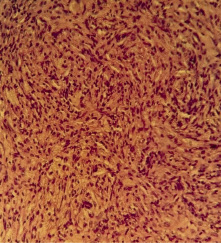
Рис. 5. Пролиферация фиброзной ткани с ангиоматозом. Окраска гематоксилин-эозином. Увеличение х 400
В данном случае, больная с момента заболевания и до даты проведения операции, к сожалению, не прошла все требуемые, или хотя бы часть из них, обследования. Причины их невыполнения, по всей видимости, были связаны как с пассивным поведением самой больной, отсутствием в больнице необходимой аппаратуры и недостаточной настороженности специалистов. При нахождении больной в РНИОИ, из-за распространенного процесса так же было сложно провести требуемые офтальмологические обследования: осмотр глазного дна и т.д. Практика показывает, что часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль обычно располагается на стороне, противоположной направлению смещения. Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается до плегии. Ограничение подвижности глаза может быть следствием образования механического препятствия в виде узла, опухоли, сдавления нервно-мышечного аппарата глаза при прорастания злокачественной опухоли в одну или несколько наружных мышц глаза [2]. Предложенная больной операция по месту жительства – экзентерация глазницы, является калечащей операцией, лишающей пациента зрения и нормального внешнего вида. Это, со слов больной, послужило основанием к отказу от операции. Проведенные нами исследования и цитологический ответ пункционной биопсии позволяло нам думать о доброкачественной опухоли. Клиника напоминала ангиофиброму верхней челюсти [3]. Не исключалась вероятность озлокачествленности ангиофибромы из-за её агрессивности с разрушением костей черепа [4]. Беседа с больной об объеме операции и возможой экзентерации глазницы привела к её согласию на операцию. Результаты проведенной операции подтвердили правильность выбранной тактики: поэтапный ход операции с ориентацией на конкретную ситуацию, исключающую агрессивность вмешательства для достижения радикальности. В результате удалось радикально удалить опухоль с сохранением функционирующего глазного яблока. Учитывая безрецидивное течение послеоперационного периода более 8 мес. и сохраненное зрение, больной предложена восстановительная операция, предусматривающая восстановление естественной топографии прооперированной глазницы. Больная думает.
Заключение
Позднее обращение за специализированной медицинской помощи больной, уже имевшей распространенный опухолевый процесс, затруднило выставление точного диагноза и определение оптимальной тактики лечения. Не имея данных для дифференциации злокачественного или доброкачественного процесса, проводимая операция должна совмещать радикализм по отношению к опухоли и стремление к сохранению здоровых органов и тканей. Это позволит восстановить их функции.. В данном конкретном случае хирурги смогли соблюсти эти принципы. Поэтому результаты проведенной операции восприняты удовлетворительно как хирургами, так и пациентом.
К врожденным кистам орбиты относят дермоидные, эпидермоидные и эпителиальные кисты, которые, по нашим данным, составляют приблизительно 9% всех опухолей орбиты. Рост их ускоряется травмой. J. Wright и I. Morgan описаны случаи озлокачествления дермоидных кист.
Дермоидная киста. По данным J. Shields и нашим наблюдениям, дермоидная киста проявляется у детей преимущественно в возрасте до 5 лет. Около 40% больных обращаются за помощью к врачу после 18 лет, что подтверждает крайне медленный рост кисты. Однако в пубертатный период и во время беременности отмечается ее увеличение.
Это объясняет не только ее поднадкостничное расположение, но и излюбленную зону локализации в орбите — область костных швов, чаще верхневнутренний квадрант орбиты. Могут присутствовать короткие, жесткие волосы.
До 85 % дермоидных кист протекает без образования экзофтальма, но может быть смещение глаза книзу и кнутри при локализации кисты в верхненаружном квадранте орбиты. Жалобы больных сводятся, как правило, к появлению безболезненного невоспалительного отека верхнего века соответственно месту локализации кисты. Возможно частичное и парциальное опущение верхнего века. Кожа века в этом месте растянута, но окраска ее не изменена. Непосредственно под стенкой орбиты удается пальпировать эластичное неподвижное безболезненное образование. Иногда оно увеличивается, симулируя сосудистую опухоль.
Рентгенологически или при КТ-исследовании в зоне локализации кисты определяют только истончение костного края орбиты. До 4% кист располагается глубоко в орбите. Для дермоидной кисты, расположенной рстробульбарно, характерно длительное постепенное увеличение экзофтальма (иногда на протяжении 20-30 лет). Смещение глаза в сторону сопровождается ограничением его подвижности -диплопией. При достижении экзофтальма 7-14 мм присоединяется распирающая боль в орбите. Нарушение зрения может быть обусловлено изменением рефракции за счет как укорочения переднезаднего размера глаза, так и атрофии зрительного нерва.
Одной из разновидностей таких кист является котомковидная дермоидная киста, которую в конце XIX в. описал R. U. Kronlein. Она встречается еще реже. Состоит из трех частей: головка кисты — ампулообразное расширение, наполненное слизистым содержимым. В этом месте обычно отмечается зона атрофии кости. Клинически котомковидная киста — эластичное образование в височной ямке, в верхненаружном отделе орбиты. Скуловой отросток лобной кости может быть резко истонченным. Описаны случаи распространения котомковидной кисты в полость черепа.
Лечение дермоидных кист только хирургическое. Для предотвращения повреждения капсулы в момент извлечения кисты целесообразно использовать поднадкостничный доступ. При ретробульбарном расположении кисты показана костно-пластичсская орбитотомия. И наконец, при подозрении на котомковидную кисту необходима ревизия области височной ямки, в противном случае возможны вялотекущие, постоянно рецидивирующие орбитальные свищи.
Прогноз при дермоидных кистах благоприятный. Рецидива следует ожидать при резких изменениях в подлежащих костях или при появлении послеоперационного свища.
Дермоидная киста у ребенка
Врожденные кистовидные образования орбиты
К врожденным кистам орбиты относят дермоидные, эпидермоидные (холестеатома) и эпителиальные кисты, которые, по нашим данным, составляют около 9 % от всех ее опухолей.
Рост их ускоряется перенесенной травмой, описаны случаи озлокачествления.
Дермоидная киста
Излюбленное место локализации — области костных швов, чаще верхневнутренний квадрант орбиты. До 85 % дермоидных кист располагаются близко у костного края орбиты и не формируют экзофтальм, но при расположении в верхненаружном отделе могут смещать глаз книзу и кнутри.
Жалобы больных, как правило, сводятся к появлению безболезненного отека верхнего века соответственно расположению кисты. Может быть небольшое опущение верхнего века. Кожа века в этой зоне слегка растянута, но окраска ее не изменена.
Удается пальпировать эластичное, безболезненное, неподвижное образование с углублением костного края орбиты. Края этого углубления ровные, вогнутые. Увеличение образования может симулировать сосудистую опухоль. До 4 % кист локализуется глубоко в орбите (рис. 8.13; 8.14).

Рис. 8.13. Дермоидная киста левой орбиты

Рис. 8.14. КТ-исследование. Визуализирована мягкотканная тень в левой орбите
Одной из разновидностей таких кист является котомковидная дермоидная киста орбиты, описанная R.U.Krоnlein в конце XIX в. Для такой локализации характерно длительное постепенное увеличение экзофтальма, иногда в течение 20-30 лет. Смешение глаза в сторону приводит к ограничению функций экстраокулярных мышц, появляется диплопия.
Увеличение экзофтальма до 7-14 мм сопровождается постоянными распирающими болями в орбите. Нарушение зрения может быть обусловлено изменением рефракции как за счет деформации глаза, так и в результате развивающейся первичной атрофии зрительного нерва. Котомковидная киста диагностируется обычно после 15 лет.
Образование состоит из трех частей: головка кисты — ампулообных клеток, концентрирующихся вблизи костных швов. Располагается поднадкостнично. Эпителий внутренней стенки кисты секретерует слизистое содержимое с примесью кристаллов холестерина, что придает содержимому желтоватый цвет. Могут присутствовать короткие волосы.
Показана поднадкостничная орбитетомия, при которой удается сохранить целостность капсулы кисты и предотвратить попадание содержимого кисты в полость орбиты. При ретробульбарном расположении кисты можно использовать костно-пластическую орбитотомию.
Прогноз для жизни и зрения благоприятный. Рецидива следует ожидать при резких изменениях в подлежащих костях или при появлении послеоперационного свища. Рецидивные дермоидные кисты, как показывает наш опыт, могут озлокачестеляться.
Холестеатома
Заболевание начинается с одностороннего смешения глаза книзу или книзу-кнутри. Постепенно развивается безболезненный экзофтальм (рис. 8.15). Репозиция становится резко затрудненной. Несмотря на то что экзофтальм может достигать больших степеней (10-17 мм), движения глаза сохраняются в полном объеме.

Рис. 8.15. Холестеатома левой орбиты
Изменения на глазном дне отсутствуют, функции экстраокулярных мышц сохраняются в полном объеме.
Большинство авторов склонно рассматривать холестеатому как процесс дезонтогенетический. Для нее характерно локальное разволокнение костной ткани, она становится мягкой, легко режется скальпелем.
Прогрессируют участки остеолизиса, поднадкостнично скапливается значительное количество желтоватого цвета мягкого содержимого, включающего дегенеративно измененные клетки эпидермоидной ткани, кровь, кристаллы холестерина. Отслоившаяся надкостница с подлежащими некротическими массами уменьшает объем орбиты, смещая кпереди и книзу ее мягкотканное содержимое.
Дифференциальный диагноз проводят с дермоидной кистой, мукоцеле лобной пазухи, опухолью слезной железы, эозинофильной гранулемой.
Лечение только хирургическое. Показана поднадкостничная орбитотомия. Пораженную кость следует иссечь, тщательно обработать костной ложечкой, очистить от содержимого все костные лакуны.
Прогноз для жизни и зрения, как правило, благоприятный, но больных следует предупреждать о склонности этой опухоли к рецидивам. По нашим данным, он наступает у 15 % больных. Случай озлокачествления холестеатомы описали C.EImaleh и соавт. в 1989 г.
Опухоли слезной железы
Плеоморфная аденома
Процесс монолатеральный. Опухоль развивается исподволь, постепенно. По нашим наблюдениям, более 60 % больных обращаются к врачу через 2-32 года с момента появления клинических симптомов. Одним из первых является безболезненный, невоспалительный отек век, который вначале может локализоваться только в наружной трети верхнего века, а затем распространиться на все веко. Постепенно присоединяется смещение глаза книзу и кнутри.
Экзофтальм появляется значительно позднее и имеет тенденцию к очень медленному увеличению. Иногда перечисленным симптомам предшествует сужение глазной щели на стороне поражения за счет легкого птоза, который вначале появляется в наружной трети верхнего века. В этот период уже удается пальпировать неподвижное образование, расположенное под верхненаружным и верхним орбитальным краем. Поверхность опухоли гладкая, при пальпации безболезненная.
Опухоль плотная, имеет капсулу, ее рост в глубину орбиты под верхней орбитальной стенкой оказывает давление на глаз сверху, что приводит к удлинению его переднезадней оси и усилению рефракции с элементами астигматизма.
Распространение опухоли книзу в средней трети орбиты может привести к укорочению переднезадней оси глаза, появляется складчатость мембраны Бруха в центральной зоне глазного дна. Возможно ограничение подвижности глаза кверху и кнаружи. Репозиция резко затруднена. Длительно растущая плеоморфная аденома может достигать гигантских размеров (рис. 8.16).

Рис. 8.16. Плеоморфная аденома слезной железы. а — общий вид больной с давностью заболевания 30 лет. б — гистопрепарат. Окраска гематокселином и эозином. х 100
Опухоль имеет структурную особенность — состоит из двух тканевых компонентов: эпителиального и мезенхимного. Эпителиальный компонент образует участки слизеподобных и хондроподобных структур, что практически патогномонично для этих опухолей.
Строма неоднородная в пределах одного узла: иногда она рыхлая, в некоторых участках присутствуют соединительнотканные тяжи, встречаются участки гиалиноза. Опухоль дольчатого строения, на разрезе серовато-розового цвета. Во время ее извлечения капсула легко рвется.
Сходность клинической картины требует дифференциации с дакриоаденитом, аденомой слезной железы, саркоидозом, болезнью Микулича, лимфомой орбиты.
Лечение опухоли только хирургическое (поднадкостничная орбитотомия). Опухоль необходимо удалять в капсуле с обязательной ревизией дна слезной ямки. Связано это с большой склонностью плеоморфных аденом к рецидивированию.
Прогноз для жизни и зрения в большинстве случаев благоприятный, но пациента следует предупредить о возможности появления рецидива. Сроки появления рецидивов 3-45 лет. Приблизительно у 57 % больных при первом же рецидиве в гистопрепаратах обнаруживают элементы озлокачествления. Опасность злокачественного перерождения плеоморфной аденомы возрастает по мере увеличения периода ремиссии.
Под нашим наблюдением находились 3 больных с первоначальным диагнозом плеоморфной аденомы. Признаки злокачественности обнаружены у 2 больных в третьем рецидиве через 39 и 45 лет, а у третьего — рак в плеоморфной аденоме диагностирован через 23 года после первой операции и через 12 лет после второй, когда больному уже было 68 лет. Имеющиеся наблюдения диктуют необходимость пожизненного диспансерного наблюдения за больными с плеоморфной аденомой после хирургического лечения.
А.Ф.Бровкина, В.В.Вальский, Г.А.Гусев
Киста на глазу – доброкачественное объемное новообразование округлой формы. Киста хорошо поддается лечению, не приводит к тяжелым осложнениям.

Киста – что это такое?
Округлое жидкостное образование, которое находится на коже века или на оболочках глаза, называют глазной кистой. Представляет собой жидкость, заключенную в капсулу. Встречается и у мужчин, и у женщин во всех возрастных категориях.
Киста имеет доброкачественный характер, т. е. не склонна к перерождению в рак. Но тем не менее требует лечения для предотвращения ухудшения зрения.

Классификация
По месту расположения кисты могут быть на конъюнктиве, роговице, сетчатке глаза, на коже век, в области уголков глаз. Наиболее распространена конъюнктивальная киста.
Существует несколько разновидностей кист. От этого зависит тактика лечения заболевания.
- Врожденная. Формируется при нарушении расслоения пигментного листка радужки во внутриутробном периоде. Врожденная киста на глазу обнаруживается у ребенка в первые дни после рождения.
- Травматическая. Появляется после механического повреждения зрительного органа из-за проникновения покровного эпителия в камеру глаза.
- Экссудативная. Является последствием глаукомы или длительного применения препаратов антихолинэстеразной группы.
- Конъюнктивальная. Бывает имплантационной (послеоперационной) и ретенционной (застой лимфы и слезной жидкости из-за воспалительного процесса).
- Стромальная. Склонна к смене расположения, быстрому росту, самостоятельному исчезновению.
- Дермоидная киста (тератома). Возникает из-за нарушения процессов развития, обнаруживается сразу после рождения. Тератома содержит фрагменты эпителиальных тканей (волосы, ногти, зубы).
- Спонтанная. Развивается беспричинно. Бывает жемчужной (белое содержимое с перламутровым блеском) или серозной (прозрачное содержимое).
Причины возникновения
Для успешного лечения кисты глаза необходимо определить причины, вызвавшие патологию. К формированию кисты глаза предрасполагают:
- Врожденные аномалии развития (генетические нарушения, токсическое воздействие на плод).
- Дистрофические изменения глаза (возрастные изменения).
- Воспалительные заболевания глаз инфекционной, аллергической, паразитарной природы.
- Механическое повреждение при травмах, ожогах.
- Послеоперационный период.
- Длительное использование глазных форм препаратов (капли, мази).
Перечисленные причины не обязательно приведут к формированию новообразования, но вполне могут поспособствовать этому. Поэтому причины возникновения кистозного образования, скорее, являются факторами риска.
Симптомы
Маленькие глазные кисты могут долго себя не проявлять. Человек может не замечать появление новообразования или не придавать этому значения. По мере увеличения размеров появляются клинические симптомы:
- Ощущение дискомфорта, сдавления.
- Появление плавающих мушек перед глазами.
- Покраснение глазного яблока, отечность.
- Ограничение полей зрения, снижение остроты зрения.
- Деформация в области новообразования.
- Боль в глазном яблоке.
- Смещение глазного яблока при больших размерах кистозного образования.

Чем больше диаметр кистозного образования, тем симптомы более выражены. Кроме того, человека беспокоит косметический дефект при возникновении кисты на белке глаза или веке.
Диагностика
При обнаружении кисты на глазном яблоке необходимо обратиться в поликлинику к офтальмологу. Для установления диагноза проводят следующие методы обследования:
- Наружный осмотр.
- Тонометрия с целью определения ВГД.
- Периметрия позволяет оценить границы полей зрения.
- Визометрия дает характеристику остроты зрения.
- Биомикроскопия для определения состояния диска зрительного нерва, сосудов сетчатки.
- Для определения точного места локализации патологического образования иногда могут понадобиться УЗИ глазных яблок, КТ, МРТ.
- Пункция с последующим исследованием клеточного состава.
Лечение кистозных новообразований
Тактика лечения кисты глаза у взрослых и детей зависит от причины возникновения и разновидности кистозного образования. В некоторых случаях эффективна медикаментозная терапия, но более радикальным методом является хирургическое удаление. Народные средства носят вспомогательный характер, помогают уменьшить клинические проявления.
Лечение основной причины в некоторых случаях приводит к уменьшению размеров, иногда – полному исчезновению кисты. Но самым эффективным методом является оперативное удаление кистозного образования.

Оперативное лечение состоит в удалении образования вместе с кистозной капсулой. Процесс удаления проводят при помощи скальпеля или лазера. Для лазерного лечения подходят поверхностно расположенные небольшие размеры образования, кисты сетчатки. При больших размерах обычно применяют классический хирургический метод.
Оперативное вмешательство не проводят при воспалительных заболеваниях глаз или других органов, простудных заболеваниях, некомпенсированном сахарном диабете, нарушениях свертывающей системы крови, венерических заболеваниях. Вопрос о проведении операции во время беременности и лактации решается в индивидуальном порядке.
Использование методов лечения, основанных на растительных ингредиентах, никогда не приведет к избавлению от патологического образования.
- Черный чай. Прикладывайте к закрытым векам пакетики или салфетки, смоченные в крепком чае без ароматизаторов.
- Акация. Отварить листья акации. В полученном отваре смочить салфетки и прикладывать к векам на 10 минут.
- Гуава. 1 ст. л. гуавы залить кипятком, дать настояться. Смочить в настое салфетки и прикладывать к векам на 10 минут.
Осложнения и прогноз
Операция и послеоперационный период в большинстве случаев протекают благоприятно. Зрительный орган восстанавливается. Рецидивы возникают редко, возможны при неполном удалении капсулы.
Возможные осложнения после операции:
- Кровоизлияния из-за механической травматизации тканей.
- Инфекционные осложнения при проникновении микробов во время или после операции.
- Расхождение шва при несоблюдении рекомендаций врача.
- Эрозия роговицы при травматизации.
При возникновении осложнений нужно как можно раньше обратиться к врачу. Обращение за помощью на ранних этапах позволяет быстро справиться с осложнениями.
Профилактика
Для предотвращения развития заболевания следует выполнять профилактические меры:
- Ведите здоровый образ жизни, хорошо питайтесь.
- Умывайтесь утром и вечером, ежедневно смывайте макияж.
- Правильно ухаживайте за линзами.
- Вовремя лечите воспалительные заболевания глаз.

Соблюдение мер профилактики не гарантирует того, что вы избежите формирования кисты, но существенно снизит риски. При появлении новообразований на глазу сразу же обращайтесь к врачу. Лечение маленьких кист проходит легче и быстрее.
Делитесь статьей с друзьями в соцсетях. Рассказывайте о своем опыте в комментариях. Будьте здоровы. Всего доброго.


Содержание:
- 1 Кистовидные опухоли глазницы
- 2 Паразитарные кисты
- 3 Доброкачественные новообразования орбиты
- 4 Злокачественные новообразования орбиты
Опухоли, развивающиеся в орбите, могут быть различного происхождения. Во-первых, новообразования могут распространяться с соседних частей, как то: злокачественные опухоли верхней челюсти, остеомы лобной пазухи, саркомы сосудистой оболочки, глиомы сетчатки и т. д. Во-вторых, опухоли в орбите могут развиваться метастатически при злокачественных новообразованиях других органов. В-третьих, опухоли могут развиваться первично из клетчатки или стенки орбиты или из частей органа зрения, лежащих в орбите, зрительного нерва, слезной железы, мышц.
Признаком опухоли орбиты является прежде всего прогрессирующий экзофтальм. Глаз в большинстве случае бывает не только выпячен, но и смещен в ту или другую сторону, смотря по тому, откуда на него давит опухоль. Только опухоли, исходящие из зрительного нерва, дают экзофтальм прямо вперед без смещения в сторону.
Важным признаком является ограничение подвижности глаза в сторону опухоли. Подвижность не страдает лишь в случаях расположения опухоли внутри воронки, образуемой мышцами, т. е. почти исключительно при опухолях зрительного нерва. Субъективные явления могут быть выражены в различной степени. Иногда опухоль развивается, не причиняя никаких неприятных ощущений, но нередко развитие ее сопровождается более или менее сильными болями, зависящими от давления опухоли на чувствительные нервы глазницы. Боли особенно наблюдаются при быстро растущих опухолях, т. е. главным образом при злокачественных. Вследствие бокового смещения глаза часто развивается диплопия.
Острота зрения страдает в тех случаях, когда опухоль развивается в задней части глазницы. Офтальмоскопически в таких случаях нередко находят застойный сосок или неврит зрительного нерва.
Дермоидные кисты встречаются главным образом у наружного края и наружной стенки глазницы. Они могут распространяться в височную ямку. Киста состоит из плотной соединительнотканной капсулы, покрытой изнутри многослойным плоским эпителием с волосяными мешочками, сальными и потовыми железами. Содержимое кисты состоит из отторгнувшихся эпителиальных клеток и продуктов деятельности желез. Как правило, киста растет медленно.
Мозговая грыжа — врожденное выпячивание части мозга или только мозговой оболочки через несросшиеся швы костей черепа, чаще всего между лобной и решетчатыми костями. Если грыжа сохраняет сообщение с полостью черепа, то при надавливании на нее возникают мозговые явления (тошнота, рвота, замедление пульса).
Диагноз легко поставить при типичных симптомах, но трудно при неясно выраженной картине. Мозговую грыжу можно смешать с дакриоциститом, ангиомой, дермоидом и т. д. Ошибка приводит к развитию менингита. Необходимо рентгенологическое обследование. При правильно поставленном диагнозе необходимо удалить грыжу с остеопластическим закрытием отверстия в кости.
Слизистая киста придаточных пазух носа возникает в том случае, если в силу тех или иных причин закрывается проход из лобной пазухи или решетчатого лабиринта в нос, а чрезмерная продукция слизи растягивает стенки пазух. Орбитальные стенки растягиваются и выпячиваются в полость глазницы. Развиваются экзофтальм и смещение глазного яблока книзу и кнаружи. Киста лобной пазухи выпячивает обыкновенно верхневнутреннюю стенку орбиты, лабиринт решетчатых костей — внутреннюю стенку. При длительном существовании кость разрушается, киста выпячивается в глазницу и может прорваться наружу. Для постановки диагноза применяются ринологические и рентгенологические исследования.
Лечение — радикальная ринологическая операция.
Эхинококк глазницы. Заражение кистой паразита происходит через кровь, яйца которого попадают сначала в желудок и оттуда в кровь. Наличие паразита в орбите нередко проявляется болью, затем развивается экзофтальм. Чаще пузырь развивается и задних отделах глазницы. Кисту можно прощупать, если она сидит близко от входа в орбиту. В противном случае диагноз поставить очень трудно, так как картина не имеет ничего специфического. Нередко при эхинококке глазницы возникают изменения глаза (неврит зрительного нерва, застойный сосок).
Цистерк встречается в орбите редко, дает точно такую же картину, как и эхинококк.
Лечение — оперативное.
Ангиома — одна из наиболее часто встречающихся опухолей глазницы. Эта опухоль врожденная, растет очень медленно, а иногда тенденция к росту появляется только у взрослых людей. Встречается в двух видах: первый представляет собой сплетение расширенных вен, заключенных в жировую клетчатку, а второй — заключенную в сумку опухоль, состоящую из сети полостей, свищей или свернувшейся тромбами крови.
Опухоль расположена большей частью в мышечной воронке. Диагноз опухоли облегчается, если удается отмстить изменчивость степени экзофтальма, например увеличение его при наклоне, кашле и т. п. Иногда удастся отметить пульсацию. Диагноз нетруден, если опухоль просвечивает через конъюнктиву в виде фиолетового образования.
Лечение — оперативное удаление опухоли — удается большей частью легко при кавернозных ангиомах и труднее — при простых, сопровождающихся большим кровотечением.
Остеома орбиты возникает обычно в придаточных полостях, чаще всего в лобной, иногда — в решетчатом лабиринте, и оттуда, разрушая кость, прорастает в глазницу. Остеома прощупывается как очень плотная опухоль, оттесняя глаз в сторону. Опухоль построена из очень плотной пластинчатой кости, одета надкостницей и сверху слизистой такого же строении, как и в придаточных полостях. Сидит опухоль на узкой или широкой ножке, связанной со стопкой пазухи. Диагноз подтверждается с помощью рентгенологического обследования.
Лечение только оперативное.
Из других доброкачественных опухолей в орбите встречаются
- лимфангиомы,
- липомы,
- фибромы,
- хандромы
- и неврофибромы.
Саркома — чаще всего встречаются круглоклеточные саркомы, фибросаркомы, эндотелиомы.
Круглоклеточная саркома поражает главным образом боковые части орбиты. Через щель костной стенки непосредственно или через придаточную полость саркома переходит в мозг; она часто вызывает расстройство подвижности глаза, быстро растет, имеет большую склонность к местным рецидивам.
Излюбленное местоположение фибросаркомы — верхняя часть орбиты. Эти опухоли исходят из надкостницы орбиты, иногда из влагалища зрительного нерва, теноновой капсулы или ретробульбарной клетчатки. Прогноз более благоприятный, чем при круглоклеточной саркоме, но опухоль также нередко переходит на мозг.
Эндотелиома встречается во всех частях орбиты, растет относительно медленно.
Лечение саркомы оперативное. Очень часто удаляют не только опухоль, но и все содержимое орбиты.
Карцинома орбиты. Первичные эпителиальные опухоли глазницы встречаются редко. Обычно карциномы переходят в орбиту век, слезного мешка, конъюнктивы или придаточных полостей. В запущенных случаях вся глазница может быть наполнена карцикоматозными массами, которые обмуровывают глазное яблоко и превращают его в сморщенную культю. Опухоль может захватывать надкостницу, кости, склеру и зрительный нерв.
Лечение — радикальное оперативное вмешательство.
Читайте также:

