Чем отличается лимфаденит от лимфомы
Добавить в "Мою ленту"
Здоровая лимфатическая система – надёжное свидетельство нормального функционирования большинства систем организма пациента. Но у современных жителей больших городов с лимфосистемой всё, к сожалению, далеко не так безоблачно.
Статистически рак лимфосистемы не самый распространённый вид онкопатологий, но число пациентов, попадающих в группу риска, год от года только растёт. Поэтому сегодня мы с вами поговорим о том:
Разновидности рака лимфоузлов
Рак лимфатической системы провоцирует вырождение лимфоцитов: вместо выполнения защитной функции иммунитета клетки-бойцы наносят повреждения тканям и свободно распространяют по лимфатическим протокам метастазы.

Главная угроза – именно в активном распространении раковых клеток по органам и системам. По тому, выходит ли раковый процесс за пределы лимфосистемы или ограничивается ею, онкопатологии лимфосистемы подразделяют на две группы:
- лимфома Ходжкина (остаётся в пределах лимфосистемы);
- неходжскинские лимфомы (около 30 разновидностей рака, которые развиваются в лимфоузлах, но поражают не только их).
- разрастание и уплотнение узлов без изменения цвета кожных покровов, рост лимфоузлов грудной клетки → дискомфорт, одышка, затруднённое дыхание;
- нарушение венозного оттока → увеличение шейных вен, отёки лица и груди, головные боли, шумы и тяжесть в голове на фоне артериальной гипертензии;
- увеличение лимфоузлов вокруг аорты;
- поражение тканей лёгких и суставов → боли;
- ночные боли и спазмы в области поясницы.

- фолликулярные лимфомы,
- волосатоклеточный лейкоз
- лимфоцитарная лейкемия,
- макроглобулинемия Вальденстрема,
- множественные миеломы, плазмоцитомы и нек. др.
Причиной МКЛ считается генная мутация, а единственное радикальное лечение – трансплантация гемопоэтических (кроветворных) стволовых клеток костного мозга.
Лимфобластная лимфома (ЛБЛ) – разновидность Т-клеточного (реже B- и NK-клеточного) рака лимфосистемы, при котором лимфоциты перестают созревать и выполнять свои функции. Вместо этого запускается механизм хаотичной пролиферации, дефективные клетки-клоны накапливаются и формируют опухоль.
Причиной развития данного заболевания является накопление генетических ошибок, которое приводит к нарушению механизма клеточного роста, отбора и уничтожения.
Лимфома Бёркитта – одна из разновидностей B-клеточных лимфом с высоким уровнем злокачественности и тенденцией к распространению за пределы лимфосистемы и поражения внутренних органов, ЦНС и костного мозга. Чаще поражает челюстные лимфоузлы, но может затрагивать желудок, поджелудочную железу, женские и мужские половые железы, оболочки и вещество головного мозга, другие органы и ткани.
Развитие этой формы рака лимфосистемы провоцируют низкий уровень иммунитета, вирусная инфекция Эпштейна-Барр, радиация и контакт с канцерогенными веществами.

Самое опасное в динамике рака лимфосистемы в том, что ранние симптомы редко обращают на себя внимание пациента и даже врача. Развитие опухоли часто начинается с лимфаденита или лимфаденопатии, но без лечения приводит к образованию опухоли, метастазирующей как в соседние, так и в отдалённые части организма.
Во многих случаях развитие рака лимфосистемы провоцирует бактериальная или вирусная инфекция, пролеченная неправильно или перенесённая без лечения. Скрытые хронические воспаления – серьёзный фактор риска, а значит, оценка состояния и поддержание здоровья лимфосистемы должны стать нормой жизни современного человека.
Чтобы не доводить дело до онколога, заболевания лимфосистемы, в том числе раковые, необходимо грамотно профилактировать: проводить разгрузки и очищение лимфосистемы. Лучше всего – под контролем врача-терапевта или лимфолога.
Обучение бесплатное: пройти его можно уже сегодня. Перейдите на сайт, чтобы зарегистрироваться и получить доступ к обучающей платформе.
Симптомы заболеваний лимфосистемы: не упустить рак
Большинство раковых заболеваний лимфосистемы является возраст-ассоциированным. Однако в последние десятилетия наблюдается тенденция к увеличению процента заболевших среди пациентов молодого и даже детского возраста.
Ранние симптомы рака лимфосистемы неспецифичны, и основой диагностики заболеваний лимфопролиферативной природы были и остаются морфологическое и иммуногистохимическое исследования биопсийного материала.

Но залог успешного лечения любой патологии – ранее обнаружение (чем, к сожалению, статистика ведения больных раком лимфосистемы похвастаться не может).
В каких случаях врачу общей практики и самому пациенту стоит заподозрить неладное? Прежде всего, определимся с группами риска. Подверженность раку лимфосистемы выше при следующих критериях.
- Возраст старше 50 лет.
- Принадлежность к европеоидной расе.
- Нарушения работы иммунной системы.
- Мужской пол.
- У женщин – поздние и/или тяжёлые роды.
- Лимфатические онкопатологии в семейном анамнезе.
- Другие онкопатологии среди близких родственников.
- Установленная генетическая предрасположенность.
- Воздействие радиации и канцерогенов.
Первые неспецифические симптомы рака в лимфоузлах таковы:
- увеличение лимфоузлов (как правило, без болезненных ощущений),
- ощущение давления органов и сдавливания кровяной сосудистой системы,
- расширение вен, рост новых кровеносных сосудов,
- усиление отёчности лица, шеи, рук, грудного отдела,
- одышка, затруднённое дыхание и глотание.
Причина увеличения – в бесконтрольном росте опухолевых клеток. Пытаясь справиться с ним, организм, как может, увеличивает приток крови к месту опухоли; этим вызван рост кровеносных сосудов, который для взрослого организма не является нормальным.
Частая мишень для рака лимфосистемы – шейные и подчелюстные лимфоузлы. Причина – в частых респираторных заболеваниях, глазных и ЛОР-инфекциях, а также запущенных стоматологических проблемах.
Рот и горло являются зоной обширного контакта с агрессивной внешней средой через слизистые оболочки. При известной неаккуратности пациента это повышает нагрузку на лимфосистему, провоцирует длительно увеличенное состояние лимфоузлов и может катализировать онкопроцесс.
Когда это происходит и опухоль формируется в области лица или шеи, по мере роста она начинает давить на дыхательные пути и пищевод, а кроме того ухудшает циркуляцию жидкость, провоцируя её накопление в тканях (пастозность, отёки).

Также практически при всех формах рака лимфосистемы на начальных стадиях наблюдается повышение температуры в вечерние и ночные часы без очевидной пациенту причины, быстрая утомляемость, частая слабость, усиленное потоотделение, снижение массы тела и аппетита, реже – кожный зуд.
Дополнительные симптомы, которые могут косвенно указывать на раннее развитие рака лимфосистемы:
- помутнение сознания (дезориентация, галлюцинации, психомоторная гиперактивность и др.),
- сонливость при регулярном высыпании суточной нормы 7-8 часов,
- частые головокружения,
- хроническая внутренняя отечность носа, носовые кровотечения,
- голубоватый оттенок кожи лица или купероз.
Рак лимфосистемы никак не может быть диагностирован пациентом самостоятельно. Скорее всего, его сразу не диагностирует и врач-терапевт. Но внимание к первичным симптомам, умение наблюдать и делать выводы на основе динамики клинической картины позволяет грамотному специалисту вовремя заподозрить проблему и назначить обследование, а пациенту – задать лечащему врачу правильные вопросы.
Когда следует их задавать?
- Когда противовирусная терапия или антибиотикотерапия не дала улучшений при увеличении лимфоузлов → значит, возможно, увеличение вызвано не инфекцией, а раком.
- Когда увеличиваются не только соседние лимфоузлы, но и отдалённые от первично увеличенных → значит, проблема распространяется.
- Когда увеличению лимфоузла не предшествовали инфекционные заболевания → возможно, процесс не был спровоцирован появлением патогенов.
- Когда при пальпации края увеличенных лимфоузлов неровные или увеличенный лимфоузел становится заметным глазу выступающим бугорком без изменения цвета кожного покрова → это очень тревожный симптом, который редко бывает единственным и означает одно: немедленно к врачу!
Если лимфоузлы беспокоят, ни в коем случае не нужно греть их, охлаждать, мять или проводить иные манипуляции: это опасно. Обращение к терапевту обязательно, если вы не хотите, чтобы лимфаденит перешёл в злокачественный процесс.
После того, как доктор помог вам устранить причину увеличения лимфоузлов, для полной уверенности вы можете провести грамотную, мягкую детоксикацию организма, тем самым разрузив лимфосистему, облегчив её работу. Это не будет лишним и здоровым пациентам – в целях общей иммунопрофилактики.

Профилактика раковых заболеваний лимфосистемы
Увеличенные лимфоузлы – далеко не всегда признак рака. Но в 100% случаев – повод обратить внимание на состояние лимфосистемы и выяснить причину лимфаденита (лимфаденопатии). То, что было симптомом воспаления, может стать причиной рака лимфосистемы, поэтому разговор о ранних методах диагностики и регулярных мерах профилактики – более чем резонный.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Онкологические процессы часто длительное время протекают бессимптомно. Выживаемость на I и II стадии рака лимфосистемы составляет 80%, но на более поздних стадиях прогнозы в 99,9% случаев неблагоприятны, так как атипичные клетки присутствуют уже во многих (если не во всех) лимфоузлах пациента.
Если онкологический процесс уже присутствует, профилактикой заниматься поздно. Поэтому мы будем говорить о профилактике у здоровых людей, которые могут находиться в группе риска, и у тех пациентов, кто хочет усилить естественную защиту организма путём общих и направленных онкопротекторных мероприятий. Что необходимо сделать?
Но начать следует с главного. Профилактика проводится исходя из индивидуальных особенностей состояния здоровья каждого пациента. Профилактика по лимфосистеме противопоказана:
- беременным женщинам,
- пациентам с обострением хронических заболеваний,
- пациентам с острым респираторным или вирусным заболеванием,
- пациентам, которые перенесли операцию менее 6 месяцев назад..
Список показаний к очищению лимфосистемы значительно шире и включает признаки, которые, на первый взгляд, едва ли имеют отношение к току лимфы в организме. Однако имеют. Это:
- индекс массы тела выше 27,
- отёчность и целлюлит,
- белый/серый/жёлтый налёт на языке по утрам,
- нарушение подвижности суставов,
- системные кожные проблемы (прыщи, сыпи, акне),
- проблемы с пищеварительным трактом и мочеполовой системой,
- недавняя антибиотикотерапия,
- гиподинамия, лень, прокрастинация,
- отсутствие аппетита по утрам и регулярные ночные атаки на холодильник.
Поддержка нормального функционирования лимфосистемы – основа профилактики раковых заболеваний лимфоузлов. Полезно проводить детоксикации 3 раза в год: весной, осенью и в зимний период после новогодних праздников. Биоритмически наш организм также предрасположен к сезонным разгрузкам именно в эти периоды.
Основа подготовки к очищению – восстановление водного баланса, нормализация питьевого режима. Следует убедиться, что вы выпиваете каждый день жидкость в объёме
3% от массы вашего тела. При этом не менее 2-х литров должно приходиться на чистую воду, а не чай-кофе и другие напитки.
Организм человека не любит рывки. Любое резкое воздействие вызывает перегрузки и провоцирует проблемы: будь то физическая нагрузка, нагрузка лекарственными препаратами, нагрузка тяжёлой пищей, нагрузка агрессивными методами активации лимфотока…
Лучшее, что можно сделать для здоровья лимфосистемы в целях профилактики раковых поражений лимфоузлов, – выработать образ жизни, при котором риски возникновения онкологических процессов минимальны.

Раковые клетки возникают в организме каждого человека, однако в норме иммунитет с ними справляется. Чтобы так происходило и дальше, следует придерживаться элементарных правил.
- Соблюдать личную гигиену, исключив тем самым лишнюю нагрузку на лимфосистему: невымытые руки, нечищенные зубы, нерегулярные водные процедуры способствуют накоплению ядов, которые могли бы в принципе не попасть в наш организм.
- Поддерживать себя в хорошей физической форме, соблюдая водный баланс – для нормального обмена веществ и вывода токсинов из организма.
- Избегать употребления продуктов, которые содержат канцерогены, вызывают аллергическую реакцию или реакции скрытой иммунной гиперчувствительности.
Следует принять за норму две вещи.
Но совсем не норма – это застои лимфы, которые приводят к чрезмерному накоплению токсинов и иммуногенного мусора, а впоследствии – развитию раковых заболеваний лимфосистемы.
Если вы обнаружили у себя 3 и более совпадения со списком показаний выше, вы уже столкнулись с проблемой перегрузки лимфосистемы, и она остро нуждается в вашем внимании. Занимайтесь собой. Следите за состоянием вашего здоровья и не болейте!
Лимфома / Фото: sosud-ok.ru
Лимфомами называют целую группу заболеваний лимфатической ткани. Это злокачественные патологии, при которых лимфоциты, клетки крови, начинают бесконтрольно делиться и накапливаться в лимфатических узлах и внутренних органах, патологически нарушая их работу. Да, к сожалению, лимфома – это злокачественное новообразование со всеми вытекающими отсюда последствиями.
Есть два типа заболевания: лимфогранулематоз, его еще называют лимфомой Ходжкина, и так называемые неходжкинские лимфомы.
Для лимфомы Ходжкина характерно появление в лимфатических тканях специфических патологически крупных (до 20 микрон) клеток. Это довольно редкий тип, чаще им заболевают мужчины. Пиковые значения приходятся на возраст от 25 до 30 лет и от 50 до 55 лет. Но выживаемость у лимфомы Ходжкина высокая, особенно на I и II стадии.
Неходжкинские лимфомы делятся на множество подтипов. Прежде всего их разделяют по типу лимфоцитов, из которых возникла опухоль: В-клеточные или Т-клеточные.
Еще одна классификация – по особенностям течения процесса. Индолентные опухоли развиваются медленно и относительно спокойно, например, это фолликулярные лимфомы, лимфомы маргинальной зоны. А вот агрессивные лимфомы отличаются быстрым, прогрессирующим течением и крайне неблагоприятным прогнозом. К ним относятся, например, лимфома Беркита или В-клеточные крупноклеточные лимфомы.
Лимфома долго маскируется. В 45-55% случаев у пациентов увеличиваются лимфоузлы разных групп, чаще – шейно-надключичных, подмышечных, паховых. При этом они остаются безболезненными, и их размеры не уменьшаются со временем.
При прогрессировании могут появиться симптомы интоксикации:
- значительная беспричинная потеря веса (до 10% массы тела за полгода);
- нарастающая слабость;
- сильная потливость по ночам;
- неожиданные скачки температуры до 38 градусов и выше без явной причины;
- кожный зуд;
- тошнота, рвота, одышка в течение длительного времени.
"К сожалению, часто пациенты обращаются в поликлинику, когда процесс зашел уже слишком далеко и помочь им становится очень сложно. Нужно учиться понимать свой организм и не игнорировать его "жалобы". Чем раньше поставлен диагноз, тем больше шансов на успешное лечение", – подчеркнула Елена Россоха.

Врачи долгие годы пытаются понять, откуда вообще берется рак. Причины лимфомы тоже пока неизвестны. Существуют только теории и предположения.
Например, принято считать, что появление заболевания могут спровоцировать некоторые инфекции и вирусы (вирус Эпштейна-Барра, герпес 8 типа, инфекционный мононуклеоз). Определенную роль могут играть первичный и вторичный иммунодефицит. Именно поэтому лимфома часто встречается у больных туберкулезом и ВИЧ-инфицированных пациентов.
Важны и факторы внешней среды, например, работа с тяжелыми химическими соединениями, пестицидами.
Из-за отсутствия симптомов в начале заболевания и многоликости проявлений болезни на поздних стадиях, лимфому бывает непросто диагностировать. Основной анализ – это микроскопическое исследование образца лимфоидной ткани, полученной при биопсии. С помощью лучевой диагностики определяют стадию процесса. УЗИ необходимо для исследования размеров лимфатических узлов, определения степени поражения, наличия или отсутствия метастазов в органах. Компьютерная томография и ПЭТ КТ позволяют детально изучить место, где расположилась опухоль, ее состав, а также оценить состояние организма в целом. Фиброгастродоуденоскопия (ФГДС) и пункция костного мозга проводятся для определения распространенности лимфомы.
"Иногда пациенты возмущаются, если им назначают дополнительные методы исследования, считая их лишними. Но ведь детальная диагностика необходима врачам для выбора правильной тактики дальнейшего лечения. Чем лучше мы знаем "врага", тем более эффективно можем планировать борьбу с ним", – пояснила собеседница.
Как и всем пациентам с любыми онкологическими заболеваниями им противопоказано длительное пребывание на солнце, загар, физиолечение, общее воздействие высоких температур, например, баня, а также массаж в период лечения.

У пациентов с лимфомами однозначно должно корректироваться питание. Нужно исключить жирное красное мясо, консерванты, продукты с химическими добавками, копчености, газированные напитки, алкоголь.
Во время лекарственной терапии и сразу после нее, так как лечение подразумевает прием агрессивных препаратов, нужно стараться употреблять свежеприготовленную пищу и пить больше жидкости. При этом калорийность еды должна покрывать, но не превышать энергозатраты организма. Наиболее полезны свежие фрукты, овощи и зелень, богатые витамином C, диетическое мясо, злаки, кисломолочные продукты и продукты с высоким содержанием фосфора и железа.
Здоровому-то человеку нужны, а уж больному тем более, прогулки на свежем воздухе и посильные физические нагрузки. Но самое главное, пациент должен стараться получать положительные эмоции. Кто-то любит читать, кто-то смотреть фильмы, а для кого-то большое удовольствие состоит в общении с родными и близкими людьми.
По словам врача, основной метод лечения лимфом всех видов – это лекарственная терапия. В большинстве случаев с помощью препаратов достигается стойкая ремиссия, когда опухоль никак себя не проявляет.
В дополнение к лекарственной терапии и как закрепление ее результатов применяется лучевое лечение. В некоторых случаях может потребоваться трансплантация костного мозга, собственного, очищенного и подготовленного, или донорского.
В план лечения лимфом входит и таргетно-целевая терапия, направленная на опухолевые мишени. В последние годы появились высокоэффективные препараты, которые перепрограммируют собственную иммунную систему человека на поиск и уничтожение опухоли. В онкологическом диспансере эти препараты есть и по показаниям пациенты их получают, сказала Елена Россоха.
Современные возможности диагностики (иммунофенотипирование, МРТ, ПЭТ КТ диагностика), огромное количество новых лекарственных молекул дает возможность онкологам в Алтайском крае лечить таких больных на уровне современных мировых стандартов.
"Большинство специалистов сходятся во мнении, что в ближайшем будущем лимфомы, в том числе и агрессивные, перестанут считаться неизлечимым заболеванием. Когда наши пациенты создают свои семьи и рожают совершенно здоровых малышей – это ли не счастье?! И с каждым годом таких пациентов становится больше", – резюмирует врач.
За помощь в подготовке материале благодарим пресс-секретаря онкоцентра Юлию Корчагину.

Лимфаденит (латинское название lymphadenitis, состоит из сочетания двух слов — lympha (лат. чистая вода) и aden (греч. железо) представляет собой заболевание, сопровождающееся воспалительным процессом в периферических лимфатических узлах. Болезнь чаще всего вызывают попавшие в лимфоузлы по лимфатическим сосудам микроорганизмы (бактерии, вирусы или грибки) из очагов воспалительных процессов. Лимфатические узлы являются своего рода фильтром для организма человека, появившуюся инфекцию они накапливают в себе и не дают ей распространиться, в результате чего их размеры увеличиваются и начинается воспалительный процесс.
Другие причины болезни – новообразования лимфоузлов и распространение раковых клеток из злокачественных опухолей. Ввиду смертельной опасности заболевания лечением лимфаденита должен заниматься квалифицированный специалист.
Причины заболевания

Что это такое – лимфаденит? Что является источником его возникновения? Чем он так опасен? Заболевание чаще всего развивается по причине того, что микроорганизмы, распространяясь от очага воспаления по лимфатических путям или вместе с кровью, попадают в лимфоузлы и провоцируют в них воспалительный процесс. Источником инфекции может стать как хроническое, так и острое воспаление или опухолевое образование (панариция, флегмона).
Чаще лимфаденит вызывают стафилококки, реже — стрептококки и прочие бактерии. Иногда причиной воспаления лимфоузлов являются вирусы или грибки. В отдельных случаях очаг распространения инфекции к моменту развития лимфаденита может ликвидироваться. Тогда установить первопричину бывает довольно сложно. Но бывает и так, что лимфаденит развивается из-за попадания инфекции непосредственно в лимфатические пути и узлы через раны на коже или слизистой оболочке. Поэтому заболевание может быть рассмотрено специалистом с двух сторон:
- в качестве защитной реакции организма на распространяющуюся инфекцию, то есть как попытка остановить заражение органов и тканей;
- в качестве точки начала распространения гноеродных микроорганизмов при сепсисе и аденофлегмоне, когда происходит поражение лимфоузлов.
Причины заболевания принято разделять на инфекционные и неинфекционные. Первая группа включает в себя:
- грибковые инфекции;
- паразитарные инфекции;
- ВИЧ-инфекцию;
- мононуклеоз инфекционный;
- стрептококк;
- стафилококк;
- вирусные заболевания лор-органов и верхних дыхательных путей;
- в виде реакции на вакцинацию БЦЖ (левосторонний лимфаденит);
- туберкулез.
К неинфекционной группе причин развития заболевания относят:
- воспалительные процессы, возникающие вокруг попавшего в организм инородного тела;
- злокачественная опухоль лимфатических узлов (лимфома);
- метастазы, распространяющиеся по организму из очага, пораженного опухолью.
Болезнь в большинстве случаев поражает подчелюстные, подмышечные и шейные лимфатические узлы, гораздо реже — локтевые, паховые и подколенные. В самых тяжелых случаях лимфаденит может затронуть тазовые и подвздошные узлы и каналы. Проведением ряда процедур обследования, постановкой диагноза, а также назначением грамотного эффективного лечения занимается врач-хирург.
Классификация лимфаденита
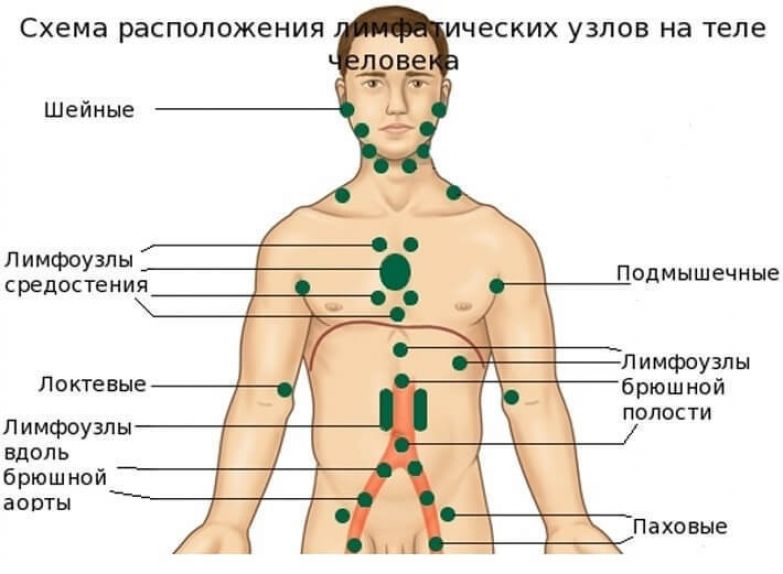
Классификация видов лимфаденита нужна лечащему врачу для правильной постановки диагноза и назначения эффективного лечения. Различают специфический лимфаденит, неспецифический, хронический и острый.
Неспецифический лимфаденит — защитная реакция организма на появление в нем стафилококковой, стрептококковой инфекций или других гноеродных микроорганизмов, а также токсинов и продуктов гниения тканей. Его причиной также могут стать попавшие в кровь и лимфу продукты разложения тканей в очаге воспалительного процесса или образования опухоли. Первичным местом размножения и распространения токсинов и стафилококков являются фурункулы, раны с гноем, панариций, карбункул, остеомиелит, рожистое воспаление, трофические язвы и тромбофлебит.
Неспецифический лимфаденит у взрослого и ребенка может развиться не только путем попадания в узлы микробов и токсинов через кровь и лимфу, но и контактным способом: например, если произошло ранение лимфатического узла и рана была заражена инфекцией. В этом случае принято говорить о лимфадените в качестве первичного заболевания.
В зависимости от степени и характера выделения жидкости из воспаленного лимфоузла выделяют следующие виды лимфаденита:
- Серозный — для данного типа заболевания характерно отсутствие температуры, в целом пациент описывает свое самочувствие как удовлетворительное. При пальпации наблюдаются незначительные болезненные ощущения, лимфоузлы немного увеличены и имеют уплотнение, подвижны. Такая форма заболевания хорошо поддается терапии. Симптомы лимфаденита у взрослых, а также связанные с ним неприятные ощущения проходят уже спустя 2–3 дня с момента начала лечения. Главная отличительная черта серозной формы – отсутствие гноя. Лечение лимфаденита консервативное, без хирургического вмешательства.
- Геморрагический — отмечается нарушение капиллярной проницаемости узлов, вследствие чего они насыщаются кровью. Такая разновидность заболевания характерна при заражении организма сибирской язвой или чумой. Гной в узлах отсутствует. Воспалительный процесс локализуется в непосредственной близости от очага инфекции. Лечение длительное.
- Фибринозный гнойный — приводит к выпадению фибрина – нерастворимого вещества, которое накапливается в лимфоузле и нарушает (или останавливает) процесс кровообращения. В результате узел становится болезненным, отекает, нарушается его дальнейшее функционирование. Гнойные формы лимфаденита опасны тем, что приводят к распаду (некрозу) тканей и дисфункции органа, абсцессу.
По форме распространения лимфаденит у детей и взрослых делят на:
- простой, при котором воспалительный процесс не выходит за пределы пораженного органа и не затрагивает соседние ткани;
- деструктивный, при котором наблюдается паралимфаденит — распространение воспаления на окружающие ткани и органы.
Если при лимфадените задеты соседние ткани и органы, то воспалительный процесс в них может протекать двух типов:
- серозного характера без перехода в гнойную форму;
- с образованием аденофлегмоны или гнойного воспаления.

В группе неспецифического лимфаденита выделяют острый тип течения заболевания. Начинается он довольно резко с повышения температуры тела, увеличения лимфатических узлов, их болезненности и подвижности. Часто острая форма сопровождается воспалением лимфатических сосудов. Выраженность ее симптомов обычно проходит вместе с исчезновением очага инфекции, однако острая серозная форма может перерасти в деструктивную с образованием гноя.
В этом случае пациенты жалуются на сильную боль, высокую температуру. При пальпации лимфоузлы плотные, их контуры размыты, сливаются с окружающими тканями, болезненные, кожные покровы в районе лимфатических узлов гиперемированы. Гнойная стадия острого лимфаденита опасна такими серьезными осложнениями, как образование свищей для оттока гноя, септикопиемия.
Развитие неспецифического хронического лимфаденита провоцируют вялотекущие хронические заболевания воспалительного инфекционного характера, периодически рецидивирующие. К ним относят:
- тонзиллит (хронический);
- воспалительные заболевания зубов;
- микротравмы;
- инфицированные долго незаживающие раны.
Хронический неспецифический лимфаденит у взрослых и детей может иметь острую форму течения, когда воспалительный процесс не подвергается лечению, а источник инфекции долгое время не устраняется. Опасность этой разновидности заболевания заключается в том, что с течением времени увеличенные лимфоузлы могут срастаться с соседними тканями. В этом случае происходит нарушение лимфотока, возникают отеки вплоть до слоновости нижних конечностей.
Специфический лимфаденит служит защитной реакцией организма на наличие в нем других более тяжелых инфекционных заболеваний: туберкулеза, сифилиса, ВИЧ, чумы, актиномикоза. В этом случае воспаление лимфоузлов служит лишь симптомом наличия в организме другой серьезной болезни, при его возникновении необходимо незамедлительно обращаться к специалисту для установления первопричины.
Симптоматика заболевания

Каждый вид лимфаденита имеет свои характерные симптомы. Общими из них являются:
- повышенная температура тела;
- отек узлов;
- болезненность в месте отека как при пальпации, так и при занятии обычными повседневными делами;
- гиперемия (чрезмерное наполнение кровью сосудов кровеносной системы над воспаленным лимфоузлом);
- озноб;
- потливость в ночное время;
- слабость и повышенная утомляемость, снижение работоспособности;
- лейкоцитоз (патологически высокая концентрация в крови белых кровяных телец — лейкоцитов);
- флюктуация (наличие жидкости, в том числе гноя в полости лимфатического узла).

Простой лимфаденит протекает в самом узле и не распространяется за его пределы. При отсутствии должного лечения воспалительный процесс захватывает окружающие ткани, подвергая их гнойному или серозному воспалению.
Для острого неспецифического лимфаденита характерны увеличенные размеры узлов, болезненность при пальпации. При этом пациенты жалуются на слабость, головные боли, быструю утомляемость и повышенную температуру тела. Отсутствие лечения приводит к развитию периаденита: контуры узлов сливаются с соседними тканями, становятся болезненны на ощупь.
При гнойных формах лимфаденита состояние пациента отмечается как тяжелое. Температура тела резко повышается до предельных значений, возникают озноб, сильная слабость, головные боли, тахикардия. При отсутствии должного лечения скопившийся гной будет искать выход в виде лимфатического свища. Гнойные формы опасны возможностью развития смертельного заболевания — септикопиемии.
Хроническая форма неспецифического лимфаденита может протекать практически бессимптомно: узлы слегка увеличены, при этом имеют ярко выраженные края, плотные, при пальпации слегка болезненные, не соединены между собой. Такая форма заболевания дает о себе знать во время рецидивов. Может проходить сама по себе без лечения. Редко переходит в острую форму с образованием гноя.
Диагностика лимфаденита
- Общий анализ крови. Является самым эффективным первоочередным методом, позволяющим выявить воспалительный процесс, протекающий в организме. Определенные показатели анализа могут говорить о выраженности воспаления, определить возбудителя заболевания и выяснить его реакцию на те или иные противомикробные лекарственные препараты.
В общем виде анализ крови может быть расшифрован следующим образом:
- высокое содержание лейкоцитов говорит о протекании в организме инфекционного процесса;
- количество нейтрофилов выше нормы указывает на наличие инфекции бактериального происхождения;
- повышенное содержание моноцитов указывает на грибковую или вирусную инфекцию, туберкулез, сифилис;
- увеличение числа эозинофилов также говорит о бактериальных, вирусных и паразитарных заболеваниях;
- сниженное содержание эозинофилов и моноцитов дает информацию о наличии очага гнойного воспаления;
- повышенное содержание лимфоцитов — признак вирусной болезни;
- повышенный показатель СОЭ дает знать о наличии в организме очага воспаления.
- Ультразвуковое исследование является современным методом диагностики состояния лимфатических узлов. Оно безопасно для пациента, не причиняет дискомфорт, результаты можно увидеть моментально прямо на мониторе в кабинете специалиста. УЗИ дает точные сведения о размере узлов, наличии спаек, воспалений, гнойных участков.
- Исследование при помощи рентгена. Проводится специалистом при наличии подозрения на то, что болезнью поражены глубокие группы лимфоузлов. Выполняется как в виде рентгенограммы области живота и грудной клетки, так и в виде компьютерной томографии. Последний метод является более современным, точным и информативным.
- Биопсия. Метод основан на изъятии путем нарушения целостности кожных покровов части лимфоузла и дальнейшем его лабораторном исследовании. Биопсия проводится только по определенному ряду показателей в самых крайних случаях, так как сопровождается рядом противопоказаний и серьезных осложнений. Метод исследования используется при подозрении на:
- опухолевую первопричину лимфаденита;
- хронический лимфаденит;
- специфический лимфаденит.
Если назначенное лечение не принесло результата (при хроническом или остром лимфадените), то причину устанавливают при помощи биопсии. Взятие пробы биологического материала производится под наркозом (общим или местным) в условиях операционной.
Способы лечения
Как лечить лимфаденит? Методика лечения формируется исходя из причины возникновения лимфаденита. Чем раньше будут начаты мероприятия, тем меньше риск перехода заболевания в хроническую или гнойную стадии. Первое – и главное – условие лечения инфекционной формы лимфаденита – устранение очага инфекции.
Стандартная схема медикаментозной терапии включает в себя прием следующих препаратов:
- Антибиотики определенной группы. Выбор осуществляется после выявления возбудителя.
- Препараты с обезболивающим действием, а также снижающие температуру тела.
- Препараты, направленные на снижение отеков.
Вышеперечисленный метод относится к медикаментозному лечению. Помимо него врачом назначаются процедуры физиотерапии, составляющие которой:
- Ультравысокочастотная терапия (УВЧ) направлена на расширение сосудов и повышение температуры в пораженной зоне для повышенного проникновения лейкоцитов в воспаленный очаг. УВЧ-терапию проводят с использованием электромагнитного поля. Противопоказаниями к процедуре являются туберкулез, опухоли, повышенная температура тела, тахикардия, озноб.
- Лазеротерапия путем воздействия особых световых волн помогает улучшить кровообращение в больном лимфоузле, оказывает обезболивающий и противовоспалительный эффект, помогает тканям быстрее восстановиться. Противопоказанием к проведению процедуры является наличие заболеваний кожи.
- Гальванизация представляет собой достижение лечебного эффекта путем воздействия на организм токов низкой силы. Относится к методу восстановительной терапии, направленному на ускорение процесса выздоровления после устранения очага инфекции.

Лимфаденит с гнойными осложнениями зачастую подлежит хирургическому лечению для снижения риска развития абсцесса. Для этого хирург под местным или общим наркозом вскрывает очаг со скопившимся гноем, производит чистку раны, промывает антисептиком, ушивает рану и укладывает дренаж, благодаря которому будет происходить отток воспалительной жидкости.
Важно помнить, что постановкой диагноза и назначением терапии может заниматься только специалист. Лимфаденит — опасное заболевание, не допускающее самолечения!
Профилактика воспаления лимфатических узлов включает в себя соблюдение следующих мер:
- Любая рана на кожном покрове должна быть тщательно и своевременно обработана антисептическими препаратами.
- Любые заболевания верхних дыхательных путей и ЛОР-органов должны быть своевременно вылечены. Любое хроническое заболевание становится источником токсинов и бактерий.
- Следует внимательно отнестись к первым симптомам проявления заболевания и сразу же обратиться за консультацией к специалисту.
- Регулярно посещать стоматолога и лечить кариес. Зачастую именно он становится причиной очагового воспаления в полости рта, с высокой скоростью распространяющегося на близко расположенные лимфатические узлы (подчелюстной лимфаденит).
Любое заболевание легче предупредить, чем лечить. Лимфаденит не исключение. Являясь инфекционной болезнью, он оказывает крайне негативные отравляющие последствия для организма, подчас становясь смертельно опасным.
Читайте также:

