Чего нельзя делать при опухоли головного мозга
В мире имеется тенденция к росту числа онкологических заболеваний из-за ухудшения экологии, несбалансированного питания и стрессов. Рак головного мозга составляет 4–5% от общего числа онкологических заболеваний. Хотя от болезни никто не застрахован, не стоит впадать в уныние. На ранней стадии прогноз заболевания благоприятный. Надо только знать, как выявить болезнь в самом начале развития.
- Факторы риска рака головного мозга
- Как оценить, кто в группе риска по раку?
- Профилактические мероприятия против опухоли мозга
- Рекомендации врачей для предупреждения опухоли мозга
- Пища против рака

Курение является одной из причин возникновения рака мозга
Как узнать, не состоит ли человек в группе риска по раку? Какие продукты питания предупреждают болезнь? Чего нельзя делать, а что рекомендуется предпринять при генетической предрасположенности к раку. Разберёмся во всех этих вопросах.
Факторы риска рака головного мозга
Проблема раковых опухолей до конца не изучена. Считается, что в этиологии заболевания играет роль генетическая предрасположенность, злоупотребление переработанными мясными продуктами и чипсами. В настоящее время эксперты считают причиной развития рака головного мозга воздействие радиации.
Часто отмечаются следующие факторы риска злокачественного образования мозга:
- облучение головы при некоторых видах раковых опухолей;
- электромагнитное воздействие мобильных телефонов;
- радиоактивные излучения атомных радиостанций;
- электромагнитное влияние высоковольтных линий электропередач;
- винилхлорид – газ, используемый в производстве пластмасс;
- заменитель сахара аспартам;
- медленные вирусные инфекции;
- токсические факторы;
- курение.
Из факторов риска рака 30% приходится на курение.
Увеличение онкологических заболеваний связано с негативными экологическими факторами. Опухоль мозга развивается у ряда реципиентов после пересадки органов, а также у людей, страдающих иммунодефицитными состояниями. Факторы риска не являются непосредственной причиной заболевания, но они дают толчок к росту опухоли при генетической предрасположенности. Онкологический процесс в мозге запускается при взаимодействии здорового нейрона с атипичной, мутированной клеткой-агентом, причём атипичная клетка начинает быстро размножаться.
Как оценить, кто в группе риска по раку?
Предрасположены к раку мозга люди, у которых в роду имеются родственники с онкологическими заболеваниями. Злокачественные болезни по наследству не передаются, но вероятность рака растёт при сочетании с другими факторами риска. Курение сигарет у предрасположенного человека может явиться пусковым механизмом для развития онкологического процесса. После 50 лет предрасположенным людям следует подумать о профилактике рака головного мозга.
Профилактические мероприятия против опухоли мозга

Один из факторов риска онкологических заболеваний — неправильное питание
Первичная профилактика опухолей головного мозга заключается в устранении факторов риска и прекращении контакта с веществами-канцерогенами.
Что нельзя делать, чтобы избежать рака мозга:
- нельзя употреблять переработанные мясные продукты – все виды колбас, копчёности, окорока;
- запрещено курить сигареты, табак и сигары;
- нельзя пользоваться сотовым телефоном без наушников или громкой связи;
- не рекомендуется употреблять переработанную свинину, содержащую канцерогены;
- не употребляйте энергетические напитки;
- не рекомендуется употреблять жареную и нитросодержащую пищу – источник канцерогенов;
- не принимайте витаминные добавки (БАДы).
При некоторых исследованиях выявлено, что витаминные добавки вызывают рак простаты у здоровых мужчин. Потратьте эти деньги на здоровую пищу, содержащую те же самые витамины, которые вы планировали получить из добавок. Таким образом, вы сохраните деньги и здоровье.
По данным исследований, электромагнитные колебания сотовых телефонов во время прикладывания к уху вызывают злокачественный процесс в мозге. Чем чаще и продолжительнее контакт с телефоном, тем больше риск рака головного мозга.
Главное условие профилактики рака головного мозга – раннее посещение врача-невролога при первых симптомах заболевания. На ранней стадии болезнь поддаётся лечению.

Рекомендации по образу жизни
Что нужно делать, чтобы предупредить рак:
- Для профилактики рака головного мозга решающее значение имеет включение в рацион овощей с противоопухолевыми и антиканцерогенными эффектами.
- Второе важное условие профилактики рака – физическая активность и здоровый образ жизни! При этом необязательно заниматься профессиональным спортом – для оздоровления достаточно быстрой ходьбы или зарядки на свежем воздухе 30 минут ежедневно.
- Чтобы предупредить рак мозга обязательно нужно высыпаться, но не днём, а ночью! В организме имеется гормон сна мелатонин, который даёт человеку прилив энергии и здоровый сон. Вырабатывается мелатонин только ночью. При бессоннице уровень гормона снижается, а это подрывает иммунитет. Снижение иммунитета – это пусковой механизм для рака!
- Чтобы не было риска онкологического заболевания, ограничьте стрессовые ситуации или измените отношение к некоторым обстоятельствам жизни.
- Важно! Бросьте вредную привычку курить и употреблять алкоголь – это снизит риск рака головного мозга на 30%.
- Важное место в профилактике рака головного мозга занимает отдых на природе. Кислородное насыщение организма восстанавливает клетки головного мозга.
Устранение факторов риска и здоровый образ жизни при правильном питании делают неуязвимым для рака даже генетически предрасположенного человека. При соблюдении рекомендаций вы создадите щит от рака в виде крепкого иммунитета.

Продукты, обладающие противораковыми свойствами
Ежедневный рацион для профилактики онкологических заболеваний обязательно состоит из овощей и фруктов с антиканцерогенными свойствами.
Это овощи и фрукты жёлтого и оранжевого цвета, зелёные листовые и фиолетовые овощи:
- апельсины, мандарины и лимоны;
- морковь и болгарский перец;
- бобовые продукты – фасоль и горошек;
- краснокочанная капуста, содержащая селен и витамин C – основу иммунитета;
- зелёные листовые овощи – шпинат и салат;
- брокколи известна противораковым эффектом;
- свёкла питает нервные клетки мозга;
- зелёный чай – природный антиоксидант, который не даёт разрушаться витаминам в организме.

Хлеб из цельнозерновой муки
Подведя итоги, подчеркнём, что людям, генетически предрасположенным к раку, после 50 лет для их же здоровья рекомендуется принимать меры по профилактике заболевания. В первую очередь избавьтесь от вредных привычек и переходите на здоровый образ жизни. Правильное сбалансированное питание включает овощи и фрукты с противоопухолевым эффектом. Физические занятия при правильном питании предупреждают рак головного мозга.


Наш эксперт – онколог, гематолог, кандидат медицинских наук Михаил Ласков.

Первичные и вторичные
Во всяком случае медицинская наука пока не может дать чёткий ответ, почему развиваются первичные опухоли головного мозга – то есть те, которые возникают у людей, не имеющих другого онкологического диагноза. Ведь помимо первичных есть ещё и вторичные опухоли, которые образуются из-за того, что какой-то другой поражённый опухолью орган даёт метастазы в голову. Такое может произойти при многих видах рака (молочной железы, лёгкого, меланоме и других). Считается, что в небольшом проценте случаев вторичные опухоли возникают из-за ранее проведённого лучевого лечения или химиотерапии. Поэтому ионизирующее излучение считается хотя и не основным, но всё же доказанным фактором риска. Это, правда, не касается лучевой диагностики (КТ, рентген). Радиационное лечение делается только в определённых случаях и в ожидании пользы, которая существенно превышает его потенциальный риск. К тому же эти методы применяются строго по показаниям, а не бесконтрольно, говорить об их опасности некорректно.
А говорят, что…
В народе ходит множество слухов по поводу этого страшного заболевания. Постараемся в них разобраться.
Миф. Рак мозга возникает из-за травм головы, полученных при падении, нападении или при спортивных играх.
На самом деле. Черепно-мозговая травма – вещь неприятная и потенциально очень опасная. Тяжёлое повреждение головы может привести к инвалидности и даже смерти. Но опухоли мозга среди последствий таких травм тем не менее не выявляются.
Миф. Рак мозга – наследственное заболевание.
На самом деле. Большинство злокачественных опухолей – это цепь случайных генетических поломок в клетках. Но дело чаще всего не во врождённых генетических мутациях, а в тех поломках, которые накапливаются в организме человека в течение жизни. Поэтому, как правило, к наследственности рак мозга не имеет отношения. Он может возникать в семьях, где ранее никто не страдал этим заболеванием, и наоборот, такой риск у членов семьи болеющего не выше, чем у любых других людей.
Миф. Опухоль мозга обычно возникает у пожилых.
На самом деле. Для разных опухолей мозга распределение по возрасту возникновения тоже разное. Например, для одной из наиболее частых и грозных опухолей, глиобластомы, есть два пика заболеваемости у взрослых – в среднем и пожилом возрасте. Но, к сожалению, этот вид рака встречается и у детей. Если среди всех других онкологических заболеваний у взрослых опухоли мозга возникают редко, то у детей, наоборот, этот рак находится на втором месте после рака крови (лейкемии).
Миф. Болезнь провоцируют мобильные телефоны и микроволновки. Особенно опасно долго говорить по мобильнику и класть его рядом с головой, например, под подушку во время сна.
На самом деле. Нет ни одного доказательства такой взаимосвязи. Если бы это было так, произошёл бы резкий всплеск заболеваемости, в сотни, тысячи раз. А этого не наблюдается. Несмотря на то, что заболеваемость в последние годы выросла, но всё же незначительно. И не исключено, что это связано с лучшей выявляемостью рака, большей доступностью диагностических исследований (МРТ, например). Поэтому можно смело пользоваться телефонами. И сколько угодно употреблять еду из микроволновки.
Миф. Всё зло – от красок для волос. Особенно тёмных оттенков – там полно канцерогенов.
На самом деле. Это домыслы. Исследований, подтверждающих это предположение, не существует. А если бы это было так, то половина женщин бы уже давно вымерли.

Миф. Во всём виноваты стрессы и вредные привычки.
На самом деле. Стрессы, алкоголь, курение, конечно, не делают людей здоровее. Но нервничают все, а рак мозга развивается у единиц. Что касается алкоголя, то решающая его роль доказана в отношении других раков – прежде всего пищевода, печени, головы и шеи. Курение – фактор риска, наиболее значимый для рака лёгкого, мочевого пузыря, простаты. Но здоровый образ жизни, конечно, важен.
Миф. Единственный метод защиты от рака мозга – делать каждый год МРТ головы.
На самом деле. Нет, это пустая трата времени и денег. Делать МРТ нужно только по показаниям. Исследования показали, что высокая частота проведения этих исследований не сказывается на уменьшении случаев заболевания.
Миф. Головная боль и головокружения – главные симптомы рака мозга.
На самом деле. В 99% случаев они к раку мозга не имеют отношения. В небольшом проценте случаев головная боль может быть связана с опухолью, но только если она впервые появилась у взрослого человека, который ранее ею никогда не страдал, и возникает под утро и при этом сопровождается тошнотой и рвотой. Также к опасным признакам относятся судорожные приступы у взрослых, напоминающие эпилепсию. Но во многих случаях симптомов при раке мозга вообще не бывает и опухоль находится случайно.
Миф. Рак мозга неизлечим. И даже пытаться не стоит.
На самом деле. Надо начать с того, что в медицине не существует такого понятия, как рак мозга, а есть множество самых разных видов опухолей этого органа. Есть опухоли, трудно поддающиеся лечению (например, глиобластома), а есть те, что, наоборот, очень хорошо лечатся (например, менингиома). Вторичные опухоли мозга, образуемые метастазами при других видах рака, хоть и относятся к неизлечимым, но являются контролируемыми. Благодаря постоянному лечению с некоторыми из них людям удаётся достаточно долго жить.
На самом деле. Да, опасность есть, как и при любой другой операции. Но, во-первых, осложнения возникают редко (в нескольких процентах случаев), а во-вторых, риск главным образом заключается не в том, что пациент лишится разума, а в том, что он может погибнуть на операционном столе.

— Давайте начнем с объяснения, чем радиохирургия отличается от лучевой терапии.
— Основатель радиохирургии Ларс Лекселл, шведский нейрохирург, соединил стереотаксическую раму с рентгеновской трубкой. И, перемещая эту трубку по радиусу стереотаксической рамы, он в одной запланированной точке произвел деструкцию нервной ткани. Больной страдал от болевого синдрома, вызванного невралгией тройничного нерва. Таким способом Лекселлу удалось избавить его от сильных болей. Это было в 1951 году. Лекселл ввел радиохирургию как метод, в котором с помощью стереотаксической техники подводят достаточно высокую дозу ионизирующей радиации к небольшому объему патологической ткани, расположенному интракраниально (внутри черепа), без разрезов и оперативного вмешательства, а значит, без трепанации. Существенно, что радиохирургическое лечение проводится за один сеанс. И в отличие от лучевой терапии одномоментно к патологическому очагу относительно небольших размеров (до 3,5 см в максимальном измерении, или не более 20 куб. см) с помощью стереотаксической техники подводится высокая доза. Сейчас это определение радиохирургии претерпело некие изменения. Исчезло условие интракраниально расположенной патологии, так как теперь мы можем воздействовать на ткань не только внутри черепа. Кроме того, при необходимости возможно проведение облучения не за один, а за несколько сеансов. Эту разновидность мы называем гипофракционной радиохирургией, она показана в случае большего объема патологической ткани, который невозможно облучить за один сеанс. С того времени, как был изобретен первый гамма-нож, технические возможности лечения предоставляют нам новые возможности.
И связано это в первую очередь с тем, что увеличилась точность облучения, сейчас погрешность подведения дозы оценивается в долях миллиметра.
— Как возникло название — гамма-нож?
— Его придумал тот же Лекселл, который ввел понятие радиохирургии. В 50—60-е годы он работал над усовершенствованием методики, и наконец в 1968 году появился первый гамма-нож (Gamma Knife) — специальный прибор, созданный для нейрохирургии и названный так за свою непревзойденную точность. Когда ученые стали исследовать то, что происходит при воздействии высокой дозы радиации на ткань за один сеанс, они выяснили, что при этом возникает целый каскад различных реакций. Это и стимуляция локального клеточного иммунитета, и стимуляция апоптоза, и индуцирующее влияние на эндотелий сосудов, и многие другие реакции.
— При каких заболеваниях мозга его используют?
— Сегодня в мире с помощью гамма-ножа пролечено более 750 тысяч больных. Оказалось, что многие болезни, которые считались нечувствительными к облучению, поддаются радиохирургии. Прежде всего речь идет о метастазах злокачественных опухолей в головной мозг. Таких больных в десять раз больше, чем больных с первичными опухолями мозга. Метастазы в головной мозг возникают очень часто при раке почки, меланоме и других видах рака. Около 40% больных, которые живут больше года после лечения первичного очага, имеют вероятность метастатического поражения головного мозга. И таких больных становится все больше, потому что совершенствуются методы визуализации, диагностики, лечения и онкологические больные живут дольше. Поэтому пациенты с метастазами рака в головной мозг — это самая большая категория для радиохирургии. Важное преимущество — это эффективное лечение метастазов тех видов рака, которые считаются нечувствительными к обычной лучевой терапии. Хорошо поддаются радиохирургии доброкачественные опухоли мозговой ткани, такие как менингиомы, неврниномы, аденомы и др.
Сложнее с первичными злокачественными опухолями головного мозга.
Кроме того, гамма-нож эффективно применяется у больных с сосудистыми патологиями головного мозга. Например, с артерио-венозными мальформациями — врожденной аномалией развития сосудистой системы головного мозга, представляющей собой различной формы и величины клубки, образованные вследствие беспорядочного переплетения патологических сосудов. В 5—10% случаев происходит разрыв стенки сосуда и кровоизлияние в мозг, и это может случиться у совсем молодых людей. Предпочтение в лечении отдается эндоваскулярному методу, когда в сосуд подводят катетер с баллоном или спиралью и закрывают мальформацию. Но когда эндоваскулярное лечение неэффективно или невозможно, тогда прибегают к радиохирургии.
И третья группа — это так называемые функциональные больные, с болевыми синдромами, гиперкинезами, эпилепсией, различными психическими заболеваниями. Скажу сразу: здесь наши успехи пока незначительны, в настоящий момент мы лечим больных только с невралгией тройничного нерва, и то в тех случаях, если исчерпаны возможности консервативного лечения. К другим заболеваниям мы только подходим, в частности, обсуждаем возможность лечения больных паркинсонизмом, эпилепсией, а психохирургией совсем не занимаемся, да и в мире это самая маленькая категория пациентов.
Радиохирургия применяется также в офтальмологии — в мире так иногда лечат даже глаукому, но в основном это злокачественные опухоли, поражающие роговицу. И мы уже начали лечение таких больных.
— Операция проведена — и каков результат?
— Мы предотвращаем прогрессирование заболевания и, что очень важно, сохраняем качество жизни. Сегодня борьба за качество жизни пациента становится одной из главных целей. Если раньше думали о том, чтобы удалить опухоль любой ценой — пациент жив, и хорошо, то сегодня и в человеческом, и в экономическом плане недостаточно, чтобы пациент просто жил после лечения, нужно, чтобы он жил качественно. Поэтому мы избегаем общего облучения, химиотерапии и не вырываем больного из его обычной жизни. Часто хирурги сейчас идут не на радикальное, а на щадящее удаление опухоли, сохраняя те или иные функции. А дальше мы дополняем их лечение нашим лечением.
— Расскажите, как происходит планирование операции?
— С использованием МРТ-снимков мозга система планирования позволяет моделировать облучение — определять точное время облучения каждого изоцентра (мишени) из расчета дозы радиации. Цель — минимизировать радиационную нагрузку на окружающие ткани с максимальной эффективностью поражения опухоли.
— Ваш первый пациент на новой установке, Николай Вилков, которого прооперировали в июне 2011 года, сейчас жив?
— Да, жив и хорошо себя чувствует.
— Сколько всего пациентов пролечено на гамма-ноже?
— С 2005 года порядка 4 тысяч. Сейчас мы можем лечить 600—700 больных в год.
— А сколько человек в стране нуждаются в таком лечении?
— По нашим оценкам, в России это до 35 тысяч больных в год. Конечно, есть другие методы облучения и другие установки, и их постепенно становится все больше. Да и гамма-нож не один в России.
Кроме нашего центра установка есть в Санкт-Петербурге, есть в Ханты-Мансийске, но там, к сожалению, гамма-нож еще не начал работать.
— Но для России это капля в море?
— Да, конечно. Если говорить именно о радиохирургии интракраниальных патологических образований, то мы остаемся почти единственными, плюс еще центр в Санкт-Петербурге.
— А как вы относитесь к возможностям протонной терапии? По словам специалистов, протон в отличие от гамма-луча вообще не повреждает здоровую ткань, так как вся энергия выделяется в конце пробега частицы. Протонная терапия — это альтернатива или дополнение?
— В какой-то степени альтернатива, где-то они друг друга замещают. Но насчет безвредности это не совсем так: нет такого метода облучения, который бы абсолютно не воздействовал на окружающие ткани. Физическая точность протонного пучка выше. И протоны показали свое клиническое преимущество при таких резистентных опухолях, как хордомы, которые очень плохо поддаются иному виду лечения. Но надо отметить два момента. Во-первых, к сожалению, в стране пока нет медицинских протонных ускорителей. Медицинские приложения к протонным пучкам существуют при крупных физических центрах, таких как Дубна, Гатчина, ИТЭФ в Москве. Но и там они не везде реализованы, так как не работает медицинское приложение. Потому что кроме физических характеристик пучка есть много других важных условий для проведения лечения: положение больного, определение мишени, верификация, планирование и контроль самого момента облучения. К сожалению, в наших условиях учесть все параметры невозможно, и преимущества протонного пучка нивелируются. И здесь такой чисто медицинский прибор, как гамма-нож, протонам не уступает.
И еще немаловажный фактор: протонный пучок в зависимости от комплектации может стоить от 50 до 100 млн долларов. Цена гамма-ножа — 5—7 млн — на порядок ниже.
— Как можно, на ваш взгляд, оценить состояние нейрохирургии в нашей стране? Чего не хватает?
— У нас появляются очень серьезные нейрохирургические центры, например, большой центр в Тюмени, в других городах. Но единицы из них могут предоставить все виды нейрохирургической помощи. Для это нужно иметь современные виды облучения, эндоскопическую технику, ангиографическую, эндоваскулярную, стереотаксическую технику — совокупности этого всего, наверное, нет нигде, кроме как в НИИ нейрохирургии им. Н. Н. Бурденко. Принципиальное отличие, например, американской нейрохирургии в том, что можно найти все виды помощи в любом крупном центре.
— Но представим, что есть все необходимое. Каковы в принципе возможности современной медицины в лечении раковой опухоли мозга? Сейчас мы все чаще слышим, что рак — это не приговор. Рак мозга — это приговор? Возможно ли полное излечение?
— Это очень общий вопрос, потому что нет такого понятия — рак мозга. Мы говорим о метастазах тех или иных опухолей в головной мозг или о первичных злокачественных опухолях. Но в любом случае мы редко говорим об излечении, а говорим о продлении срока жизни, о продлении периода ремиссии, о сохранении качества жизни. И здесь нужно конкретно рассматривать ту или иную патологию. Если речь идет о метастазах, то продолжительность жизни очень зависит от контроля основной злокачественной опухоли. В принципе, везде есть какие-то подвижки, но в том, что касается, например, глиом, подвижки очень и очень небольшие, несмотря на весь спектр методов лечения.
Но важно, что мы сегодня можем индивидуально подходить к каждому пациенту, комбинировать разные методы лечения, курировать его состояние.
— Вы родились в стране, где изобретена радиохирургия, более того, в том медицинском центре, где это произошло. Это судьба?
— Не знаю. Но так вот получилось. По моему глубокому убеждению, все в этой жизни происходит не случайно. Это действительно так, я родился в Каролинском госпитале, где и работал Ларс Лекселл, который изобрел радиохирургию и гамма-нож. Я поступил в медицинский институт без всякой связи с этим событием и буквально в первый год учебы решил, что пойду в нейрохирургию. Потом я занимался методом стереотаксиса как такового, и радиохирургии у нас еще не было. Уже позже при поддержке директора института пришло понимание того, что в отделение радиологии должна появиться радиохирургия. И она появилась.
Рак мозга – заболевание, которое вызывает в обществе много вопросов и обсуждений. Этот недуг не смогли побороть Дмитрий Хворостовский, Жанна Фриске, Валерий Золотухин и др. А теперь вся страна следит за новостями о состоянии здоровья Анастасии Заворотнюк. Если даже многие знаменитости, у которых много ресурсов, не всегда могут справиться с этой болезнью, то как быть всем остальным?
Особенный рак

– Дмитрий Андреевич, давайте начнем с самого простого. Рак мозга – что это вообще за болезнь?
– Я бы сказал, что рак мозга – это, по сути, неправильный термин, он не обозначает какую-то конкретную опухоль. Нейроонкологических заболеваний много, и все они по-разному называются.
Раковая опухоль поражает любой орган человеческого тела: желудок, легкие, печень и т.д. Да, нейроонкология – это часть общей онкологии. Но головной мозг очень специфичен. Он состоит из нейронов – особых клеток, которые соединяются между собой миллиардами связей. Поэтому можно сказать, что нервная система – это даже не компьютер по уровню сложности. Я бы сказал, что она сложнее, чем сама галактика.
Поэтому нейроонкологические заболевания – отдельная специфика. Вот смотрите: если опухоль растет из печени – это рак печени, если из легких – это рак легких и так далее. В этих случаях болезнь развивается по стадиям: первая стадия, вторая стадия, на третьей клетки метастазируют, а на четвертой уже разносятся по всему организму. А вот в головном мозге опухоль практически не метастазирует. Обычно она растет компактно, одним очагом. Есть всего лишь два-три вида опухоли, которые могут разноситься по организму, и встречаются они редко. Например, медуллобластома.
У нас по степеням делится только гистология. Если первая степень – это доброкачественная опухоль, то четвертая степень – самая злокачественная.
– Поэтому рак мозга и считается особенным онкологическим заболеванием?
– Отчасти поэтому. Но главное коварство опухолей мозга заключается в другом. Специфика такова, что опухоль может быть злокачественной и довольно большой, но она находится в доступной для хирурга зоне, в так называемой "немой зоне", в той области, которая мало отвечает за какие-то функции: за движение, речь, память и т.д. Около 50% всего вещества мозга – это немые зоны. Тогда эту злокачественную опухоль можно без проблем убрать в пределах здоровых тканей.
А бывает доброкачественная опухоль, но она расположена в тех структурах, которые для хирурга практически недоступны. Допустим, клетки, отвечающие за работу сердца, за артериальное давление находятся в стволе мозга. И вот представьте, что там находится доброкачественная опухоль. Близок локоток – да не укусишь. С практической точки зрения ее бывает очень трудно убрать, или она вообще неоперабельная. Поэтому у нас понятие злокачественности и доброкачественности, операбельности и неоперабельности опухоли несколько относительное.

– Значит, злокачественные и доброкачественные опухоли могут быть одинаково опасны для человека?
– Так тоже нельзя сказать. Доброкачественную опухоль гораздо проще вылечить. Мы удаляем ее практически в любой локализации, и у человека наступает выздоровление. Правда, если опухоль росла из тех зон головного мозга, которые ответственны за какие-либо функции, они могут пострадать. В этом случае у пациента может в дальнейшем наблюдаться какой-либо определенный неврологический дефицит. Допустим, слабость в руке, онемение в ноге или еще что-то в этом роде.
А вот если клетки злокачественные, то здесь мы работаем совместно с онкологами. Такие пациенты подлежат комбинированному лечению. Нейрохирург делает свою работу: оперирует больного, удаляя опухоль в пределах здоровых тканей. Затем, в зависимости от гистологии, принимается решение о проведении химической или лучевой терапии. После этого люди у нас наблюдаются. Через определенное время, когда мы убедились, что продолженного роста нет, мы снимаем их с учета.
– В прессе часто звучит название "глиобластома". Действительно ли это самый агрессивный вид раковой опухоли мозга?
– На самом деле я бы так не сказал. Да, она весьма агрессивна, но есть и более агрессивные опухоли. Например, саркома. Всего существует около 30 различных наименований злокачественных опухолей. В диагнозе мы, как правило, пишем "объемное образование головного мозга". А затем уже идет расшифровка: что за опухоль, какой степени злокачественности.
Как лечат опухоли мозга?
– Всегда ли больным необходима операция? Или же в некоторых случаях можно обойтись лучевой и химиотерапией?
- Нет, хирургически удалять опухоль приходится не всегда. Технический прогресс стремительно развивается. Мне есть, что вспомнить, ведь я уже 43 года в нейрохирургии. Еще в недалеком прошлом был только хирургический метод лечения. Но сейчас есть методы стереотаксической лучевой терапии, такие, как гамма-нож и кибернож. Они позволяют сделать операцию, не проводя трепанацию черепа. Но такие методы подходят только для опухолей небольших размеров. Гамма-нож справляется с опухолью до 2,5-3 сантиметров в диаметре. Кибернож – до 5-6 сантиметров. Поэтому сегодня не всегда приходится прибегать к хирургическому методу лечения.
– А у нас в крае тоже используют гамма-нож и кибернож?
– К сожалению, в Алтайском крае ни гамма-ножа, ни киберножа пока нет. Для Алтайского края такое оборудование – большая роскошь. Оно очень дорогостоящее, поэтому должно в достаточной степени эксплуатироваться. В Алтайском крае попросту не наберется столько пациентов, чтобы организовать поток. Но планы по приобретению стереотаксического оборудования есть. Тогда, конечно, мы будем принимать больных и из других регионов. Сейчас пациентов, которым необходимо лечение гамма-ножом и киберножом, мы в основном отправляем в Новосибирскую область.
– Насколько распространены онкологические заболевания мозга?
– На это можно смотреть по-разному. Конечно, это всего полтора процента от числа всех онкологических заболеваний. Это очень мало. Но на это можно взглянуть и с другой стороны. Население Алтайского края – 2 300 000 человек. Каждый в год мы проводим около 300 операций по удалению опухолей мозга. И еще около 100 человек отправляем на лечение в другие регионы. С этой точки зрения, я бы сказал, больных довольно много. В основном поражается, к сожалению, самая работоспособная часть населения. Но оперируем мы всех. Вспоминаю свою молодость, когда на 65-летнего человека смотрели и думали: "а зачем ему вообще операция?". Сейчас ограничений нет. Понятие "старческий возраст" ушло из обихода. Оперируем и в 70, и даже в 80 лет.
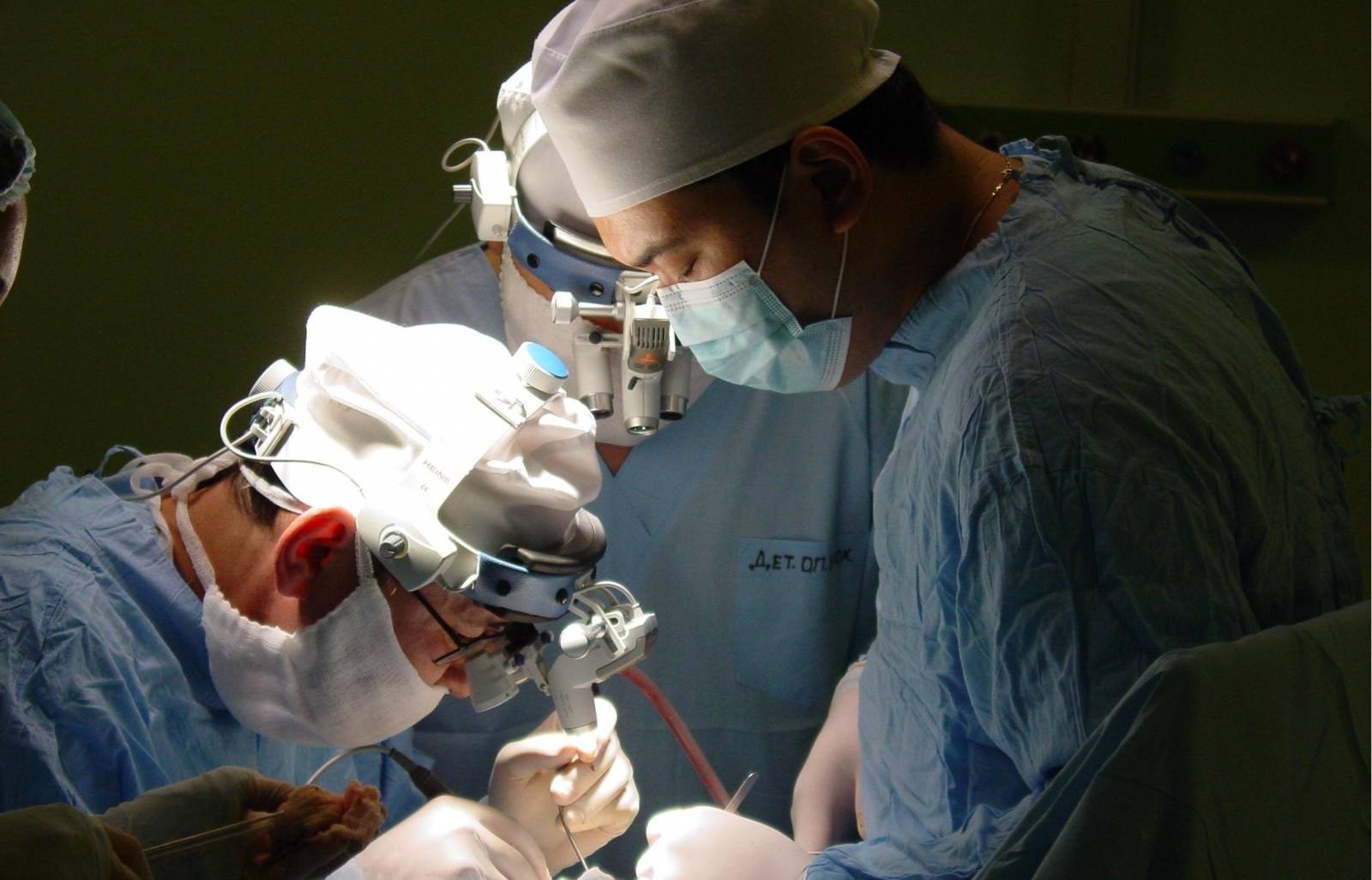
– А что приводит к смерти человека?
– К смерти приводит продолженный рост. Когда лишняя ткань все прибывает, мозг значительно увеличивается в размерах и в полости черепа создается высокое давление, и от этого человек погибает. Удалить уже практически невозможно. Вернее, удалить можно, но при этом удалятся важные зоны мозга, и человек просто перестанет быть человеком. Перейдет в вегетативное состояние. Или второй вариант: опухоль прорастает в жизненно важный центр. Отказывают нужные для организма функции, и человек погибает.
– И какие прогнозы для больных раком мозга? В СМИ часто пишут конкретные сроки, сколько человек может прожить с опухолью мозга.

– Нехороший вопрос. Хотя я понимаю, что он очень важный. Нужно понимать, что в случае с мозгом все сугубо индивидуально. Многое зависит от гистологии. Мы можем сделать все возможное, что в наших силах. На самом высоком уровне провести оперативное вмешательство, лучевую и химиотерапию. Но если клетки опухоли сверхзлокачественные, то мы можем только продлить человеку жизнь. К сожалению, мы еще не достигли такого уровня, чтобы гарантировать человеку полное выздоровление.
Сроки реабилитации тоже индивидуальные. Все зависит от того, в каком возрасте пациент, где была расположена опухоль, понадобилась ли ему лучевая или химиотерапия после операции. Я бы не сказал, что есть какая-то общая картина для больных со злокачественной опухолью мозга.
Стоит ли паниковать?

– Есть ли какие-то симптомы, по которым можно распознать рак мозга вовремя?
– Клиника здесь двоякая. Она делится на общемозговые симптомы и локально-очаговые симптомы. Вот представим себе: если у человека опухоль растет в малом тазу или в брюшной полости. Это обширные пространства, растяжимые мягкие ткани. Опухоль может свободно расти, ничего не сдавливая, и достигать больших размеров. А теперь представим замкнутую полость черепа. Это закрытое шарообразное пространство. И внутри – полтора килограмма вещества мозга. И если опухоль начинает расти, внутри черепной коробки становится тесно. А раз тесно, то первое, чем начинает проявляться болезнь, – головные боли, преимущественно в утренние часы. Затем это может сопровождаться тошнотой, рвотой.
И второе – это очаговая симптоматика. В зависимости от того, в какой зоне мозга растет опухоль, клиника будет меняться. Допустим, опухоль растет в лобной доле, справа. В этом случае человек потихоньку станет замечать, что его левая рука потихоньку слабеет, неточно выполняет движения. Значит, поражена двигательная зона. Если опухоль растет в теменной зоне, которая отвечает за чувствительность, у человека на левой руке могут начать неметь пальцы. Если опухоль локализуется слева в височной доле, где находится речевой центр, человек станет замечать, что ему стало труднее подбирать слова, говорить.
В этом случае нужно обратиться к неврологу и пройти обследование.
– А есть ли наследственная предрасположенность к раку мозга?
– То, что существуют наследственные факторы при онкозаболеваниях, давно доказано. Я помню одну семью, это было в начале моей карьеры. Я оперирую отца. Удаляю у него опухоль. Проходит лет 10-15, он привозит своего ребенка. У него та же локализация и та же гистология. Он спросил меня, передается ли это по наследству. Сказал, что у него есть еще один сын. Я ему предлагаю: "Лучше привезите, мы его обследуем". Обследовали: тоже опухоль. Удалили, пока еще не было никаких клинических симптомов.
Такие случаи давно описаны в литературе. Действительно, наследственная предрасположенность есть.
– А какие существуют факторы риска? В СМИ сейчас пишут о том, что процедура ЭКО может спровоцировать развитие опухоли.
– Факторы риска те же, что и в общей онкологии. Вообще, когда я начинал свою деятельность, онкологических заболеваний было намного меньше. Если посмотреть на экологическую обстановку в мире, то причины становятся понятны. Любой прогресс несет в себе как положительное, так и отрицательное.
А вот на вопрос про ЭКО я не отвечу. Я не изучал никогда эту тематику. Чтобы что-то утверждать, нужна статистика и серьезные исследования. Берутся группы людей, которые получали такую услугу и которые не получали. И наблюдение за ними ведется годами. Поэтому невозможно ответить точно, влияет это как-то на развитие опухоли или нет.
– Что вы можете посоветовать людям, которые после новостей в СМИ начинают переживать за себя и искать у себя признаки болезни?
– Если обо всем постоянно переживать, можно просто свихнуться. Все-таки если обратиться к статистике, нейроонкология – это очень маленький процент от всех других заболеваний. Настолько маленький, что паниковать уж точно не стоит.
Есть вполне четкие клинические симптомы, о которых я уже сказал. Появляется клиника – обращайтесь сразу к неврологу, и он проведет обследование.
Читайте также:

