Белесоватые узлы при раке желудка
Отрываясь от первичной опухоли, раковые клетки перемещаются по организму и образовывают вторичные очаги. Их называют метастазами.
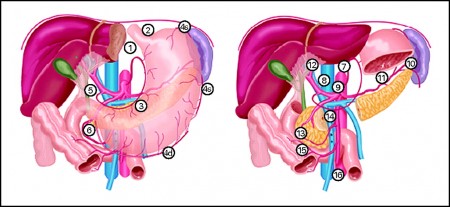
Поражение лимфатических узлов при раке желудка
В зависимости от вида пути метастазов к своему новому месту локализации выделяют следующие типы метастазирования:
- Лимфогенный. Характеризуется движением атипичных клеток вместе с лимфой по лимфатическим сосудам. Лимфоузлы для них становятся преградой, мешая продолжить свой путь в другие органы, тем самым принимая удар на себя, сами подвергаются поражению вторичной опухолью.
- Гематогенный (клетки движутся по кровеносным сосудам).
- Имплантационный. При увеличении первичной опухоли и выхода её за пределы поражённого органа, она начинает прорастать в соседние ткани.
Каждое образование имеет свой тип и путь метастазирования. Лимфогенный путь метастазирования наиболее характерный при раке желудка, но встречаются и комбинации перечисленных путей.
Метастазы злокачественной опухоли считаются самым опасным осложнением рака. Они намного опаснее, чем само первичное новообразование. Ранняя диагностика и своевременное специализированное лечение является основным методом борьбы с раком желудка и отвечает за продолжительность жизни таких пациентов.
Лимфатическая система желудка
Лимфатическая система желудка представлена капиллярами и сосудами, пронизывающими все слои его стенки.
Топографически выделяют четыре бассейна, по которым происходит диссеминация опухоли:
- первый лимфатический бассейн – отток лимфы из пилорического отдела, который захватывает большую кривизну, примыкающие к ней передние и задние стенки органа. Подвергаются поражению желудочно-ободочная связка, ретропилорические узлы, начальная часть тонкой кишки, парааортальные ЛУ;
- второй бассейн переносит лимфу из малой кривизны и прилегающих стенок. Подвергаются опасности заражения ворота печени и сама печень, а также правая желудочная артерия;
- третий бассейн – отток лимфы из тела желудка, кардиального отдела и медиальной части свода желудка. Лимфа течет в забрюшинные лимфатические узлы, малый сальник, желудочно-поджелудочную связку, средостение;
- четвёртый отдел собирает лимфу из свода желудка, вертикальной части большой кривизны желудка и примыкающих к ней стенок. При данном пути метастазирования подвергается поражению селезёнка, желудочно-ободочная связка. Исходя из этих особенностей можно установить путь диссеминации рака из того или иного отдела желудка.
Интересный факт! Отдалённые вторичные очаги могут возникать, как по току лимфы (ортоградный путь), так и против неё (ретроградный).
Как и куда метастазирует рак желудка?
Процесс метастазирования по лимфатической системе может начаться уже на первой стадии рака желудка.
Как правило, распространение происходит по такой схеме:
- раковые клетки заражают ближайшие сосуды;
- затем происходит распространение на лимфатические узлы, вдоль которых проходят крупные артерии желудка;
- в конце метастазы проникают в забрюшинные ЛУ и органы, которые находятся в брюшной полости (печень, селезенка, брюшина, тонкая кишка).
Интересно знать! Карциноматоз брюшины практически всегда возникает на поздних стадиях рака желудка. Метастазы поражают брюшину, усеивая её новыми злокачественными узлами разного размера. Проникают атипичные клетки на брюшину лимфогенным и имплантационным путём. Частым спутником вторичных очагов становится канкрозный перитонит.
Существуют также специфические формы метастазирования:
Диагностирование у пациента хотя бы одного из этих узлов, свидетельствует о поздней стадии заболевания.
Факторы, влияющие на возникновение метастаз
Возникновение метастаз характерно для поздней стадии рака. Но часто отмечаются случаи и более раннего их прогрессирования.
Всё зависит от таких факторов:
- формы опухоли желудка. Экзофитные новообразования считаются менее злокачественными, они не так подвержены возникновению вторичных очагов болезни, как эндофитные. Инфильтративная форма опухоли отличается быстрым и ранним распространением раковых клеток по организму;
- ее размера. Частота поражения лимфоузлов при раке желудка напрямую зависит от размера первичного новообразования. Например, если опухоль имеет размер до двух сантиметров, метастазы выявляют у 11% больных, а при габаритах больше чем в четыре сантиметра – у 33% пациентов;
- локализации онкоочага. Немаловажным фактором для возникновения вторичных злокачественных образований в лимфатических узлах становится локализация первичного очага. Если раковыми клетками поражена нижняя часть желудка, метастазы в лимфоузлах наблюдаются у 12% больных. У 31% больных наблюдается метастазирование такого типа при опухолях в верхней или средней доли желудка. Больше всего вероятность наличия вторичных очагов в лимфатических узлах возникает при тотальном раке желудка (половина от всех заболевших).
Диагностика метастаз в лимфоузлах
Вероятность наличия метастазов у пациентов с карциномой желудка очень велика. Задачей онколога является провести качественную диагностику, чтобы установить степень распространенности процесса. От этого зависит тактика дальнейшего лечения.
Во время диагностики обнаружить метастазы в лимфоузлах при раке желудка помогают:
- Жалобы пациента. Поражение нескольких лимфатических узлов может никак не выражать себя, кроме увеличения их размера. А вот при проникновении в печень развивается печеночная недостаточность, при метастазах в кишечнике – кишечная непроходимость и свищи. Общими симптомами, которые говорят о далеко зашедшем раке, являются анемия, потеря аппетита, желудочный дискомфорт, беспричинное похудение, слабость и потеря работоспособности. Возможно повышение температуры тела, покраснение кожи, головная боль. Симптомами метастазов в забрюшинных лимфоузлах является боль в спине.
- Пальпация живота (лимфатические узлы увеличиваются в размерах).
- Лабораторное исследование крови. Обычно у больных с диссеминированными новообразованиями наблюдается выраженный лейкоцитоз, диспротеинемия.
- Компьютерная томография. Этот метод широко применяется на ранней стадии предоперационной диагностики рака желудка. КТ является доступной и неинвазивной. Она подходит для общей оценки метастазирования рака желудка в печени и отдаленный ЛУ, а также для установления асцита. Однако КТ не всегда дает правильные результаты, касающиеся мелких лимфатических узлов Читайте здесь: Фиброламеллярная карцинома печени: у детей и взрослых
После обнаружения метастазов необходимо взять образец для микроскопического исследования, чтобы подтвердить их принадлежность к первичной опухоли желудка. Делают это с помощью пункционной или открытой биопсии. Первая проводится с помощью иглы, а вторая представляет собой мини хирургическую операцию, во время которой вырезают часть лимфоузла.
Лечение метастаз в лимфоузлах
Метастазы в лимфоузлах при раке желудка необходимо удалять хирургическим путем. Объем лимфаденэктомии устанавливают на основании типа хирургической операции. При стандартных резекциях подвергают удалению лимфатические узлы первого порядка N1 (смотрите таблицу ниже).
Радикальная операция при раке желудка подразумевает удаление части органа или его целиком, а также лимфоузлов первого и второго порядка (N1 и N2). Расширенная гастрэктомия включает резекцию ЛУ первого, второго и третьего порядка (N1, N2, N3), причем поражение последней группы считается отдаленными метастазами.
Лимфоузлы первого порядка:
- паракардиальные (правые и левые);
- малой и большой кривизны;
- надпривратниковые;
- подпривратниковые.
ЛУ второго порядка:
- вдоль левой желудочной артерии;
- вдоль общей печеночной артерии;
- вокруг чревного ствола;
- ворот селезенки;
- вдоль селезеночной артерии.
ЛУ третьего порядка:
- печеночно-двенадцатиперстной связки;
- ретропанкреатические;
- узлы корня брыжейки;
- вокруг средней ободочной артерии;
- парааортальные;
- нижние параэзофагеальн;
- диафрагмальные.
Такая классификация отражает последовательность поражения лимфоузлов, но опыт показывает, что метастазирование не всегда идет по одинаковой схеме, поэтому многие врачи для пациентов с инфильтративными формами рака считают оправданной расширенную лимфаденэктомию (лимфодиссекцию), в особенности при поражении тела желудка или кардиального отдела.
Лимфодиссекция подразумевает резекцию лимфатического аппарата в пределах фасциального футляра. Такой подход позволяет увеличить 5-летнюю выживаемость больных на 15-25% и значительно уменьшить вероятность локорегиональных рецидивов.
Полезно знать! Локальное удаление опухоли без резекции желудка и лифоузлов может проводиться только при дифференцированных, экзофитных формах менее 2 см, которые находятся в слизистой оболочке. Во всех других случаях показана гастрэктомия с лимфоденэктомией, так как существует большая вероятность метастазирования.
Другими методами лечения метастазов являются лучевая и химиотерапия. Они угнетают рост опухоли и микроскопических метастазов, которые невозможно обнаружить и удалить. Химию и лучевую терапию могут применять в комбинации с операцией (до и после нее). Схему выбирает врач по индивидуальным показаниям и возможностям.
Химиотерапия при раке желудка назначается с целью остановить рост метастазов и облегчить последующую хирургию, или с паллиативной целью для неоперабельных больных. Чаще всего используют препараты 5-фторурацил и Фторафур. При метастазах в печени применяют внутриартериальную химиотерапию.
Дооперационная лучевая терапия при раке желудка подразумевает облучение опухоли, включая минимум 5 см окружающей ткани и зоны возможного метастазирования. Такой подход позволяет остановить процесс диссеминации и на 10-20% увеличить резектабельность новообразований.
Перспективным методом считается интраоперационная лучевая терапия, при которой производят однократное облучение ложа удаленной опухоли в дозе 15-20 Гр. После операции обычно используют контактные методики: внутривенное или внутрибрюшинное введение радиоактивных веществ.
Комбинирование хирургического вмешательства с облучениями и химиотерапией повышает выживаемость на 15-25%.
Лучевая терапия может быть использована в качестве самостоятельного метода лечения в случае невозможности проведения операции. Для таких пациентов назначают облучения на высоко-энергетических установках с суммарной дозой 35-45 Гр. Паллиативную ЛТ комбинируют с химиотерапией и иммунотерапией.
Противопоказания к лучевой терапии:
- распад опухоли;
- стеноз выходного отдела желудка;
- сопутствующие патологии.
Иммунотерапия – это лечение с помощью препаратов, стимулирующих иммунитет. Например: Левамизон, Интерлейкин-2, Интерферон и др.
Альтернативой хирургии является радиохирургия Гамма-нож и Кибер-нож. Она действует по принципу лучевой терапии, только мощность излучения намного выше. При этом аппараты оснащены датчиками, которые направляют луч на само новообразование, не задевая здоровые ткани. После 1-3 сеансов происходит гибель онкоклеток и опухоль постепенно разрушается.
Прогноз жизни при поражении лимфоузлов метастазами
Прогноз выживаемости, при существовании метастаз в регионарных лимфатических узлах по данным разных авторов составляет 64-81%. Эти цифры зависят от количества пораженных лимфатических узлов. При вовлечении от 1 до 6 ЛУ — 5-летняя выживаемость составляет 45%, от 7 до 15 – 30%, при поражении более 15 штук – всего 10%.
Информативное видео:
Рак брюшины – это злокачественное поражение мембраны, выстилающей внутреннюю полость брюшины. Рак брюшины может развиться на любой части листа брюшины и быть как первичным, так и имплантационным.
Первичный рак брюшины
Патологическая анатомия и микроскопическая картина злокачественных мезотелиом брюшины довольно однообразны. Опухоли имеют вид множественных узлов различных размеров белесоватого цвета или больших плоских инфильтратов, занимающих большие или меньшие участки париетальной и висцеральной брюшины и сальника. В ряде случаев органы брюшной полости бывают связаны опухолевым инфильтратом в один сплошной конгломерат. В брюшной полости скапливается геморрагический, реже серозный выпот. При гистологическом исследовании обнаруживаются гнезда мелких или более крупных клеток, напоминающих раковые клетки. Иногда они имеют вид кубических, цилиндрических или полигональных клеток. Нередко возникают трубчатые железистые образования с гигантскими многоядерными клетками. В клеточных элементах могут отмечаться то более, то менее ясно выраженные явления фагоцитоза. Клеточные группы разделены прослойками из плотной, реже рыхлой, соединительной ткани.
Метастатические опухоли брюшины характеризуются наличием опухолевого очага в соответствующем органе (главным образом в желудке, поджелудочной железе или в яичниках) и множественными мелкими просовидными узелками, как бы рассыпанными по париетальной и висцеральной брюшине или сливающимися между собой, либо в виде различной величины бляшек и инфильтратов. Обычно при этом имеет место метастатическое поражение сальника, превращенного в мешкообразный инфильтрат. Нередки метастазы в пупок.
Симптомы и клиническая картина
Клиническая картина злокачественных мезотелиом брюшины не имеет характерных особенностей. Больные жалуются на нарастающую слабость, периодические боли в различных участках брюшной полости, увеличение размеров живота, нарушения функций кишечника. Быстро нарастает кахексия и появляются отеки конечностей.
Диагностика в связи с отсутствием характерных признаков первичного рака брюшины трудна. Правильный диагноз обычно может быть установлен лишь при лапаротомии и гистологическом исследовании удаленного узелка из сальника или париетальной брюшины, а иногда лишь на аутопсии. В некоторых случаях диагноз мезотелиомы основывается на данных цитологического исследования осадка выпущенной перед операцией асцитической жидкости, хотя это удается далеко не всегда.
Дифференциальная диагностика основана главным образом на исключении асцита на почве цирроза печени и туберкулезного перитонита.
Выяснение первичного или метастатического характера поражения брюшины имеет весьма важное значение. Но еще существеннее установление источника метастатического поражения брюшины, так как при раке желудка, поджелудочной железы, толстой или прямой кишки с диссеминацией по брюшине приходится отказаться от попыток оперативного лечения или прибегать к весьма ограниченным паллиативным мероприятиям; метастатические поражения брюшины при раке яичника не останавливают хирурга от удаления основных опухолевых очагов и резекции сальника, особенно при папиллярных опухолях. Последующая внутрибрюшинная химиотерапия или рентгенотерапия в комбинации с облучением гипофиза и андрогенотерапией позволяют продлить и улучшить жизнь ряду таких больных на сроки от 1 до 3 лет.
Самое эффективное лечение первичного рака брюшины – радикальное, но оно достижимо только при условии своевременного диагностирования, так как быстрота метастазирования и обширность поражения к моменту установления правильного диагноза исключают успешность оперативного лечения.
Имплантационный рак брюшины
Примером имплантационного рака брюшины могут служить псевдомиксомы, как наиболее важные в клиническом отношении.
Псевдомиксомы брюшины встречаются более часто, чем другие имплантационные опухоли, хотя в общем являются тоже весьма редким заболеванием. Причинами развития псевдомиксом брюшины являются разрыв псевдомуцинозной кисты яичника или обсеменение брюшинного покрова при миксоглобулезе червеобразного отростка.
При разрыве кисты яичника, помимо попадания слизистых масс в брюшную полость, эпителий стенки кисты продолжает секретировать и выделять новые количества слизи, вызывая прогрессирование процесса. В результате реактивного воспаления брюшины слизистые массы могут частично инкапсулироваться, в них может прорастать соединительная ткань. При миксоглобулезе червеобразного отростка не обязательна даже перфорация аппендикса: в результате полного замещения стенки отростка слизистыми массами последние вместе с эпителиальными клетками могут попасть на брюшину, где в результате имплантации эпителия возникают новые очаги, продуцирующие слизь.
Патологоанатомически имплантационный рак брюшины характеризуется наличием в брюшной полости студенистых желеподобных масс, иногда в очень больших количествах. Различают ограниченные и диффузные формы псевдомиксом. При гистологическом исследовании псевдомиксом клеточные элементы не определяются, массы состоят из свертков фибрина и бесструктурной слизи, брюшинный покров резко утолщен и гиперемирован.
Симптомы и клиническая картина
Клиника имплантационного рака брюшины не отличается яркостью симптомов. Болезнь годами может протекать незаметно, не вызывая значительных расстройств у больных. В других случаях больные жалуются на увеличение размеров живота, вздутия, боли.
При диффузных формах, когда имеет место обильное скопление желеподобных масс и значительное увеличение живота, клиническая картина напоминает цирроз печени с асцитом. Диагностическое значение имеет неизменность результатов перкуссии живота при горизонтальном и вертикальном положении больного. Скопления большого количества студенистых масс в брюшной полости вызывают своеобразную напряженность и малую податливость брюшной стенки при ощупывании.
Производимая пункция брюшной полости позволяет поставить правильный диагноз, при ограниченных формах окончательный диагноз может быть установлен лишь путем лапаротомии.
Лечение псевдомиксом – только оперативное, преследующее цель удаления первичного источника имплантационного рака брюшины и как можно большего количества кистозных полостей со слизистыми массами. Даже при яичниковом происхождении псевдомиксом необходима аппендэктомия, так как возможно одновременное существование кисты яичника и миксоглобулеза отростка.

Один из гистологических вариантов рака желудка — слизистая карцинома. Она составляет около 9-15% от всех аденокарцином и характеризуется относительно быстрым прогрессированием без своевременного лечения.
- Общая информация
- Причины и факторы риска
- Клиническая картина
- Прорастание в соседние органы и метастазирование
- Диагностика
- Лечебная тактика
По данным Международного агентства по изучению рака (IARC), рак желудка занимает четвертое место по распространенности среди всей онкопатологии, а по смертности — второе. Такая статистика во многом обусловлена отсутствием онкологической настороженности у пациентов и врачей, что и приводит к поздней диагностике заболевания. В странах СНГ наблюдается высокий уровень заболеваемости раком желудка, и в то же время поздняя выявляемость злокачественных новообразований.
Общая информация
Слизистый рак желудка относится к малодифференцированным аденокарциномам (опухоли из эпителиальных клеток слизистой оболочки желудка). Эта форма заболевания характеризуется преимущественно инфильтративным (эндофитным) ростом, т.е. по мере прогрессирования опухоль прорастает нижележащие слои стенки желудка.
Причины и факторы риска
По современным представлениям, слизистый рак — полиэтиологичное заболевание, связанное с рядом внешних и внутренних причин. Среди эндогенных факторов риска особое внимание уделяется изменению функционального состояния желудка. Как правило рак не возникает внезапно на здоровой слизистой оболочке, появлению злокачественных новообразований предшествует ряд заболеваний, которые относятся к фоновым или предраковым:
- хронический гастрит с повышенной или пониженной кислотностью;
- полипы и другие доброкачественные новообразования;
- язвы желудка в анамнезе.
Клиническая картина
Длительное время заболевание может протекать бессимптомно или с минимальными клиническими проявлениями. На ранних стадиях слизистого рака желудка у ряда пациентов может наблюдаться болевой синдром в эпигастральной области. Боль сопровождается неприятными симптомами в виде чувства тяжести и распирания, отрыжки и тошноты. Перечисленные признаки, как правило, нестойкие и проходят самостоятельно, либо купируются лекарственными средствами.

- стойкое снижение аппетита и его извращение (полный отказ от мясных продуктов, отвращение к любой пище);
- утрата способности наслаждаться вкусом еды;
- ощущение распирания и переполнения желудка газами или съеденной пищей;
- быстро прогрессирующая потеря массы тела вплоть до кахексии (истощения);
- потеря интереса к окружающим вещам и явлениям, отчуждённость и апатия;
- слабость и низкая работоспособность.
Перечисленные симптомы не являются специфическими для онкологических процессов и могут встречаться при ряде других заболеваний.
Среди признаков, которые свидетельствуют о поражении желудка, — отрыжка воздухом или съеденной пищей, рвота, выраженные постоянные боли в эпигастрии, не зависящие от приема пищи. Отрыжка и рвота являются следствием застоя пищевых масс из-за сужения просвета желудка. Чаще всего они появляются при локализации слизистого рака в области кардиального и антрального отдела.
Прорастание в соседние органы и метастазирование
Переход слизистого рака желудка на близлежащие анатомические структуры происходит на поздних стадиях, когда опухоль прорастает все слои желудка. Симптомы, появляющиеся при распространении злокачественного новообразования на соседние органы, относятся к поздним проявлениям заболевания.
Так, при поражении поджелудочной железы характер болевого синдрома резко изменяется. Боли становятся выраженными, тяжело переносятся пациентами и имеют опоясывающий характер. Они могут иррадиировать в спину, лопатку и межлопаточное пространство. Схожий болевой синдром появляется при вовлечении в онкологический процесс тонкой и поперечной ободочной кишки. При поражении брюшины (листок соединительной ткани, окружающий органы брюшной полости) боль может иметь диффузный характер.
К симптомам поражения соседних органов также относятся:
- механическая желтуха (поджелудочная железа);
- толстокишечная непроходимость и формирование патологического соустья — свища между желудком и участком толстого кишечника (поперечная ободочная кишка);
- защитное напряжение мышц передней брюшной стенки (брюшина);
- асцит (воротная вена).
Метастазы при слизистом раке желудка встречаются относительно часто. Лимфогенное метастазирование происходит по лимфатическим путям по направлению к воротам печени, по большому сальнику к селезенке, по желудочно-поджелудочной связке и к клетчатке вокруг поджелудочной железы. Пораженные метастазами группы лимфатических узлов требуют удаления.
Отдаленное метастазирование при слизистом раке желудка может происходить как лимфогенным, так и гематогенным путем — через кровь. При этом могут поражаться забрюшинные, паховые, подмышечные и средостенные группы лимфоузлов. Наиболее часто встречающимися отдаленными лимфогенными метастазами являются метастазы Вирхова (в надключичные узлы) и Крукенберга (в яичниках).
Еще один путь метастазирования — имплантационный. Он подразумевает контактный перенос опухолевых клеток. Обычно имплантационным путем опухолевый процесс распространяется на брюшину в виде мелких опухолевых узелков — карциноматоз брюшины. По большому сальнику раковые клетки также могут переходить на органы малого таза с образованием метастазов в прямокишечно-влагалищной и прямокишечно-пузырной складках — метастазы Шницлера.
Метастазирование слизистого рака желудка в другие органы представлено поражением печени, поджелудочной железы, легкими. Реже поражаются кости, в том числе и грудные позвонки, кожа и подкожно-жировая клетчатка.
Диагностика
Большое значение в диагностике заболевания имеет беседа с пациентом, тщательный сбор анамнеза и жалоб, а также клинический осмотр. Уже на этом этапе у врача может возникнуть онкологическая настороженность. На ранних стадиях рака данные общего осмотра пациента скудные. В запущенных случаях обращает на себя внимание истощение пациента, сухость кожных покровов, легкая желтушность склер. При больших размерах опухоли возможно ее прощупывание через переднюю брюшную стенку.
Среди лабораторно-инструментальных методов диагностики применяются:
- анализы крови, мочи и кала;
- рентгеноскопия желудка — контрастное исследование полости желудка;
- цитологическое исследование промывных вод желудка;
- гастроскопия — эндоскопическая визуализация слизистой оболочки желудка и биопсия подозрительных участков;
- УЗ-исследование органов брюшной полости и малого таза;
- компьютерная и магнитно-резонансная томография;
- определение онкологических маркеров в сыворотке крови.
Объем диагностической программы определяется индивидуально. Среди дополнительных исследований при подозрении на слизистый рак желудка — радиоизотопная диагностика, лапароскопическое вмешательство, эндоскопическое ультразвуковое исследование.
Лечебная тактика
До сих пор отсутствует единый подход к лечению злокачественных новообразований желудка. Основным способом радикального лечения остается хирургическое вмешательство. Химио- и лучевая терапия могут применяться в предоперационном периоде, во время или после хирургического вмешательства.

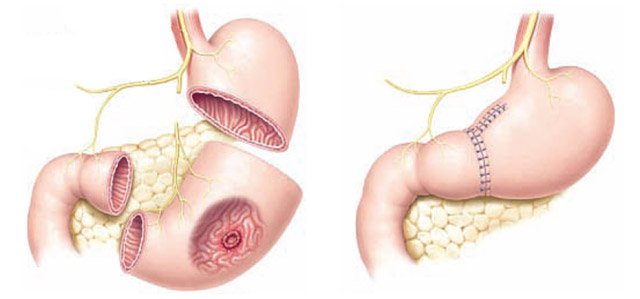
Объем операции определяется строго индивидуально, исходя из анатомо-гистологических характеристик опухоли и особенностей организма пациента. Радикальные хирургические вмешательства, проводимые при слизистом раке желудка бывают нескольких видов:
- дистальная или проксимальная субтотальная резекция;
- гастрэктомия.
Обе операции сопровождаются лимфодиссекцией — удалением определенных групп близлежащих лимфатических узлов, пораженных метастатическим процессом. При обнаружении метастазов в области ворот селезенки, производится ее удаление — спленэктомия. В случае распространения онкологического процесса на соседние органы (поперечная ободочная кишка, надпочечник, поджелудочная железа) выполняется комбинированная операция, предполагающая удаление образовавшегося конгломерата единым комплексом.
После резекции или удаления желудка производится реконструкция пищеварительной трубки с формированием анастомозов (соустьев) между оставшимися участками желудочно-кишечного тракта. При резекции желудка также необходимо минимизировать или полностью исключить заброс желчи в сформированную культю: по последним данным доказано, что рефлюкс желчи в отдаленном послеоперационном периоде повышает риск развития рака культи желудка.
Радикальное хирургическое вмешательство не проводится у пациентов с отдаленными метастазами и общим тяжелым состоянием. В таких случаях обсуждается проведение паллиативной операции и паллиативной химиотерапии для регрессии опухоли.
Несмотря на тяжесть данного диагноза, стоит отметить, что в Европейской клинике помощь пациенту оказывается всегда! В одних случаях нам удается достичь полного выздоровления, в других — продлить человеку жизнь и избавить его от болевого синдрома.
- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
Стадии рака желудка не просто ранжирование болезни по распространению в организме, предусматривающее определённую тактику лечения, это даже больше чем прогноз на будущее. Стадия изменяет всю жизнь больного и его семьи, определяя новую модель жизни.
Между тем, обнаруженный на раннем этапе развития рак — хроническое заболевание, дающее человеку десятилетия жизни. Каждому второму пережившему лечение раннего рака желудка пациенту предстоит умереть от сердечно-сосудистого заболевания без каких-либо признаков злокачественного процесса.
Рак желудка 1 стадия
Первая стадия — это ранний рак, когда опухоль не нарушила границы слизистой оболочки, но по протяжённости может быть несколько сантиметров, главное — раковые клетки не распространились в глубину желудочной стенки.
Возможны варианты распространения:
Операция позволяет практически 95% пациентов жить дальше без каких-либо опасений и, что важно, в большинстве случаев нет необходимости в послеоперационной профилактической химиотерапии.
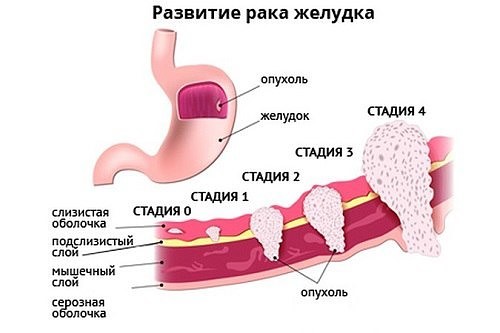
Рак желудка 2 стадия
Российская онкологическая статистика больных I и II стадий учитывает вместе, и по факту это каждый третий вновь выявленный пациент. Только при второй стадии пятилетку благополучно проживает всего 75% больных, а не более 90% как при первой.
На этом этапе заболевания большинству пациентов выполняется большая, но не обширная операция — резекция в разных модификациях, то есть удаление части органа вместе с лимфатическими узлами, кому-то потребуется полное удаление — гастрэктомия.

- при T4a возможно только N0;
- при Т1 допускается N2 и N3;
- при Т2 только N1 или N2;
- при Т3 исключительно N0 или N1.
Стадия злокачественного процесса не просто цифра для статистики, правильно установленная степень распространения гарантирует выбор оптимальной программы лечения заболевания. Правильно стадировать новообразование позволяет качественное обследование, невозможное без профессионального подхода и личного опыта специалиста.
Рак желудка 3 стадия
У каждого четвёртого пациента заболевание обнаруживают на третьей стадии, когда не во всех случаях на первом этапе возможна операция, потому что опухоль большая и поражённых метастазами лимфоузлов может быть больше 16.
Для третьей стадии характерно ранжирование по трём вариантам:
- прорастающий наружу через серозную оболочку органа процесс, но без вовлечения соседних органов, с единичным или множественным поражением лимфатического коллектора — подтип А;
- опухоль распространяется на соседние структуры и пораженных лимфоузлов не более двух, либо раковая инфильтрация в границах желудочной стенки и увеличенных лимфоузлов более трёх — подтип В;
- выходящее за пределы желудочной стенки с метастазами в большое число лимфоузлов новообразование — подтип С.
Возможность выполнения операции зависит от вовлеченности в раковый конгломерат соседних органов и сосудисто-нервных пучков. Для большинства пациентов программа лечения расширяется на химиотерапию, как до операции, так и после. Если хирургия невозможна из-за слишком большого распространения в брюшной полости, прибегают к лучевой терапии на фоне циклов ХТ.
Рак желудка 4 стадии
Четвёртая всегда означает, что есть метастазы в другие органы или по брюшине, а опухоль может быть любого размера и неважно количество поражённых злокачественными клетками лимфоузлов.
Вероятность обнаружения метастазов тем выше, чем агрессивнее процесс. Злокачественность низкодифференцированной аденокарциномы много выше, чем высокой или умеренной дифференцировки. Поэтому четвёртая стадия возможна при крошечном желудочном новообразовании низкой дифференцировки.
Симптомы рака желудка при разных стадиях
В России неразрешима проблема высокой смертности больных в течение года с момента выявления опухоли, сегодня меньше года живут почти 49% или каждый второй, а причина одна — несвоевременное обращение. Не приходят на обследование из-за того, что признаки болезни совсем не очевидны и нетипичны для злокачественного процесса.

Онкологический пациент, как правило, замечает то, что невозможно игнорировать и свидетельствует о метастатическом процессе:
- обнаруживает увеличение живота за счёт асцита, когда перестаёт сходится пояс на юбке или ремень на брюках;
- находит выпирающее из-под ложечки плотное образование;
- замечает потерю веса, потому что идеально сидевшая одежда становится слишком большой.
У многих азиатских народов карцинома желудка — наследственная болезнь, но только японцам удалось справиться со смертностью от карциномы, потому что рак выявляют исключительно ранним при регулярной, иногда и по два раза на год, гастроскопии. Гражданине Японии считают своевременное выполнение гастроскопии своей обязанностью.
Нет типичных симптомов рака желудка, но есть способ контроля за состоянием слизистой, небрежение обследованием — путь к распространённой стадии заболевания. Сделайте обследование и полгода можете спать спокойно.
- Стойко Ю. М., Вербицкий В. Г., Карачун А. М. Рак желудка: Учебное пособие. — СПб.: ВМедА, 2002. — 26 с.
- В. С. Савельев, Н. А. Кузнецов. Хирургические болезни. Том 1. М., 2006.
- М. И. Кузин, Н. М. Кузин, О. С. Шкроб и др.; под редакцией М. И. Кузина. Хирургические болезни. М.: Медицина, 2002. — 784 с.
- С. С. Харнас, В. В. Левкин, Г. Х. Мусаев. Рак желудка: клиника, диагностика, лечение. М., 2006.
Читайте также:





