Атрофия мышц при онкологии
Мышечная атрофия — процесс, характеризующийся постепенным уменьшением объема, перерождением и истончением мышечных волокон, снижением их сократительной способности.
Все виды атрофий условно можно разделить на 2 большие группы:
- наследственно-дегенеративные — атрофии мышц, обусловленные генетическими дефектами как самих мышц, так и нервных волокон, регулирующих их работу. Развиваются они чаще всего в детстве, быстро прогрессируют и практически не поддаются лечению.
- простые — атрофии, возникающие на фоне различных болезней, интоксикаций, травм.
- Наследственные нервно-мышечные заболевания (миопатия Эрба-Рота, миопатия Дюшенна, амиотрофия Шарко-Мари-Тута и др.) — главная причина атрофии мышц в детском возрасте;
- Родовые травмы – повреждение периферических нервов, нервных сплетений в процессе родовой деятельности;
- Переломы конечностей, позвоночника;
- Дерматомиозит – аутоиммунное воспаление кожи и мышц;
- Инфекции (полиомиелит, туберкулез).
Мышечное истощение у взрослых чаще всего развивается под воздействием внешних повреждающих факторов. Что касается наследственных болезней, то в большинстве своем они переходят из детства, и лишь редкие формы впервые манифестируют в среднем и пожилом возрасте.
К наиболее распространенным причинам относят:
- Параличи после инсультов, кровоизлияний в головной мозг;
- Тяжелые черепно-мозговые травмы и повреждения спинного мозга;
- Длительная иммобилизация конечностей после переломов, длительное обездвиженное положение больных после операций, тяжелых сопутствующих болезней;
- Старение – естественные дистрофические изменения во всех органах и тканях;
- Недостаточное питание, голодание;
- Нарушение пищеварения и всасывания (хронические поносы, резекция кишечника)
- Инфекционные заболевания — туберкулез, хроническая дизентерия, малярия, энтероколиты.
- Паразитарные заболевания (трихинеллез, эхинококкоз);
- Злокачественные опухоли (рак легких, молочной железы, щитовидной железы) – раковое истощение;
- Эндокринные патология (тиреотоксикоз, микседема, болезнь Иценко-Кушинга, сахарный диабет, акромегалия);
- Артриты, артрозы;
- Полимиозиты, дерматомиозит;
- Хронический алкоголизм;
- Прием некоторых лекарственных препаратов (глюкокортикостероидов, колхицина).
Как выглядит мышечная ткань в норме и на фоне различных заболеваний. (см. рис.)
- Норма
- Сахарной диабет
- Склеродермия
- Полимиозит
- Коллагеноз
- Новообразования
- Синдром Иценко — Кушинга
- Красная волчанка
- Тиреотоксикоз
Общие симптомы
Независимо от причин все мышечные атрофии имеют сходные проявления. В начале заболевания беспокоит небольшая слабость в конечностях при физической нагрузке, спустя некоторое время появляются затруднения в движениях, сложно выполнять привычные действия: подъем по лестнице, бег, вставание с низкого стула, застегивание пуговиц, ношение сумки и т.д.

При наследственной патологии первые симптомы обычно появляются в детском возрасте и достаточно быстро нарастают. В течение нескольких лет, а иногда и нескольких месяцев больные утрачивают способность к самостоятельному передвижению и самообслуживанию.
При одних заболеваниях первыми слабеют ноги, при других – руки, однако во всех случаях характерно симметричное поражение конечностей. Чаще страдают проксимальные (расположенные ближе к туловищу) мышечные группы. Одновременно истончается мускулатура спины, груди, живота, лица.
При наследственных заболеваниях атрофия мышц является главным симптомом, который полностью определяет их клиническую картину и дальнейший прогноз.
Простые атрофии, как правило, развиваются на фоне других длительно текущих хронических болезней. При этом на первый план выступают симптомы основного заболевания. Истощение мышц нарастает медленно и зачастую незаметно для самого пациента. Возможно как симметричное, так и несимметричное поражение. В первую очередь страдают ноги, начиная от стоп и голеней, позже вовлекаются мышцы кистей и рук в целом.
При своевременно начатом лечении можно добиться полного восстановления.
Поражение нижних конечностей
Основные клинические проявления атрофии мышц ног:
При атрофии мышц бедра и ягодичных мышц отмечается:
Характерные симптомы атрофии мышц голеней:
Поражение верхних конечностей
Для атрофии мышц рук характерны следующие признаки:
Поражение лица
Мышечная атрофия чаще всего развивается на одной половине лица, реже захватывает его полностью, иногда отмечаются очаговые атрофические изменения.
Внешне это проявляется выраженной ассиметрией лица, его угловатостью, четко прослеживающимися очертаниями костей.
Отмечается появление специфических симптомов:
- обеднение мимики (лицо Сфинкса),
- поперечная улыбка (улыбка Джоконды),
- нарушение подвижности глазных яблок (пациент не может отводить взгляд в сторону, вверх и вниз),
- невозможность полного смыкания век (лагофтальм),
- опущение век и др.
При некоторых миопатиях засчет разрастания соединительной ткани происходит псевдогипертрофия отдельных мимических мышц (губы тапира – утолщение и отвисание нижней губы).
При очаговой атрофии мышц лица отмечаются участки западения тканей в виде ямок на лице.
Особенности проявлений у детей
Так как атрофированные мышцы у детей в большинстве случаев обусловлена генетическими факторами, то первые симптомы могут выявляться еще внутриутробно — отмечаются поздние и слабые шевеления плода, после рождения такие дети обычно погибают в первые несколько недель жизни из-за паралича дыхательной мускулатуры.
Дистрофия мышц у ребенка старшего возраста проявляется нарушениями двигательной активности, специфическими деформациями конечностей.
Лечение
При мышечных атрофиях любой этиологии, в первую очередь, проводится лечение основного заболевания.
Истощение мышц при миопатиях и амиотрофиях в большинстве своем носит необратимый характер, поэтому целью терапии таких заболеваний является замедление прогрессирование процесса.
Простые атрофии до определенной степени обратимы и при своевременно начатой терапии возможно полное восстановление.
Больным показана диета с повышенным содержанием белка и ограничением животных жиров и углеводов. Рекомендовано включить в рацион рыбу, печень, нежирный творог, соевое мясо, овощи.
Медикаментозная терапия применяется для погашения энергетического дефицита, улучшения кровоснабжения и обмена веществ в атрофированных мышцах. Назначают:
- витамины группы В, витамин А и Е,
- аминокислоты,
- анаболические средства (оротат калия, ретаболил, рибоксин),
- АТФ,
- Препараты, улучшающие периферическое кровообращение (пентоксифиллин, никотиновая кислота),
- ноотропные средства (церебролизин),
- препараты, улучшающие проведение нервных импульсов — антагонисты холинэстеразы (прозерин).
Дозированные физические тренировки значительно улучшают функциональное состояние мышц, увеличивают мышечную массу, оказывают общеукрепляющее действие.
- Упражнения выполняются в щадящем режиме из облегченного исходного положения, не допуская выраженного утомления мышц не более 30-45 минут.
- Курс ЛФК 25-30 раз при условии ежедневных занятий по индивидуальной программе. Далее пациент должен также регулярно заниматься.
- Применяются как пассивные, так и различные виды активных движений, занятия в воде, упражнения на растяжку.
- При необходимости прибегают к помощи методиста, используют различные аппараты.
- Хороший эффект дают занятия в воде (в ванне или бассейне).

Упражнения 1 — 4 выполняются пассивно с помощью методиста, упражнения 5 – 10 пациент выполняет самостоятельно.
- 1 — лежа на боку необходимо выполнять сгибание и разгибание ног в коленях,
- 2 — в положении на боку необходимо выполнять сгибание и разгибание рук в локтях,
- 3 — в положении на спине, выполняется отведение и приведение ног;
- 4 — в положении на спине, выполняется отведение и приведение рук;
- 5 — больной лежит на спине, медленно подтягивает ноги к тазу, а затем обратно выпрямляет;
- 6 — лежа на спине, необходимо медленно поднимать и опускать руки;
- 7 -лежа на боку, нужно поочередно отводить и приводить ногу;
- 8 -лежа на боку, необходимо поочередно отводить и приводить руку;
- 9 — больной лежит на животе с вытянутыми вдоль туловища руками, при этом медленно приподнимает и опускает голову и плечи;
- 10 — приподнимание таза из положения лежа на спине с согнутыми в коленях ногами.
Мышечная атрофия — это потеря мышечной массы, которая может вызвать серьезные проблемы со здоровьем, в том числе затруднение передвижения и даже правильное дыхание. Часто атрофия мышц происходит из-за крайне малоподвижного образа жизни и других проблем со здоровьем, которые могут привести к потере мышечной массы.
В дополнение к тому, что такое мышечная атрофия, давайте рассмотрим основные симптомы этого состояния и обсудим, какие методы лечения доступны в настоящее время.
- Что такое атрофия мышц?
- Типы мышечной атрофии
- Причины атрофии мышц
- Причины атрофии вследствие недостатка движения
- Причины нейрогенной атрофии
- Другие причины
- Симптомы
- Осложнения состояния
- Диагностика
- Лечение
- Как предотвратить атрофию
- Заключительные советы
Что такое атрофия мышц?
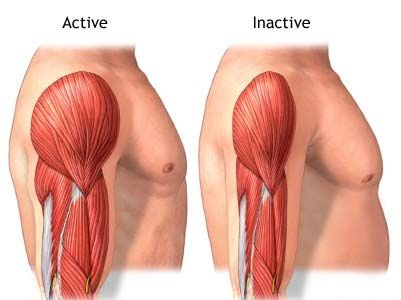
Мышцы — это большой запас белка в нашем организме. Мышечная масса предназначена не только для того, чтобы тело было в форме. Основная физиологическая функция мышц состоит в том, чтобы запасаться источниками энергии для использования её телом при необходимости. То есть, если человек лишен питательных веществ или подвержен серьезному и изнурительному заболеванию (например, рак, серьезные ожоги, аутоиммунные заболевания и сердечная недостаточность), организм ищет другие доступные источники энергии, такие как белок, хранящийся в мышцах.
Он очень полезен в чрезвычайных ситуациях, но не в качестве постоянного источника энергии.
Таким образом, наличие запаса белка в организме полезно для стимулирования здорового старения, предотвращения возникновения метаболических нарушений и обеспечения энергией в условиях стресса жизненно важных органов, таких, например, как сердце, мозг и печень.
Таким образом, мышечная атрофия характеризуется чрезмерной деградацией белков в организме, что ухудшает функцию мышц, а также может нарушать другие функции обмена веществ. Чрезмерная потеря мышечной массы может ухудшить снабжение организма человека энергией в среднесрочной и долгосрочной перспективе и привести к смерти.
Типы мышечной атрофии
Существует 2 основных типа мышечной атрофии, которые различаются по своим причинам. Кроме того, атрофия может затронуть как одну, так и несколько мышц, в зависимости от тяжести и причины.
1. Атрофия из-за недостатка движения.
Это тип мышечной атрофии, при которой потеря мышечной массы происходит из-за недостатка мышечной массы.
Это может произойти из-за чрезвычайно сидячего образа жизни или из-за некоторых медицинских или медицинских состояний, которые мешают кому-либо заниматься физическими упражнениями и даже выполнять простые движения.
Например, люди с ревматоидным артритом или остеоартритом имеют больший риск развития мышечной атрофии, особенно если они никогда не упражняются. Другие медицинские состояния, такие как сломанная кость или сильный ожог (чьё выздоровление происходит медленно) и люди с параличом тела могут стать жертвами мышечной атрофии первого типа.
2. Нейрогенная атрофия.
Нейрогенная атрофия — это тип атрофии вызван проблемами нервной системы. Основными причинами являются нервно-мышечные заболевания, такие как спинальная мышечная атрофия, рассеянный склероз, боковой амиотрофический склероз и синдром Гийена-Барре. Другая проблема со здоровьем, которая может вызвать атрофию, — диабетическая нейропатия.
В таких случаях происходит прерывание нервных сигналов мышцы, нарушая ее нормальное функционирование.
Причины атрофии мышц
Помимо отсутствия физической активности, которое приводит к истощению мышц и упомянутых выше заболеваний, существуют и другие причины, которые могут ухудшить здоровье мышц.
Некоторые другие заболевания и травмы, которые мешают или ограничивают движения, могут вызвать атрофию. Есть даже случаи, когда мышечная атрофия является симптомом серьезного недоедания или мышечного заболевания, связанного со злоупотреблением алкоголем. Даже у астронавтов, которые проводят много времени в космическом путешествии, может также начать развиваться мышечная атрофия из-за недостатка гравитации.
Возможные причины мышечной атрофии из-за недостатка движения:
- госпитализация или длительный отдых из-за болезни или операции;
- временные травмы, такие как перелом руки или ноги;
- недоедание, при котором мышцам не хватает питательных веществ, что приводит к постепенному ослаблению и невозможности использовать мышцы должным образом;
- дерматомиозит, при котором возникает мышечное воспаление, проявляющееся сыпью;
- мышечная дистрофия, наследственное заболевание, которое вызывает прогрессирующую потерю мышечной ткани и порождает мышечную слабость;
- остеоартроз, тип артрита, который вызывает боль и затруднение передвижения;
- ревматоидный артрит, хроническое аутоиммунное заболевание, при котором возникает воспаление в суставах;
- полимиозит, генерализованное воспаление, вызывающее слабость мышц;
- отсутствие физической активности;
- сильные ожоги.
Возможные причины нейрогенной мышечной атрофии:
- миопатия, связанная со злоупотреблением алкоголем;
- рассеянный склероз, поражающий нервную систему, головной и спинной мозг, вызывающий нарушение равновесия, нарушение координации, слабость и другие симптомы;
- боковой амиотрофический склероз или болезнь Лу Герига, тяжелое нервно-мышечное состояние, которое приводит к мышечной слабости и затруднению контроля произвольного движения мышц;
- диабетическая нейропатия, осложнение диабета, связанное с высоким уровнем сахара в крови;
- повреждение шеи, периферических нервов или спинного мозга;
- атрофия спинного мозга, генетическое заболевание, вызывающее снижение мышечной функции;
- воздействие токсинов или соединений, вредных для организма в виде ядов;
- синдром Гийена-Барре, аутоиммунное нервное расстройство, которое вызывает воспаление нерва и мышечную слабость;
- спинальная мышечная атрофия или болезни Верднига-Гоффмана, генетическое заболевание, которое ослабляет и атрофирует мышцы, и ухудшает движения.
- естественный процесс старения;
- длительное использование кортикостероидов;
- сосудистое поражение головного мозга;
- проблемы с глотанием;
- нейропатия, болезнь, которая вызывает повреждение одного или нескольких нервов;
- полиомиелит, вирусное заболевание, влияющая на мышечную ткань и вызвающая паралич.
Симптомы
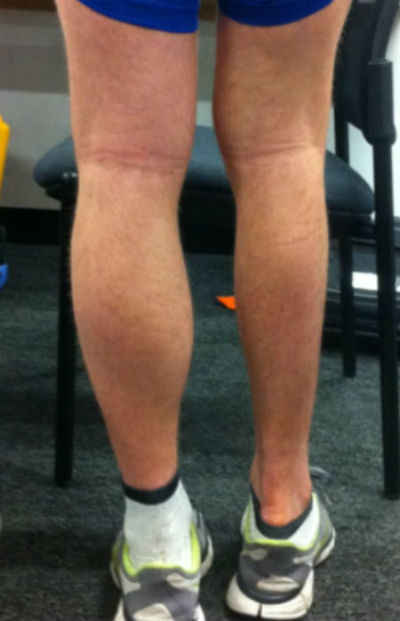
Симптомы мышечной атрофии могут варьироваться в зависимости от причины. Тем не менее, наиболее часто наблюдаемые симптомы:
- боль;
- ощущение, что одна конечность меньше другой, например, одна рука выглядит тоньше другой;
- нечувствительность;
- отек;
- мышечная слабость в любой конечности тела;
- трудность выполнения простых движений, таких как сидение или ходьба;
- проблемы с глотанием и речью;
- дыхательная недостаточность;
- мышечные спазмы или тремор;
- проблемы с костями и суставами, такие как сколиоз;
- проблемы координации движений;
- усталость;
- жесткость мышц.
Некоторые симптомы могут указывать на другие более серьезные проблемы со здоровьем. Поэтому, если вы заметили любой из следующих симптомов, обратитесь за медицинской помощью как можно скорее:
- изменение уровня сознания, например, обморок;
- искаженная и затянутая речь;
- неспособность говорить;
- изменения зрения, такие как потеря зрения или боль в глазах;
- внезапная слабость или онемение только на одной стороне тела;
- невозможность двигать частью тела.
Эти более серьезные симптомы могут указывать, например, на возникновение рассеянного склероза или инсульта. При рассмотрении любого из этих отклонений необходимо обратиться за помощью.
Осложнения состояния
Мышечная атрофия может быть признаком более серьезного заболевания. Таким образом, отсутствие надлежащего лечения может привести к серьезным осложнениям и необратимому повреждению организма.
Некоторые из осложнений атрофии — это снижение подвижности, снижение физической работоспособности, постоянные проблемы с осанкой, потеря силы и паралич.
Таким образом, пациент должен знать, что как только у него на руках будет диагноз, он должен сразу же начать лечение, чтобы остановить болезнь.
Диагностика
Диагноз состоит из оценки симптомов, истории болезни и запроса на дополнительные обследования. Также важно упомянуть любой тип старой или недавней травмы и рассказать врачу о лекарствах или пищевых добавках, которые вы принимаете.
Врач может запросить некоторые исследования, такие как анализ крови, рентген, МРТ, компьютерная томография, электромиография, биопсия мышц и нервов, а также исследование нервной проводимости, чтобы исключить возможные причины и завершить диагностику.
Лечение
В некоторых случаях, например, у тех, у кого мышечная атрофия возникла вследствие малой подвижности, состояние можно изменить путем лечения, которое включает сбалансированную диету в сочетании с физическими упражнениями и/или физической терапией.
Люди с нейрогенной атрофией мышц не могут быть полностью вылечены, но могут следовать специально разработанному лечению, чтобы снизить симптомы и улучшить качество жизни.
Лечение мышечной атрофии из-за малой подвижности.
Лечение доступно как часть полного курса или как отдельные методы терапии:
Физические упражнения и физиотерапия.
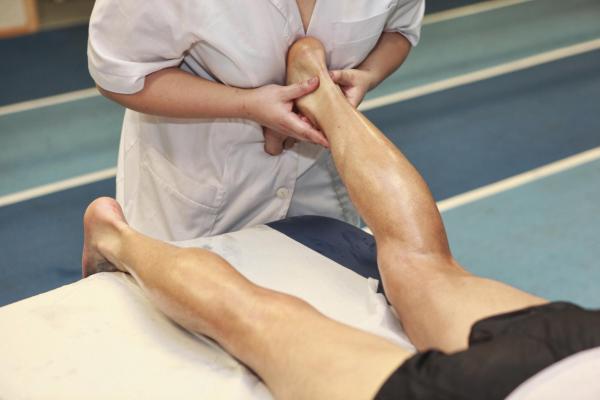
Вам рекомендуется как можно больше двигаться. В дополнение к простым упражнениям, таким как ходьба, рекомендуется заниматься бодибилдингом, если это возможно, и водными упражнениями, такими как аквааэробика, которые оказывают меньшее воздействие на суставы.
Если вам очень трудно заниматься физическими упражнениями, обратитесь за помощью к физиотерапевту, который поможет определить свои физические ограничения и научит правильному выполнению физических упражнений, делая физическую активность более легкой и приятной.
В тех случаях, когда человек не может двигаться в одиночку, необходима физиотерапия, чтобы не дать мышцам атрофироваться еще больше и даже восстановить некоторые повреждения.
Изменения в диете.
Чтобы избежать и лечить атрофию, вызванную малой подвижностью, необходимо правильно питаться. В дополнение к использованию здоровой пищи, важно обеспечить хорошее количество белка, чтобы организм мог восстановить атрофированные мышцы. В некоторых случаях могут быть назначены добавки, но обычно изменения в еде уже поможет восполнить всё необходимое организму.
Другие возможности методы лечения:
- Ультразвуковая терапия. Это неинвазивная терапия, при которой используются звуковые волны для лечения травм, вызывающих атрофию мышц.
- Альтернативные методы лечения. Альтернативные методы лечения, такие как остеопатия и хиропрактика могут помочь уменьшить симптомы.
- Электрические стимулы. При длительных госпитализациях, когда человек не может встать с постели, необходимо, чтобы мышцы работали искусственно с помощью электрических стимулов и/или с помощью медсестер, профессионального терапевта или физиотерапевта, чтобы сохранить мышечную массу. В подобных случаях устройство генерирует электрический ток, который при воздействии на кожу вызывает непроизвольное сокращение мышц.
- Хирургия: В тех случаях, когда хирургическое вмешательство может помочь, назначается операция, после рассмотрения плюсов и минусов вмешательства.
Лечение нейрогенной мышечной атрофии.
В случаях нейрогенной мышечной атрофии, состояние также должно лечиться с использованием лекарств. Это потому, что при этом типе атрофии повреждение нерва не может быть обращено вспять. Часто эти люди не могут выполнять физические нагрузки или испытывают большие трудности с контролем именно движений.
Таким образом, лечение с физиотерапевтами имеет важное значение, чтобы помочь в выполнении упражнений. Кроме того, можно стимулировать мышцы и генерировать непроизвольные сокращения с использованием таких методов, как нервно-мышечная электростимуляция, которая с помощью электрических импульсов, воздействующих на нервы и мышцы, вызывает непроизвольные сокращения мышц, которые помогают движению мышц и лечению атрофии мышц в определенной области.
Поскольку существует несколько типов нейрогенной атрофии, важно выявить правильный диагноз и лечить состояние в соответствии с медицинскими рекомендациями. Как правило, в дополнение к физиотерапии, врачи указывают на использование противовоспалительных кортикостероидов, чтобы уменьшить воспаление и боль и уменьшить компрессию пораженных нервов.
Как предотвратить атрофию
Поскольку мышечная атрофия может возникать и в пожилом возрасте, важно знать способы предотвращения истощения мышц.
Лучший совет — вести активную жизнь. Недостаток физической активности является одним из основных факторов, способствующих атрофии мышц. Поэтому больше занимайтесь спортом, занимайтесь силовыми тренировками не менее 2 раз в неделю, плавайте, танцуйте, бегайте, гуляйте с домашним животным в парке. Важно почаще двигаться!
Другой важный совет — правильно питайтесь. Ешьте натуральные продукты. Это поможет не только сохранить мышцы здоровыми, но и остальную часть тела.
Заключительные советы
За исключением тех случаев, когда вы действительно не можете, правило таково — встань и двигайся. Это могут быть простые движения, но важно не поддаваться трудностям, связанным с атрофией мышц.
Даже если ваша атрофия не может быть обращена вспять, важно следить за ходом лечения и стараться оставаться активным до тех пор, пока это возможно. Это поможет повысить самооценку и качество жизни. Лечение очень важно, и с увеличением количества доступных в медицине ресурсов, можно хорошо жить, имея мышечную атрофию.

Ученым впервые удалось победить истощение организма, вызванное раком. Они смогли существенно улучшить не только качество жизни онкологических больных, но и продлить ее. Правда, пока исследование прошло только на мышах.
В тяжелой стадии рака организм пациента до крайности истощен: человек испытывает сильную слабость, резко снижается вес, падает уровень всех физиологических процессов. Это симптомы так называемой кахексии. По данным специалистов, она поражает 80% онкологических больных в терминальной стадии и в трети случаев служит причиной смерти. Радикальный способ борьбы с ней до сих пор не изобрели. Группа ученых из Исследовательского центра Амген (Amgen Research) в местечке Тысяча Дубов (Thousand Oaks) недалеко от Лос-Анджелеса, а также медицинского факультета Гарварда (Harvard Medical School) в Бостоне попробовала повернуть кахексию вспять. И им это удалось.
Ключевое звено процесса -- ActRIIB, активиновый рецептор типа 2В. Он связывается с белками активином и миостатином. Последний известен как отрицательный регулятор мышечной массы. Если миостатина недостаточно, без всякого усилия вырастают мускулы как у бодибилдера, а при его избытке мышцы атрофируются.
Исследователи работали с мышами. Дело в том, что у мышей с опухолью прямой кишки (С26) симптомы кахексии развиваются так же, как у человека. Через пять дней после появления опухоли они начинают худеть. В начале эксперимента мыши с опухолью, как и контрольные, весили в среднем 25 г. Контрольные за 35 дней прибавили в весе до 28 г, а грызуны, получившие рак, напротив, теряли массу. Через две недели, когда потеря веса превысила 20%, грызуны опытной группы начали умирать. И через 35 дней умерли все.
В двух независимых экспериментах мышам в разные сроки вводили sActRIIB. В первом, 35-дневном опыте рецептор ввели на 5-й день. Мыши не только перестали худеть, но стали набирать массу и перегнали по весу контрольных – за 10 дней они доросли до 29 г, но затем сбросили вес до нормы. Результат по выживанию – до 35-го дня дожили 80% мышей.
Вещество оказалось эффективным и тогда, когда его вводили на стадии уже развившейся кахексии – на 15-й день. Вес тела тут же переставал падать и начинал расти. Этот эксперимент продолжался 40 дней, и к этому времени все мыши с опухолью без лечения умерли, а контрольные поправились до 28 г. Выжившие мыши с введением sActRIIB к концу эксперимента по весу не отличались от контрольных. На 40-й день смертность среди опытной группы составила около 50%.
Защитное действие sActRIIB на мышечную массу ученые проверили и на отдельно взятых мышцах. Их масса в группе леченых мышей либо не изменялась, либо даже превысила контрольную. Мышцы стали более сильными – это измерили по силе сжатия мышиной лапы. Интересно, что вещество спасало мышей с опухолью от потери мышечной массы, но никак не снижало потерю жировой массы.
Вызванное раком истощение затрагивает не только скелетные мышцы, но и мышцы сердца. Поэтому исследователи проверили и сердца мышей тоже. В больной группе без лечения мышиные сердца похудели на 20-29%, а в группе с введением sActRIIB сердечная масса восстановилась.
Поскольку состояние и выживаемость мышей так радикально улучшились при блокаде данного пути, исследователи на всякий случай посмотрели, повлиял ли sActRIIB на размер опухоли. Оказывается, не повлиял никак: и размер, и вес опухоли у всех мышей от 8-го к 24-му дню увеличивались одинаково. Но те, что получали лечение, жили намного лучше и дольше.
Ученым впервые удалось вмешаться в кахексию. Конечно, от мышей до человека – большой путь, и необходимы дополнительные исследования, чтобы понять, можно ли применить тот же подход к онкологическим пациентам. К тому же нужно понимать, что антиактивиновая терапия – это не лечение рака, поскольку она на опухоль не действует. Но если с ее помощью удастся избавить больных от истощения мышц и сердца, вернуть им аппетит, радикально улучшить качество их жизни и, в конце концов, продлить жизнь – это многого стоит, говорят исследователи.
Статья о том, как состояние мышц продлевает жизнь при раке, опубликована в журнале Cell.
Среди паранеопластических поражений нервной системы различают энцефалопатии, миелопатии, невропатии, миопатии, которые наблюдают у 4-19% онкологических больных.
Патогенез паранеопластических нервных расстройств не совсем ясен.
В последнее время наибольшее признание получила аутоиммунная теория с образованием органоспецифических антител.
Возникающие против опухоли антитела из-за близости иммунологической структуры антигенов опухоли и нервных клеток одновременно являются антителами и против нервной системы. Поскольку антигенная структура опухоли гетерогенна, спектр противоопухолевых антител также гетерогенен, что может обусловливать значительное разнообразие расстройств нервной системы.
В развитии паранеопластических мозговых синдромов могут также принимать участие инфекционные, метаболические и токсические факторы. Ряд паранеопластических синдромов (энцефалопатии, боковой амиотрофический склероз) считаются аутоаллергическими.
Энцефалопатии
Энцефалопатии проявляются в форме мультиочаговой прогрессирующей лейкоэнцефалопатии (поражение белого вещества головного мозга) и диффузных полиозицефалопатий.
Развитие церебральных симптомов наблюдается преимущественно при клинически выраженном опухолевом процессе, однако неврологические симптомы часто за много месяцев предшествуют манифестации онкологического диагноза.
Прогрессирующая мультифокальная лейкоэнцефалопатия чаще всего возникает при злокачественных лимфомах и характеризуется очень разнообразными клиническими проявлениями. Очаговые симптомы например гемипарез, дефект поля зрения, афазические расстройства, постепенно прогрессируют.
Спинномозговая жидкость, как правило, не изменена. Смерть наступает в течение недели или месяца, независимо от основного (опухолевого) заболевания. Диагноз труден, так как подобная клиническая картина может развиться при различных неонкологических заболеваниях.
Диффузная полиоэнцефалопатия чаще всего наблюдаются при раке легкого, особенно мелкоклеточном, и у женщин — при раке яичника. Характеризуется поражением серого вещества. Проявляется психическими симптомами. Интеллект больного прогрессивно, снижается: Нарушается память на недавно происшедшие события наступает дезориентация и, наконец, деменция. В других случаях наблюдается депрессия, состояние страха или возбуждения. Иногда возникают эпилептиформные припадки.
Подострая церебеллярная дегенерация представляет собой подостро начинающуюся мозжечковую атаксию с дизартрией. Иногда имеется нистагм. Частота развития бульбарных симптомов с нарушением моторики глаз, затруднением глотания (как проявление пирамидных знаков) и атрофией мышц (как выражение вовлечения в процесс спинного мозга) различна. Нередко присоединяются психические изменения и деменция.
Паранеопластические миепопатии встречаются нечасто. Выделяют подострую некротическую миелопатию амиотрофический латеральный склероз и хроническую миелпатию.
Паранеопластическая подострая некротическая миелопатия — редко встречающийся синдром — сопровождается чувствительными расстройствами, в восходящем направлении. В течение нескольких дней быстро прогресирующие вялые параличи приводят к развитию пирамидных знаков, затем развивается клиника поперечного синдрома.
Наблюдается параплегия с потерей чувствительности по проводниковому типу и нарушением функции сфинктеров. На аутопсии выявляют рассеянные, а иногда симметричные очаговые некрозы в сером и белом веществе спинного мозга, которые могут распространяться от шейного до поясничного отделов.
Амиотрофический боковой склероз паранеопластического генеза выявляют примерно у 10% больных этим заболеванием. Его клиническая картина характеризуется развитием атрофии мышц верхних и нижних конечностей и практически соответствует классическому синдрому амиотрофического бокового склероза.
Однако возраст больных при паранеопластической форме несколько старше и значительно чаще поражаются мужчины. Между наступлением синдрома и выявлением злокачественной опухоли проходит от месяца до года. Обычно даже успешное оперативное или лучевое лечение основного заболевания не предотвращает фатальный исход из-за неврологических симптомов.
Невропатии
Невропатии при злокачественных опухолях встречаются в двух формах: чуствительной (у 5% больных) и чувствительно-двигательной (у 22% больных). Обычно развитие невропатий за несколько месяцев/лет предшествует клиническим симптомам злокачественной опухоли. Паранеопластические невропатии наблюдаются в большинстве случаев при мелкоклеточном раке легкого, реже — при миеломной болезни, лимфогранулематозе, раке молочной и предстательной железы, яичников.
Паранеопластическая чувствительная невропатия характеризуется подострым появлением парестезии и болей в стопах и голенях. В течение недели или месяца боли достигают своего максимума и затем постоянно сопутствуют течению основного заболевания.
Утрата глубокой чувствительности приводит к псевдотабической атактической походке. Мышечный тонус снижен, сухожильные рефлексы отсутствуют или снижены, в то время как общая мышечная сила изменена незначительно. Эти неврологические нарушения нередко появляются перед выявлением опухоли.
Паранеопластическая чувствительно-двигательная полиневропатия — к описанным чувствительным нарушениям присоединяются тяжелые, преимущественно дистальные, парезы и мышечная атрофия.
Нейромиопатии
Для обозначения паранеопластического поражения периферической нервной системы и мышц используют многочисленные названия: паранеопластические невриты, полиневриты, полимиозиты, миастении и т.д. Изолированное поражение мышц или нервов встречается крайне редко.
Среди больных с нервно-мышечными расстройствами у 18-20% они возникают на фоне злокачественной опухоли. Развитие нейромиопатии чаще в течение многих месяцев или даже лет предшесвует клинической диагностике злокачественной опухоли, реже развиваются на фоне клинически определяемой опухоли или оба заболевания проявляются одновременно.
Паранеопластические нераномышечные расстройства наблюдаются чаще всего при мелкоклеточном раке легкого, реже при злокачественных лимфомах, раке щитовидной железы, желудка, молочной железы. Мужчине заболевают приблизительно в 10 раз чаще, чем женщины.
Клиническая картина этого синдрома характеризуется нарастающей слабостью повышенной утомляемостью в отдельных группах мышц, которая иногда переходит в псевдопараличи.
После отдыха движения полностью восстанавливаются, но даже относительно небольшая физическая нагрузка вновь приводит к быстрой утомляемости и ослаблению мышечной силы. Болезнь постепенно прогрессирует. Время работоспособности после отдыха постепенно укорачивается, а сам отдых не снимает полностью усталости и не приносит обычной бодрости.
Со временем развивается мышечная атрофия. Сухожильные рефлексы вначале ослабевают, а затем могут исчезнуть. В первую очередь мышечная слабость, как правило, возникает в ногах. Сила в руках сохраняется, но мышцы их атрофируются.
Впоследствии присоединяется и мышечная слабость рук. В отличие от классической формы злокачественной миастении (синдром Эбра-Голдфлама), при паранеопластической форме поражение мышц лица, нарушения моторики глаз и акта глотания отсутствует или нерезко выражено.
Угляница К.Н., Луд Н.Г., Угляница Н.К.
Читайте также:

