Анализ частоты и причин рака шейки матки
Этиология заболевания карциномой шейки матки продолжает интенсивно исследоваться. Очевидно, что болезнь связана с образом половой жизни и с частой сменой партнеров.
Преинвазивные повреждения. Согласно распространенному мнению, развитию карциномы шейки матки предшествует образование предраковых опухолей доброкачественной природы. В 1998 г. в Великобритании было зарегистрировано 26 000 случаев возникновения цервикальных карцином in situ. Большая часть этих опухолей была обнаружена у женщин до 45 лет, причем пик заболевания приходился на возраст 25-29 лет.
Инвазивная карцинома. В 1998 г. в Великобритании зарегистрировано 3243 случая заболевания инвазивной карциномой. Это одиннадцатый по счету из наиболее распространенных раков, который составляет около 2% от всех онкологических заболеваний среди женщин. Ежегодная заболеваемость этим видом рака в Великобритании составляет 9,7 на 100000 женщин (при средней частоте заболеваемости 10,8 на 100000).
По распространенности среди женщин в возрасте до 35 лет, цервикальный рак занимает второе место после рака молочной железы, и в 1998 г. в Великобритании было диагносцировано около 600 случаев этого заболевания.
Большинство женщин с диагносцированным раком шейки матки начали вести половую жизнь в возрасте до 20 лет. Вполне возможно, что определенную роль играет также национальность и социальная принадлежность женщин, поскольку сроки начала половой жизни для этих двух групп могут различаться. Часто высказывалось мнение о том, что низкая частота заболевания цервикальной карциномой среди евреек связана с обрядом обрезания, принятого у мужчин иудеев.
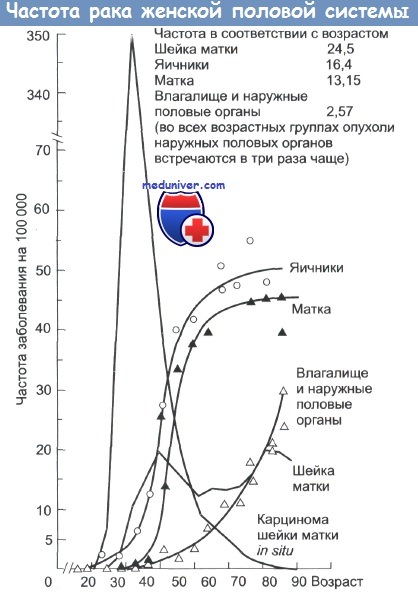
Частота раковых заболеваний женской половой системы в зависимости от возраста.
Широкое рапространение карциномы шейки матки после 40 лет связано с увеличением случаев диагностики опухоли in situ.
Впрочем, в последних исследованиях утверждается, что обрезание играет менее важную роль, чем предполагалось ранее. Скорее всего, еврейские женщины начинают половую жизнь позже и имеют меньше партнеров. Существуют данные, что возраст наибольшей сексуальной активности, вероятно, снижается из-за изменений в образе жизни. В последние годы отмечено значительное уменьшение заболеваемости инвазивной карциномой шейки матки, что сопровождается ростом диагносцируемых опухолей in situ, в том числе с микроинвазивным процессом.
Ежегодно в Великобритании диагносцируется более 3000 случаев заболевания цервикальной карициномой, и в 1998 г. зарегистрировано 1340 случаев летального исхода. До введения процедуры скрининговых исследований смертность от рака шейки матки выросла с 0,7 на 100 000 в 1963-67 гг. до 2,2 на 100 000 в 1983-87 гг.
Этиология заболевания связана с вирусом папилломы человека (особенно с его типами 11,16 и 18), который переносится половым путем. Показано, что вирус вызывает морфологические изменения в клетках эпителия влагалища. Наряду с установленной взаимосвязью между сексуальной активностью и степенью психологической неудовлетворенности женщин, важная роль придается таким факторам, как курение и разитие дисплазий шейки матки.
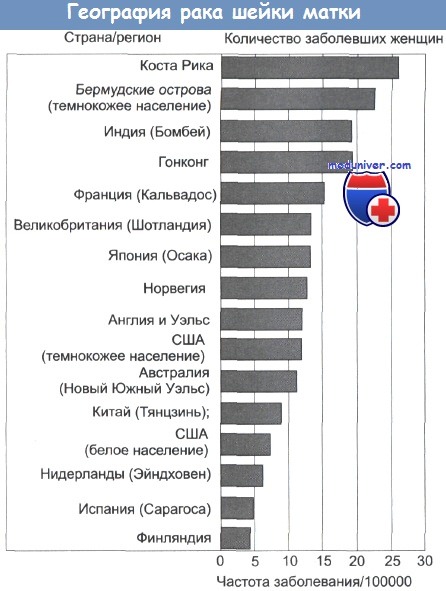
Географическая распространенность карциномы шейки матки (число случаев на 100000 женщин, исключая диагносцированную карциному in situ).
В целом, ежегодно диагносцируется 370000 случаев заболевания.
Женщины, живущие в развивающихся странах, относятся к группе риска. Вместе с этим в западных странах отмечено учащение заболеваемости среди женщин в возрасте свыше 65 лет, не проходивших профилактические обследования. У пожилых женщин обычно диагносцируется заболевание, находящееся уже на поздних стадиях, и более активные профилактические обследования этой группы населения Великобритании, несомненно, позволят спасти ежегодно сотни жизней.
Анализ цервикальных мазков на присутствие вируса папилломы человека при развитии интраэпителиальных дисплазий шейки матки (CINII+) является более чувствительным, но менее специфическим методом, чем гистологическое исследование. Результаты анализа на наличие вируса HPV сравнивались с результатами стандартного гистологического анализа.
В рандомизированных исследованиях на группе из 825 женщин продемонстрирована перспективность использования анализа на вирус в качестве скринингового метода первичного отбора у женщин старше 30 лет. Гистологический анализ оказался полезным для дальнейшей сортировки в группе HPV-положительных пациенток. Женщины с положительными результатами анализа на HPV и с нормальными или пограничными результатами гистологических исследований (около 6% обследованных) через год могли пройти повторное обследование.
Это позволяет получить более надежную информацию о пациентках, составляющих группу повышенного риска без последующей кольпоскопии.
Все более возрастающее количество данных свидетельствует о том, что ожирение в такой же степени является фактором риска при развитии аденокарциномы шейки матки, как это установлено для аденокарциномы эндометрия.
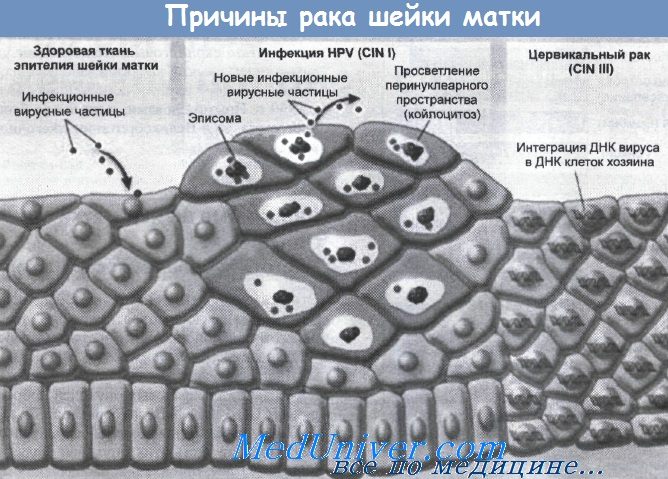
Изменения, вызываемые вирусом папилломы человека (HPV) в ткани сквамозного эпителия шейки матки.
Слева показана здоровая ткань. При попадании вируса (в центре) он проникает в клеточное ядро, где существует в виде кольцевой эписомы.
Если в геноме вируса не произошло нарушений, то могут образоваться новые вирусные частицы; на их присутствие в клетке указывает просветление перинуклеарного пространства, или койлоцитоз.
При цервикальном раке (справа) участки вирусной ДНК, проявляющие онкогенные свойства, встраиваются в ДНК клеток хозяина.
Это приводит к нарушению функций регуляторного участка Е2, а также к потере других генов, необходимых для образования полноценных вирусных частиц.
Клетки дедифферснцируются, и признаков койлоцитоза не проявляется. CIN I и CIN III — цервикальная интраэпителиальная неоплазия, стадии 1 и 3.

К сожалению, чаще всего опухоль выявляется на поздних стадиях (более 30% пациентов), при которых шансы на успешное выздоровление крайне малы. Но стоит отметить, что современная медицина располагает средствами для ранней диагностики заболевания, поэтому последнее время показатели выживаемости значительно выросли.
Злокачественные опухоли женской половой системы оказывают сильное влияние на качество жизни пациентки, ее продолжительность и репродуктивную функцию, к тому же они в 20-40% случаев фиксируются у женщин репродуктивного возраста. За последние 30 лет заболеваемость и смертность от рака матки и других опухолей половой системы снизились благодаря использованию новейших методов диагностики и лечения, а также тщательному изучению причин возникновения патологии и предрасполагающих факторов.
Статистические данные и рак шейки матки
Рак шейки матки попал в десятку самых распространенных онкологических заболеваний и занимает 5 место. Заболеваемость и смертность от этой патологии значительно снизились за последние годы благодаря внедрению современных и точных методов диагностики и массового скрининга женщин. Специалисты отмечают негативную тенденцию в отношении заболеваемости раком шейки матки, так как случаи его возникновения в молодом возрасте участились.
Ежегодно в мире выявляют примерно 500 000 новых случаев заболевания, из них 15000 в России. На долю этой болезни в среднем приходится 4,4% в развитых странах, 5,2% в РФ и до 15% в развивающихся государствах.
Распространенность рака шейки матки на 100 000 населения в России за 2004-2014 года:
Статистика рака шейки матки показывает, что патология преимущественно развивается у женщин зрелого возраста (более 50 лет), но последние десятилетия отмечают рост заболеваемости среди молодых девушек, хотя показатели у женщин старшего возраста улучшаются с каждым годом.
Динамика показателей заболеваемости за 2004-2014 года в России на 100 000 населения:
среднегодовой темп прироста в %
Заболеваемость раком шейки матки с 1993-2013 годах на 100 000 населения в России:
Раньше считали, что именно рак шейки матки являлся главной причиной смерти от злокачественных опухолей, но с 1955 года показатель летальности уменьшился на 70%. В России примерно 6000 пациентов погибает от этого заболевания (4,8%).
Показатели смертности от злокачественного новообразования на 100 000 населения варьируют в разных странах:
Примерно 30% новых случаев заболевания диагностируются на последних стадиях развития, поэтому показатели летальности на первом году после постановки диагноза неутешительны.
Летальность пациентов от рака шейки матки на первом году после постановки диагноза в России за 2004-2014 года в %:
Средний возраст пациентов, погибших от рака шейки матки, составляет 57-63 года, единичные случаи летального исхода регистрируются в молодом возрасте.
Динамика смертности в России за 2004-2014 года на 100 000 населения:
среднегодовой прирост в %
Смертность от рака шейки матки за 1993-2013 год на 100 000 населения в России:
Классификация рака шейки матки
В подавляющем большинстве случаев рак шейки матки является первичной опухолью (75-90%), сформировавшейся в этой области из мутировавших клеток эпителия, но вероятность появления вторичных злокачественных новообразований из-за распространения метастазов не исключается. По морфологическим признакам опухоль подразделяется на плоскоклеточный рак, который регистрируется у 85% пациентов, аденокарциному, на долю которой приходится 10-15%, остальные типы диагностируются крайне редко.
Стоит отметить, что плоскоклеточная форма опухоли развивается в несколько этапов:
Низкодифференцированный: незрелая форма патологии, не вызывающая появления клинических признаков;
Неороговевающий: промежуточная стадия;
Ороговевающий: заключительный этап образования опухоли, характеризующийся активным ростом и размножением.
Рак шейки матки при прогрессировании и увеличении размеров может вызывать вторичные новообразования других областей, в частности тела матки и ее придатков. Заболеваемость и смертность рака матки и других новообразований половой сферы снизились, хотя отмечается рост этих показателей в развивающихся странах.
Причины появления рака шейки матки и факторы риска
В наше время никто не может назвать точные причины формирования злокачественных новообразований. Многие специалисты предполагают, что процесс формирования рака шейки матки длительный (более 8-10 лет), как правило, ему предшествуют предраковые состояния (цервикальные неоплазии - CIN), которые подразделяются на 3 степени. Вероятность перерождения CIN I в рак составляет менее 1% и всего 10% трансформируется в CIN II, 60% подвергаются обратному развитию, а 30% остаются на неизменном уровне. В свою очередь, только 10% CIN II прогрессирует до CIN III, из которой примерно 12-50% случаев на протяжении 3 лет трансформируются в рак, а 30-40% никак себя не проявляют и остаются на всю жизнь.
Многие авторы выделяют ряд предрасполагающих факторов, которые повышают вероятность формирования рака шейки матки, при этом их влияние значительно возросло за последнее годы:
ВПЧ (вирус папилломы человека): у подавляющего большинства онкологических пациентов (90%) был выявлен ВПЧ. Существует более 200 типов этого вируса, среди них особую значимость представляют примерно 13, в частности 16 и 18 виды, на долю которых приходится более 70% злокачественных новообразований. Конечно, ВПЧ в 90% случаев излечивается благодаря функциональным возможностям женского организма, и только у единиц все заканчивается раком. Но длительное нахождение вируса в 10% случаев вызывает развитие CIN, которые могут озлокачествлятся, поэтому вирус представляет серьезную опасность. По этой причине многие специалисты полагают, что вакцинация против ВПЧ, в частности серотипов 16 и 18, может значительно снизить риски появления новообразования. Считается, что активная вакцинация уменьшает заболеваемость в возрасте 12 лет на 85% и в 45 лет на 55%. Это также снижает количество новых случаев на 37-67% среди женщин 25 лет.
Раннее начало сексуальных отношений: начало половой жизни в раннем возрасте часто вызывает развитие рака шейки матки. Ведь в этот период ткани недостаточно развиты и подвержены травмированию, что может привести к злокачественным процессам. Научно доказано, что если приступить к половым отношениям до 16 лет, то риск появления опухоли увеличивается в 16 раз, если в 16-19лет - в 3 раза, если в 13-14 лет – в 26 раз.
Беспорядочная половая жизнь: число половых партнеров значительно увеличивает риск заражения ВПЧ, если их 5, то можно говорить о 100% заражении вирусом;
Длительный и бесконтрольный прием оральных контрацептивов: изучение влияния гормональных оральных контрацептивов продолжается в настоящее время, многие результаты исследований противоречивы и недостоверны, так как часто прием этих препаратов сочетается с беспорядочной половой жизнью или ранним началом половых отношений.
Стадии рака шейки матки и прогнозы выживаемости
Прогнозы выживаемости при злокачественных новообразованиях зависят от множества различных факторов: возраста больных, их общего состояния, сопутствующей патологии и других. Большую роль играют стадии развития опухоли. В среднем пятилетняя выживаемость в мире равна 60%, в Европе – 56%, в России – 55%, в развивающихся странах – 48%.
0 стадия соответствует CIN III и характеризуется единичными атипичными клетками, расположенными в эпителиальном слое, на этом этапе опухоль регистрируется крайне редко.
1 стадия начинается с формирования новообразования небольшого размера до 0,5 см в глубину и 0,7 см в диаметре. Если выявить заболевание на этом этапе и провести полный комплекс лечебных мероприятий (удаление опухоли, проведение химиотерапии), то можно добиться пятилетней выживаемости в 93-100% и полного восстановления репродуктивной функции.
2 стадия означает рост очага поражения, который локализуется за пределами шейки матки, но при этом не повреждает окружающие ткани. В среднем прогнозы 5-летней выживаемости равны 63%. Если рак поражает параметрий (ткань вокруг матки), то показатель уменьшается и соответствует 58%. В качестве методов лечения применяют экстирпацию матки, органосохраняющие операции (например, высокую ампутацию шейки матки) для сохранения репродуктивной функции, химиотерапию.
При 3 стадии рак шейки матки вызывает появление метастазов в регионарных тканях и лимфатических узлах, патологический очаг быстро прогрессирует и увеличивается в размерах, вовлекая в процесс органы малого таза. Прогноз пятилетней выживаемости равен 33%. Лечебные мероприятия подразумевают удаление матки и придатков, регионарных лимфатических узлов, проведение химиотерапии. Возможно проведение органосохраняющих операций для сохранения детородной функции, но это вызывает высокий риск рецидивов.
4 стадия рака шейки матки крайне неблагоприятна. На этом этапе опухоль дает множественные регионарные и отдаленные метастазы, поражает органы малого таза и вызывает появление общих симптомов: слабость, резкое похудение, раздражительность и т.п. прогноз пятилетней выживаемости не превышает 10-15%.
Количество пациентов с раком шейки матки в %
Рак шейки матки — злокачественная опухоль, формирующаяся из тканей слизистой оболочки шейки. Особенно часто обнаруживается у пациенток 35-40 и 55-60 лет. После выявления на ранних стадиях поддается терапевтическому и оперативному лечению.
Причины появления рака шейки матки

Доказано, что основной фактор риска онкологии — это вирус папилломы. Примерно у 80% пациенток заболевание развивается именно после неудачной терапии бородавок и папиллом на шейке матки. Внедряясь в организм, вирус может стать причиной возникновения бородавок на шейке матке, которые впоследствии травмируются во время секса, неумелого спринцевания, медицинских манипуляций и прочих воздействий. Однако наличие в организме вируса не означает гарантированное развитие онкологии в будущем. Только 16 из 100 штаммов этого вируса провоцируют малигнизацию клеток бородавок.
Вторая по частоте причина присоединения папилломавируса и впоследствии развития рака шейки матки — начало интимной жизни в подростковом возрасте. То же касается и смены множества партнеров. Рискуют заболеть раком и курящие женщины. Причина в канцерогенах, что содержатся в сигаретном дыме.
Еще одна вероятная причина — снижение уровня иммунитета. Риск рака шейки матки не зависит от того, как был снижен иммунитет, вследствие негативного воздействия заболеваний или приема иммуноподавляющих препаратов. В особенности это касается женщин с вирусом иммунодефицита.
Весомая роль в развитии онкологии отводится неправильному питанию. Тем, кому в рационе недостает фруктов и овощей, рак шейки матки угрожает значительно чаще, чем женщинам, которые питаются сбалансированно.
У некоторых женщин онкология бывает спровоцирована протеиновым составом мужской спермы. Он приводит к нарушению анатомии клеток и малигнизации.
Кроме того, в перечень факторов риска входят:
- Венерические инфекции;
- Прием оральных контрацептивов;
- Развитие новообразований на вульве и во влагалище;
- Длительные недолеченные воспаления (дисплазия, эрозия, лейкоплакия);
- Генетическая предрасположенность;
- Несоблюдение норм гигиены.
Как развивается рак шейки матки
Течение заболевания подразделяется на четыре стадии:
- Переродившиеся ткани проникают в строму. В этом случае патология легко устраняется иссечением пораженной зоны;
- Опухоль разрастается и переходит на влагалище и матку. Патология на этой стадии бывает влагалищной (поражает две трети влагалища сверху), параметральной (распространяется на слои параметрия), маточной (переходящим на матку).
- Рак поражает все органы таза и почки. При влагалищном раке поражение распространяется на все влагалище, при параметральном — на малый таз, есть метастазы в лимфоузлах.
- Опухоль затрагивает кишечник, мочевыделительную систему, наблюдаются метастазы рака шейки матки в большинстве органов. Вероятность летального исхода составляет 90%.
Как правило, от момента малигнизации клеток до перехода онкологии в четвертую стадию проходит 3 — 4 года. Если женщина обращается к гинекологу при первых симптомах или ходит на осмотры регулярно, рак не успевает пройти все стадии. Тем, кто пренебрегает этой необходимостью помочь маловероятно — рак шейки матки практически неизлечим уже на третьей стадии.
Симптомы рака шейки матки

Клиническая картина рака шейки матки практически всегда одинакова. Один из ключевых признаков — кровянистые вагинальные выделения. Симптом сопровождается болями внизу живота, особенно выраженными во время и после полового акта. Выделения крови наблюдаются и между менструациями, а во время месячных потеря крови становится аномально большой. Кровотечения происходят даже в случае, когда заболевания развилось в период менопаузы.
На самых поздних этапах больные раком шейки матки отмечают боли в ногах, отеки ног, примесь крови в моче. Общее состояние ухудшается: появляется сильная слабость, пациентка худеет, теряет работоспособность.
На последних стадиях женщина не ощущает на себе никаких симптомов, хотя они без труда заметны при диагностике в гинекологическом кресле или на кольпоскопии. Кроме этого, наблюдаются затруднения дефекации, набухание лимфоузлов в паху и возле ключиц.
Диагностика рака шейки матки
На последних стадиях рак обнаруживается случайно во время профилактического осмотра или консультации по поводу других патологий.
Первым этапом диагностики является сбор анамнеза. Врач выясняет:
- Каковы симптомы и их интенсивность;
- Период их проявления;
- Были ли случаи рака в семье пациентки;
- Были ли раньше беременности, аборты;
- Какие болезни женщина перенесла.
Далее следует бимануальный осмотр в гинекологическом кресле. Учитываются изменения размера и структуры шейки матки, увеличение самой матки, наличие опухоли во влагалище. При необходимости гинеколог направляет на дополнительный осмотр к гинекологу-онкологу. После этого женщину направляют на анализы:
- Цитологию мазка;
- Вирусологическое исследование с выявлением онкогенности;
- Обязательная инструментальная диагностика;
- Кольпоскопия с окрашиванием раствора Люголя и биопсией;
- УЗИ малого таза (при метастазах в другие органы — прочие виды УЗИ);
- МРТ;
- Соскоб тканей цервикального канала и гистологический анализ;
- Рентгеноконтрастная лимфография;
- Артериография;
- Флебография;
- Рентгенография легких;
- Остеосцинтиграфия.
- На поздних стадиях — колоноскопия, экскреторная урография.
Чаще всего патологию выявляют уже на этапе кольпоскопии. Независимо от этого, биопсию проводят во всех случаях подозрения на рак. Выскабливание цервикального канала показано при обнаружении во время цитологии злокачественных изменений слизистой оболочки.
Томография проводится с применением контрастного вещества, позволяющего увидеть не только сами органы, но и кровеносные артерии, сосуды.
Для планирования облучения рака шейки матки требуются результаты ПЭТ — КТ — позитронно — эмиссионной компьютерной томографии. Принцип этого исследования схож с контрастным МРТ. В вену вводится контрастное вещество, после чего делается снимок. После этого он совмещается со снимком, сделанным ранее. Конечный вариант показывает органы с ускоренным обменом веществ, в том числе и раковые опухоли.
Как лечить рак шейки матки
Выбор метода подбирается индивидуально в зависимости от степени развития опухоли, состояния и возраста женщины. Назначается оперативное, лучевое, химиотерапевтическое лечение. Часто применяется совмещение этих методов.
В начале заболевания назначаются органосохраняющие операции:
- Криохирургия. Металлический зонд охлаждают жидким азотом и накладывают на шейку матки, что приводит к отмиранию патологических клеток.
- Лазерная хирургия. Поток световых лучей направляется к очагу патологии через влагалище. Луч испаряет клетки или отделяет пораженные ткани от здоровых аналогично скальпелю.
- Конизация. Скальпелем или петлей вырезается конусовидный внутренний участок шейки матки. Когда патологические клетки содержатся в наружных участках шейки, требуется дополнительная лучевая и медикаментозная терапия.
В отличие от перечисленных операций, гистерэктомия не позволяет сохранить способность к рождению детей — ампутируется матка и шейка. Сохраняется влагалище, лимфоузлы в зоне таза, трубы, яичники. Органы удаляются через разрез в брюшной стенке или влагалище под полным наркозом или местной эпидуральной анестезией.
Пребывание в стационаре после удаления матки занимает 4 — 6 суток, а полное восстановление 5 — 6 недель. Кровотечения и инфекции отмечаются изредка. Сексуальная функция сохраняется.
Удаляется матка с прилегающими связками, шейка матки, верхняя доля влагалища. Доступ осуществляется через разрез в брюшине, возможна лапароскопия.
На сексуальную жизнь пациентки операция не влияет, чувствительность эрогенных зон остается прежней. Редкие пациентки жалуются на некоторые неудобства, связанные с укорочением влагалища.
После трахелэктомии остается вероятность зачатия — матка не удаляется, ампутируется только шейка и верхняя зона влагалища. Операцию проводят с доступом через влагалище или разрез.
Низ влагалища и матка соединяются между собой особым швом с искусственно созданным отверстием. Беременность наступает после естественного оплодотворения, а роды принимаются путем кесарева сечения.
Вмешательство по этому методу максимально обширно, оно подразумевает иссечение всей матки, шейки, лимфоузлов. При необходимости ампутируется мочевой пузырь, отдельные доли кишечника и все влагалище. Из остальных тканей толстой кишки создаются пути отвода и хранения жидкости. Искусственно созданный мочевой пузырь крепится к брюшине, а моча выводится через катетер, помещенный в уростому. Другой вариант — закрепление вместо мочевого пузыря пластикового мешочка. Для вывода каловых масс также вживляется мягкая пластиковая емкость. Вместо удаленного влагалища формируется новое отверстие из тканей кожно-мышечного лоскута, взятого у пациентки.
Реабилитация длительна, восстановление после рака шейки матки занимает от года до двух. Сексуальная функция восстановима со временем.
Научное название операции — лимфодиссекция. Удаляют узлы в малом тазу, где распространяются метастазы. Проводят манипуляцию вместе с другими операциями.
Лечение основано на воздействии больших доз рентгеновских лучей на патологические клетки. Это приводит к их разрушению, а здоровые клетки получают минимальный ущерб.
Лучевое воздействие при этой патологии подразделяется на внешнее и внутреннее. Назначают как один из видов терапии, так и оба сразу.
- Внешняя терапия — это цикл кратковременных воздействий, которые проводятся амбулаторно. Лучи направляют в зону поражения при помощи специального аппарата. Лечение проводится пять дней через два, длительность сеанса зависит от степени поражения, стадии и других особенностей;
- Внутренняя терапия — это процедура, при которой облучению подвергается непосредственно шейка с доступом через влагалище. Лечение проводится в стационаре курсом, продолжительность которого также определяется индивидуально.
Вне зависимости от способа лечения длительность воздействия составляет 5 — 8 недель.
Лучевая терапия может быть низкодозной и высокодозной.
- Сеанс низкодозного лечения занимает 12 — 24 часа или несколько дней. Все это время пациентка лежит в постели. В мочевом пузыре размещается катетер, а во влагалище — аппликатор лучевого аппарата.
- Высокодозное лечение наиболее распространено. Сеанс требует 10-15 минут, процедуры проводятся несколько раз с интервалом 3 — 7 дней. Возможны другие варианты курса лечения на усмотрение врача.
- Импульсное лечение — еще один вариант лучевой терапии. Оно мало отличается от высокодозных сеансов. Различие лишь в том, что дозы радиации пациентка получает не непрерывно в течение определенного отрезка времени, а отдельными вспышками.
При помощи этой методики можно вылечить рак шейки матки на ранних стадиях. При этом лучевая терапия является составляющей частью лечения даже максимально обширных онкологических поражений. Этот метод применяется как вспомогательный, когда поражение настолько масштабно, что избавиться от него хирургическим путем невозможно. В таких ситуациях он совмещается с химиотерапией.
Преимущество лучевой терапии – в возможности избавиться от рака на начальных стадиях. Негативная сторона — в потере фертильности и ранней менопаузе. При острой необходимости пациентам делают операцию по репозиции яичников. Они перемещаются из области лучевого воздействия в брюшную полость.
Во время и после курса возможны побочные эффекты:
- Диарея;
- Тошнота;
- Воспаления на коже в участках обработки;
- Постоянная усталость;
- Сужение диаметра влагалища.
Через несколько месяцев после окончания лучевой терапии женщина может возвращаться к нормальной сексуальной жизни. Изредка отмечаются отдаленные последствия: сбои в работе выделительной системы, уменьшение диаметра влагалища, отеки гениталий и ног.
Химиотерапия при раке шейки матки
Эту терапию назначают одновременно с лучевым воздействием при 2, 3 и 4 стадии рака шейки матки. Химический препарат воздействует на патологические клетки, останавливая развитие опухоли. Полного избавления от очага поражения химиотерапия не предполагает, но активно способствует этому при применении других способов.
Современные врачи предпочитают использовать химические средства против рака до лучевой терапии и операции. В это время клетки более восприимчивы к препарату, чем до облучения. Возможны и другие варианты на усмотрение врача.
Действие химиотерапии заключается в следующем:
- Сдерживание роста опухоли;
- Вывод раковых клеток из тканей;
- Снижение нагрузки на организм во время лучевой терапии.
Прием препаратов осуществляется орально, внутримышечно или внутривенно. Особой подготовки не требуется. После введения вещества пациентку отправляют домой.
Основные препараты для химиотерапии рака шейки матки: цисплатин, 5-фторурацил, паклитаксел, митомицин, ифосфамид. Лечение проводится в одном из следующих режимов:
- Монорежим — применение одного препарата;
- Комбинированная терапия — цисплатин с добавлением иринотекана, фторурацила, карбоплатина и других медикаментов.
Возможны побочные эффекты:
- Тошнота и рвота;
- Усталость и слабость;
- Выпадение волос и прочее.
Прогноз рака шейки матки

Уровень выживаемости зависит от нескольких особенностей:
- Стадии патологии;
- Состояния лимфоузлов;
- Распространения рака;
- Глубины стромального проникновения;
- Лимфоваскулярной инвалии.
Наиболее важен первый пункт — чем раньше рак обнаружен, тем легче его вылечить без серьезных последствий для организма. В случае постановки диагноза на первой стадии рака без метастаз вероятность благоприятного исхода составляет 80 — 90%.
Менее благоприятен прогноз при метастазах в лимфоузлы. Число пораженных узлов напрямую влияет на исход лечения. Статистика гласит, что при одном-двух пораженных узлах выживаемость пациенток составляет 36 — 60%.
Профилактика рака шейки матки
Профилактика этой патологии заключается в мерах, предупреждающих внедрение ВПЧ. К таким мерам относятся:
- Ведение моногамной половой жизни;
- Поддержка иммунитета;
- Грамотное осуществление личной гигиены;
- Ежегодные посещения гинеколога и сдача биоматериала на анализ.
Под вакциной против этого вида рака подразумевается препарат от ВПЧ, то есть папилломавируса, поскольку именно он повышает вероятность развития рака шейки матки. Сегодня есть две вакцины. Одна из них эффективна против вируса 16 и 18 типов, вторая — против 16, 18, 6 и 11 типов. В исследовании препарата принимали участие более 20 000 женщин. Результаты показали следующие данные:
- Максимально эффективна вакцина для молодых женщин и девушек, не ведущих половую жизнь;
- Также эффективен препарат в случае, когда вакцинация проводится до того, как женщина была инфицирована ВПЧ;
- Использование вакцины у взрослых сексуально активных пациенток оправдано, но эффективность заметно снижается.
Для вакцинации существуют возрастные ограничения. Самый молодой возраст для прививки — 9 лет, самый зрелый — 26 лет. Лучше всего проводить вакцинацию девочек в 12 — 13 лет, так достигается самый значительный эффект. После 26 лет препарат предлагается только в исключительных случаях, так как он редко имеет должный эффект. Причиной тому — высокая вероятность заражение папилломавирусом к этому возрасту.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Читайте также:

